Гипертрофический бронхит 2 степени что это такое
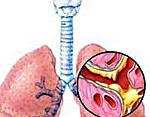
Бронхит – это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Общие сведения
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Бронхит
Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже — вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит — это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
- острый бронхит
- хронический бронхит
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита — это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание — в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
Редактор
Мария Богатырева
Врач высшей категории, преподаватель
Диффузный бронхит – воспаление стенки бронхов, в которое вовлечена только слизистая оболочка (эндобронхит) или все слои (панбронхит). Воспаление затрагивает все бронхи, начиная от альвеол, расположенных в легких, и заканчивая бронхами 1 и 2 порядка.
Диффузный бронхит бывает первичным и вторичным. В первом случае причиной поражения являются инфекционные агенты и неблагоприятные факторы внешней среды (курение, плохая экология, вредные условия труда). Вторичный бронхит появляется на фоне хронической инфекции или как осложнение других заболеваний.
Классификация
Диффузный бронхит может поражать бронхи с одной или с обеих сторон. В зависимости от симметричности поражения различают:
- односторонний – воспаление охватывает бронхи либо с правой, либо с левой стороны;
- двусторонний – поражены обе ветви бронхов.
По тяжести поражения различают три степени:
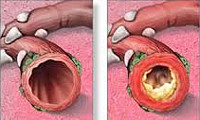
- 1 степень. Характеризуется отхождением прозрачного или мутноватого секрета в больших количествах. При бронхоскопии видна сглаженность хрящевых колец и нечеткость сосудистого рисунка.
- 2 степень. Отделяется мокрота с примесью гноя. Наблюдается отек и гиперемия слизистой оболочки, приводящие к сужению просвета бронхов.
- 3 степень. Слизистая приобретает багровый оттенок, стенка бронхов утолщается, хрящевые кольца различаются с трудом. Бронхи заполнены гнойной мокротой, что затрудняет проведение диагностической процедуры бронхоскопии.
Причины и механизм развития
Чаще всего встречается диффузный бронхит инфекционного генеза. Причиной могут быть бактерии, вирусы или обе категории микроорганизмов одновременно, условно-патогенная микрофлора. Возбудителями могут быть вирусы и бактерии.
Вирусы:
- гриппа;
- парагриппа;
- респираторно-синцитиальный;
- метапневмовирус;
- кори.
Бактерии и иные микроорганизмы:
- стрептококки;
- микоплазмы;
- хламидии;
- стафилококки;
- гемофильная палочка.
Кроме патогенных микроорганизмов, диффузный бронхит может возникать под влиянием физических причин (переохлаждение, вдыхание пыли) и химических веществ (кислот и щелочей).
Предрасполагающими факторами развития бронхита являются: вредные привычки (курение, чрезмерное употребление алкоголя), заболевания сердечно-сосудистой системы, при которых возникает задержка крови в малом (легочном) круге кровообращения. Заболеть атрофическим диффузным бронхитом рискуют жители крупных промышленных городов.
Также негативно сказываются хронические инфекции верхних дыхательных путей, ротовой полости, воспаление миндалин, врожденные бронхолегочные патологии, сниженный иммунитет, плохая экология, вредные условия труда.
Клинические симптомы
Основным признаком диффузного бронхита является кашель. Первое время он возникает только по утрам и не доставляет беспокойства. Впоследствии бронхит начинает проявляться ночью мучительными приступами сухого и болезненного кашля. Это указывает на то, что болезнь находится в острой стадии.
Больного беспокоит повышение температуры до 39-40°, заложенность носа, першение и боль в горле. Наблюдаются симптомы общего недомогания (головная боль, слабость, отсутствие аппетита). Появляются трудности с дыханием, увеличивается частота дыхательных движений.
Внимание! Если кашель с мокротой бывает более 3 месяцев в году на протяжении двух и более лет, речь идет о хроническом течении.
Кашель становится постоянным, при обострении и с наступлением холодов усиливается. Он может быть или сухим (непродуктивным), или влажным (продуктивным) с отделением слизистой мокроты, а при бактериальной инфекции – с примесью гноя. Температура при рецидиве может подниматься до фебрильных значений. Возникают трудности с дыханием. Определяется усиленное потоотделение.
В период ремиссии температура снижается до субфебрильных цифр (37-37,5°). Кашель беспокоит больного только по утрам. Характерным признаком хронической формы является одышка, которая возникает из-за нарушения проходимости бронхов (обструкции). Вначале она появляется только при физических нагрузках, в запущенной стадии – даже в состоянии покоя.
Диагностика
Чтобы врачу определить, что это такое за бронхит существуют методы клинической, лабораторной и инструментальной диагностики. К первым относится сбор анамнеза, расспрос и внешний осмотр пациента, перкуторное и аускультационное исследование.
Лабораторная диагностика предполагает проведение общего анализа крови и мокроты. В крови обнаруживается повышение количества лейкоцитов и увеличение СОЭ при бактериальной инфекции, уменьшение содержания лейкоцитов при вирусной природе диффузного бронхита. Анализ мокроты нужен для определения возбудителя и характера воспалительного процесса.
Инструментальные методы обследования включают рентгенографию, бронхоскопию и спирографию (измерение объема легких).
Расшифровка результатов спирографии
Лечение
В большинстве случаев острый диффузный бронхит лечится в амбулаторных условиях. При этом больной должен находиться в отдельном, хорошо проветриваемом помещении. Рекомендуется соблюдение постельного режима. Если наблюдаются симптомы обструкции, бронхиолита, тяжелой интоксикации, а также при наличии сопутствующих заболеваний сердечно-сосудистой системы, лечение должно проходить в стационаре.
Для лечения острого диффузного бронхита назначаются препараты следующих групп:
- противовирусные
- противокашлевые – при сухом непродуктивном кашле;
- муколитические – при кашле с мокротой;
- антибиотики – при присоединении вторичной бактериальной инфекции;
- жаропонижающие средства;
- витамины.
Также можно использовать отвлекающие средства: компрессы, горчичники, перцовый пластырь, горчичные ванны, массаж грудной клетки. При улучшении самочувствия больным рекомендована дыхательная гимнастика и комплексы лечебных упражнений.
Хорошо справиться с кашлем помогает дыхательная гимнастика Стрельниковой:
Лечение хронического диффузного бронхита должно начинаться с исключения провоцирующих факторов (отказ от курения и употребления алкоголя, смена условий труда). Лечение направлено на устранение очагов хронической инфекции верхних дыхательных путей и ротовой полости, укрепление иммунитета, ликвидацию бронхиальной обструкции.
В период обострения назначаются:
- антибактериальные препараты различных групп в зависимости от возбудителя и выраженности признаков воспаления;
- муколитические средства;
- отхаркивающие препараты;
- селективные стимуляторы β2-адренергических рецепторов, M-холиноблокаторы, препараты метилксантина – для улучшения бронхиальной проходимости;
- антигистаминные – при аллергическом бронхите;
- иммуномодуляторы – для регуляции иммунитета.
Пациенты должны соблюдать питьевой режим. Рекомендуется обильное теплое питье с высоким содержанием витамина C (морсы из черной смородины, клюквы, брусники, чай с лимоном, с малиной), молоко с содой или с медом. Еда должна быть легкой, хорошо усваиваемой, но при этом калорийной.
При нормальной температуре тела можно проводить паровые ингаляции или с помощью небулайзера. Для ингаляций паром используется сваренный в мундире картофель, сода, эфирные масла. В небулайзер можно налить минеральную воду с содержанием щелочей или физраствор с добавлением противокашлевых или муколитических препаратов (по назначению врача).
К популярным народным средствам относятся различные травяные сборы и настои трав на основе мать-и-мачехи, подорожника, корня солодки, ромашки, душицы, шалфея.
В стадии ремиссии больным рекомендованы физиопроцедуры, лечебный массаж, ЛФК. Очень полезной будет дыхательная гимнастика, направленная на улучшение функции бронхолегочной системы. Она способствует лучшему отхаркиванию и выведению мокроты, уменьшению воспаления, насыщению легких кислородом.
Заключение
Диффузный бронхит в настоящее время хорошо поддается лечению. Чтобы не допустить перехода острого заболевания в хроническую форму, нужно вовремя лечить респираторные инфекции, не допускать переохлаждения организма, отказаться от курения и работы на вредных производствах, укреплять иммунитет, проводить больше времени на свежем воздухе. При появлении кашля не следует откладывать визит к врачу, а во время лечения придерживаться всех врачебных рекомендаций.


