Гамма звучности при бронхиальной астме
При проведении исследования необходимо помнить, что сравнению при перкуссии подлежат строго симметричные участки легких, поскольку звук над разными отделами одного и того же легкого существенно различается по громкости, высоте и продолжительности. Подобное распределение звуков получило название гаммы звучности легких. Подобный феномен объясняется содержанием воздуха, толщиной слоя легочной паренхимы, толщиной грудной клетки и др. факторами. Нарушение указанного распределения служит указанием на наличие патологического процесса в легких и приобретает особое значение при двусторонних поражениях различного характера, и, как следствии, невозможности сравнения звука в симметричных участках (например, тимпанит справа и укорочение слева). В таких случаях перкуторный тон определяют в соответствии с его правильным распределением по гамме звучности.
Исследование гаммы звучности легких проводят над передними и задними поверхностями легких, сначала перкутируется правая половина грудной клетки, затем левая, при этом порядок точек выстукивания обратен таковому при сравнительной перкуссии легких.
Таблица 4
Точки определения гаммы звучности легких спереди
(глубокая перкуссия, сначала справа, затем слева)
| Точки | Место перкуссии |
| 1 точка | III межреберье по срединно-ключичной линии |
| 2 точка | II межреберье между парастернальной и срединно-ключичной линиями |
| 3 точка | Под ключицей (палец-плессиметр располагается параллельно ходу ребер в I межреберье по парастернальной линии) |
| 4 точка | Моренгеймовская ямка |
В норме самый ясный звук – во II или III межреберье, далее звук становится короче, тише и выше по тональности. Самый тихий звук – в Моренгеймовских ямках.
Таблица 5
Точки определения гаммы звучности легких сзади
(глубокая перкуссия, сначала справа, затем слева)
| Точки | Место перкуссии |
| 1 точка | Под лопатками (палец-плессиметр располагается ниже и латеральнее нижнего угла лопатки, горизонтально) |
| 2 точка | Между лопатками (палец-плессиметр устанавливается вертикально у медиального края лопатки) |
| 3 точка | Над лопатками (палец-плессиметр располагается горизонтально) |
| 4 точка | На лопатках |
В норме самый ясный, низкий и продолжительный звук – под лопатками, далее звук становится более коротким, тихим и высоким по тональности. Самый тихий и высокий звук определяется на лопатках.
Топографическая перкуссия легких
Смысл исследования заключается в определении границ легких, для чего достаточно тихой (поверхностной) перкуссии. Определяется топография верхушек, нижнего края лёгких и подвижность нижнего лёгочного края.
При определении нижних границ легких палец-плессиметр располагают параллельно искомой границе. Начинают перкутировать спереди, со II–III межреберья, на боковой поверхности – от подмышечной ямки, сзади – от VII межреберья (от угла лопатки). Перкутируют до получения тупого звука.
Таблица 6
Нормальное расположение нижней границы лёгких
| Топографические линии | Справа | Слева |
| Парастернальная линия | V межреберье | Не определяется |
| По среднеключичной | VI ребро | Не определяется |
| По передней подмышечной | VII ребро | VII ребро |
| По средней подмышечной | VIII ребро | VIII ребро |
| По задней подмышечной | IX ребро | IX ребро |
| По лопаточной | X ребро | X ребро |
| По околопозвоночной | ХI ребро (или остистый отросток ХI грудного позвонка) |
У выраженных гиперстеников нижний край может быть на одно ребро выше, а у астеников – на ребро ниже. Слева по парастернальной и срединно-ключичной линиям границы легких не определяются, так как здесь располагается сердце.
Определение высоты стояния верхушек легких
Исследование также осуществляется с помощью тихой перкуссии. Спереди палец-плессиметр устанавливается параллельно ключице, выстукивание проводится от ее средины вверх и медиально (по направлению к сосцевидному отростку) до притупления звука. В норме верхушка легкого находится на 3–4 см выше ключицы.
Сзади палец-плессиметр располагается в надостной ямке параллельно ости лопатки, перкуссия проводится от ее средины по направлению к точке, расположенной на 3–4 см латеральнее остистого отростка VII-го шейного позвонка до притупления звука. В норме – на уровне остистого отростка VII-го шейного позвонка.
Определение полей Кренига
Под определением полей Кренига понимают исследование зоны легочного звука над верхушками легких. Они определяются с двух сторон, так как важно оценить их симметричность. Перкуссия поверхностная. Палец-плессиметр располагается на середине трапециевидной мышцы перпендикулярно к ее переднему краю, от этой точки перкуссия проводится медиально и латерально до получения тупого звука. В норме их величина равна 4–8 см, чаще – 5–6 см. При поражении верхушки лёгкого (чаще туберкулёз) величина поля Крёнига уменьшается на стороне поражения, а при эмфиземе легких – увеличивается с обеих сторон.
Бронхиальная астма относится к хроническим заболеваниям дыхательных путей. Воспалительные процессы, протекающие в бронхах, нарушают нормальное дыхание, при этом значительно ухудшается общее состояние больного.
Большое значение при диагностике бронхиальной астмы имеет аускультация. Врач, прослушивая грудную клетку больного, может услышать хрипящие или свистящие звуки. Они имеют самое разнообразное происхождение и могут быть слышны как на вдохе или выдохе, так и при задержке дыхания.
Правильная интерпретация того, что врач слышит в процессе аускультации, помогает при диагностике и лечении БА.
Что такое аускультация
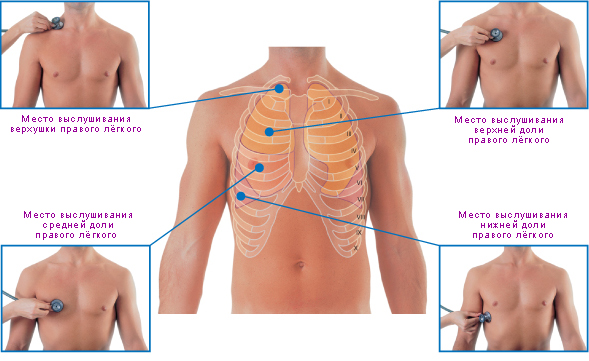
Аускультацию относят к диагностическим методам, применяемым при бронхиальной астме. С его помощью врач прослушивает пациента, определяя и классифицируя шумы в легких.
Практикуется два метода аускультации:
- Прямая. Прослушивание легких проводится без каких-либо приборов. Чаще всего врач просто прикладывает ухо к груди пациента.
- Непрямая. Для этого метода требуется специальный прибор – стетоскоп.
В современной медицине применяют исключительно второй метод, считая первый недостаточно достоверным.
Аускультативно врач способен не только поставить предварительный диагноз, но и определить тяжесть заболевания.
Особенности проведения аускультации
В современной медицине применяется непрямой метод аускультации. Лечащий врач тщательно слушает дыхание пациента как на вдохе, так и на выдохе и анализирует услышанное.
Результаты в обязательном порядке заносятся в амбулаторную карту больного. Для получения более полной картины процедура проводится стоя и сидя.
В некоторых случаях, когда пациент по состоянию здоровья не может стоять или сидеть, процедуру возможно проводить в положении лежа. Так как в любом случае важно прослушать все области грудной клетки, пациент должен делать глубокие, полные вдохи и выдохи.
В некоторых случаях обычного прослушивания недостаточно. Для таких ситуаций существует особая методика – бронхофония. Суть этого метода заключается в том, что пациент шепотом произносит слова, в составе которых есть звуки «Р» и «Ч».
Если врач через статоскоп четко различает произносимые слова, значит, у пациента в области легкого есть некое уплотнение. Также это позволяет предположить и полости в легких. Эти признаки дают возможность диагностировать бронхиальную астму.
В случае прослушивания здорового пациента врач не способен различить какие-либо слова (только некоторые шипящие звуки).
После завершения процедуры врач систематизирует услышанное и делает выводы на основании следующих критериев:
- сравнивает одинаковость шумов в обоих легких в симметричных точках;
- определяет тип шумов, согласно принятой классификации;
- устанавливает наличие посторонних шумов, нехарактерных для БА.
Несмотря на то что современная медицина обладает такими современными диагностическими методами как рентгенография, бронхография и т. д., аускультация обязательно проводится. И все остальные обследования назначаются только по ее результатам.
Дыхательные шумы и хрипы при бронхиальной астме
Аускультативные данные, полученные врачом при первичном осмотре пациента, а также при приступе бронхиальной астмы имеют важное диагностическое значение.
Выделяют шумы трех типов:
- основные:
- побочные;
- шумы из-за трения плевры.
Основные шумы

Это шумы, образующиеся в результате дыхания. В медицине выделяют 2 типа дыхания:
- бронхиальное;
- везикулярное.
Для того чтобы оценить бронхиальное дыхание, следует прослушивать следующие зоны:
- выше гортани;
- над трахеей;
- над бронхами;
- в области расположения седьмого шейного позвонка.
При наличии бронхиальной астмы при аускультации слышны грубые звуки. Для правильной диагностики его важно прослушать как на вдохе, так и на выдохе. При этом выдох всегда более грубый и занимает больше времени.
Если прослушивать другие области, звук имеет другой тембр. Он соответствует везикулярному дыханию. Воздух, поступающий в альвеолы, расправляет их стенки с характерным звучанием.
Для БА можно выделить единую клиническую картину. Если наблюдается ослабление дыхательных шумов при приступе, это означает, что развилась острая эмфизема или пневмоторакс легких.
«Немое легкое» (в каком-либо из отделов отсутствует дыхание) свидетельствует о крупной слизистой пробке или о сильнейшем бронхоспазме, требующем срочной реанимации.
Если хрипы монотонные, одинаково распределенные по всей поверхности легких, – это указывает на бронхоспазм.
Сочетание высоких и низких хрипов указывает на длительное обострение.
Если у пациента легкая стадия обструкции – шумы хорошо слышны только на выдохе. По мере ухудшения состояния они начинают прослушиваться и на вдохе.
Побочные шумы
При аускультации бронхиальной астмы выделяют крепитацию и хрипы.
Хрипы, в свою очередь, также принято классифицировать:
- Сухие. Возникают из-за сужения просвета бронхов. Это происходит при бронхиальной астме, пневмонии и прочих воспалительных заболеваниях. Сухие хрипы могут как появляться, так и исчезать. Слышны они как на вдохе, так и на выдохе.
- Влажные. Возникают в случае избыточного накопления мокроты. Влажные хрипы – показатель наличия жидкости в легких. Он возникает при прохождении через нее воздуха. Именно поэтому такой шум напоминает бульканье. Лучше всего такие хрипы прослушиваются на вдохе, но опытный врач может услышать их на любой стадии дыхания.
По тональности выделяют:
- Высокие. Они характерны для мелких бронхов.
- Низкие. Возникают в крупных и средних бронхах.
Хрипы могут быть слышны только на вдохе или только на выдохе. В некоторых случаях их можно услышать даже без помощи каких-либо инструментов. Например, при приступе бронхиальной астмы хрипы слышны на расстоянии нескольких метров от больного.
По локализации выделают точечные (например, при туберкулезе) и распространенные по всей полости (бронхиальная астма).
Отдельно следует выделить крепитацию. Она возникает в альвеолах, когда там накапливается специфическая жидкость, образующаяся при воспалительных процессах. Крепитация хорошо прослушивается на вдохе. После кашля она не исчезает.
Шумы, возникающие при трении плевры

Плевра в нормальном своем состоянии представляет ровную поверхность. Если дыхание не осложнено какими-либо патологиями, листки плевры легко и беззвучно скользят друг по другу.
При наличии воспаления возникает другая картина. На поверхности плевры образуются неровности. При аускультации легких врач услышит треск, возникающий за счет трения этих неровностей друг о друга.
Очень часто бронхиальная астма развивается с токсическим поражением плевры. Она становится сухой, и на поверхности образуются листовые узелки.
Образуемый ими шум легко прослушивается как на вдохе, так и на выдохе. При патологии такого типа пациент может испытывать болевые ощущения.
Выделяют несколько основных отличий трения плевры от хрипов:
- Чем сильнее прижимается статоскоп к телу пациента, тем отчетливее слышен треск.
- Если пациент часто кашляет, хрипы меняют свою силу и тональность. В случае трения звук остается неизменным.
Для четкой дифференциации врачи используют специальный прием: вначале просят пациента вдохнуть поглубже и задержать воздух, а затем сильно выпятить живот, имитируя брюшное дыхание. При этом происходит трение лепестков плевры между собой.
Отличие астмы от других патологий по аускультативной картине

Благодаря аускультации врач может отличить бронхиальную астму от других заболеваний, связанных с воспалением дыхательных путей.
Для бронхиальной астмы характерны равномерные, локализованные по всей поверхности хрипы. А, например, при туберкулезе, их локализация точечная.
В период пневмонии отчетливо прослушиваются высокотональные шумы. При бронхиальном дыхании (что свидетельствует о наличии пустот в легком) возможен шум низкого тембра и невысокой громкости.
При острой эмфиземе отмечают уменьшение шумов. Хрипы влажные, дыхание ослабленное.
Бронхит характеризуется везикулярным дыханием с сухими хрипами и крепитацией.
При плеврите основной отличительной чертой является шум, возникающий при трении плевры. Если заболевание носит экссудативный характер, возможно наличие везикулярного дыхания.
Несмотря на то что с помощью аускультации можно определить патологию, поразившую дыхательные пути, окончательный диагноз ставится только после других, более информативных современных исследований.
В заключение
Аускультация при бронхиальной астме имеет большое диагностическое значение. Любое другое исследование (рентгенография, бронхография и так далее) назначается только после прослушивания пациента.
Характерные хрипы и тип дыхания позволяют врачу поставить предварительный диагноз и начать своевременное лечение.
Медиаторы бронхиальной астмы. Тучные клетки и ответы типа I при астмеПодробное обсуждение неиммунологических факторов, вызывающих и поддерживающих астму, выходит за рамки наших статей. Однако необходимо остановиться вкратце на фармакологических и неврологических событиях, чтобы не потерять из виду все многочисленные факторы, связанные с индукцией астмы. Значение их особенно велико в настоящее время, когда вся область иммунофармакологии так быстро развивается. Многие исследователи подробно изучали медиаторы, высвобождающиеся из тучных клеток, и было опубликовано несколько интересных обзорных работ на эту тему за последнее время [Orange, 1971; Vane, 1971; Austen, Lichtenstein, 1973; Piper, 1974]. Медиаторы у человека изучались в периферических базофилах, в гомогенатах легочной ткани п в ее разделенных клеточных фракциях, и экспериментально на перфузируемых легких ин-тактных животных. Легочная ткань больных астмой выделяет как гистамин [Schild et al., 1951], так и медленно реагирующую субстанцию анафилаксии (МРС-А) [Brocklehurst, 1960, 1975] при воздействии соответствующих антигенов in vitro. Позднее был открыт фактор хемотаксиса эозинофилов (ФХЭ-А) [Кау, Austen, 1971]. При анафилактическом воздействии на легочную ткань in vitro было обнаружено также несколько типов простагландинов [Piper, Vane, 1969; Riper, Walker, 1973]. Простагландины E1 и Е2 обладают способностью воздействовать на гладкие мышцы, расширяя бронхи. Кроме того, после антигенного воздействия из сенсибилизированных легких человека был выделен фактор, активирующий тромбоциты [Siraganian, Osier, 1971]. При определении количества медиаторов в надосадоч-пой жидкости и в остаточной легочной ткани после антигенного воздействия на сенсибилизированные клетки легких человека или их фрагменты удалось установить, какие медиаторы образуются раньше и какие синтезируются после иммунологической стимуляции.
Гистамин образуется заранее и хранится в гранулах тучных клеток [Ishizaka et al., 1972]. При анафилаксии он высвобождается путем экзоцитоза — на этом биохимическом пути действуют диизопропилфиорофосфат (ДФФ), серинэстераза и ионы кальция [Austen, 1973]. ФХЭ-А также заранее образуется в легких [Wasserman et al., 1973]. Напротив, МРС-А и простагландины не образуются заранее и синтезируются вследствие анафилактической стимуляции. Интересно, что в отличие от образования простагландинов синтез МРС-А может быть заторможен гликатом натрия-хрома [Dawson, Tomlison, 1974]. Особенно важно то, что секреция этих веществ в гомогенатах легочной ткани, видимо, находится под влиянием стимуляции а- и бета-адренергических и холииергических рецепторов [Kaliner et al., 1972; Orange et al., 1971]. Такие адренергические агенты, как изопреналин, увеличивают внутриклеточное содержание циклического аденозин-3,5-монофосфата (циклический АМФ) и подавляют высвобождение гистамина и МРС-А. Такие а-адренергические агенты, как фенилэприн, снижают уровень циклического АМФ и оказывают обратное действие, повышая выделение гистамина и МРС-А [Lichtenstein, Margolis, 1968]. При холинергической стимуляции повышается уровень гуанозина-3,5-монофосфата (циклического ГНФ) и увеличивается высвобождение гистамина и других медиаторов [Orange, 1971]. — Также рекомендуем «Иммунофармакология реакций типа III при астме. Иммунонейрофармакология астмы» Оглавление темы «Виды и формы бронхиальной астмы»: |

Для того чтобы выбрать правильный курс лечения, необходима постановка точного диагноза. Существуют заболевания, которые имеют специфические признаки, и определить болезнь в таком случае не составляет труда.
Бронхиальная астма не относится к их числу, поэтому, когда возникает подозрение на патологию дыхательных путей, требуется тщательное обследование пациента.
Современная диагностика астмы включает не только визуальный осмотр больного, но и некоторые инструментальные методы, позволяющие выявить природу болезни и определить стадию ее развития.
Бронхиальная астма
Если человек осведомлен о том, как распознают астму, и знает, к какому врачу обратиться за помощью при возникновении проблем с дыханием, часто удается избежать перехода болезни в тяжелую форму. Астмой называют хроническое заболевание дыхательной системы, в развитии которого принимают участие различные клеточные элементы.
Болезнь характеризуется обструктивным процессом в бронхах, в результате чего нарушается их проходимость. Человек начинает замечать, что дыхание становится хриплым и свистящим, появляется одышка, ощущение распирания в груди и удушающий кашель.
Важность дифференциальной диагностики при астме
Симптомы астму у взрослого или ребенка нельзя оставлять без внимания. Наиболее тяжелым проявлением болезни считается астматический статус — состояние, которое может закончиться летальным исходом. Угроза жизни в этом случае обусловлена гипоксией и удушьем, возникшими на фоне отека и спазма бронхов.
Вовремя поставить диагноз при бронхиальной астме важно и потому, что качество жизни заболевшего человека ухудшается из-за приступов кашля и нехватки воздуха, и ему необходимо срочное лечение. Первым пунктом избавления от приступов кашля является посещение врача.
На сегодняшний день выделены многочисленные диагностические критерии бронхиальной астмы. Распознать бронхиальную астму на фоне иных заболеваний дыхательной системы не всегда просто, т. к. болезнь не отличается специфическими признаками, поэтому нельзя заниматься самолечением.
От постановки верного диагноза зависит, насколько эффективным будет подобранное лечение, как скоро заболевание перейдет в стадию ремиссии, и насколько затянется этот период.
Сбор анамнеза

Врачу, который осматривает пациента с бронхиальной астмой, диагностика, основанная на сборе анамнеза, необходима, чтобы выбрать правильный курс борьбы с заболеванием.
Пациент должен рассказать терапевту:
- какими были первые симптомы патологии дыхания, и после какой болезни они обнаружились (коклюш, корь или др.);
- с какого возраста начался удушающий кашель;
- были ли в семье случаи бронхиальной астмы или аллергии;
- с чем связано возникновение приступа (стресс, физическая нагрузка, контакт с какими-либо веществами, с животными или холодным воздухом и т. д.);
- каким образом легче справиться с удушьем (удобно ли опираться обо что-то, расслабляя в это время плечевой пояс);
- какими звуками сопровождается дыхание[М14] (при астматическом приступе хрипы дополняются свистящим дыханием);
- насколько спонтанно начинается удушье (есть ли перед этим першение в горле, насморк или кожный зуд);
- в какое время суток чаще наблюдается нехватка воздуха;
- способствует ли снятию приступа прием бронхолитических лекарств.
Опрос больного и сбор анамнеза является не самым достоверным, однако очень важным методом дифференциальной диагностики болезни.
В совокупности с результатами лабораторных исследований он дает врачу практически полную картину заболевания.
Визуальный осмотр
Приступ бронхиальной астмы может быть похож на бронхит — острое воспаление выстилающей бронхи слизистой оболочки. Одышка и кашель, на которые жалуется больной, могут появляться при разных заболеваниях, поэтому требуется тщательное обследование.
Если у пациента с нарушениями дыхания подозревается бронхиальная астма, диагностика должна включать врачебный осмотр. В ходе визуального осмотра больного нередко отмечается изменение формы грудной клетки.
Такое состояние обычно свидетельствует о развитии эмфиземы легких. В результате сильного расширения парного дыхательного органа грудь приобретает бочкообразную форму.
Обследование, как правило, не заканчивается на одном лишь осмотре. Опытный доктор может судить о наличии сужения бронхиального просвета, проведя простукивание и прослушивание груди пациента.
Аускультация и перкуссия
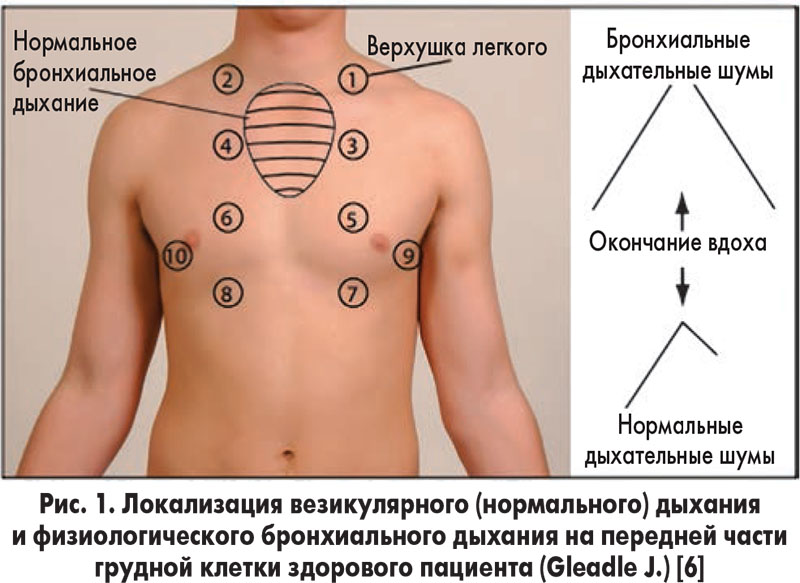
В процессе функционирования внутренние органы человека издают различные звуки, которые могут свидетельствовать о наличии той или иной патологии. Врач, знающий, как определить астму, в качестве диагностического метода использует аускультацию.
Суть ее состоит в том, что при помощи стетоскопа или фонендоскопа терапевт прослушивает грудную клетку больного, делая вывод о наличии патологии на основе звуков, сопровождающих работу легких и бронхов пациента.
Другим эффективным способом подтвердить наличие астмы является перкуссия. Эта методика представляет собой простукивание изучаемого участка тела (при подозрении на астму простукивают грудную клетку).
Оба метода имеют свои особенности, например:
- на раннем этапе прогрессирования недуга перкуссия малоэффективна, чего нельзя сказать о ситуации, когда болезнь приобрела тяжелую форму. При затяжном течении патологии бронхов может развиться эмфиземное изменение легких, и врач при перкуссии слышит звук, напоминающий удары по коробке из картона;
- в процессе аускультации опытный доктор способен определить, перешла ли болезнь в стадию ремиссии. При астме в стадии обострения по всей поверхности легких прослушиваются свистящие звуки и хрипы. В период ослабления астматических симптомов хрипы и свист выявляются лишь в области нижней границы лопаток (пациент при этом должен усиленно вдохнуть).
Методы лабораторной диагностики

Для того чтобы определить природу дыхательной патологии, проводят также различные тесты на астму. К таким видам диагностики относят выявление провокатора аллергической реакции (триггера).
Проба на аллергию осуществляется посредством скарификации кожного покрова. На поврежденную кожу наносят различные аллергены и наблюдают за местной реакцией.
Диагностика бронхиальной астмы у взрослых не обходится без анализов крови. Если у астматика заболевание неосложненное, показатели обычно вписываются в границы нормы. Если заболевание быстро прогрессирует, в крови человека наблюдается резкий скачок уровня гемоглобина, отвечающего за перенос кислорода.
О недостаточности внешнего дыхания также свидетельствует увеличение количества эритроцитов. Скорость их оседания обычно не изменяется (при условии, что в организме не протекает инфекционный процесс).
При наличии симптомов, свидетельствующих о бронхиальной астме, требуется не только общий анализ крови, но и ее биохимическое исследование. Забор венозной крови осуществляется натощак, в противном случае результаты будут искажены.
Перед проведением анализа рекомендуется ограничить физическую активность, а также избегать стрессов. У заболевшего астмой в результате биохимического анализа обнаруживается большое количество веществ, образовавшихся в ответ на воздействие провоцирующих факторов.
В крови пациентов, страдающих атопической формой заболевания, увеличивается содержание E-иммуноглобулина, в то время как у астматиков со смешанной формой болезни возрастает количество белковых соединений G.
Количество иммуноглобулинов в организме человека, страдающего астматическими приступами, также может вписываться в границы нормы. Такая ситуация наблюдается, если чувствительность повышена лишь к одному аллергену.
При подозрении на нарушение проходимости бронхов может быть проведено изучение газового состава крови. Этот показатель отражает, насколько тяжело протекает болезнь.
Рост объема углекислого газа указывает на то, что болезнь находится в запущенной стадии и пациент нуждается в кислородных ингаляциях.
Анализы по бронхиальной астме предполагают не только исследование крови, но и выявление специфических включений в мокроте заболевшего. Рассматривая полученный из бронхов биоматериал, лаборант, как правило, обнаруживает слепки Куршмана (в виде спиралей), некоторое количество эозинофилов, а также кристаллические вкрапления Шарко-Лейдена.
Также в бронхиальном секрете может содержаться большое количество микробов и включения крови. Мокрота у астматика отличается от обычной не только при микроскопическом исследовании. Она имеет следующие признаки:
- двухслойную структуру;
- чрезмерную вязкость;
- густую консистенцию;
- прозрачный цвет.
Среди лабораторных методов выявления астмы присутствует и анализ кала. Процедура необходима для исключения гельминтоза, при котором увеличивается частота астматических приступов из-за отравления организма токсинами.
Проведение инструментальной диагностики

Инструментальные методы диагностики при бронхиальной астме незаменимы, когда требуется поставить диагноз как взрослым, так и совсем юным пациентам.
Современные диагностические методы позволяют:
- выяснить, есть ли шанс избавиться от бронхиальной обструкции;
- изучить вентиляционную способность легких и определить, насколько хорошо орган справляется с обогащением крови кислородом;
- узнать, обусловлено ли сужение просвета в бронхах контактом больного с триггерами (раздражителями).
План обследования взрослого или ребенка может включать такой способ выявления бронхиальной астмы, как провокационные тесты. К информативным пробам относят:
- проведение ингаляции с добавлением гистамина;
- тесты с физической нагрузкой;
- ингаляции сухим холодным воздухом.
Существуют пробы, которые могут быть проведены только под строгим контролем врача и в период, когда у человека отсутствуют приступы. Например, к таким исследованиям относится тест с применением метахолина — М-холиностимулятора, провоцирующего бронхоспазм у астматиков.
Рентгенография
Еще одним методом, при помощи которого выявляют астму, является рентгенография. Исследование при помощи рентгеновских лучей требуется не в каждой ситуации.
Например, оно не будет лишним, если в ходе визуального осмотра врач подтвердил развитие эмфиземы. Посещение рентгенкабинета показано и в том случае, если приступы удушающего кашля продолжаются у человека длительное время, а подобранное лечение не приносит облегчения.
Врачу необходимо исключить наличие других патологий дыхательной системы, которые можно обнаружить, применив рентгенологические методы обследования.
На ранних этапах прогрессирования астмы рентгенография неинформативна, т. к. легкие выглядят практически так же, как и у здорового человека, поэтому врач должен назначить и другие виды исследований.
Спирометрия
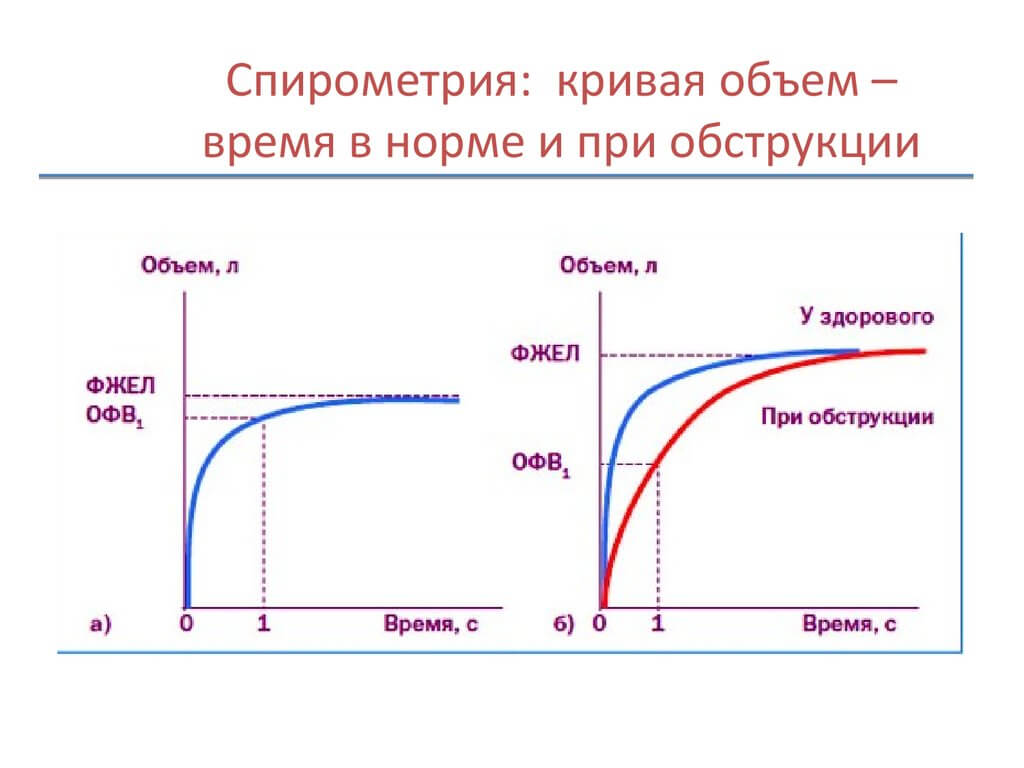
Выявить астму помогает оценка внешней функции дыхательной деятельности. На сегодняшний день спирометрия — ведущий метод определения скорости, с которой в легких перемещаются воздушные потоки. Кроме того, использование спирографа информативно и в отношении измерения общего дыхательного объема легких.
Главным критерием исследования считается ОФВ1 (секундный объем фиксированного выдоха). Полученный в ходе спирометрического исследования результат позволяет судить о степени проходимости бронхов. Здоровый человек делает более быстрый выдох в течение 1-й секунды, поэтому его показатель ОФВ1 будет выше.
Течение астмы считается легким, если в процессе спирометрии критерий ОФВ1 составляет хотя бы 80% от идеального показателя. Результат, который варьируется в пределах 60 — 80%, характерен для среднетяжелого течения недуга. Показатель, не достигающий 60%, указывает на то, что патология несет угрозу для жизни.
Пикфлоуметрия
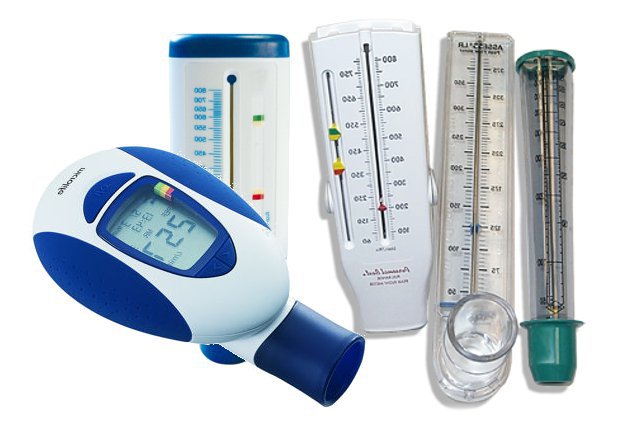
Еще одним методом дифференцирования астмы от иных дыхательных патологий считается пикфлоуметрия. Прибор, необходимый для исследования, называется пикфлоуметром и представляет собой небольшой аппарат, имеющий вид трубочки, на которую нанесены деления.
Каждая зона соответствует определенной стадии развития болезни. Так, если показатели астматика вписываются в границы зеленой зоны, считается, что дыхательная патология хорошо контролируется.
Результат, находящийся между красным и желтым делением, сигнализирует о наличии обострения. Заметив, что показатель находится в районе красной зоны, человек должен немедленно обратиться за медицинской помощью.
Шкала прибора не унифицирована, а критерии норм индивидуальны для каждого пациента. Для того чтобы определить ?



