Факторы риска развития атеросклероза обратимые необратимые
Необратимые:
Возраст (у большинства больных атеросклероз проявляется в возрасте около 40-50 лет и старше);
Мужской пол (у мужчин атеросклероз проявляется чаще и на 10 лет раньше, чем у женщин);
Генетическая предрасположенность к развитию атеросклероза;
Обратимые:
Курение;
Артериальная гипертензия;
Ожирение;
Потенциально или частично обратимые:
Гиперлипидемия — гиперхолестеринемия и /или гипертриглицеридемия;
Низкая физическая активность (гиподинамия);
Психический и эмоциональный стресс.
Устранение обратимых и частично обратимых факторов риска значительно снижает не только вероятность развития атеросклероза, но и задерживает прогрессирование уже имеющихся клинических проявлений атеросклероза.
Следует настойчиво рекомендовать больному прекратить курение. Известно, что у лиц, выкуривающих пачку сигарет в день, смертность на 70%, а риск развития ИБС в 3-5 раз выше, чем у некурящих. Атеросклероз венечных артерий у курящих выражен в значительно большей степени у курящих, чем у некурящих.
Борьба с артериальной гипертензией в данном реферате рассматриваться не будет, так как заслуживает отдельного реферата.
Устранение гиподинамии, высокая физическая активность замедляют атерогенез, уменьшают смертность от ИБС, повышают содержание в крови антиатерогенных липопротеинов высокой плотности. Больным следует рекомендовать, с учетом возможных противопоказаний, утреннюю гимнастику, дозированную ходьбу и бег, занятия в оздоровительных группах, спортивные игры, ходьбу на лыжах и т.д. Коррекция нарушений углеводного обмена, лечение сахарного диабета чрезвычайно важна, так как гипергликемия способствует атерогенезу. Также больной, страдающий ожирением, должен стремиться нормализовать массу своего тела, так как ожирение тесно связано с такими факторами риска как гипергликемия, гипертриглицеридемия, гиперхолестеринемия, артериальная гипертензия.
Важнейшим лечебным мероприятием при атеросклерозе является нормализация образа жизни, что предполагает:
Использование антиатеросклеротической диеты;
Режим физической активности;
Устранение отрицательных психоэмоциональных стрессовых ситуаций, создание психического комфорта, как на работе, так и дома, использование психотерапии;
Отказ от курения и злоупотребления алкоголем.
2. Рациональное лечебное питание (антиатеросклеротическая диета) и нормализация массы тела. Рациональное лечебное питание (антиатеросклеротическая диета) имеет огромное значение в комплексной терапии атеросклероза, так как позволяет нормализовать нарушенный липидный обмен или хотя бы уменьшить явления атерогенной дислипопротеинемии. Коррекция дислипидемий обычно начинается с диеты. Одновременное применение гиполипидемических препаратов с началом диетотерапии рекомендуется лишь тогда, когда необходимо немедленно снизить уровень липидов плазмы у лиц с генетически обусловленной резко выраженной дислипидемией и высоким риском развития ИБС или панкреатита (при высокой гипертриглицеридемии).
Если у обследуемого отсутствует ИБС и имеется не более одного фактора риска ИБС, рекомендуется диета;
Если у обследуемого имеется ИБС или два и более фактора риска ИБС, необходимо определить профиль липопротеинов и уровень холестерина липопротеинов низкой плотности. Уровень холестерина липопротеинов низкой плотности является критерием для лечения только диетой или сочетанного применения медикаментозных средств и лечебного питания.
Также существует схема выбора метода терапии в зависимости от уровня триглицеридов сыворотки:
Нормальный уровень триглицеридов (< 250 мг/дл, или <2,7 ммоль/л). Рекомендуется рациональный режим питания, здоровый образ жизни.
Пограничный уровень триглицеридов (250-500 мг/дл, или 2,7-5,4 ммоль/л). Лечение начинается с диеты. Медикаментозное лечение показано при ИБС, неэффективности диетотерапии, отягощенной по ИБС наследственности и наличии других факторов риска ИБС.
Высокий уровень триглицеридов (>500 мг/дл, или >5,4 ммоль/л). Лечение начинается с диеты. В связи с высоким риском развития панкреатита тем больным, у которых уровень триглицеридов на фоне диеты остается выше 500мг%, показана медикаментозная терапия.
Источник
- Необратимые:
· возраст (у большинства больных атеросклероз проявляется в возрасте 40-50 лет и старше);
· мужской пол (у мужчин атеросклероз проявляется чаще и на 10 лет раньше, чем у женщин);
· генетическая предрасположенность к развитию атеросклероза;
- Обратимые:
· курение;
· артериальная гипертензия (АД > 140/90 мм.рт.ст.)
· ожирение.
- Потенциально или частично обратимые:
· гипергликемия – гиперхолестеринемия и/или гипертриглицеридемия;
· гипергликемия и сахарный диабет;
· низкий уровень ЛПВП (α-ЛП) в крови (< 0,9ммоль/л )
- Другие возможные факторы:
· низкая физическая активность (гиподинамия);
· психический и эмоциональный стресс
Имеются данные (Ornishetal, 1990) убедительно доказавшие, что «модификация образа жизни», т.е. сочетание практически полностью вегетарианской диеты, интенсивных физических тренировок и психотерапии (релаксация), способна вызвать регрессию стеноза коронарных артерий. Superko и Krauss (1994) считают, что строгая диета, физические тренировки и их сочетание вызывают более выраженную регрессию стенозов коронарных артерий, чем длительное применение гиполипидемических средств. В настоящее время в литературе обсуждается роль вирусной и хламидийной инфекций в возникновении атеросклероза.
Повышение содержания в плазме крови холестерина и нарушения в системе транспортирующих его липопротеинов (атерогеннаядислипопротеинемия) играют ведущую роль в проявлении и прогрессировании атеросклероза. Основным липидами плазмы крови человека являются эфиры холестерина, триглицериды и фосфолипиды. Причины возникновения гиперлипидемий могут быть как первичные (генетические), так и вторичные (эндокринная патология- сахарный диабет, гипотиреоз, дефицит соматотропного гормона; патология почек- ХПН, нефротический синдром; желчно-каменная болезнь, патология печени, алкоголизм; прием лекарственных средств – тиазидов, β-адреноблокаторов, глюкокортикоидов, эстагенов, витамина А, дифенина).
Классификация гиперлипидемий (по D.Frederikson)
| Тип | Повышенный уровень ЛП | ХС | ТГ | Атерогенность | Распространенность |
| I | хиломикроны | N или ↑ | ↑↑↑↑ | Не доказана | < 1 % |
| IIа | ЛПНП | ↑↑ | N | +++ | 10 % |
| IIв | ЛПНП, ЛПОНП | ↑↑ | ↑↑ | +++ | 40 % |
| III | ЛПНП | ↑↑ | ↑↑↑ | +++ | < 1 % |
| IV | ЛПОНП | N или ↑ | ↑↑ | + | 45 % |
| V | ЛПОНП, хиломикроны | N или ↑ | ↑↑↑↑ | + | 5 % |
В клинической практике наиболее часто используют именно эту классификацию гиперлипидемий:
I тип— связан с большим количеством хиломикронов, встречается редко (1% случаев). При этом типе атеросклероза не бывает, но существует опасность развития тяжелого дестуктивного панкреатита и панкреанекроза, т.к. хиломикронемия повышает риск тромбоза и эмболии.
Клинические проявления: повышение массы тела, приступы кишечных колик, увеличенные размеры печени и селезенки, пакреатит, ксантоматозные высыпания на коже.
IIа тип – повышение в крови ЛПНП, встречается в 10 % случаев.
IIв тип – повышение в крови ЛПНП и ЛПОНП, встречается у 40% больных.
Клинические проявления: ксантомы ахиллова сухожилия и
сухожилиячетырехглавой мышцы бедра, липоидная дуга на роговице, ксантоматоз век, кожи локтей и коленей, ИБС, артериальная гипретензия, стеатоз печени, ксантоматоз и атеросклероз полулунных клапанов.
III тип — повышение в крови ЛППП, встречается очень редко — меньше 1%.
Клинические проявления: ладонные и подошвенные ксантомы, липоидная дуга на роговице, стеатоз печени, повышение массы тела, ИБС, артериальная гипретензия, панкреатит, тяжелый атеросклероз периферических сосудов.
IV тип — повышение в крови ЛПОНП, встречается в 45 % случаев.
Клинические проявления: увеличенные размеры печени и селезенки, артериальная гипретензия, ожирение (андроидного типа), стеатоз печени.
V тип — повышение в крови ЛПОНП и хиломикронов, встречается в 5 % случаев, практически не атерогенен.
Клинические проявления: приступы кишечных колик, увеличенные размеры печени и селезенки, повышение массы тела, редко — ИБС.
Следует отметить, что тип гипрелипидемий может меняться в ответ на диету, лечение и изменение массы тела. Борьба с гиперлипидемией рассматривается в настоящее время как решающий фактор успешной профилактики и лечения атеросклеротического поражения сосудов сердца, мозга, нижних и верхних конечностей, а также аорты и других крупных и средних артерий.
ГИПОЛИПИДЕМИЧЕСКИЕ СРЕДСТВА:
· Статины: ловастатин (мевакор), симвастатин (зокор), розувастатин, правастатин (липостат), флувастатин (лескол), церивастатин (липобай), аторвастатин (липитор);
· Никотиновая кислота: (витамин РР, ниацин, эндурацин) и ее дериваты (аципимокс, альбетам);
· Фибраты: клофибрат (мисклерон, атромид), безафибрат (безалип, безамидин), гемфиброзил (нормолип, гемпар, гевилон, гемофарм), фенофибрат (липантил), ципрофибрат (липанор);
· Секвестранты желчных кислот: холестирамин (квестран), кванталан, холестипол (холестид), гуарем;
· Блокаторы абсорбции холестерина: Эзетимиб (Эзетрол). Комбинированные: Виторин (Симвастатин + Эзетемиб).
· Антиоксиданты: пробукол (липомал);
· Препараты, повышающие уровень ЛПВП: эссенциале, липостабил.
· Препараты полиненасыщенных жирных кислот: ω-3-жирные кислоты (Омакор).
Таблица 1.Влияние гиполипидемических препаратов на уровень липидов
Примечание:ТГ — триглицериды; ХС ЛПОНП — холестерин липопротеидов очень низкой плотности; ХС ЛПНП — холестерин липопротеидов низкой плотности; ХС ЛПВП — холестерин липопротеидов высокой плотности.
Система транспорта липопротеидов в организме человека (по Goldstein J. L. et al., 1983; Ganond W. F., 1989):
Гиполипидемические средства необходимо применять длительно, поэтому эффективность и безопасность препаратов имеет огромное значение. В настоящее время из всех гиполипидемических средств этим требованиям в большей степени отвечают статины. Они являются наиболее активными гипохолестеринемическими препаратами
Дата добавления: 2015-05-30; просмотров: 1040; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 9279 — | 7456 — или читать все…
Читайте также:
Источник
- Необратимые:
· возраст (у большинства больных атеросклероз проявляется в возрасте 40-50 лет и старше);
· мужской пол (у мужчин атеросклероз проявляется чаще и на 10 лет раньше, чем у женщин);
· генетическая предрасположенность к развитию атеросклероза;
- Обратимые:
· курение;
· артериальная гипертензия (АД > 140/90 мм.рт.ст.)
· ожирение.
- Потенциально или частично обратимые:
· гипергликемия – гиперхолестеринемия и/или гипертриглицеридемия;
· гипергликемия и сахарный диабет;
· низкий уровень ЛПВП (α-ЛП) в крови (< 0,9ммоль/л )
- Другие возможные факторы:
· низкая физическая активность (гиподинамия);
· психический и эмоциональный стресс
Имеются данные (Ornishetal, 1990) убедительно доказавшие, что «модификация образа жизни», т.е. сочетание практически полностью вегетарианской диеты, интенсивных физических тренировок и психотерапии (релаксация), способна вызвать регрессию стеноза коронарных артерий. Superko и Krauss (1994) считают, что строгая диета, физические тренировки и их сочетание вызывают более выраженную регрессию стенозов коронарных артерий, чем длительное применение гиполипидемических средств. В настоящее время в литературе обсуждается роль вирусной и хламидийной инфекций в возникновении атеросклероза.
Повышение содержания в плазме крови холестерина и нарушения в системе транспортирующих его липопротеинов (атерогеннаядислипопротеинемия) играют ведущую роль в проявлении и прогрессировании атеросклероза. Основным липидами плазмы крови человека являются эфиры холестерина, триглицериды и фосфолипиды. Причины возникновения гиперлипидемий могут быть как первичные (генетические), так и вторичные (эндокринная патология- сахарный диабет, гипотиреоз, дефицит соматотропного гормона; патология почек- ХПН, нефротический синдром; желчно-каменная болезнь, патология печени, алкоголизм; прием лекарственных средств – тиазидов, β-адреноблокаторов, глюкокортикоидов, эстагенов, витамина А, дифенина).
Классификация гиперлипидемий (по D.Frederikson)
| Тип | Повышенный уровень ЛП | ХС | ТГ | Атерогенность | Распространенность |
| I | хиломикроны | N или ↑ | ↑↑↑↑ | Не доказана | < 1 % |
| IIа | ЛПНП | ↑↑ | N | +++ | 10 % |
| IIв | ЛПНП, ЛПОНП | ↑↑ | ↑↑ | +++ | 40 % |
| III | ЛПНП | ↑↑ | ↑↑↑ | +++ | < 1 % |
| IV | ЛПОНП | N или ↑ | ↑↑ | + | 45 % |
| V | ЛПОНП, хиломикроны | N или ↑ | ↑↑↑↑ | + | 5 % |
В клинической практике наиболее часто используют именно эту классификацию гиперлипидемий:
I тип— связан с большим количеством хиломикронов, встречается редко (1% случаев). При этом типе атеросклероза не бывает, но существует опасность развития тяжелого дестуктивного панкреатита и панкреанекроза, т.к. хиломикронемия повышает риск тромбоза и эмболии.
Клинические проявления: повышение массы тела, приступы кишечных колик, увеличенные размеры печени и селезенки, пакреатит, ксантоматозные высыпания на коже.
IIа тип – повышение в крови ЛПНП, встречается в 10 % случаев.
IIв тип – повышение в крови ЛПНП и ЛПОНП, встречается у 40% больных.
Клинические проявления: ксантомы ахиллова сухожилия и
сухожилиячетырехглавой мышцы бедра, липоидная дуга на роговице, ксантоматоз век, кожи локтей и коленей, ИБС, артериальная гипретензия, стеатоз печени, ксантоматоз и атеросклероз полулунных клапанов.
III тип — повышение в крови ЛППП, встречается очень редко — меньше 1%.
Клинические проявления: ладонные и подошвенные ксантомы, липоидная дуга на роговице, стеатоз печени, повышение массы тела, ИБС, артериальная гипретензия, панкреатит, тяжелый атеросклероз периферических сосудов.
IV тип — повышение в крови ЛПОНП, встречается в 45 % случаев.
Клинические проявления: увеличенные размеры печени и селезенки, артериальная гипретензия, ожирение (андроидного типа), стеатоз печени.
V тип — повышение в крови ЛПОНП и хиломикронов, встречается в 5 % случаев, практически не атерогенен.
Клинические проявления: приступы кишечных колик, увеличенные размеры печени и селезенки, повышение массы тела, редко — ИБС.
Следует отметить, что тип гипрелипидемий может меняться в ответ на диету, лечение и изменение массы тела. Борьба с гиперлипидемией рассматривается в настоящее время как решающий фактор успешной профилактики и лечения атеросклеротического поражения сосудов сердца, мозга, нижних и верхних конечностей, а также аорты и других крупных и средних артерий.
ГИПОЛИПИДЕМИЧЕСКИЕ СРЕДСТВА:
· Статины: ловастатин (мевакор), симвастатин (зокор), розувастатин, правастатин (липостат), флувастатин (лескол), церивастатин (липобай), аторвастатин (липитор);
· Никотиновая кислота: (витамин РР, ниацин, эндурацин) и ее дериваты (аципимокс, альбетам);
· Фибраты: клофибрат (мисклерон, атромид), безафибрат (безалип, безамидин), гемфиброзил (нормолип, гемпар, гевилон, гемофарм), фенофибрат (липантил), ципрофибрат (липанор);
· Секвестранты желчных кислот: холестирамин (квестран), кванталан, холестипол (холестид), гуарем;
· Блокаторы абсорбции холестерина: Эзетимиб (Эзетрол). Комбинированные: Виторин (Симвастатин + Эзетемиб).
· Антиоксиданты: пробукол (липомал);
· Препараты, повышающие уровень ЛПВП: эссенциале, липостабил.
· Препараты полиненасыщенных жирных кислот: ω-3-жирные кислоты (Омакор).
Таблица 1.Влияние гиполипидемических препаратов на уровень липидов
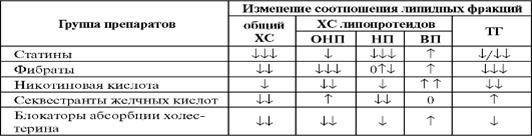
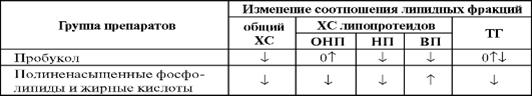
Примечание:ТГ — триглицериды; ХС ЛПОНП — холестерин липопротеидов очень низкой плотности; ХС ЛПНП — холестерин липопротеидов низкой плотности; ХС ЛПВП — холестерин липопротеидов высокой плотности.
Система транспорта липопротеидов в организме человека (по Goldstein J. L. et al., 1983; Ganond W. F., 1989):
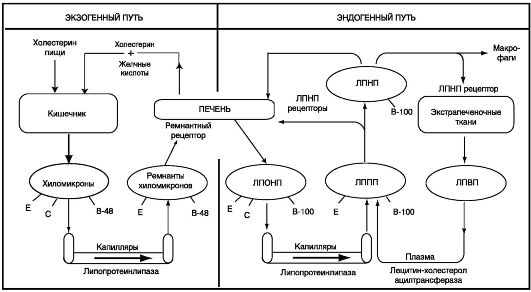
Гиполипидемические средства необходимо применять длительно, поэтому эффективность и безопасность препаратов имеет огромное значение. В настоящее время из всех гиполипидемических средств этим требованиям в большей степени отвечают статины. Они являются наиболее активными гипохолестеринемическими препаратами
Источник

