Дифференциальный диагноз бронхита и бронхиолита
Версия: Справочник заболеваний MedElement
Категории МКБ:
Острый бронхиолит (J21)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
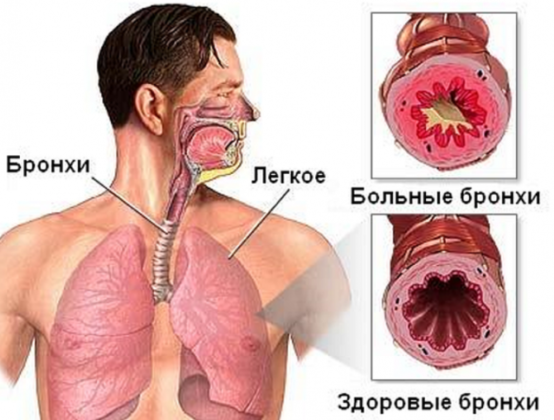
Бронхиолит – это экссудативное и/или продуктивно-склеротическое воспаление
бронхиол
, приводящее к частичной или полной их непроходимости.
Острый бронхиолит характеризуется наличием экссудативного воспаления при отсутствии признаков
пролиферации
и склероза.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Ниже приводятся общие классификации бронхиолитов, так как острые (экссудативные) и хронические (продуктивно-склеротические) варианты течения бронхиолита могут существовать как в виде отдельных форм, так и в виде фаз одного процесса. Хронические бронхиолиты — см. рубрики J70, J84.
Клиническая классификация бронхиолитов, основанная на этиологии заболевания (King T.E., 2000):
1. Постинфекционные – острые бронхиолиты, вызванные респираторно–синцитиальным вирусом, аденовирусом, вирусом парагриппа, Mycoplasma pneumoniaе. Такие бронхиолиты чаще возникают у детей.
2. Ингаляционные – вызваны газами (CO, SO2, NO2, O3), парами кислот, органическими (зерновыми) и неорганическими пылями, курением, ингаляцией кокаина.
3. Лекарственно-индуцированные – пеницилламин, препараты, содержащие золото, амиодарон, цефалоспорины, интерферон, блеомицин.
4. Идиопатические:
4.1 Сочетающиеся с другими заболеваниями – коллагеновые болезни, идиопатический легочный фиброз, респираторный дистресс-синдром взрослых, язвенный колит, аспирационная пневмония, радиационный альвеолит, злокачественные гистиоцитоз и лимфома, трансплантация органов и тканей (костного мозга, комплекса легкие–сердце);
4.2 Не сочетающиеся с другими заболеваниями – криптогенный бронхиолит, криптогенная организованная пневмония, респираторный бронхиолит с интерстициальной болезнью легких.
5. Облитерирующий бронхиолит – ВИЧ–инфекция, вирус герпеса, цитомегаловирус, аспергилла, легионелла, пневмоциста, клебсиелла.
Патогистологическая классификация (Colby T.V., 1998)
Выделяют острые (экссудативные) и хронические (продуктивно-склеротические) бронхиолиты.
1. Острый бронхиолит. Наиболее важную роль в развитии экссудативного бронхиолита играют вирусы, бактерии, ингаляция токсических газов.
Основные морфологические изменения связаны с некрозом эпителия, отеком стенки бронха, инфильтрацией ее полиморфно-ядерными лейкоцитами и небольшим числом лимфоцитов, которые превалируют при вирусном поражении.
Клинические симптомы возникают в первые 24 часа и могут сохраняться в течение 5 недель.
К острым бронхиолитам относят: псевдомембранозный или некротический и гранулематозный.
Все острые бронхиолиты в последующем, как правило, трансформируются в хронические или происходит инволюция экссудативного воспаления.
2. Хронический бронхиолит:
— респираторный;
— фолликулярный;
— диффузный панбронхиолит.
Патогистологическая классификация хронических бронхиолитов
1. Пролиферативные:
— облитерирующий бронхиолит с организующейся пневмонией;
— криптогенная организующая пневмония.
2. Констриктивные:
— респираторный бронхиолит;
— фолликулярный бронхиолит;
— диффузный панбронхиолит;
— облитерирующий бронхиолит.
Классификация (Ryu JH, Myers JL, Swensen SJ. 2003)
1. Первичные бронхиолиты:
— констриктивный (облитерирующий) бронхиолит;
— респираторный бронхиолит (бронхиолит курильщика);
— острый (клеточный) бронхиолит;
— бронхиолит, индуцированный минеральной пылью;
— фолликулярный бронхиолит;
— диффузный панбронхиолит;
— другие первичные поражения бронхиол (диффузный аспирационный бронхиолит, лимфоцитарный бронхиолит).
2. Интерстициальные заболевания легких с выраженным поражением бронхиол:
— пролиферативный бронхиолит (облитерирующий бронхиолит с организующейся пневмонией);
— респираторный бронхиолит, ассоциированный с интерстициальным заболеванием легких;
— гиперчувствительный пневмонит;
— другие интерстициальные заболевания легких (лангергансоклеточный гистиоцитоз легких, саркоидоз).
3. Поражение бронхиол в сочетании с заболеваниями крупных бронхов (бронхиальная астма, бронхоэктазии, хроническая обструктивная болезнь легких).
Этиология и патогенез
Этиология
Причиной острого инфекционного бронхиолита как у детей, так у и взрослых в 95% случаев является респираторно-синцитиальный вирус. У детей первого года жизни данный вирус встречается в практически 100% случаев. В более старшем возрасте встречаются острые бронхиолиты, вызванные парагриппом, корью, гриппом, риновирусом, хламидией, микоплазмой, легионеллой (подробнее см. в разделе «Классификация»).
Патогенез
Респираторные вирусы, бактерии, неорганические и токсические вещества имеют тропность к реснитчатым клеткам и клеткам Клара. Вирусы, повреждая клетки эпителия в поздней фазе воспаления, вызывают его деструкцию, клеточную
пролиферацию
и лимфоидную инфильтрацию.
Для бактериальной инфекции характерно развитие экссудативного воспаления с преобладанием полиморфно-ядерных лейкоцитов. В результате выброса эластаз их этих клеток возникает повреждение эпителия и соединительнотканного
матрикса
.
Факторы, приводящие к прогрессированию
фиброза
в стенке и закрытию просветов бронхиол, до сих пор неизвестны. Имеются сведения о том, что в данном процессе играет роль накопление иммуноглобулинов G, A, M, фибронектина, факторов VII и X, фибриногена. В воспалительной реакции принимают участие полиморфно-ядерные лейкоциты, эозинофилы, макрофаги, лимфоциты, тучные клетки (Peyrol S. et al., 1990). Матрикс телец Массона состоит из коллагена III типа, фибронектина, проколлагена I. В просветах части альвеол встречаются пенистые макрофаги.
Высокие концентрации кислотных газов вызывают некроз эпителиальных и спазм мышечных клеток. Эндогенные токсические вещества вначале повреждают эндотелиальные клетки, вызывая интерстициальный отек за счет увеличения проницаемости сосудов стенки бронхиол, а в последующем за счет гипоксии происходит повреждение эпителия и развиваются интерстициальная пневмония и бронхиолит. В возникновении бронхиолита большое значение имеет курение, особенно у молодых лиц.
Патогистологические формы бронхиолитов
Острый клеточный бронхиолит характеризуется нейтрофильной и/или лимфоидной инфильтрацией в эпителии и стенке бронхиолы, обозначаемой как пан- и мезобронхит. В просветах бронхиол выявляются лейкоциты и клеточный детрит.
Внутри данной группы бронхиолитов выделяют псевдомембранозный или некротический бронхиолит (ПМБ).
В основе этого вида бронхиолита лежит некроз эпителия с поражением или без поражения базальной мембраны. В клеточном инфильтрате преобладают лейкоциты или лимфоциты, или их смесь. Как правило, при вирусной инфекции, преобладают лимфоциты.
При гриппе, парагриппе, при действии вируса герпеса возникает истинный псевдомембранозный фибрин, который в сочетании с детритом покрывает поверхность бронхиол. Помимо этого, фибрин скапливается под базальной мембраной вокруг капилляров.
ПМБ в дальнейшем трансформируется в хронический облитерирующий бронхит с закрытием просветов бронхиол.
Кроме того, ПМБ развивается при вдыхании высоких концентраций газов SO2, NO2, O3. Такой же тип бронхиолита возникает при синдроме Мендельсона. При повреждении базальной мембраны бронхиол возможно развитие облитерирующего бронхиолита с организующейся пневмонией.
Эпидемиология
Острый бронхиолит является болезнью преимущественно грудных детей (на первый год жизни приходится 80% всей заболеваемости), с пиком в 2-6 месяцев. Мальчики болеют несколько чаще.
Характерна сезонность – заболеваемость выше с конца осени до начала весны. Распространенность заболевания 1000-1500 на 100 000 детей.
Факторы и группы риска
Для всех форм бронхиолита выделен основной фактор риска — курение (активное и пассивное).
Подробнее факторы риска см. в соответствующих разделах следующих подрубрик:
— Острый бронхиолит, вызванный респираторным синцитиальным вирусом (J21.0);
— Острый бронхиолит, вызванный другими уточненными агентами (J21.8).
Клиническая картина
Cимптомы, течение
У взрослых
Заболевание имеет острое начало или развивается на фоне
трахеобронхита
.
Характерные проявления:
— лихорадка с подъемом температуры до 38-39оС;
— выраженная одышка (до 40 и более дыханий в 1 минуту);
— поверхностное дыхание с участием вспомогательной мускулатуры;
Грудная клетка фиксирована в положении вдоха с приподнятым плечевым поясом. Лицо становится одутловатым, отмечается цианоз. У больных возникает мучительный кашель со скудной слизистой мокротой и появляется боль в груди вследствие перенапряжения мышц и сокращения диафрагмы при кашле.
Дыхание ослабленное или жесткое; отмечаются перкуторный звук с коробочным оттенком, обильные мелкопузырчатые (субкрепитирующие) незвучные хрипы, свистящие хрипы на выдохе.
Признаки обструктивной
эмфиземы
нарастают. К выраженной дыхательной недостаточности присоединяются расстройства легочной и внутрикардиальной гемодинамики, что обуславливается
легочной гипертензией
.
У детей младшего возраста
Наблюдаются бронхиолиты вирусной этиологии (
РСВ
), не связанные с бронхитами. Температурная реакция может быть вариабельной.
Характерные признаки:
— одышка;
— сухой непродуктивный кашель;
— участие вспомогательной мускулатуры в акте дыхания;
— раздувание крыльев носа при дыхании;
—
ретракция
податливых участков грудной клетки;
— резистентность к ингаляционной терапии бронхолитиками и кортикостероидами.
Заболевание очень тяжело переносится, его длительность у взрослых составляет до 5-6 недель. У детей неосложненные формы средней тяжести проходят быстрее.
Диагностика
При бронхиолите рентгенологическое исследование выявляет усиление легочного рисунка в нижних отделах и в области корней легких.
Лабораторная диагностика
Специфические изменения отсутствуют. Отмечаются недифференцированные воспалительные изменения в общем анализе крови. Наблюдаются повышение
СОЭ
, лейкоцитоз.
Дифференциальный диагноз
Требуется дифференциация бронхиолита от милиарного туберкулеза, пневмоний. Решающее значение в дифференциальном диагнозе имеет рентгенологическое исследование.
Осложнения
— развитие хронических бронхиолитов;
— вторичное инфицирование;
— повышение риска развития
ХОБЛ
и астмы;
— развитие тяжелой дыхательной недостаточности.
Лечение
1. Оксигенотерапия и респираторная поддержка.
2. Этиотропная терапия применяется только при доказанной бактериальной этиологии острого бронхиолита (легионелла, микоплазма, хламидия).
Эффект противовирусных средств (рибавирин, ацикловир и прочие) сомнителен. Данные препараты показаны для иммунокомпрометированных пациентов и при идентификации возбудителя (респираторно-синцитиальный вирус, цитомегаловирус).
3. Бета-адреномиметики, бронхолитики, кортикостероиды значительно более эффективны у взрослых, чем у детей. Применение этих препаратов не имеет доказанной обоснованности у младенцев.
4. Ингаляции солевых растворов показали свою умеренную эффективность в лечении острого вирусного бронхиолита у детей.
Прогноз
Течение бронхиолита очень тяжелое, существует вероятность летального исхода.
Госпитализация
См. в соответствующих разделах следующих подрубрик:
— Острый бронхиолит, вызванный респираторным синцитиальным вирусом — J21.0;
— Острый бронхиолит неуточненный — J21.9;
— Острый бронхиолит, вызванный другими уточненными агентами — J21.8.
Профилактика
Сводится к стандартной профилактике вирусных инфекций.
Информация
Источники и литература
- Полный справочник практикующего врача /под редакцией Воробьева А.И., 10 издание, 2010
- стр.174-175
- Справочник по пульмонологии/под ред. Чучалина А.Г., Ильковича М.М., М.: ГЭОТАР-Медиа, 2009
- «A multicenter, randomized, controlled trial of dexamethasone for bronchiolitis» Corneli H.M., Zorc J.J., Majahan P. et al., The New England Journal of Medicine, 2007; 357: 331-9
- https://guideline.gov
- «Bronchiolitis in children. A national clinical guideline» Scottish Intercollegiate Guidelines Network (SIGN), 2006 Nov. —
- «Evidence-based care guideline for management of first time episode bronchiolitis in infants less than 1 year of age» Cincinnati Children s Hospital Medical Center, 2010 Nov 16 —
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Под бронхообструктивным синдромом (БС) понимают совокупность клинических симптомов, отражающих нарушение проходимости бронхов вследствие сужения их просвета. БС нередко встречается у детей раннего возраста. От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома, вследствие чего проблемы дифференциальной диагностики этого состояния крайне важны.
БС — это ведущий признак, который объединяет группу острых, рецидивирующих и хронических заболеваний легких, но он не является самостоятельной нозологической формой и не может фигурировать в качестве диагноза. Следует отметить, что БС не синоним бронхоспазма, хотя во многих случаях бронхоспазм играет важную, а иногда ведущую роль в генезе заболевания. Обычно БС выявляется у детей первых четырех лет жизни, но может диагностироваться и в более старшем возрасте.
В таблице 1 указаны основные причины возникновения БС у детей.
Наиболее важное значение имеют возрастные особенности респираторной системы ребенка. Бронхи у маленьких детей имеют меньший диаметр, чем у взрослых. Слизистая трахеи и бронхов быстро реагирует отеком и гиперсекрецией слизи в ответ на развитие вирусной инфекции. Узость бронхов и всего дыхательного аппарата значительно увеличивает аэродинамическое сопротивление. Так, отек слизистой бронхов всего на 1 мм вызывает повышение сопротивления току воздуха в трахее более чем на 50% [1].
Для детей раннего возраста характерны податливость хрящей бронхиального тракта, недостаточная ригидность костной структуры грудной клетки, свободно реагирующей втяжением уступчивых мест на повышение сопротивления в воздухоносных путях, а также ряд особенностей положения и строения диафрагмы. Несомненное влияние на функциональные нарушения органов дыхания у маленького ребенка оказывают и такие факторы, как более длительный сон, частый плач, преимущественное положение лежа на спине в первые месяцы жизни.
Важную роль играет респираторная вирусная инфекция. К числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус (около 50%), вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
Среди факторов окружающей среды, которые могут приводить к развитию обструктивного синдрома, особо важное значение придается пассивному курению в семье. Под влиянием табачного дыма происходит гипертрофия бронхиальных слизистых желез, нарушается мукоцилиарный клиренс, замедляется продвижение слизи. Пассивное курение провоцирует деструкцию эпителия бронхов. Особенно ранимыми в этом плане считаются дети первого года жизни.
Другим важным неблагоприятным фактором является загрязнение окружающей атмосферы индустриальными газами, а также органической и неорганической пылью.
Большинство исследователей признают влияние факторов преморбидного фона на развитие БС. Это — токсикозы беременных, осложненные роды, гипоксия в родах, недоношенность, отягощенный аллергологический анамнез, гиперреактивность бронхов, рахит, дистрофия, гиперплазия тимуса, перинатальная энцефалопатия, раннее искусственное вскармливание, перенесенное респираторное заболевание в возрасте 6—12 месяцев.
В таблице 2 представлены основные нозологические формы, при которых бронхообструктивный синдром может иметь место и в значительной степени определять клиническую симптоматику болезни.
Бронхиальная астма представляет собой заболевание, проявляющееся обратимой (полностью или частично) обструкцией бронхов, патогенетическую основу которого составляют аллергическое воспаление дыхательных путей и, в большинстве случаев, гиперреактивность бронхов. Оно характеризуется в типичных случаях периодическим возникновением приступов нарушения проходимости бронхов в результате их спазма, отека слизистой оболочки бронхов и гиперсекреции слизи.
Бронхиальная астма может протекать также в виде астматического бронхита без типичных приступов, спастического кашля (в том числе ночного), астмы физического напряжения.
Критерии диагностики: приступы удушья, астматический статус, астматический бронхит, приступы спастического кашля, сопровождающиеся острым вздутием легких и затруднением выдоха. Рентгенологически во время приступа обычно определяется вздутие легких, на фоне которого нередко выявляется усиление бронхососудистого рисунка.
Под обструктивным бронхитом понимают острое поражение бронхов, сопровождающееся клиническими признаками бронхиальной обструкции. Термин «бронхиолит» используется для обозначения тех форм обструктивного бронхита, которые сопровождаются большим количеством рассеянных мелкопузырчатых хрипов, что нередко наблюдается у детей первых месяцев жизни при первом эпизоде обструктивного заболевания.
Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
До 70-х г. прошлого века термин «обструктивный бронхит» и его аналоги (астматический бронхит, спастический бронхит и др.) широко использовались педиатрами. Однако в начале 70-х гг. была проведена серия эпидемиологических исследований, которые показали, что отличить обструктивный бронхит и бронхиальную астму в широкой педиатрической практике почти невозможно. Таким образом, был поставлен знак равенства между этими состояниями. Данный подход у детей старшего возраста в значительной степени себя оправдал, так как позволил избавить многих больных от антибактериальной терапии. Но у детей младшего возраста проблема стоит сложнее. Выяснилось, что кромогликат у этих больных недостаточно эффективен или неэффективен вовсе. Ингаляционные бронходилятаторы, такие, как сальбутамол, малоэффективны или не эффективны при свистящем дыхании у детей первых трех лет жизни. Сведения относительно действенности применения ингаляционных стероидов при остром или хроническом бронхиолите оказались противоречивыми.
К тому же многочисленные исследования в нашей стране и за рубежом показали, что исходы обструктивного бронхита в целом благоприятны. 54% детей с повторными эпизодами обструктивного бронхита перестают болеть после четырех лет, а еще 37% — в более позднем возрасте; таким образом, выздоравливают более 90% пациентов. Кроме того, наличие обструктивного синдрома в первые три года жизни не может рассматриваться как фактор, предрасполагающий к возникновению астмы в дальнейшем. Т. е. выяснилось, что механизм развития свистящего дыхания у детей раннего возраста другой, чем у более старших детей, и основную роль здесь играют не гиперреактивность слизистой бронхов и спазм мышц, а тонус бронхиальной стенки и отек слизистой бронхов. Это отражало тот факт, что «свистящее дыхание» у маленьких детей является следствием различных причин, в том числе аномалий респираторной системы и воспалительных процессов иной этиологии.
Значит ли это, что у малышей не бывает астмы? По-видимому, нет, так как примерно у 10% больных, у которых на фоне вирусной инфекции отмечался БС, в дальнейшем могли развиваться симптомы астмы. Рецидивы обструкции обусловлены наследственной отягощенностью по аллергии и аллергическими реакциями у ребенка и не связаны с кожными тестами и уровнем IgE. Таким образом, можно утверждать, что обструктивный бронхит, как нозологическая форма, существует. Его основные отличия от астмы представлены в таблице 3.
| Таблица 3. Дифференциальная диагностика бронхиальной астмы и обструктивного бронхита. |
Дифференциальную диагностику обструктивного бронхита и острой пневмонии облегчает тот факт, что при пневмонии, вызванной основными возбудителями, как правило, не наблюдается обструкции. Сопровождаться обструкцией могут, в основном, внутрибольничные пневмонии, обусловленные некоторыми грамотрицательными возбудителями кишечной группы (см. таблицу 4).
| Таблица 4. Дифференциальная диагностика обструктивного бронхита и острой пневмонии. |
Аспирационный синдром
Одна из наиболее распространенных причин развития БС у грудных детей — синдром привычной микроаспирации жидкой пищи, связанный с дисфагией, часто в сочетании с желудочно-пищеводным рефлюксом. До 30% всех случаев рецидивирующего кашля у детей раннего возраста связаны с аспирационным синдромом. Выяснить причину бывает сложно. В диагностике аспирации помогают данные анамнеза, обычно у этих детей имеется отягощенный неврологический анамнез и такие признаки, как приступообразный кашель, развивающийся у ребенка во время кормления, появление сухих или влажных хрипов в легких после еды. Подтверждается диагноз при обследовании в стационаре.
Аспирация инородных тел
До 50% всех аспираций инородных тел вовремя не выявляется. Поздняя диагностика связана с тем, что после аспирации у ребенка на фоне полного здоровья, без катаральных явлений, возникает острый приступ кашля, затем, если инородное тело проникает глубже, через несколько дней появляются симптомы обструктивного бронхита или пневмонии с обструктивным синдромом, имеющих затяжное, трудно поддающееся терапии течение.
В диагностике помогают анамнез, рентгенологическое исследование и бронхоскопия.
Хронический бронхит
Критерии диагностики: продуктивный кашель, постоянные разнокалиберные влажные хрипы в легких (в течение нескольких месяцев) при наличии двух-трех обострений заболеваний в год на протяжении двух лет.
У взрослых основные причины ХБ — это курение и профессиональные вредности. Причем у половины больных это заболевание протекает с признаками бронхообструктивного синдрома. В детском возрасте первичный хронический бронхит — большая редкость. В большинстве случаев он является следствием других причин (пороков развития легких, иммунодефицитных состояний и др.), т. е. является «вторичным». Поэтому диагноз «первичный хронический бронхит» может ставиться только после тщательной дифференциальной диагностики.
Хроническая пневмония
Хроническая пневмония представляет собой хронический воспалительный неспецифический процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах и сопровождающийся рецидивами воспаления в бронхах и легочной ткани. Хроническая пневмония чаще всего развивается как результат неполного излечения острой пневмонии, ателектаза, а также вследствие попадания инородного тела в бронхи.
Особенностью этого заболевания в настоящее время является его благоприятное течение и высокая частота сопутствующего бронхообструктивного синдрома (30—35%). Диагностика этой болезни основывается на клинической симптоматике, рентгенологических и бронхологических данных и осуществляется в специализированном стационаре.
Хронический бронхиолит с облитерацией
Заболевание, развивающееся вследствие острого облитерирующего бронхиолита, морфологическим субстратом которого является облитерация бронхиол и артериол одного или нескольких участков легких, приводящая к нарушению легочного кровотока и развитию эмфиземы. Синдром одностороннего сверхпрозрачного легкого (синдром МакЛеода) представляет собой частный случай данного заболевания.
Клинически проявляется одышкой и другими признаками дыхательной недостаточности разной степени выраженности, локальными физикальными данными в виде стойкой крепитации и мелкопузырчатых хрипов. У детей старшего возраста может сопровождаться бронхообструктивным синдромом, имеющим торпидное, плохо поддающееся лечению бронходилятаторами течение.
При наличии клинических данных и рентгенологических признаков сверхпрозрачности сцинтиграфически определяется резкое снижение легочного кровотока в пораженных отделах легких.
Синдром цилиарной дискинезии
Заболевание проявляется рецидивирующими синуситами и отитами и хроническим поражением легких — это хронический бронхит с образованием бронхоэктазов. Типичное проявление этой болезни — синдром Картагенера, когда у пациента имеет место еще и обратное расположение внутренних органов. В основе синдрома лежит врожденный дефект цилиарного эпителия, приводящий к дисфункции мукоцилиарного транспорта и застою секрета в бронхах. Почти у всех больных могут отмечаться эпизоды приступообразного кашля, одышки.
Дифференциальная диагностика основывается на обратном расположении внутренних органов, рентгенологических данных и исследовании функции цилиарного эпителия.
Врожденные пороки развития бронхов
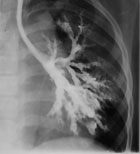 |
| Рисунок 1. Бронхограмма левого легкого ребенка с синдромом Вильямса-Кемпбелла. |
Из этой многочисленной группы заболеваний наибольший интерес представляют пороки развития трахеи и бронхов. Недоразвитие хрящей трахеи и или бронхов приводит к тому, что бронхи спадаются на выдохе, обуславливая поведение симптоматики БС. Первые клинические проявления заболевания возникают на первом году жизни — это либо повторные обструктивные бронхиты, либо пневмонии. В дальнейшем формируется деформация грудной клетки, появляется влажный постоянный кашель, выслушиваются влажные и сухие хрипы в легких. Диагноз обычно ставится в младшем или старшем школьном возрасте, когда клиническая симптоматика ярко выражена. В дифференциальной диагностике, наряду с клинической симптоматикой, важны рентгенологическое исследование и бронхоскопия, а также резистентность к бронходилятаторам и высокая эффективность антибактериальной терапии. На рисунке показана бронхограмма больного с недоразвитием хрящей бронхов 3—8 генерации (синдром Вильямса-Кемпбелла). Хорошо видно чрезмерное расширение бронхов в зоне поражения.
Стенозы трахеи и бронхов — это состояние, встречающееся достаточно редко. Их отличает постоянное шумное дыхание у ребенка и на вдохе и на выдохе, усиливающееся при присоединении ОРВИ. Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Опухоли трахеи и бронхов у детей также диагностируются нечасто. Опухоли могут приводить к сужению просвета дыхательных путей как при сдавлении извне, так и при прорастании внутрь просвета. Помочь в диагностике может постепенное нарастание синдрома «шумного дыхания», которое вначале появляется при ОРВИ, а затем и в состоянии покоя.
Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Муковисцидоз
Муковисцидоз (МВ) — генетическое, аутосомно-рецессивное моногенное заболевание, обусловленное мутацией гена трансмембранного регулятора МВ (МВТР). Характеризуется нарушением секреции экзокринных желез жизненно важных органов с поражением, прежде всего, дыхательного и желудочно-кишечного трактов, тяжелым течением и неблагоприятным прогнозом. Особенность клинических проявлений болезни заключается в приступообразном коклюшеподобном кашле с вязкой мокротой, вследствие чего иногда путают с бронхиальной астмой.
Дифференциальная диагностика: наличие кишечного синдрома (нейтральный жир в стуле), прогрессирующая дыхательная недостаточность, изменения на рентгенограммах и положительный потовый тест.
Бронхолегочная дисплазия
Хроническое заболевание, развивающееся вследствие поражения легких при проведении жестких режимов искусственной вентиляции легких с высокими концентрациями кислорода, главным образом у недоношенных детей. В основе заболевания лежат нарушение архитектоники легочной ткани и, часто, бронхиальная гиперреактивность. Клинически проявляется гипоксемией, дыхательной недостаточностью, симптомами бронхиальной обструкции; рентгенологически обычно выявляются грубые изменения в виде фиброза, кист, изменений прозрачности легочной ткани, деформаций бронхов. Диагностика осуществляется на основании анамнестических, клинических и рентгенологических данных.
Внелегочные причины БС диагностируются при обследовании больного в стационаре.
Таким образом, БС нередко сопровождает легочные и внелегочные патологические процессы. Дифференциальная диагностика при этих состояниях включает ряд нозологических форм. При затяжном течении БС, а также при повторных эпизодах обструкции больной должен быть обследован в специализированном пульмонологическом стационаре и наблюдаться там в дальнейшем.
Обратите внимание!
- От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома.
- числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус, вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
- Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
И. К. Волков, доктор медицинских наук
Отд. пульмонологии НИИ педиатрии, Научный центр здоровья детей РАМН, Москва