Дифференциальная диагностика простого бронхита
Бронхит – одна из самых распространенных патологий нижних дыхательных путей. Характеризуется диффузным воспалением бронхов. Основным его симптомом является кашель. Дифференциальная диагностика бронхита помогает отделить данное заболевание от других, схожих по симптоматике, и назначить правильное лечение.
Основные причины появления бронхита
Возникновению бронхита способствуют различные факторы, которые можно разделить на две группы: рецидивирующая респираторная инфекция и воздействие негативной внешней среды на дыхательную систему.
К первой группе относятся:
- респираторные вирусы;
- пневмококки;
- палочка Пфейффера;
- реже – муковисцидоз и альфа-1-антитрипсиновая недостаточность.
Вторую группу составляют:
- неблагоприятные условия проживания;
- длительное вдыхание загрязненного воздуха (дым, пыль, аллергены, вредные химические соединения – газы, испарения, мелкодисперсная пыль).
Предрасполагающие факторы:
- хронические воспалительные и гнойные процессы дыхательной системы;
- инфекционные патологии верхних дыхательных путей;
- снижение реактивности организма;
- наследственность;
- иммунодефицитные состояния;
- курение, злоупотребление алкоголем;
- детский и преклонный возраст.
Симптоматика болезни
Классифицируя виды бронхитов, обычно разделяют их на две основные группы: острый и хронический бронхит. При каждом виде может возникать обструкция – нарушение проходимости бронхов.
Острый обструктивный бронхит считается так называемой детской формой заболевания. Возникает чаще всего у детей до 3 лет, ввиду особенностей незрелой дыхательной системы. Если же у взрослого человека диагностируется острая обструктивная патология, это, скорее всего, свидетельствует о наличии другого заболевания дыхательной системы (со схожими симптомами).
Острый обструктивный бронхит отличается:
- нарушением работы мерцательного эпителия и развитием катара верхних отделов дыхательных путей;
- сухим приступообразным кашлем, особенно ночью или утром, отсутствием или небольшим количеством мокроты;
- температурой ниже 38 градусов;
- одышкой;
- хрипами и шумами, которые слышны даже без специальных приборов.
При часто повторяющихся острых бронхитах болезнь может перейти в хроническую стадию, более характерную для взрослых. Ее признаки:
- постоянный сильный кашель в течение года, в общей сложности не менее 3 месяцев;
- мокрота вязкая и тяжело отходит, в случае присоединения бактериальной или вирусной инфекции она становится гнойной, с зеленоватым оттенком;
- после острой фазы обычно наступает ремиссия, в период которой кашель бывает по утрам;
- затрудненность дыхания, слышен характерный свист на выдохе;
- одышка, особенно при физических нагрузках, развивается дыхательная недостаточность.
Методы обследование при бронхите
Дифференциальная диагностика бронхита подразумевает проведение комплексного обследования:
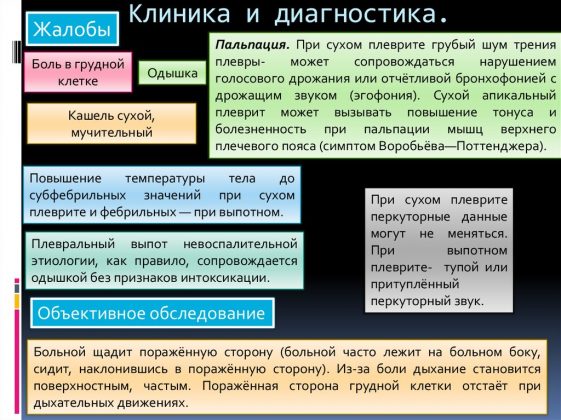
- изучение клинических признаков – кашель, слабость, температура, выделения, мышечные боли, лихорадка, затрудненность дыхания, хрипы и др.;
- лабораторные исследования крови и мокроты;
- проведение бронхографии и рентгенографии, бронхоскопии, МРТ и др.
Бронхоскопия помогает значительно прояснить картину заболевания и поставить дифференциальный диагноз. С помощью нее можно визуально оценить характер воспалительного процесса (гнойный, катаральный, геморрагический, атрофический и др.), а также произвести биопсию слизистой для уточнения характера повреждений.
Бронхография и рентгенография позволяют выявить патологические изменения, вызванные длительным течением хронического бронхита. В этом случае поражение локализовано чаще всего в мелких ветвях бронхиального дерева, и на бронхограмме отчетливо видна картина «мертвого дерева». Она вызвана обрывами бронхов среднего калибра и незаполненными мелкими разветвлениями.
 С помощью рентгенограммы можно обнаружить деформацию и усиление легочного рисунка по типу диффузного сетчатого пневмосклероза, которому нередко сопутствует эмфизема легких.
С помощью рентгенограммы можно обнаружить деформацию и усиление легочного рисунка по типу диффузного сетчатого пневмосклероза, которому нередко сопутствует эмфизема легких.
Бронхоскопия помогает дифференцировать бронхит от бронхиальной астмы. При имеющихся симптомах нарушения бронхиальной проходимости (одышка при физических нагрузках или при выходе на холод, выделение небольшого количества мокроты после длительного приступа кашля, свистящие звуки на выдохе) используют бронхолитики и проводят исследование до и после их применения. Если после использования бронхолитиков показатели вентиляции и механики дыхания улучшились, это указывает на наличие бронхоспазма и обратимость нарушений бронхиальной проходимости.
Дифференциальный диагноз патологии
Дифференциальная диагностика обструктивного бронхита обусловлена схожестью клинической картины данной патологии с другими заболеваниями дыхательной системы, такими как бронхиальная астма, пневмония и туберкулез.
Дифференциация от воспаления легкого
Оптимальным способом дифференциации обструктивного бронхита от воспаления легких является рентгенография. Зачастую ее вполне достаточно, и не приходится прибегать к дополнительной лабораторной диагностике. Если же на рентгеновском снимке картина заболевания недостаточно ясна, назначается бронхоскопия, МРТ и другие исследования.
Дифференциальная диагностика бронхита от пневмонии выглядит следующим образом:
- бронхит – температура ниже 38 градусов, кашель сухой, переходящий в продуктивный, безболезненный, лихорадочное состояние — не более 3 суток;
- воспаление легких – температура выше 38 градусов, сильный кашель с обильным выделением мокроты, лихорадочное состояние свыше 3 суток.

Кроме того, пневмония отличается синюшностью конечностей и лица, дрожью в голосе, укорочением перкуторного звука, наличием хрипов, крепитацией.
Дифференциация от бронхиальной астмы
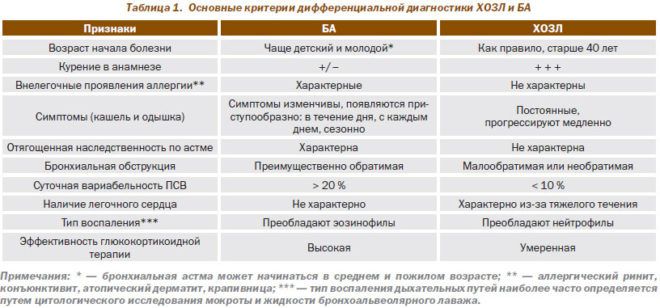
Если при пневмонии рентгенография четко определяет наличие характерных для этого заболевания признаков, то отличить обструктивный бронхит от астмы не так просто. Оба заболевания дыхательной системы диагностируются на основании проявляемых ими признаков, и сложность заключается в схожести симптомов. К основным диагностическим синдромам относят:
- кашель – при бронхите постоянный, выматывающий, с выделением мокроты, при астме – приступообразный, мокроты выделяется мало или ее нет совсем;
- одышка – при бронхите постоянна, усиливается при движении, астма отличается приступообразным характером одышки и наличием стойкой ремиссии;
- наличие аллергии – при бронхите аллергия, как правило, отсутствует, а бронхиальная астма практически всегда сопровождается аллергическими признаками;
- использование бронхолитиков – при бронхите используются периодически, при астме – постоянно.
Дифференциация от других дыхательных патологий
Помимо вышеназванных схожих патологий, бронхит необходимо дифференцировать от таких дыхательных заболеваний:
- туберкулез легких – особенности: усиленное потоотделение, быстрая утомляемость, слабость, потеря веса, наличие палочки Коха в мокроте;
- сердечная или легочная недостаточность;
- бронхоэктатическая болезнь – чаще диагностируется у детей, бронхоскопия показывает локальный бронхит, в то время как хроническая форма бронхита носит диффузный характер;
- тромбоэмболия кровяных сосудов легких;
- некоторые инфекционные заболевания – корь, коклюш и др.;
- онкология – для нее характерны боль в груди, слабость, отсутствие гнойной мокроты.
Острый бронхит и воспаление легких
Дифференциальная диагностика острого бронхита и пневмонии чрезвычайно важна на ранних стадиях заболевания. Чем раньше поставлен диагноз и назначено лечение, тем выше вероятность скорейшего выздоровления пациента. Как правило, в случае пневмонии назначается антибактериальная терапия, а при остром бронхите – противовирусная и симптоматическая.
 Основным методом дифференциации острого бронхита и пневмонии является лабораторное исследование крови. Особое внимание уделяется показателям лейкоцитов, сывороточного C-реактивного белка. При пневмонии наблюдается увеличение лейкоцитов в 3,7 раза. Если этот характерный признак отсутствует, вероятность наличия пневмонии наполовину снижается. Кроме того, концентрация сывороточного C-реактивного белка выше показателя 150 мг/л также указывает на воспаление легких.
Основным методом дифференциации острого бронхита и пневмонии является лабораторное исследование крови. Особое внимание уделяется показателям лейкоцитов, сывороточного C-реактивного белка. При пневмонии наблюдается увеличение лейкоцитов в 3,7 раза. Если этот характерный признак отсутствует, вероятность наличия пневмонии наполовину снижается. Кроме того, концентрация сывороточного C-реактивного белка выше показателя 150 мг/л также указывает на воспаление легких.
Еще проводят рентгенографию – обычно на снимке ясно различаются признаки воспалительного процесса, характерного для пневмонии.
Наиболее явными признаками воспаления легких являются голосовое дрожание, шум трения плевры, притупление перкуторного звука и эгофония. Наличие их в симптоматике в 99,5% свидетельствует о пневмонии. А при кашле и гнойной мокроте пневмония диагностируется только у 1 человека из 10.

Выводы
Бронхит, с его разными формами и проявлениями, имеет много общих признаков с бронхиальной астмой, пневмонией, туберкулезом, онкологическими и другими заболеваниями дыхательной системы. Поэтому в постановке диагноза крайне важно изучить все имеющиеся симптомы, выяснить генезис заболевания и провести необходимые специфические исследования для подтверждения или опровержения других дыхательных патологий.
При склонности к заболеваниям бронхолегочной системы необходимо ежегодно проходить флюорографию. Это отличный профилактический способ предупреждения патологий органов дыхательной системы.
Видео по теме: Бронхит

Дифференциальная диагностика
Хронический бронхит (ХБ) следует разграничивать от бронхоэктатической болезни, особенно в случае его осложнения бронхоэктазами, бронхиальной астмы, туберкулеза и рака легких.
В отличие от ХБ, для бронхиальной астмы типичны приступы одышки, приступообразный кашель с небольшим количеством густой мокроты, аллергические проявления (вазомоторный ринит, крапивница, отек Квинке), эозинофилия, наследственнаяя предрасположенность к аллергическим заболеваниям.
При определенной сходности клинических проявлений, в отличие ХОЗЛ, при ХБ вентиляционная способность легких в период между обострениями не нарушена, то есть показатель ОФВ1/ЖЕЛ > 70 %. По мере прогрессирования ХБ развивается преимущественно рестриктивный, тогда как при ХОЗЛ – обструктивный тип вентиляционной недостаточности.
Бронхоэктатической болезни предшествуют детские инфекции (корь, коклюш), поражения придаточных пазух носа, частые бронхо-легочные заболевания. Характерным есть начало болезни в детском или подростковом возрасте, длительный (в течение многих лет) приступообразный кашель, возникающий в утренние часы, особенно после изменения положения тела больного (в результате пассивного затекания накопленного секрета бронхов в непораженные участки бронхиального дерева). Приступ кашля сопровождается легким отхождением большого количества мокроты (от 50 до 200 мл в сутки). По мере прогрессирования заболевания появляется одышка, которая зависит от физической нагрузки. При осмотре пациента обнаруживают изменения пальцев по типу «барабанных палочек» и ногтей в виде «часовых стекол». Установить диагноз бронхоэктатической болезни позволяют рентгенологическое исследование (грубая тяжистость радиально сходится к корню), контрастная бронхография (выявление бронхоэктазов различной величины), компьютерная томография высокой разрешающей способности, другие современные методы исследования.
Течение диссеминированного туберкулеза легких также характеризуется подобной ХБ клинической симптоматикой: кашель с выделением мокроты, одышка, субфебрильная температура тела, тахикардия. При этом над легкими выслушивают жесткое дыхание с рассеянными сухими и влажными хрипами. При рентгенологическом исследовании на фоне грубой тяжистости легочного рисунка преимущественно в верхних отделах легких определяют рассеянные, различной формы, величины, плотности очаги; в нижних отделах легких – признаки эмфиземы. Установить диагноз помогает также исследование мокроты на наличие микобактерий туберкулеза.
Пароксизмальный кашель с отхождением слизистой мокроты, которая иногда содержит прожилки крови, одышка, иногда приступообразная, могут возникать у больных бронхогенным раком. Такая клиническая симптоматика сопровождается длительным интоксикационным синдромом (периодическим повышением температуры тела до субфебрильной, которая беспокоит больного в течение нескольких месяцев и на фоне которой характер мокроты не меняется), общей слабостью, недомоганием, анорексией, снижением массы тела. С помощью рентгенологического исследования выявляют округлое или инфильтративное гомогенное затемнение в прикорневой зоне. Диагноз устанавливают также с помощью таких высокоинформативных методов, как КТ, в частности, высокого разрешения, и т.д.
Лечение пациентов с хроническим бронхитом
Лечение пациентов с хроническим бронхитом включает лечебную физкультуру, массаж грудной клетки, аэрозоль- и климатотерапию, этиологическую, симптоматическую и патогенетическую фармакотерапию, которые должны быть направлены на устранение воспалительного процесса в бронхах, улучшение их проходимости, восстановление нарушенной общей и местной иммунной реактивности.
Большое значение в лечении ХБ и предупреждении его обострений имеет рациональная антибиотикотерапия, главной задачей которой является уничтожение подавляющего количества бактерий, находящихся в очаге инфекции, чтобы оставшаяся их часть была эффективно элиминирована механизмами нормальной иммунной защиты организма.
Рекомендации по применению антибиотиков (АБ) (с точки зрения научно обоснованной медицинской практики):
- 1. АБ не действуют на вирусы.
- 2. АБ не предотвращают бактери-
- 3. АБ, как правило, не угнетают иммунитет. Ряд препаратов, такие, как макролиды, обладают иммуномодулирующими свойствами и способны стимулировать определенные звенья иммунной реакции.
- 4. АБ не следует менять каждые 6-7 дней, что часто практикуется из-за опасности развития резистентности и, как правило, не оправдано клиническими показаниями. Их назначают курсами, достаточными для подавления активности инфекции.
- 5. Основанием для замены АБ являются:
- 1) клиническая неэффективность, о которой при острых инфекциях можно судить через 48-72 часа терапии;
- 2) развитие нежелательных реакций, в связи с чем необходимо отменить препарат;
- 3) высокая потенциальная токсичность АБ, ограничивающая его длительное применение (аминогликозиды, левомицетин);
- 4) во всех других случаях АБ следует применять до выздоровления, которое характеризуется клиническими показателями.
- 6. Не существует общей аллергии на все АБ, т. к. к ним относятся более 20 различных структурных классов препаратов. Всегда можно подобрать антибактериальный препарат той или иной группы.
- 7. АБ не следует назначать совместно с антигистаминными препаратами, т.к. последние не предотвращают сенсибилизации, развития аллергической реакции, а лишь ослабляют ее проявления.
- 8. АБ не рекомендуется применять вместе с нистатином, т.к. кандидоз является одной из форм дисбактериоза, а эффективность нистатина у пациентов без иммунодефицита не доказана. Использование антигистаминных и противогрибковых препаратов в комбинации с АБ ведет к полипрагмазии и необоснованным экономическим затратам.
Поскольку наиболее вероятными бактериальными возбудителями обострений ХБ являются H. influenzae, S. pneumoniae и M. Catarrhalis, препаратами выбора являются следующие антибиотики:
- 1) макролиды с антигемофильной активностью внутрь: Кларитромицин, азитромицин
- 2) респираторные фторхинолоны: гатифлоксацин, моксифлоксацин, гемифлоксацин, левофлоксацин
- 3) пенициллины внутрь: амоксициллин, амоксициллин / кислота клавулановая.
Кроме эффективности, в конкретном клиническом случае при выборе АБ необходимо учитывать безопасность его применения и возможность назначения беременным и кормящим матерям. Так, у этой категории пациентов разрешен применять азитромицин и β-лактамы. Фторхинолоны противопоказаны беременным женщинам и детям до 18 лет.
Следует иметь в виду, что макролиды и фторхинолоны эффективно проникают в мокроту.
Альтернативными препаратами могут выступать тетрациклины, цефалоспорины. Для улучшения отхождения мокроты показаны отхаркивающие средства. В случае сухого надрывного кашля следует назначить средства, подавляющие кашлевой рефлекс. Для расщепления некротизированных тканей, фибринозных образований и разжижения вязкого секрета используют протеолитические ферменты: асперазу, рибонуклеазу, дезоксирибонуклеазу, коллагеназу, лекозим, ликопид, профезим, терилитин, трипсин, химотрипсин кристаллический, химопсин. При бронхообструктивном синдроме применяют бронхолитики (холинолитики, β2-адреномиметики короткого и длительного действия, препараты теофиллина). При выраженной бронхообструкции могут быть эффективными ингаляционные кортикостероиды: беклометазон, флунизолид, триамцинолона ацетонид, будесонид, флутиказона пропионат.
С целью коррекции легочной гипертензии назначают нитраты, ингибиторы АПФ, блокаторы ангиотензиновых рецепторов, антагонисты кальция, простаноиды. Высокий эффект обеспечивает оксигенотерапия.
Для стимулирования реакций иммунитета и фагоцитной функции макрофагов назначают иммуномодуляторы: арбидол, галавит, гепон, инозин пранобекс, левамизол, ликопид, натрия нуклеинат, бронховаксом, рибомунил, препараты эхинацеи.
При высокой степени никотиновой зависимости показана никотинзаместительная терапия для уменьшения симптомов отмены. В среднем курс лечения составляет 10-12 недель, желательно совмещение 2 препаратов (например, пластырь и жевательная резинка).
Медико-социальная экспертиза
Временная нетрудоспособность при ХБ наступает при обострении воспалительного процесса, возникновении легочной недостаточности и/или недостаточности кровообращения, острых осложнений (бронхоспастический синдром, пневмония, инфекционная деструкция легких и др.). Продолжительность временной нетрудоспособности зависит от стадии процесса, тяжести обострения, функциональной недостаточности легочной и сердечнососудистой систем, эффективности лечения. Обычно ориентировочная длительность нетрудоспособности при неосложненном обострении ХБ составляет 12 дней (амбулаторное или стационарное лечение), при возникновении осложнений она удлиняется в соответствии с их характером.
Вторичная профилактика ХБ:
- в период ремиссии воспалительного процесса ликвидировать очаги инфекции в носоглотке;
- при необходимости провести оперативное лечение искривлений носовой перегородки, нарушающих дыхание через нос;
- исключить контакты с токсическими веществами, раздражающими воздухоносные пути;
- безусловным должен быть отказ от курения;
- соблюдать режим дня и рациональное питание;
- закаливание, общеукрепляющая и лечебная физкультура;
- фитотерапия;
- витаминотерапия;
- адаптогены и биогенные стимуляторы;
- фармакологическая иммунокоррекция.
Прогноз
При соблюдении рационального режима (лечебная физкультура, прекращение курения, избегание простудных респираторных заболеваний) прогноз благоприятный. При частых обострениях ХБ развивается прогрессирующая дыхательная недостаточность, формируется хроническое легочное сердце с правожелудочковой недостаточностью, что может быть причиной летального исхода.

Хронический бронхит (ХБ): причины, симптомы, диагностика
Хронический бронхит (ХБ) – прогрессирующее заболевание с преимущественным диффузным поражением бронхов вследствие длительного раздражения бронхов различными вредными агентами…
Подробнее…
doclvs.ru
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.


