Дифференциальная диагностика атеросклероза коронарных артерий
 Что такое атеросклероз коронарных сосудов, механизм образования
Что такое атеросклероз коронарных сосудов, механизм образования
Атеросклероз коронарных сосудов (атеросклероз венечных сосудов) — это хроническое заболевание, которое характеризуется образованием липидных бляшек в артериях сердца. Процесс образования бляшек связан с чрезмерным количеством «плохих» жиров в организме — холестеринов липопротеидов низкой плотности, которые, накапливаясь, оседают в стенках артерий. Отложения холестерина наслаиваются, увеличиваются в размере, постепенно сужают просвет сосудов. И, соответственно, чем хуже кровоснабжается орган, тем больше страдает его функция — наступает ишемия тканей (недостаточность кислорода и питательных веществ, которые поступают с кровью). Таким образом, атеросклероз может развиться в любых крупных и средних артериях: в грудной и брюшной аорте, в почечных артериях, в мозговых артериях, в сосудах нижних конечностей. Однако наиболее распространённым, клинически значимым и жизнеугрожающим является поражение коронарных сосудов, которое проявляется стенокардией напряжения и инфарктом миокарда. Более того, если кровоток в почечных или брюшных сосудах более-менее неизменен, то в венечных артериях он постоянно изменяется вследствие физических нагрузок или эмоциональных колебаний, что даёт дополнительную нагрузку. Атеросклеротическое поражение и прогрессирующая недостаточность кровотока в сердце называется ишемической болезнью сердца.
Атеросклероза коронарных артерий классификация
В зависимости от степени сужения артерий, существуют следующие виды атеросклероза:
- нестенозирующий (просвет сосуда сужен менее чем на 50%, не проявляется клинически);
- стенозирующий (просвет сосуда сужен более чем на 50%, есть клинические проявления).
Важно понимать, что, по сути, эта классификация не имеет клинической важности, так как пациенты чаще всего обращаются к врачу за помощью уже с выраженной симптоматикой ишемической болезни сердца, то есть, со стенозирующим атеросклерозом. Также следует отметить, что подобный диагноз можно поставить только после инструментальных исследований, при непосредственной визуализации бляшки.
В зависимости от артерий и их разветвлений, которые поддаются атеросклеротическим изменениям, выделяют анатомическую классификацию:
- атеросклероз ствола левой коронарной артерии;
- атеросклероз передней межжелудочковой ветви левой коронарной артерии;
- атеросклероз огибающей ветви левой коронарной артерии;
- атеросклероз правой коронарной артерии.
За распространённостью атеросклероза различают:
- локализированный (верхней, средней, нижней части сосуда);
- диффузный.
Причины атеросклероза, факторы риска
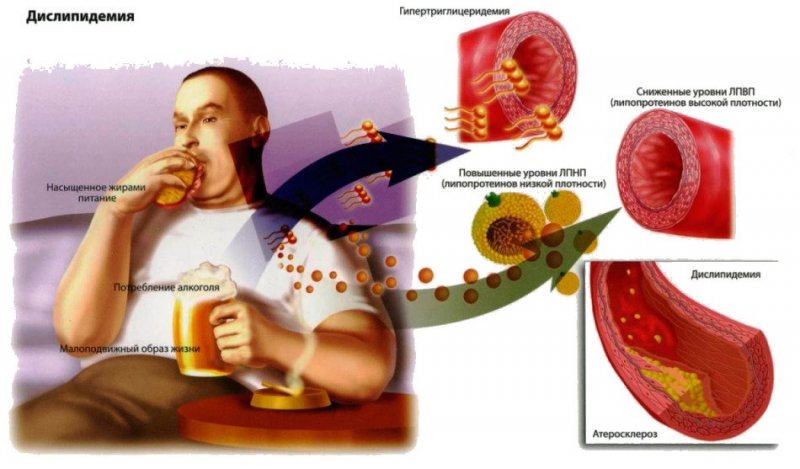
Однозначная причина атеросклероза не установлена, однако существует прямая зависимость между заболеванием, смертностью от ишемической болезни сердца и повышением уровня холестерина. Так, клинически важным считается повышение уровня общего холестерина более 5ммоль/л и липопротеинов низкой плотности более 3ммоль/л.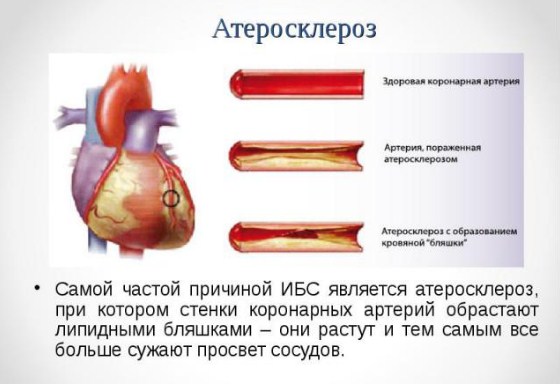
Немаловажно наличие факторов сердечно-сосудистого риска, которые в совокупности с дислипидемией приводят к развитию ишемической болезни сердца вследствие атеросклероза коронарных сосудов. Наиболее значимые факторы риска представлены ниже.
Те, что не модифицируются:
- пожилой возраст (мужчины старше 55 лет, женщины старше 65 лет);
- мужской пол;
- отягощённый семейный анамнез (наличие в семье родственника с диагностированным атеросклерозом в возрасте до 55 у мужчин, до 65 у женщин).
Те, что модифицируются:
- курение;
- ожирение;
- гиподинамия;
- артериальная гипертензия;
- сахарный диабет;
- дислипидемия (повышение липопротеинов низкой плотности на фоне снижения липопротеинов высокой плотности);
- употребление алкоголя.
Симптомы атеросклероза коронарных артерий
Атеросклероз — это тихий убийца. Заболевание долгое время может проходить бессимптомно. Да, могут быть приступы головной боли, быстрая утомляемость, но, обычно, люди игнорируют эту симптоматику. Более выраженные проявления атеросклероза развиваются тогда, когда просвет сосудов сужен атеросклеротической бляшкой больше чем на 50%. Тут клиника может быть самой разнообразной: от незначительного покалывания в области сердца, до развития инфаркта миокарда. Наиболее частое проявление атеросклероза — это стенокардия напряжения. Вот список самых типичных её проявлений:
- возникновение острой жгучей боли за грудиной;
- боль в некоторых случаях распространяется в область руки, плеча, лопатки, нижней челюсти слева, эпигастрия;
- возникновение боли во время физических нагрузок (быстрой ходьбы, подъёма по лестнице, бега);
- длительность приступа до 5 минут, но не более 15 минут;
- боль купируется приёмом нитроглицерина.
Признаки инфаркта миокарда при атеросклерозе:
- резкая боль за грудиной жгучего, сжимающего характера, но, в отличие от стенокардии, более интенсивная, мучительная;
- боль имеет более широкую иррадиацию;
- боль длится 20-30 минут;
- боль не проходит после приёма нитроглицерина.
Диагностика атеросклероза коронарных артерий
Лабораторная и инструментальная диагностика атеросклероза ставит перед врачом следующие цели:
- » выявление атеросклеротических изменений в виде бляшек;
- » локализация атеросклеротических бляшек, их распространённость;
- » степень стеноза (сужения) или окклюзии (полного закрытия просвета) поражённых сосудов;
- » оценка нарушения функции сердца;
- » наличие факторов риска (особенно, повышение уровня холестерина).
Лабораторная диагностика атеросклероза КА включает в себя:
- Липидограмму (уровень общего холестерина, липопротеидов низкой и высокой плотности, триглицеридов). Данные цифры косвенно указывают на повышенный риск наличия атеросклероза, и, соответственно, повышенный сердечно-сосудистый риск.
- Биохимический анализ на глюкозу крови.
- Инструментальные неинвазивные методы диагностики атеросклероза КА
- Электрокардиография.
- Рентгенография органов грудной полости (позволяет провести дифференциальную диагностику с другими сердечно-сосудистыми заболеваниями, определяет наличие кальцинатов в аорте).
- Толщина комплекса интима-медиа (увеличение показателя свидетельствует о наличии атеросклеротической бляшки в просвете сонных артерий).
- Мультиспиральная компьютерная томография (визуализация кальцификатов в коронарных артериях, что свидетельствует о завершающей стадии развития атеросклеротической бляшки).
- Магнитно-резонансная томография (визуализация просвета коронарных артерий,менее информативный метод, нежели инвазивные методы, используется при отсутствии клиники ишемической болезни сердца).
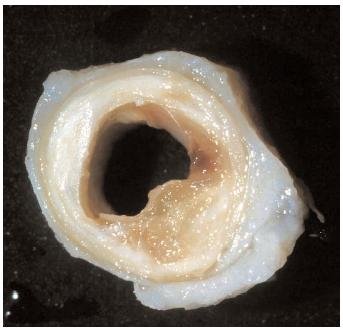
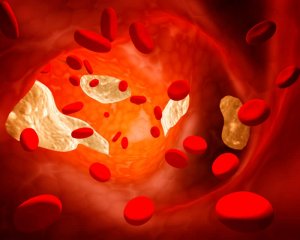
Вот так выглядит сосуд, поражённый атеросклерозом
Инструментальные инвазивные методы диагностики:
- Рентгенконтрастная коронарография (золотой стандарт, основной метод подтверждения диагноза. При введении контраста визуализируется сужение просвета сосуда или его окклюзия. Исследование степени стеноза коронарных артерий и оценки для хирургического вмешательства.
- Внутрисосудистое ультразвуковое исследование (используют для оценки размера, структуры бляшки в коронарных артериях).
- Рентгенконтрастная вентрикулокоронарография (оценка качества имплантации стента).
Контроль атеросклероза с помощью гаджетов
На сегодняшний день существует множество девайсов, способных измерять показатели крови в домашних условиях. Все мы знаем о глюкометрах, которые измеряют уровень сахара в крови, являясь особо ценными для людей с диабетом; об экспресс-тестах для определения количества гемоглобина при анемиях. А вот для больных кардиологического профиля с атеросклерозом, либо для людей, которые придерживаются диеты и контролируют поступающее количество жиров, разработан портативный многофункциональный анализатор крови, который кроме вышесказанных показателей, определяет уровень общего холестерина, липопротеинов низкой плотности и триглицеридов. Но технологии «одомашнивания» лабораторий не останавливаются, к примеру, инженеры из Корнеллского университета в США изобрели смарт-карту и создали приложение, которые позволяют измерять уровень холестерина со смартфона, используя для этого такие биологические жидкости как кровь, слюну, пот. В комплектацию этого девайса входят смарт-карта, которая крепится к камере смартфона и тест-полоски. Смарт-карта имеет встроенную вспышку, которая равномерно освещает тест полоску, что вставляется в прибор.
Приложение, установленное на телефон, калибрует насыщенность и степень изменения цвета на полосках и трансформирует данную информацию в виде результата на экран смартфона. Разработчики утверждают, что данный девайс с высокой точностью определяет уровень холестерина, запрашивая на это минимум усилий и времени — всего лишь за 1 минуту. Таким образом, подобный гаджет положительно повлияет на профилактику атеросклероза, раннюю его диагностику и контроль лечения — проверить уровень холестерина может каждый, лёжа на диване.
Лечение атеросклероза коронарных артерий
Атеросклероз — это заболевание, которое можно предотвратить или отстрочить время его появления. Этого легко можно добиться, если придерживаться простых методов профилактики, а также лечения атеросклероза:
- активно контролировать и минимизировать факторы риска;
- прогнозировать и контролировать атеросклеротические бляшки, вовремя реагировать на их отрыв;
- качественное и своевременное хирургическое вмешательство.
Немедикаментозное лечение
Хирургическое лечение и медикаментозные препараты это, конечно, хорошо, но если человек не изменит свой образ жизни, не скорректирует свой рацион питания, то никакие таблетки ему не помогут. Модификация образа жизни состоит из следующих позиций:
- Диеты. Она направлена на то, чтобы снизить уровень холестерина в крови и скорректировать массу тела.
- Не курить. Обязательное условие для того, чтобы лечебные манипуляции были эффективны.
- Отказ от алкоголя. Обязательный фактор, который должен модифицироваться.
- Минимизация стрессовых ситуаций и эмоциональных потрясений.
- Нормализация ритма жизни.
Диета при атеросклерозе.
Стоит отметить, атеросклероз возникает из-за того, что в организме нарушается обмен жиров. Это, в свою очередь, приводит к тому, что в крови повышается уровень холестерина, повышается вероятность развития инфаркта миокарда, ишемической болезни сердца. Известно, снижение общего холестерина и «плохих» его фракций сопровождается значительным снижением вероятности того, что у вас разовьётся сердечно-сосудистое заболевание, которое при худшем сценарии может привести к смерти. Наиболее доступный способ коррекции жирового обмена — диетотерапия.
Принципы диетотерапии:
- Снижение общей энергетической ценности суточного рациона. Следует учесть, что низкокалорийная диета должна подбираться индивидуально, — резкое и нерациональное ограничение калоража у больных атеросклерозом и ИБС считается опасным. Оптимальное количество употребляемых калорий в сутки — 2 тыс.
- Ограничение жиров на 20-25% от суточного рациона. Снизив количество жиров в своём рационе, вы автоматически снижаете содержание холестерина в крови — это доказанный факт.
- Ограничивайте поступление в организм насыщенных жирных кислот. Врачам известно, что наиболее вредные жиры — это жиры животного происхождения. Вот несколько продуктов, которые обладают наибольшим количеством этих жиров: говяжий, свининой жир, маргарин, сливочное масло.
- Увеличение мононенасыщенных и полиненасыщенных жирных кислот. Этот вид жиров полезнее, чем те, о которых мы писали выше. Вы можете найти мононенасыщенные и полиненасыщенные жиры в таких продуктах: птице, рыбе, арахисовом масле, оливковом масле и подсолнечном. Рекомендуемое увеличение ненасыщенных жирных кислот — 15-20% от суточного рациона.
- Изменение соотношения простых и сложных углеводов. Важно ограничиться от легкоусвояемых углеводов (мучные изделия, сахар, кофе, варенье) и увеличить количество сложно усвояемых (овощи, зелень, несладкие фрукты). Полезно добавление в рацион овощей с большим количеством клетчатки, грубых волокон (сырые морковь, свёкла, капуста, а также зелень). Эти продукты нормализуют работу кишечника, обеспечивают длительное ощущение сытости.
- Ограничение продуктов, богатых на холестерин. К таким продуктам относятся: сливочное масло, жирные сорта мяса (свинина, баранина) птицы и рыбы, яичный желток, креветки, консервированная печень трески.
Дозированные физические нагрузки
Лечебная физкультура эффективно справляется с рядом проблем, характерных для атеросклероза и ИБС: повышает стойкость сердечной мышцы к физическим нагрузкам, положительно влияет на тонус сосудов и нормализует давление, активизирует холестериновый обмен. Адекватное время динамических упражнений — 30-40 минут 1 раз в день.
Виды физических нагрузок:
- ходьба на протяжении небольшого периода времени (15-20 минут) — её ещё называют дозированной; со временем можно увеличивать длительность ходьбы до 40 минут;
- занятия на велотренажёре (продолжительность — до 20 минут, кратность — 3 раза в неделю);
- лёгкая или лечебная гимнастика (базовый набор упражнений, который стоит повторять три раза в неделю на протяжении 40 минут);
- лечебный маcсаж
Медикаментозное лечение
Если же нет результатов от методов, которые мы описали выше, то приходится прибегать к медикаментозным методам лечения. Лучше всего снижают холестерин гиполипидемические препараты. Список препаратов этой группы находится ниже в таблице.
| Класс препаратов | Название препаратов | Эффект, механизм действия | Дозы | Противопоказания |
| Статины | Аторвастатин, Симвастатин, Розувастатин | Снижение общего холестерина, снижение липопротеинов низкой плотности | Аторвастатин(10-80мг/сутки); Симвастатин(20-80мг/сутки) | Тяжёлая острая или хроническая болезнь печени |
| Секвестранты желчных кислот | Холестирамин | Снижение липопротеидов низкой плотности | Холестирамин (2-4г 2р/сутки) | Триглицериды >4.5 ммоль/л |
| Пролонгированные формы никотиновой кислоты | Никотиновая кислота | Снижение липопротеинов низкой плотности, повышение липопротеидов высокой плотности, снижение триглицеридов | Никотиновая кислота (1-1.5 мг/сутки) | Хронические заболевания печени, подагра |
| Фенофибрат | Фенофибрат | Повышение липопротеинов высокой плотности | Фенофибрат (100 мг 2р/сутки) | Почечная недостаточность, заболевания печени |

Нужно заметить, что в схему лечения входят следующие пункты. Первое — это адекватная коррекция артериального давления, второе — это контроль уровня глюкозы, третье — антиагрегантная терапия, если у пациента поставлен диагноз — ишемическая болезнь сердца.
Хирургическое лечение
На самом деле, методы хирургического лечения атеросклероза применяются довольно редко и только при самом злокачественном варианте развития заболевания. Обязательное условие проведения операции: сужения просвета сосуда более чем на 70%, нестабильная стенокардия, инфаркт миокарда. Реваскуляризация миокарда — это вид хирургического вмешательства, который способствует тому, чтобы восстановить правильный кровоток. На объём и метод хирургического вмешательства при атеросклерозе также влияет массивность поражения сердечной мышцы и расположение повреждённого участка.
Методы коронарной реваскуляризации:
- Транслюминальная коронарная ангиопластика. Операция заключается во введении специального балончика в артерию, вследствие чего сосуд расширяется и кровоток восстанавливается.
- Аорто-коронарное шунтирование. во время данной операции создаётся дополнительный «обходной» сосуд, который соединяет артерию выше и ниже места сужения атеросклеротической бляшкой, тем самым восстанавливая кровоснабжение.
Атеросклероз видео
Новые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Старые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Причины возникновения мультифокального атеросклероза.
Мультифокальная форма характеризуется поражением не одной группы сосудов, а сразу нескольких. Это способствует нарушению гемодинамики организма в целом, возникают трудности при постановке точного диагноза и назначении соответствующего лечения, а также последствия от этой болезни значительно тяжелее, чем при обычном течение атеросклероза.Особенностью мультифокального атеросклероза являются тяжелые последствия для всего организма. К примеру, если это мультифокальный атеросклероз нижних конечностей, то больному грозят осложнения вплоть до ампутации конечностей. На сегодняшний день эта форма не изучена достаточно, но есть ряд причин, которые могут его спровоцировать.
К основным факторам риска относят:
— наследственный фактор;
— пожилой возраст (старше 50 лет);
— мужской пол;
-неправильное питание;
— вредные привычки;
— гиподинамия.
Но, в большей мере, этиология будет зависеть от локализации пораженных сосудистых бассейнов. Например, коронарный атеросклероз провоцирует высокий уровень холестерина, атеросклероз нижних конечностей может развиться вследствие сахарного диабета и курения.
Симптомы болезни.
Для мультифокального атеросклероза, как и для большинства заболеваний, характерен скрытый период течения болезни. Отсутствие каких-либо симптомов может продолжаться в течение длительного времени и зависеть это будет от коллатерального кровоснабжения и от степени поражения.
Встречаются случаи, когда даже полная закупорка сосудов не вызывает появления каких-либо симптомов болезни. Однако, особая яркая симптоматика наблюдается при тромбоэмболическом и гемодинамическом механизмах.
При развитии тромбоэмболии происходит образование белого тромба на поверхности бляшки, который может оторваться и стать причиной развития эмболии. Для гемодинамического механизма характерно резкое падение системного артериального давления и снижение кровотока в очаге поражения.
Клиническая манифестация атеросклеротического поражения возникает в результате реализации двух возможных механизмов — тромбоэмболического и гемодинамического. В первом случае, на поверхности атеросклеротической бляшки вследствие активации тромбоцитов на поврежденном эндотелии формируется фибрин-тромбоцитарный тромб (белый тромб), который может отрываться от поверхности бляшки и вызывать артерио-артериальную эмболию. Артерио-артериальная эмболия также может быть следствием изъязвления атеросклеротической бляшки и выхода ее компонентов в сосудистое русло. Гемодинамический механизм реализуется при падении системного артериального давления. В этом случае объемный кровоток в пораженном бассейне быстро снижается, несмотря на работу коллатералей. Необходимо отметить, что более значимым является тромбоэмболический механизм развития острого сосудистого события, а также то, что оба вышеназванных механизма, как правило, тесно сосуществуют, поэтому в клинической практике четко определить ведущий из них не всегда представляется возможным. Поэтому принято считать, что главной причиной острой манифестации атеросклероза (острый коронарный синдром, ишемический инсульт) является атеротромбоз.
Клиническими предвестниками острых сосудистых событий могут быть транзиторные или преходящие нарушения кровообращения. Для инсульта — это транзиторная ишемическая атака (ТИА), для инфаркта миокарда — нестабильная стенокардия, для атеросклероза артерий нижних конечностей — это критическая ишемия нижних конечностей. Быстрая диагностика и лечение этих состояний предупреждают развитие стойкого ишемического повреждения. На протяжении многих лет к нестабильной стенокардии относятся как к ургентному состоянию, но лишь недавно ТИА стали считать угрожающим жизни состоянием. Показано, что риск развития инсульта наиболее высок в первые 2 недели после перенесенной ТИА. Больных с ТИА необходимо госпитализировать в инсультное отделение для наблюдения, всестороннего обследования и проведения профилактики ишемического инсульта.
Диагностика заболевания.
Быстрая диагностика заболевания, а также проведение соответствующего лечения позволяют предупредить развитие стойкого ишемического повреждения. Важное значение для диагностики заболевание играет изучение жалоб больного, а также его анамнеза. На приеме у специалиста пациенту следует точно указать места возникновения болезненных ощущений, а также их характер.
Для определения в организме этого заболевания используются различные методики, но наиболее точную информацию можно получить с помощью электрокардиографии, ангиографии, магнитно-резонансной томографии и дуплексного сканирования артерий.
Дифференциальный диагноз.
1) Атеросклероз нижних конечностей надо дифференцировать с облитерирующим эндартериитом, болезнью Винивартера-Бюргера (облитерирующий тромбангиит), диабетической макроангиопатией, болезнью Менкеберга, неспецифичекимаортоартериитом.
· Эндартериитом в отличие от атеросклероза заболевают люди молодого возраста. При нем поражаются в основном артерии дистальных сегментов конечности, характерно длительное волнообразное течение с ремиссиями и обострениями в осенний и весенний период. Артерии при эндартериите поражаются на значительном протяжении, а при атеросклерозе бляшки обычно располагаются в местах наивысшего напряжения.
· Болезнь Винивартера-Бюргера характеризуется сочетанием симптомов ишемии нижних конечностей, мигрирующего тромбофлебита и иногда симптоматикой церебральной ишемии. Причем поражаются преимущественно артерии мелкого калибра.
· Клиническая симптоматика диабетической ангиопатии имеет следующие особенности: раннее присоединение симптомов полиневрита (чувство онемения, жжения отдельных участков вплоть до выраженного болевого синдрома), появление трофических язв и даже гангрены пальцев стопы при сохраненной пульсации периферических артерий. При этом очень часто наблюдается сочетание с ретино- и нефропатией.
· Болезнь Менкеберга (артериальный кальциноз) характеризуется мучительными парестезиями, периодически наступающими непроизвольными сокращениями мышц, постоянным чувством зябкости и снижением кожной температуры в дистальных отделах ног, но при этой патологии отсутствует недостаточность артериального кровоснабжения нижних конечностей. При ренгенологическом исследовании можно выявить кальцинированные кольца (по типу «гусиного горла») по ходу бедренных и берцовых артерий.
· Для неспецифического аортоартериита при синдроме поражения бифуркации аорты при аортографии можно выявить стеноз или окклюзию инфраренального сегмента аорты с поражением подвздошных артерии или без такового. Для такой патологии характерно хорошее развитие коллатерального кровообращения с извитыми большого диаметра коллатералями. Симптоматика характеризуется клиникой ишемии нижних конечностей и таза («высокая» перемежающая хромота, импотенция). Для этого заболевания характерен молодой возраст.
2) Стеноз аорты и ее ветвей в большей части вызывается явлениями атеросклероза, однако также может быть вызван и извитостью сонных и позвоночных артерий, экстравазальной компрессией позвоночных артерий. Неспецифический аортоартериит составляет незначительную долю поражения данного сегмента.
3) Атеросклероз сосудов головного мозга с преобладанием неврастенической симптоматики следует отличать от обычной неврастении, неврозов и легких форм реактивных состояний. Внешнее сходство этих заболеваний состоит в динамичности патологических проявлений и связи с психогенными факторами. Атеросклеротическую неврастению от сходных состояний отличают неврологическая симптоматика с очаговыми нарушениями, некоторое снижение интеллектуально-мнестических функций, а также утомляемость, медлительность, элементы слабодушия, относительная устойчивость болезненных явлений.
Психические изменения, свойственные II стадии атеросклероза головного мозга, нередко трудно отличить от последствий травмы головного мозга и сифилиса мозга. Посттравматические нарушения психики и признаки атеросклероза головного мозга различают по возрасту больных, указаниям в анамнезе на черепно-мозговую травму и ее тяжесть. Ведущие признаки при травмах черепа: обильная вегетативная симптоматика, отсутствие лабильности артериального давления и указаний на дисциркуляторные нарушения, а также относительная сохранность интеллектуально-мнестических функций. В судебно-психиатрической практике определенное значение имеет сочетание атеросклероза и травм черепа. При отграничении психических нарушений, свойственных атеросклерозу головного мозга, от сифилитических заболеваний центральной нервной системы диагностическое значение имеют серологические реакции в крови и спинномозговой жидкости и специфические неврологические симптомы, свойственные сосудистым формам сифилиса мозга.
При разграничении атеросклеротических и старческих (атрофических) психозов важно учитывать изменения личности, предшествующие манифестации психоза. Перед возникновением продуктивных расстройств при старческих психозах отмечается «сдвиг» с резкими изменениями личности больного. Сосудистые психозы развиваются на фоне неглубоких дисмнестических и интеллектуальных расстройств. При старческих психозах в этом периоде выявляется прогрессирующее снижение интеллекта, рано наступает расстройство критики с расторможением влечений; возникновение психоза не зависит от нарушения мозгового кровообращения.
При деменции, свойственной больным атеросклерозом головного мозга, как правило, сохраняется частичное понимание своей измененности.
Лечение.
В случае развития острого сосудистого события основной задачей является удаление или растворение сформировавшегося тромба (тромбоэмбола), а также предупреждение дальнейшего роста тромба.
Тромбэктомия давно и широко используется для восстановления кровотока по артериям нижних конечностей. В то же время, эндоваскулярное удаление тромба из церебральных артерий стало выполняться лишь недавно и в настоящее время является предметом клинических испытаний, некоторые из которых продемонстрировали первые обнадеживающие результаты.
Методом выбора при острой окклюзии коронарных и церебральных артерий является тромболитическая терапия. Тромболизис при ишемическом инсульте имеет свои особенности. Они обусловлены высокой предрасположенностью к геморрагической трансформации очагов ишемического повреждения головного мозга, что в условиях ограниченного внутричерепного пространства может иметь фатальный результат. Поэтому к использованию при инсульте для проведения внутривенного (системного) тромболизиса разрешен только тканевой активатор плазминогена (актилизе). Терапевтическое окно, согласно существующим рекомендациям, составляет 3 часа. В настоящее время предпринимаются попытки расширения терапевтического окна для пациентов с инсультом. Так, уже в настоящее время разрешено проведение внутриартериального (локального) тромболизиса при окклюзии средней мозговой артерии актилизе или про-урокиназой в течение 6 часов от дебюта инсульта. При остром коронарном синдроме с подъемом сегмента ST могут быть использованы и другие тромболитические препараты — стрептокиназа, ретеплаза, тенектеплаза, вводимые внутривенно, а терапевтическое окно составляет 12 часов, а в некоторых случаях может достигать 24 часов. При острой ишемии нижних конечностей используется только внутриартериальная тромболитическая терапия, при этом длительность терапевтического окна и перечень разрешенных препаратов четко не определены.
На предотвращение дальнейшего тромбообразования направлена ранняя антикоагулянтная терапия. Гепарин и его производные активно используются при остром тромбозе периферических артерий и при остром коронарном синдроме.
Наиболее широко в качестве средства ранней антитромботической терапии используется антитромбоцитарный препарат аспирин. Однако эффективность аспиринотерапии при поражении артерий нижних конечностей не доказана. При остром коронарном синдроме широко используется клопидогрель, а также комбинация аспирина с клопидогрелем. Терапию начинают с первых суток заболевания с так называемой насыщающей дозы клопидогреля (300 или 600 мг). При ишемическом инсульте клопидогрель не показан в качестве средства ранней антитромботической терапии. При остром коронарном синдроме также назначают антагонисты GP-рецепторов тромбоцитов, которые обладают высокой антиаггрегантной активностью. Использование этих препаратов при ишемическом инсульте является предметом клинических испытаний.
Профилактика.
Осуществляется путем воздействия на модифицируемые факторы риска. Основу вторичной профилактики составляет антитромбоцитарная терапия, поскольку на поверхности атеросклеротической бляшки формируются так называемые белые фибрин-тромбоцитарные тромбы, образование которых связано с активацией тромбоцитов на поврежденном эндотелии.
Свою эффективность в клинических испытаниях при поражении всех сосудистых бассейнов продемонстрировал клопидогрель, который оказался более эффективным, хотя и несколько менее безопасным, чем аспирин. В качестве альтернативы аспирину и клопидогрелю у больных, перенесших инсульт, используется дипиридамол, однако он несколько менее эффективен, чем аспирин и клопидогрель. Особый интерес в настоящее время направлен на изучение эффективности и безопасности комбинации нескольких антитромбоцитарных препаратов. Комбинированная терапия направлена на блокирование нескольких путей активации тромбоцитов, что позволяет избежать развития резистентности к препарату в случае монотерапии.
Варфарин при атеротромбозе используется лишь в некоторых специальных случаях, когда возникают предпосылки к образованию красных фибрин-зависимых богатых эритроцитами тромбов, в частности, при развитии мерцательной аритмии вследствие атеросклеротического кардиосклероза, а также после острого инфаркта миокарда с верифицированным тромбом.
Хирургическая реваскуляризация давно и широко используется при атеросклеротическом поражении различных сосудистых бассейнов. При поражении сонных артерий — это каротидная эндартерэктомия (при асимптомном стенозе более 60%, при симптомном — более 50-70% просвета артерии), при коронарном атеросклерозе — это аорто-коронарное шунтирование, при поражении артерий нижних конечностей — это различные виды шунтирования (аорто-бедренное, бедренно-подколенное).
В последние десятилетия все шире в клинической практике используются эндоваскулярные методы реваскуляризации — ангиопластика и стентирование. Наиболее хорошо изучены коронарная ангиопластика и стентирование.
Ангиопластика и стентирование артерий нижних конечностей используется в качестве альтернативы шунтирующим операциях при более проксимально расположенных единичных непротяженных стенозах. Широко используется ангиопластика и стентирование почечных артерий при их стено-окклюзирующем поражении.
Поэтапное хирургическое лечение предпочтительнее одномоментных операций. Одномоментные операции (например, каротидная эндартерэктомия плюс аорто-коронарное шунтирование) продемонстрировали более высокий риск развития осложнений и худшие клинические исходы. Одномоментные операции рекомендуют лишь при критическом поражении церебральных и коронарных артерий, а также при интраторакальной локализации поражения брахиоцефальных артерий.
Следует начинать хирургическое лечение с того бассейна, где имеется нестабильная клиническая ситуация или более грубое поражение по данным инструментальных исследований. Начало лечения с клинически нестабильного бассейна позволяет избежать развития осложнений, которые могут стать фатальными (ишемический инсульт, острый инфаркт миокарда.
Эндоваскулярнаяреваскуляризация при мультифокальном поражении имеет потенциальное преимущество перед хирургическим лечением, поскольку является более безопасной процедурой, а также позволяет одномоментно выполнить реваскуляризацию в нескольких сосудистых бассейнах.
Лечение пациентов с мультифокальным атеросклерозом должно осуществляться командой специалистов — кардиохирургов, сосудистых и эндоваскулярных хирургов, кардиологов, неврологов — с необходимостью совместного обсуждения и выработки тактики лечения пациента. Его целесообразно проводить в условиях многопрофильного стационара.
Таким образом, проблема мультифокального атеросклероза актуальна и многогранна, и пока далека от своего окончательного решения. Атеросклеротическое поражение артерий различных сосудистых бассейнов наряду с едиными патогенетическими механизмами развития обладает рядом особенностей, что предопределяет различие в подходах к лечению и профилактики, а также делает особенно сложной выработку тактики лечения при мультифокальном поражении.
Дата добавления: 2018-02-20; просмотров: 710; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: При сдаче лабораторной работы, студент делает вид, что все знает; преподаватель делает вид, что верит ему. 9784 — | 7481 — или читать все…