Диагностика бронхиальной астмы у детей раннего возраста
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Федоров И.А.
1
Рыбакова О.Г.
1
1 ФГБОУ ВО «Южно-Уральский государственный медицинский университет» Министерства здравоохранения Российской Федерации
Диагностика бронхиальной астмы у детей раннего возраста остается сложной задачей для врачей первичного звена здравоохранения. Когортное исследование уровня эозинофилов индуцированной мокроты проводилось в течение 10 лет, под наблюдением находилась группа 75 детей в возрасте от 1 года до 5 лет (средний возраст 2,8±1,2 года) с острым обструктивным бронхитом в анамнезе. Исследование проводили поэтапно. Повторное обследование детей проведено через 18 месяцев и через 10 лет от начала исследования. По окончании наблюдения пациенты были разделены на две группы. Первая группа (n=46) – дети, у которых бронхиальная астма не сформировалась за время исследования. Вторая группа (n=29) – дети со сформировавшейся бронхиальной астмой. На втором этапе работы проводилось сравнение лабораторных показателей, из алгоритма диагностики БА у детей: уровень эозинофилов общего анализа крови, уровень общего иммуноглобулина Е крови и уровень эозинофилов индуцированной мокроты по таким показателям, как чувствительность и специфичность. Было доказано, что уровень эозинофилов индуцированной мокроты ≥5% является специфичным, чувствительным и воспроизводимым маркером бронхиальной астмы и может быть использован для дифференциальной диагностики бронхиальной астмы и острого обструктивного бронхита.
эозинофилы
индуцированная мокрота
дети
острый обструктивный бронхит
бронхиальная астма
1. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». – 5-е изд., перераб. и доп. – М.: Оригинал-макет, 2017. – 160 с.
2. Горлова Н.В. Диагностические возможности компьютерного комплекса «Паттерн» в оценке функции внешнего дыхания у детей / Н.В. Горлова, А.Н. Узунова, М.Л. Зайцева // Человек. Спорт. Медицина. – 2006. – № 3. — C. 215-217.
3. Гиниатуллин Р.У. Морфологические аспекты патогенеза атопической бронхиальной астмы тяжелого течения у детей / Р.У. Гиниатуллин, Я.И. Жаков, И.А. Федоров // Педиатрия. – 1997. — Т. 76, № 5. — С. 4-8.
4. Global Initiative for Asthma. Global Strategy for asthma management and prevention. – URL: https:// www.ginasthma.com. (дата обращения: 14.01.2018).
5. Жаков Я.И. Клинико-анамнестические и лабораторные особенности у детей групп риска по формированию бронхиальной астмы / Я.И. Жаков, О.Г. Рыбакова, Е.Е. Минина и др. // Сибирский мед. журн. (Иркутск). – 2015. — № 5. – С. 31-34.
6. Мизерницкий Ю.Л. Дифференциальная диагностика и дифференцированная терапия острой бронхиальной обструкции при ОРВИ у детей раннего возраста // Практическая медицина. – 2014. — № 9 (85). – С. 82-88.
7. Федоров И.А. Диагностика бронхиальной астмы у детей, перенесших эпизоды острого обструктивного бронхита в дошкольном возрасте, по результатам десятилетнего наблюдения / И.А. Федоров, О.Г. Рыбакова, О.Г. Степанов // Человек. Спорт. Медицина. – 2017. – Т. 17, № 1. – С. 28-35.
8. Brozek G. Childhood asthma prevalence and risk factors in three Eastern European countries — the Belarus, Ukraine, Poland Asthma Study (BUPAS): an international prevalence study / G. Brozek, J. Lawson, A. Shpakou [et al.] // BMC Pulm Med. – 2016. – Vol. 16, № 1. – P. 11-16.
9. Жаков Я.И. Клиническая информативность метода индуцированной мокроты при бронхиальной астме у детей / Я.И. Жаков, Ю.Л. Мизерницкий, Е.Е. Минина и др. // Пульмонология детского возраста: проблемы и решения. — 2009. — № 9. – С. 120-124.
10. Wenzel S.E. Asthma phenotypes: the evolution from clinical to molecular approaches // NatMed. – 2012. – Vol. 18. – P. 716-725.
11. Staticescu S. The value of induced sputum in the diagnosis and management of children with bronchial asthma / S. Staticescu, P. Chereches-Panta, G. Ichim et al. // Clujul Medical. — 2014. — Vol. 87 (3). — Р. 171-176.
12. Wang F. Different inflammatory phenotypes in adults and children with acute asthma / F. Wang, X.Y. He, K.J. Baines [et al.] // Eur. Respir. J. – 2011. – Vol. 38, № 3. – P. 567-574.
13. Vijverberg S. Clinical utility of asthma biomarkers: from bench to bedside / S.Vijverberg, B.Hilvering, Jan AM. Raaijmakers et al. // Biologics. — 2013. – Vol. 7. – P. 199–210.
14. Walford H.H. Diagnosis and management of eosinophilic asthma: a US perspective / H.H. Walford, A.T. Doherty // J. Asthma Allergy. – 2014. – Vol. 7. – P. 53-65.
Диагноз «бронхиальная астма» (БА) у детей раннего возраста является клинико-анамнестическим, так как не все существующие методы лабораторной и функциональной диагностики могут использоваться в практике врача-педиатра либо в связи с их дороговизной и трудоемкостью, либо вследствие возрастных ограничений [1-3]. Особенности течения БА у детей дошкольного возраста и отсутствие специфических методов диагностики приводят к определенным трудностям у врачей первичного звена здравоохранения при постановке диагноза [1; 4; 5]. Популяционные исследования, которые регулярно проводятся в мире, демонстрируют, что, несмотря на существующий прогресс в изучении и ведении бронхиальной астмы, все еще сохраняется гиподиагностика этого заболевания у детей раннего возраста [1; 4; 6]. Основные трудности возникают при дифференциальной диагностике острого обструктивного бронхита (ООБ) и БА, особенно при первых их проявлениях [1; 7]. Вирусная инфекция является как этиологическим фактором ООБ, так и самым частым триггером БА у детей дошкольного возраста. И в том и в другом случае развивается синдром бронхиальной обструкции, который у детей этой возрастной группы имеет схожие клинические проявления, одинаковые рентгенологические, функциональные и лабораторные изменения [1; 7; 8]. Также обращает на себя внимание субъективность оценки ряда клинических параметров (тяжесть течения обструктивного синдрома, ответ на терапию), отданных на откуп врачу, который на своем рабочем месте, ограниченный временем приема, должен решать как «более» или «менее» выражен тот или иной симптом. В результате практически ни один из этих показателей не может служить достоверным дифференциально-диагностическим критерием ООБ и БА. Заболевание не диагностируется, больные не получают своевременно базисную терапию, что приводит к снижению качества жизни, образования и может приводить к росту инвалидизации от БА. Необходимость разработки новых диагностических критериев позволила нам более десяти лет назад модифицировать и внедрить в алгоритм диагностики бронхиальной астмы у детей раннего возраста метод индуцированной мокроты (ИМ) [9]. В детской практике методы оценки воспаления слизистой оболочки дыхательных путей должны быть простыми, неинвазивными, дающими возможность многократного проведения с отсутствием противопоказаний, ограничений и возможных осложнений. Многие методы являются трудоемкими, устаревшими, не информативными, сложными, инвазивными, очень дорогостоящими и не могут претендовать на роль релевантных. Метод индуцированной мокроты, «пришедший» в педиатрию из взрослой службы, является безопасной процедурой, которая обеспечивает многофункциональной информацией о воспалительном процессе на уровне слизистой оболочки бронхиального дерева, в частности по эозинофильному воспалению, его динамике на фоне лечения, т.е. может являться средством лабораторной диагностики и мониторирования БА во время лечения [9-11].
Цель исследования. Оценить эффективность определения уровня эозинофилов индуцированной мокроты как дополнительного диагностического критерия бронхиальной астмы.
Материалы и методы. Когортное исследование уровня эозинофилов индуцированной мокроты проводилось в течение 10 лет, под наблюдением находилась группа 75 детей в возрасте от 1 года до 5 лет (средний возраст 2,8±1,2 года.) с ООБ в анамнезе, сформированная методом случайной выборки из детей, перенесших один и более эпизодов острого обструктивного бронхита, обратившихся на прием к врачу-аллергологу с целью обследования для исключения бронхиальной астмы. На всех детей была заполнена персональная анкета, содержащая данные анамнеза, объективного осмотра и результаты проведенных исследований. Всем респондентам в декретированные сроки был проведен цитологический анализ назального секрета, индуцированной мокроты, исследование уровня общего IgE крови, уровня эозинофилов крови. Для получения мокроты с целью ее цитологического анализа проводили процедуру индукции мокроты [9; 11; 12]. В данном исследовании за диагностически значимый уровень эозинофилов индуцированной мокроты принят показатель ≥ 5%. Из исследования исключались пациенты с подтвержденной паразитарной инфекцией.
Исследование проводили поэтапно. Повторное обследование детей проведено через 18 месяцев и через 10 лет от начала исследования. По окончании наблюдения пациенты были разделены на две группы. Первая группа (n=46) – дети, у которых бронхиальная астма не сформировалась за время исследования. Вторая группа (n=29) – дети со сформировавшейся бронхиальной астмой.
Статистический анализ полученных результатов проводился при помощи пакетов статистических программ STATISTICA 6.0 (StatSoft, 2001) и SPSS 12.0. Для описания количественных признаков в выборке рассчитывались медиана и квартили (Ме; 25-75%). Для сравнительного анализа данных в двух зависимых группах при распределении количественных признаков, отличных от нормального, использовался критерий Вилкоксона. С целью оценки клинической информативности диагностических тестов проводился ROC-анализ и анализ четырехпольной таблицы для оценки чувствительности и специфичности диагностического критерия. Для всех видов анализа статистически достоверными считались значения p<0,05.
Результаты и обсуждения. За первый год наблюдения детей с эпизодами ООБ в анамнезе БА сформировалась примерно у каждого пятого ребенка (17% детей). Через 2 года диагноз БА имел уже каждый третий ребенок (33% детей), через 3,5 года БА была диагностирована в общей сложности у 36% детей, через десять лет — у 39% детей, что соответствует статистическим данным других исследователей [1; 6].
При сравнении детей 2 группы с детьми 1 группы по уровню эозинофилов ИМ и его динамике за первые 18 месяцев наблюдения было выявлено, что у детей первой группы уровень эозинофилов ИМ в начале исследования был диагностически не значимым (Ме; 25-75%) — 1,0 (0,0-4,0) и в динамике, через 18 месяцев наблюдения, статистически значимо не изменился – 2,0 (1,0-3,0) (рwilc.>0,05). У детей второй группы уровень эозинофилов ИМ был изначально высоким — 6,0 (2,4-17,0), и отмечался его статистически значимый рост в динамике через 18 месяцев наблюдения – 12,0 (4,0 — 22,0) (рwilc.<0,05). Также наблюдали следующую закономерность: у детей, имевших через 18 месяцев наблюдения уровень эозинофилов ИМ ≥5%, независимо от исходного уровня эозинофилов ИМ (<2,5% или ≥2,5%) сформировалась БА в 95,2% случаев. У детей с исходным уровнем эозинофилов ИМ <2,5%, имевших через 18 месяцев уровень эозинофилов ИМ <5%, в 80,8% случаях не сформировалась БА в отдаленные сроки наблюдения. Связь между уровнем эозинофилов ИМ и наличием БА также была отмечена в работах иностранных исследователей [10; 11; 13].
На втором этапе работы проводилось сравнение лабораторных показателей, из алгоритма диагностики БА у детей: уровень эозинофилов общего анализа крови, уровень общего иммуноглобулина Е крови и изучаемого показателя — уровня эозинофилов индуцированной мокроты по таким критериям, как чувствительность и специфичность. Для этого мы сопоставили результаты лабораторных методов исследования у детей двух групп. Полученные результаты представлены в таблице. Следует отметить, что в этом случае нами использованы не исходные результаты обследования, а данные, полученные при исследовании, проведенном через 18 месяцев, то есть когда БА у детей сформировалась.
Анализ основных лабораторных показателей у детей в зависимости от наличия/отсутствия бронхиальной астмы
Показатели | Бронхиальная астма есть (n=46) | Бронхиальной астмы нет (n=29) | Всего |
Уровень эозинофилов ОАК (n=46) | |||
Эозинофилы ОАК ≥5 % | 17-77,3% | 5-22,7% | 22 |
Эозинофилы ОАК <5 % | 15-62,5% | 9-37,5% | 24 |
Уровень общего IgE крови (n=74) | |||
≥100 МЕ/мл | 25-86,2% | 4-13,8 | 29 |
<100 МЕ/мл | 21-46,7% | 24-53,3% | 45 |
Уровень эозинофилов индуцированной мокроты (n=75) | |||
Эозинофилы ИМ ≥5 % | 44-95,6% | 2-4,4% | 46 |
Эозинофилы ИМ < 5% | 2-6,9% | 27-93,1% | 29 |
При оценке диагностической ценности такого параметра, как уровень эозинофилов ОАК, было выявлено отсутствие статистически значимых различий в вероятности наличия БА у детей из групп риска (эпизоды ООБ в анамнезе) при уровне эозинофилов ОАК ≥5% (77,3%) и вероятности таковой при уровне эозинофилов ОАК < 5% (62,5%). В отношении повышенного уровня общего IgE крови и уровня эозинофилов ИМ различия были статистически значимыми (р<0,001), однако наиболее высокие чувствительность, специфичность и соответственно прогностическая ценность положительного результата и прогностическая ценность отрицательного результата были у уровня эозинофилов ИМ. Так, чувствительность, то есть доля лиц с положительным результатом теста (уровень эозинофилов ИМ ≥ 5%) среди лиц с изучаемым заболеванием, составила в данном случае, так же как и прогностическая ценность положительного результата, 95,6%. Специфичность, то есть доля лиц с отрицательным результатом теста, среди лиц без изучаемого заболевания составила, так же как и прогностическая ценность отрицательного результата, 93,1%. Диагностическая эффективность уровня эозинофилов ИМ ≥5% составила 94,4%, что оценивается как высокая [9; 11].
Повышенный уровень общего IgE крови (≥ 100 МЕ/мл) свидетельствовал о вероятности БА в 86,2% случаев, что статистически значимо меньше (р<0,05), чем при наличии уровня эозинофилов ИМ ≥5%. У детей из группы риска по развитию БА при уровне общего IgE крови < 100 МЕ/мл вероятность наличия БА — 46,7%, то есть достаточно высокая, что не позволяет считать данный признак диагностическим критерием БА у детей групп риска. Комплексный учет всех трех лабораторных методов (эозинофилы ИМ, эозинофилы ОАК, общий IgE крови) не повышает предсказательной способности изолированного определения уровня эозинофилов ИМ.
Для наглядного выражения соотношения между чувствительностью и специфичностью теста по определению уровня эозинофилов в ИМ с целью диагностики БА у детей раннего возраста было проведено построение ROC-кривой (ROC – Receiver operating characteristic curve) (рис. 1). Для получения численного значения клинической значимости теста используется показатель AUC (Area Under Curve). Судить о качестве теста можно по экспертной шкале для значений AUC. Характеристика качества метода диагностики может быть представлена в виде площади под ROC-кривой — AUC-ROC: >1,0-0,9 – отличное, 0,9-0,8 – очень хорошее, 0,8-0,7 – хорошее, 0,7-0,6 – среднее, 0,6-0,5 – метод неинформативен. Таким образом, чем больше эта площадь, тем эффективнее метод диагностики. В данном исследовании AUC-ROC (рис. 1) площадь под кривой равна 0,944, что говорит о высокой диагностической эффективности этого метода – 94,4%. В аналогичных исследованиях с участием детей старше 5 лет и взрослых было продемонстрировано, что процент эозинофилов в мокроте является наиболее чувствительным и специфичным маркером в сравнении с эозинофилией крови и уровнем общего IgE крови при БА [12-14].
Для того чтобы была возможность сравнить чувствительность и специфичность использующихся в настоящее время показателей для диагностики БА, было проведено построение ROC-кривой по другим диагностическим тестам. Построены ROC-кривые диагностики по уровню эозинофилов ОАК (%) и общему IgE крови (МЕ/мл). Эти показатели были использованы, так как они являются лабораторными критериями, отражающими наличие аллергии и/или атопии, и используются врачами педиатрами и аллергологами при постановке диагноза БА (рис. 2, 3).
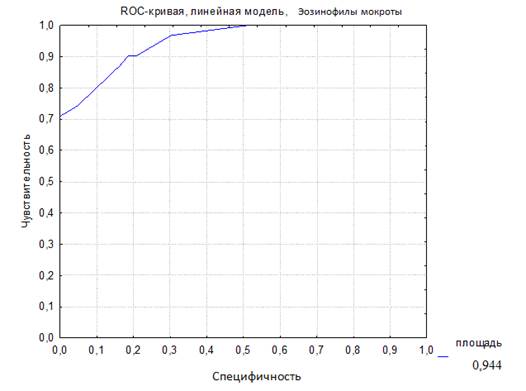
Рис. 1. ROC-кривая диагностической эффективности уровня эозинофилов индуцированной мокроты (AUC-ROC 0,944)
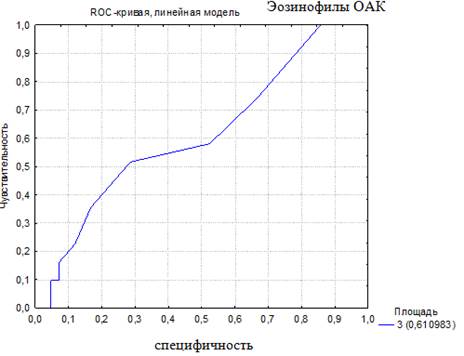
Рис. 2. ROC-кривая диагностической эффективности уровня эозинофилов в общем анализе крови (AUC-ROC 0,61)
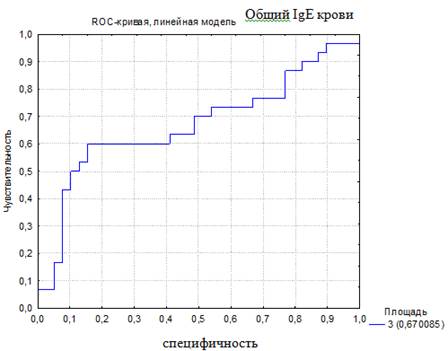
Рис. 3. ROC-кривая диагностической эффективности уровня общего IgE крови
(AUC-ROC 0,67)
Таким образом, полученные результаты помогут врачу определиться с количественной оценкой такого критерия, как уровень эозинофилов мокроты, так как даже в пятом пересмотре Национальной программы «Бронхиальная астма у детей. Стратегия лечения и профилактика» (2017) говорится о качественной оценке этого показателя: «у детей с БА средний уровень эозинофилов в индуцированной мокроте достоверно выше и превышает показатели у здоровых». В то же время что такое средний уровень и его количественное отображение не приводится. По данным этого исследования установлено, что уровень эозинофилов ИМ ≥5% является чувствительным и специфичным маркером и поэтому рекомендован для диагностики БА у детей.
Библиографическая ссылка
Федоров И.А., Рыбакова О.Г. РАННЯЯ ДИАГНОСТИКА БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ МЛАДШЕ 5 ЛЕТ // Современные проблемы науки и образования. – 2018. – № 2.;
URL: https://science-education.ru/ru/article/view?id=27492 (дата обращения: 03.03.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Приветствуем вас, уважаемые читатели! Сегодня мы обсудим методы диагностики бронхиальной астмы у детей.
Именно это заболевание органов дыхания чаще всего наблюдается в хронической форме у детей.
Наиболее подвержены развитию болезни малыши в возрасте до 5 лет, преимущественно мальчики.
Что такое бронхиальная астма и ее симптомы
Бронхиальной астмой называется заболевание, характеризующиеся гиперчувствительностью системы органов дыхания к различного рода аллергенам.
При вдыхании аллергена мышечные ткани вокруг легких сжимаются, образуя бронхоспазм. При частом сокращении данный вид мышц воспаляется, начинает выделять слизь, отравляя ей организм.
Болезнь, как правило, начинают диагностировать у детей от года. Заболевание в 50 процентах случаях проявляет себя в возрасте до 5 лет. У многих детей болезнь приобретает явные признаки к школьному возрасту.
Основным отличием бронхиальной астмы от обычной аллергии является то, что она сопровождается приступами.
Когда в организм ребенка-астматика проникает аллерген, происходит бронхоспазм и доступ воздуха в легкие становится затруднительным.

Данные приступы нужно предотвращать, иначе есть риск возникновения анафилактического шока.
Прежде всего, малыша стоит поместить в горизонтальное положение, поглаживать по спине и уговорить дышать очень медленно.
Если имеется ингалятор, назначенный к применению врачом, можно воспользоваться им, так как он снимает спазм.
Иногда детям сложно бывает сразу поставить верный диагноз, поэтому очень часто их лечат от обструктивного бронхита.
Диагностика методом физикального обследования
Существует несколько методов диагностики бронхиальной астмы у детей, одним из них является сбор анамнеза и физикальное обследование больного ребенка.
Известно, что чаще всего заболевание возникает у тех детей, страдающих атопическим дерматитом, аллергическим ринитом и конъюнктивитом. Также астма передается по наследству.
Врач может предположить у ребенка наличие данной болезни по признакам для нее характерным, то есть:
- Затрудненному дыханию.
- Болей в груди.
- Одышке.
- Кашле, проявляющемся обычно в ночные и утренние часы.
Симптомы болезни появляются при контакте с аллергеном, при эмоциональных и физических нагрузках, перепаде температур.
У детей до 5 лет диагностика бронхиальной астмы, как правило, проводится на основе осмотра и изучении истории болезни..
Детям, которым уже исполнилось 5 лет, можно проводить лабораторную или инструментальную диагностику болезни.
Другие методы диагностики заболевания
Помимо вышеописанного, использующегося в основном для малышей, метода существуют и другие. Одним из них является спирометрия. Ее применяют для детей от 5 лет.
Суть этого метода заключается в оценивании функционирования органов системы дыхания. Этот метод позволяет оценить состояние больного, но только на период осмотра.

Оцениваются такие показатели, как объем форсированного выдоха за первую секунду (ОФВ1) и форсированная жизненная ёмкость лёгких (ФЖЁЛ), а также их соотношение друг к другу.
Еще одним методом диагностики и последующего лечения болезни является пикфлоуметрия. Этот метод позволяет определить пиковую скорость выдоха.
Аппараты для проведения данного метода диагностики могут применяться для наблюдения за течением болезни даже дома, так как они недорогие и их легко можно приобрести в аптеке.
При пикфлоуметрии в качестве ориентировки для показателей используют специально разработанные номограммы.
Родители малыша ведут специальный дневник показателей, для того чтобы было легче следить за развитием болезни.
Дополнительным методом диагностики бронхиальной астмы у детей является выявление гиперреактивности дыхательных путей.
Некоторые дети начинают испытывать симптомы заболевания только во время физических нагрузок.
Как правило, данный способ диагностирования болезни эффективен и помогает поставить точный диагноз совместно с двумя предыдущими.
При вышеуказанном способе используется тест в виде нагрузки бегом. Также возможно проведение тестов с гистамином или метахолином, но они малоэффективны и подходят только для подростков.
Врачи-аллергологи применяют в диагностике заболевания метод аллергологической диагностики. Суть данного способа заключается во взятии и анализе кожных проб на аллергены.
Способ позволяет установить ряд аллергенов губительных для детского организма и являющимися провокаторами болезни.
Дифференциальная диагностика болезни
Дифференциальная диагностика бронхиальной астмы заключается в том, чтобы отличить (дифференцировать) астму от других заболеваний с похожими проявлениями.
Приступы удушья характерны не только для астмы, но и для других заболеваний. Врачам необходимо выяснить действительно ли у ребенка астма или обструктивный бронхит, сердечная недостаточность.

У каждого заболевания есть свои симптомы. Благодаря им врач исключает заболевания и ставит точный диагноз.
Диагностировать заболевание у малышей достаточно сложно, и диагноз в большинстве случаев ставится на основе его клинической картины.
Очень важно перед постановкой диагноза исключить у малыша такие болезни, сопровождающиеся затрудненным дыханием и хрипами, как:
- Инородное тело в дыхательных путях.
- Туберкулез.
- Порок сердца (врожденный).
- Иммунодефицит.
- Хронический риносинусит.
Помимо вышеперечисленных болезней данными симптомами могут обладать и другие, поэтому очень важно найти грамотного, опытного и квалифицированного специалиста, способного поставить верный диагноз и назначить эффективное лечение.
Дифференциальная диагностика заболевания у детей старшего возраста необходима при:
- Нарушении в работе голосовых связок.
- Застойных пороках сердца.
- Обструктивных заболеваниях легких (например, бронхит).
- Деформации грудной клетки.
- Туберкулезе.
- Обструкции верхних путей дыхания.
Если у ребенка наблюдаются нижеперечисленные симптомы, то, скорее всего, у него не бронхиальная астма, а другая паталогия:
- Отсутствует результат после приема бронхолитиков.
- Подросток плохо прибавляет в весе.
- Диарея.
- Частая рвота.
- Трудности при проглатывании пищи.
- Деформация пальцев.
- Цианоз.
- Шумы в сердце.
- Изменения в легких.
- Анемия.
- Гипоксемия.
Любые заболевания системы органов дыхания лучше всего поддаются терапии на ранних сроках ее обнаружения.
Поэтому не стоит тянуть с обращением к врачу. Если ребенок долго кашляет, дыхание у него со свистом, кашель проявляется более 4-5 раз в год, обращайтесь за помощью к специалисту.
Важно запомнить
- Бронхиальная астма, как правило, проявляется у детей после года.
- Признаки бронхиальной астмы напоминают проявление обычной аллергической реакции.
- Диагностика и лечение бронхиальной астмы у детей проводится строго под наблюдением специалиста.
До свидания, наши дорогие читатели! Подписывайтесь на обновления нашего ресурса.
Источник


