Декомпенсированной формой бронхиальной астмы
Бронхиальная астма – распространенное заболевание, длящееся, как правило, длительно и не имеющее возрастной зависимости. Данная патология характеризуется воспалительными процессами в органах дыхания и зачастую встречается у женского населения. Принципиально астма классифицируется на аллергическую, неаллергическую, смешанную формы и астматический статус.
Что значит эта форма заболевания
Атопическая бронхиальная астма – заболевание дыхательных путей воспалительного характера. Данное состояние возникает вследствие гиперреактивности бронхов, а также гиперсекреции, обструкции и отёка слизистой оболочки.
Слово «атопическая» значит, что в основе заболевания лежит аллергическая реакция, обусловленная наследственной предрасположенностью («атопия»). Заболевание характеризуется приступами удушья в утренние часы и ночью, хрипами, одышкой, приступообразным сухим кашлем, который в дальнейшем может сопровождаться отхождением мокроты. Как правило, атопическая бронхиальная астма сопровождается другими заболеваниями аллергической природы, например атопическим дерматитом или поллинозом.
Встречаемость атопической бронхиальной астмы среди взрослого населения в России — от 5 до 7%, среди детей — от 5 до 12%.
Причины возникновения астмы можно подразделить на внутренние и внешние:
1. К внутренним относят генетическую предрасположенность, избыточную массу тела.
2. К внешним механизмам относят аллергены различного происхождения: пищевые продукты, лекарственные препараты, бытовая пыль, химические вещества, частицы тел насекомых, шерсть домашних животных.
Внешние и внутренние механизмы имеют комплексное влияние на течение заболевания.
Бронхиальная астма атопической формы обусловлена развитием воспаления аллергического генеза в ответ на попавший в организм аллерген, запускающий каскад иммунологических реакций. Это приводит к тому, что проницаемость сосудистой стенки увеличивается, происходит отёк тканей, сокращается мускулатура дыхательных путей и увеличивается количество отделяемого секрета. Клинически эти изменения проявляются в виде постоянного чихания, зуда, обильных выделений из носовой полости, а также бронхоспазма и повышенной секреции мокроты.
Астма у взрослых людей в большинстве случаев начинается еще в детском возрасте. Как показывает статистика, больше половины детей избавляются от этого недуга к подростковому возрасту, а остальные сталкиваются вновь во взрослом возрасте.
Кроме вышеперечисленных причин, особую роль в патогенезе заболевания имеет генетическая предрасположенность. При одновременном сочетании нескольких факторов риска – наследственность, загрязненный район проживания и, например, воздействие химических веществ – вероятность развития бронхиальной астмы существенно возрастает.
Код МКБ
В МКБ-10 атопическая бронхиальная астма шифруется кодом J45.0 «Астма с преобладанием аллергического компонента».
Симптомы
Атопическая форма бронхиальной астмы классифицируется на основании данных клинической картины. До начала проведения лечения выделяют четыре формы тяжести астмы на основании объективного обследования:
1. Интермиттирующая форма;
2. Легкая персистирующая форма;
3. Персистирующая форма средней степени тяжести;
4. Тяжёлая персистирующая форма.
К основным симптомам бронхиальной астмы, сохраняющимся в течении продолжительного времени, относят:
● одышка, переходящее в удушье;
● стридорозное дыхание;
● стеснение в груди;
● приступообразный кашель.
Они особенно сильно проявляются в ночное время и в утренние часы. Ухудшение симптомов в течении ограниченного промежутка времени (минуты, часы) называется приступом астмы и возникает вследствие воздействия триггерных факторов.
Отрицательную динамику в течении заболевания обуславливает присоединение легочных инфекций. Обострение приступов нередко возникает в зимнее и летнее время.
Взрослые, страдающие атопической бронхиальной астмой, отмечают, что возникновение симптоматики может быть обусловлено резким воздействием: химических агентов, домашней пыли, холодного воздуха, физической нагрузкой, контактом с домашними животными или производственными веществами (при работе на промышленных предприятиях).
Легкая форма
Лёгкая интермиттирующая форма течения бронхиальной астмы характеризуется следующими признаками:
· симптомы возникают реже чем 1 раз в неделю;
· возможны кратковременные обострения, длящиеся от нескольких часов до нескольких дней;
· симптомы в ночное время возникают менее 2 раз в неделю;
· в межприступный период отсутствует яркая симптоматика и функция внешнего дыхания находится в пределах нормы.
Для легкой персистирующей формы характерны следующие признаки:
· симптоматика возникает от 1 раза в неделю и до 1 раза в сутки;
· ночью симптомы развиваются более 2 раз в месяц.
Средняя степень тяжести
Атопическая бронхиальная астма средней степени тяжести характеризуется следующими признаками:
· симптоматика возникает ежедневно;
· обострения заболевания приводят к ограниченной физической активности и нарушению сна;
· ночные симптомы — более 1 раза в неделю;
· такие пациенты ежедневно принимают бета-2 агонисты короткого действия.
Тяжелое течение
Тяжелое течение бронхиальной астмы характеризуется постоянным наличием симптомов и достаточно высокой частотой обострений.
Для тяжело протекающей бронхиальной астмы также характерно наличие типичной астматической триады:
1. Астма.
2. Полипоз полости носа.
3. Непереносимость НПВС.
Такие больные лечатся в стационарном отделении, а при жизнеугрожающих состояниях помещаются в палаты интенсивной терапии. Смерть от бронхиальной астмы наступает довольно редко.
Почему возникает и как протекает у детей
Атопическая бронхиальная астма у детей составляет 14% среди общего числа больных. Так же как и взрослых, астма проявляется гиперреактивностью дыхательных путей, которая связана с сокращениями гладкой мускулатуры в ответ на внешние раздражители и инфекционные агенты. Атопическая форма, как уже говорилось выше, связана с воздействием аллергических раздражителей. Возникающая в организме аллергическая реакция обусловливает прогрессирование воспалительного процесса, сужение дыхательных путей, отёк и повышенную секрецию слизи.
Генетическая предрасположенность и действие триггерных факторов приводит к раннему возникновению IgE-опосредованной аллергической реакции.
К аллергенам относят:
● табачный дым (крайне важна беседа врача с курящими родителями);
● бытовая пыль, частицы тел насекомых;
● химические вещества;
● пищевые продукты.
Это обуславливает развитие астмы у детей.
Клиническое течение заболевания, как и у взрослых, подразделяют на 3 степени тяжести:
● легкая степень тяжести устанавливается при астме, хорошо контролируемой препаратами 1 ступени лечения;
● среднетяжелая — контролируется препаратами 3 ступени;
● тяжелая диагностируется у пациентов, для купирования астмы которых требуется терапия 4-5 ступеней или она является неконтролируемой.
Как правило, астма у детей протекает подобно таковой у взрослых, однако при отсутствии лечения возможно возникновение таких серьезных осложнений, как дыхательная недостаточность. Это особенно часто встречается у детей младшего возраста, что обусловлено незрелостью у них дыхательной системы и склонностью к спазму гладкой мускулатуры.
Типичные симптомы атопической формы астмы:
● наличие внешнего триггера (аллергена), запускающего аллергическую реакцию;
● отягощенный семейный анамнез (наличие заболевания у близких родственников);
● воздействие факторов риска (например, домашнее животное);
● наличие иных атопических реакций (дерматит, ринит);
● приступообразный кашель;
● одышка и приступы удушья;
● свистящее дыхание;
● у детей, не достигших двухлетнего возраста, характерно появление рвоты, вызванной сильным кашлем и трудности с кормлением;
● ожирение у детей также способствует развитию атопической бронхиальной астмы.
Забирают ли в армию
Существует ряд заболеваний, которые являются противопоказанием к службе в армии. Они освещены в Расписании болезней.
Призывники, страдающие бронхиальной астмой, как правило, не проходят службу в армии. Однако, несмотря на проводимые исследования во время медицинского осмотра, желательно, чтобы заболевание было подтверждено документально (медицинские справки и заключения, выписки врачей).
В армию могут быть не допущены даже лица с лёгким течением бронхиальной астмы — при отсутствии яркой симптоматики в течении 5 лет и более восприимчивость бронхов к внешним раздражителям остаётся повышенной.
При средней степени тяжести симптомы проявляются каждый день и купируются, как правило, бронхорасширяющими препаратами.
Для тяжёлого течения свойственны частые эпизоды обострения заболевания, больной ограничен в физической активности.
Лечение
Лечение бронхиальной астмы основывается на проведенных исследованиях. Диагностика имеет комплексный подход. Диагноз устанавливается на основании жалоб пациента, клинической картины, лабораторно-инструментальных данных и провокационных проб. Также необходимо проведение дифференциальной диагностики с другими заболеваниями дыхательной системы, например с ХОБЛ.
Цель лечения астмы — возможность контроля над клиническими симптомами. Лечение ограничивается контролем течения заболевания, поскольку атопическая бронхиальная астма, как и иные виды астмы, не поддаются полному излечению. Объем лечения, как правило, зависит от степени тяжести заболевания, фазы, выраженности клинических симптомов и возраста пациента.
Контроль над клиническим течением заболевания заключается в следующих принципах:
· отказ от пассивного и активного курения;
· определение факторов, усугубляющих состояние больного;
· минимизация контакта пациента с аллергенами;
· устранение выброса химических раздражающих веществ.
Курс лечения для каждого пациента подбирается индивидуально. Тактика лечения зависит от тяжести течения заболевания и от клинической картины.
Тактическая терапия, проводимая в фазу обострения, зависит от тяжести течения заболевания предполагает:
· элиминационную терапию;
· лечение лекарственными препаратами.
Стратегическая терапия – в фазу ремиссии:
· элиминационная терапия;
· лекарственная терапия с использованием лекарственных препаратов в низких дозах;
· преимущество отдается немедикаментозным методам лечения.
Основа лечения бронхиальной астмы вне зависимости от возраста — ингаляционная терапия с применением бронхолитиков и противовоспалительных лекарственных препаратов.
Лечение подразделяют на немедикаментозное и медикаментозное. Немедикаментозная терапия направлена на устранение факторов патогенности — аллергенов различной природы, а также включает выполнение дыхательной гимнастики, лечебной физической культуры.
При подборе медикаментозной терапии основываются на поисках лекарственных препаратов, обеспечивающих при приёме небольших дозировок длительный эффект и достижение контроля над заболеванием за короткий срок.
Лекарственные препараты подразделяют на те, которые контролируют течение заболевания, и те, которые используются для неотложной помощи пациенту.
Препараты базисной терапии назначаются для ежедневного и регулярного приёма, поскольку они обладают противовоспалительным эффектом:
1. Ингаляционные глюкокортикостероиды;
2. Антилейкотриеновые препараты;
3. Ингаляционные бета-2 агонисты длительного действия, использующиеся в сочетании с ингаляционными глюкокортикостероидами;
4. Кромоны;
5. Системные глюкокортикостероиды;
6. Антитела к иммуноглобулину класса Е;
7. Теофиллин.
Лечение бронхиальной астмы проходит ступенчато.
Терапия 1 ступени (интермиттирующая бронхиальная астма):
· препараты для купирования приступа астмы – бронходилататоры короткого действия, ингаляционные бета-2 агонисты или кромогликат натрия при предполагаемой физической нагрузке;
· симптоматическая — Бета-2 агонисты короткого действия.
Терапия 2 ступени (легкая персистирующая форма атопической бронхиальной астмы):
· низкие дозы лекарственных препаратов базисной терапии (ингаляционные глюкокортикостероиды) и кромогликат натрия;
· пролонгированные бета-2 агонисты (или ксантины);
· пероральные стероиды;
· для купирования приступа астмы используют бронходилататоры короткого действия (ингаляционные бета-2 агонисты);
· симптоматическая терапия.
Терапия 3 ступени (среднетяжелое течение астмы):
· применение одного или двух базисных препаратов в сочетании с бета-2 агонистами короткого и длительного действия;
· базисная терапия представлена ингаляционными кортикостероидами, пролонгированными бета-2 агонистами;
· для купирования приступа оправдано применение бронходилататоров короткого действия.
Терапия 4 ступени (при тяжелом персистирующем течении болезни):
· низкие дозы ингаляционных глюкокортикостероидов и формотерол;
· пролонгированные бета-2 агонисты (или ксантины);
· пероральные стероидные препараты в качестве основной терапии.
Терапия 5 ступени:
· глюкокортикостероиды в малых дозах внутрь;
· в детском возрасте используются препараты – моноклональные антитела к IgE.
Заключение
1. Атопическая бронхиальная астма – заболевание, имеющее аллергический генез.
2. Особое значение имеет профилактика астмы, направленная на предупреждение развития симптомов и повторные рецидивы.
3. Профилактика и контроль лечения заболевания осуществляется с помощью исключения воздействия факторов риска на легочную систему человека, а также с использованием медикаментозной терапии.
4. Несмотря на проводимые профилактические мероприятия, процент астмы с неконтролируемым течением остается до сих пор высоким даже в европейских странах.
Если Вам понравилась статья пожалуйста поставьте Лайк и подпишитесь на канал, чтобы не пропустить новый материал!
Информация, размещенная на канале Дзен, носит ознакомительный характер. Обязательно проконсультируйтесь со специалистом.
Источник
Стадии астматического статуса
В клиническом течении астматического статуса выделяют три стадии[74]:
• Первая стадия – стадия относительной компенсации. Характеризуется затянувшимся приступом удушья, умеренной одышкой, резким снижением отделения мокроты. Кашель становится непродуктивным (сухой кашель без выделения мокроты), число вдохов в одну минуту около 40, в легких выслушивается обильное количество сухих свистящих хрипов. Пациент для облегчения одышки находится в вынужденном положении сидя – ортопноэ. У него отмечается учащенное сердцебиение – до 100 – 120 ударов в минуту.
Больной находится в сознании, адекватен, хотя может быть возбужден.
Одышка, синюшность кожных покровов, потливость умеренно выражены.
Первая стадия астматического статуса и третья стадия обычного приступа бронхиальной астмы очень похожи, но в отличие от приступа при статусе применение лекарственных препаратов, расширяющих бронхи, малоэффективно. Требуется специальное лечение в условиях стационара.
• Вторая стадия – стадия декомпенсации, или «немое легкое». Главным признаком этой стадии является несоответствие между шумным, свистящим дыханием и почти полным отсутствием хрипов в легких. Этот феномен получил название «немые легкие». В легких хрипы отсутствуют вследствие закупорки мелких и средних бронхов слизистыми пробками. Сердцебиение учащается до 140 ударов в минуту, часто отмечается нарушение ритмичной работы сердца. Артериальное давление может быть несколько повышено или снижено.
Общее состояние больного можно расценить как тяжелое, происходит изменение психики, отмечается заторможенность с эпизодами возбуждения (возможны галлюцинации). Отмечается синюшность кожных покровов, липкий пот. Применение лекарственных препаратов, расширяющих бронхи, совершенно неэффективно.
• Третья стадия – гипоксическая гиперкапническая кома. Такое название она получила от того, что в этой стадии наступает выраженное нарушение сознания – кома как результат значительного снижения концентрации кислорода (гипоксия) и повышения уровня углекислого газа в крови (гиперкапния). Для такого состояния характерно редкое, поверхностное, аритмичное дыхание, низкое артериальное давление, пульс еле прощупывается (нитевидный пульс).
Состояние больного крайне тяжелое. Сознание отсутствует (кома), судороги, бред, галлюцинации. Отмечается диффузная синюшность кожных покровов и слизистых.
При несвоевременном лечении астматический статус может привести к смертельному исходу.
Важно знать!!!
При малейшем подозрении на астматический статус – немедленно вызывать «скорую помощь»!!!
Следующая глава >
Похожие главы из других книг
Источник
Над статьей доктора
Сергеева А. Л.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 6 декабря 2017 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей.[1]
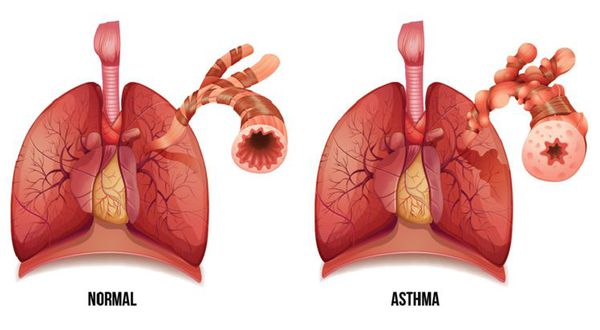
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире.[1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%).[2][3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
4. лишний вес.
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей.[4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бронхиальной астмы
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА.[5]
Механизмы, вызывающие основные симптомы БА[5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
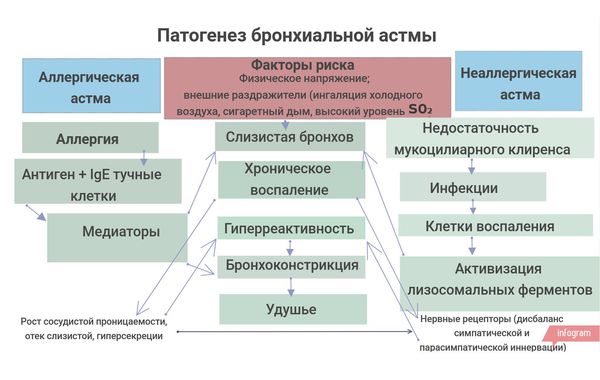
Патогенез бронхиальной астмы
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
Классификация и стадии развития бронхиальной астмы
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы.[1][6]
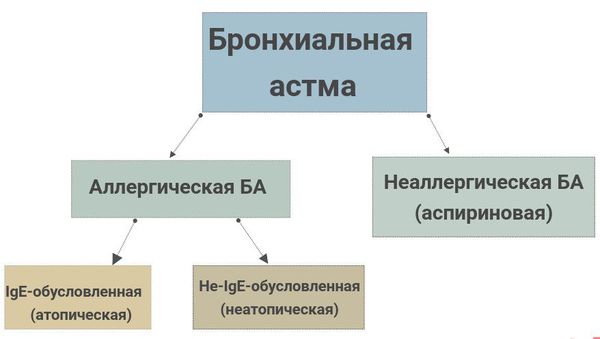
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии.[1][8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Осложнения бронхиальной астмы
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Диагностика бронхиальной астмы
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте.[9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА.[9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры).[10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным.[8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
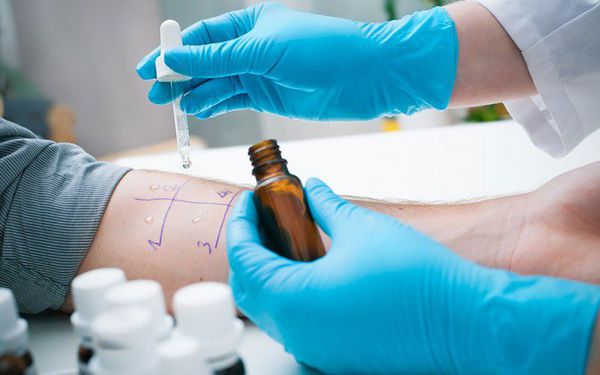
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1<70% несмотря на базисную терапию);
- обострения инфекционных заболеваний (туберкулез, сифилис и др.);
- декомпенсированной фазы заболеваний в других органах и системах (сердечно-сосудистой, эндокринной, пищеварительной, мочевыделительной, кровеносной системы и др.);
- аутоиммунных болезней (СКВ, ревматоидный артрит, склеродермия и др.);
- наличия опухолей;
- заболеваний психики;
- беременности и кормления грудью;
- СПИДа;
- трудно проводить кожное аллергообследование детям до 3-х лет, в связи с их беспокойным поведением.[10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Лечение бронхиальной астмы
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких.[1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:

Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ?


