Что такое бронхиальная астма симптомы
Оглавление
- Причины бронхиальной астмы
- Бытовые аллергены
- Условия труда
- Генетические причины
- Формы и степени
- Симптомы бронхиальной астмы
- Лечение бронхиальной астмы
- Профилактика астмы
- Преимущества лечения бронхиальной астмы в МЕДСИ
Бронхиальная астма – хроническое заболевание бронхов, которое сопровождается спазмами и отеком слизистой оболочки.
В переводе с греческого asthma означает удушье, тяжелое дыхание. Действительно, данное заболевание характеризуется постоянно повторяющимися приступами удушья.
В современном обществе астма считается серьезной проблемой из-за прогрессивного течения болезни, которая беспокоит больных частыми приступами и вызывает ухудшение качества их жизни. Сегодня в мире более 100 млн. человек страдают от бронхиальной астмы, что в среднем для каждой страны составляет 4-8 % взрослого населения. Ежегодно астма становится причиной смерти 250 тыс. человек.
Среди вероятных причин заболевания ученые называют плохую экологическую обстановку в мире, увеличение количества генно-модифицированных продуктов, а также гиподинамию, особенно распространенную среди взрослого населения развитых стран.
Причины бронхиальной астмы
К развитию бронхиальной астмы приводит сочетание внутренних и внешних факторов.
Среди внутренних причин заболевания выделяют следующие:
- Эндокринные нарушения
- Отклонения в работе дыхательной системы
- Слабый иммунитет
К внешним причинам относят:
- Аллергии различного происхождения
- Работу на экологически неблагополучных предприятиях
- Курение
- Стресс
Наиболее распространенными факторами, на фоне которых у взрослых людей развивается бронхиальная астма, являются аллергии и курение.
Бытовые аллергены
В бытовом окружении любого человека присутствует множество различных аллергенов – это пыль, пыльца растений, шерсть животных, плесень, испарения химических веществ с поверхности новой мебели. Все эти аллергены провоцируют хронические заболевания дыхательных путей, и бронхиальная астма аллергического происхождения является самой распространенной.
Условия труда
Один из опасных видов астмы – профессиональная. Данный вид болезни развивается у взрослых людей под влиянием на организм различных материалов, используемых на рабочем месте. Согласно статистике, 15 % всех случаев астмы вызваны условиями труда.
Генетические причины
Примерно треть взрослых, страдающих бронхиальной астмой, болеют с детства. Избавившись от болезни в подростковом периоде, такие люди рискуют снова встретиться с астмой во взрослом возрасте. В этом случае риск развития заболевания повышают генетические факторы, а также влияние окружающей среды. При наличии наследственной предрасположенности и экологически неблагополучной обстановки болезнь имеет все шансы проявиться. Сегодня ученые проводят исследования, пытаясь установить, какие именно гены отвечают за вероятность развития астмы, и как медицина может повлиять на этот процесс.
Вне зависимости от причины заболевания механизм развития астмы у взрослых людей заключается в том, что на дыхательные пути воздействуют негативные факторы, и организм не может противостоять этому влиянию из-за повышенной чувствительности, наследственной предрасположенности и других причин. Под влиянием негативных факторов происходит сужение просвета бронхов. Данное состояние называют бронхиальной обструкцией. Растет объем слизи в бронхах, ухудшается дыхание, появляются хрипы, кашель и другие симптомы.
Формы и степени
Различают три основные формы бронхиальной астмы.
- Аллергическая. Болезнь вызывает определенный аллерген или группа аллергенов, среди которых могут быть продукты питания, пыль, шерсть животных, пыльца
- Неаллергическая. Вызывается факторами неаллергического происхождения. Данная форма может возникнуть на фоне хронических инфекций дыхательных путей, гормональных изменений, приема некоторых лекарств, например, аспирина
- Смешанная. Эта форма бронхиальной астмы сочетает в себе признаки двух предыдущих форм
Каждая форма может иметь легкое, среднее или тяжелое течение, отличаться частотой приступов и другими показателями, что позволяет классифицировать ее еще и по ступеням:
- Первая ступень. Приступы возникают не чаще раза в неделю днем и не чаще двух раз в месяц ночью
- Вторая ступень. Симптомы возникают каждую неделю, но не каждый день, а также по ночам – два раза в месяц и чаще
- Третья ступень. Приступы происходят ежедневно днем, а также по ночам – чаще раза в неделю
- Четвертая ступень. Характеризуется постоянными приступами в течение дня, а также частыми обострениями ночью
Симптомы бронхиальной астмы
Чем раньше выявлено заболевание, тем более вероятен успешный результат лечения, поэтому уже с момента появления первых симптомов следует обращаться за врачебной помощью. Что должно насторожить? Среди ранних признаков бронхиальной астмы отмечаются следующие:
- Удушье или одышка. Состояние может возникнуть как на фоне физической нагрузки, так и в полном покое, а также при вдыхании воздуха с примесями частиц-аллергенов. Удушье или одышка наступают внезапно, как приступ
- Кашель. Возникает одновременно с одышкой и имеет надсадный характер. Кашель непродуктивный, и только в конце приступа возможно отделение небольшого количества мокроты
- Поверхностное дыхание. Приступ астмы сопровождается частым поверхностным дыханием, невозможностью сделать вдох полной грудью
- Хрипы. Они сопровождают дыхание человека во время приступа и иногда выслушиваются даже дистанционно
- Поза ортопноэ. Это поза, которую рефлекторно занимает человек во время приступа – сидя, свесив ноги, крепко ухватившись руками за стул, кровать или другой предмет. Такая поза способствует более глубокому выдоху
На ранних стадиях заболевания могут проявляться только некоторые из этих признаков. Они беспокоят человека короткое время и самостоятельно проходят, не повторяясь длительное время. Но без лечения со временем симптомы прогрессируют, поэтому крайне важно своевременно обращаться к специалистам, даже если число приступов и их сила минимальны.
По мере развития заболевания в организме происходят такие нарушения, как:
- Общая слабость
- Синюшность кожи
- Затрудненный вдох
- Одышка
- Сухой кашель
- Учащенное сердцебиение
- Головокружения и головная боль
- Подверженность различным болезням
Лечение бронхиальной астмы
Бронхиальная астма является хроническим заболеванием, полностью излечить которое на сегодняшний день невозможно. Однако с помощью грамотно подобранной терапии, сочетания различных методов лечения можно добиться долгой и устойчивой ремиссии, и тем самым улучшить качество жизни пациента. Комплексный подход требует самодисциплины и терпения и рассчитан на длительные сроки.
Важно наблюдение врача в динамике, так как в зависимости от тяжести болезни доза препаратов должна корректироваться.
Медикаментозная терапия осуществляется с помощью препаратов двух групп:
- Симптоматических. Эти препараты восстанавливают проводимость бронхов и снимают бронхоспазм, их применяют эпизодически, по необходимости
- Базисных. Препараты этой группы направлены на уменьшение воспалительного процесса в бронхах и требуют длительного регулярного приема
При наличии бронхиальной астмы нельзя ограничиться только использованием симптоматических препаратов. Они привлекают больных своей эффективностью, но облегчение при их применении носит временный характер. Базисная же терапия воздействует на причину возникновения симптомов и выключает механизмы их повторного проявления. Эффект от применения базовых препаратов наступает через 2-3 недели регулярного приема. Сегодня самыми эффективными и безопасными признаны ингаляционные глюкокортикоиды. Они хорошо переносятся и детьми, и взрослыми, имеют минимум побочных эффектов, в отличие от таблетированных и инъекционных форм, но самое главное – они помогают уменьшить первоначальный уровень реактивности бронхиального дерева, то есть снижают вероятность неадекватной реакции бронхов на различные раздражающие стимулы. Регулярное применение таких средств позволяет облегчить степень течения болезни и уменьшить прием симптоматических препаратов до минимума.
В дополнение к медицинским препаратам также используют немедикаментозные способы лечения астмы, к которым относятся:
- Дыхательные упражнения и устройства для дыхания
- Рефлексотерапия
- Физические тренировки
- Климатотерапия
Любому человеку, страдающему астмой, важно знать об основных методах лечения и профилактики приступов, владеть методикой рационального дыхания, придерживаться гипоаллергенной диеты.
Профилактика астмы
Меры профилактики могут иногда оказаться настолько эффективными, что обеспечат стойкую и длительную ремиссию, а также уменьшат риск развития болезни и осложнений. К наиболее распространенным мерам профилактики относят:
- Ежедневные прогулки на свежем воздухе на протяжении двух и более часов
- Исключение контакта с аллергенами
- Меры закаливания для профилактики хронических инфекций верхних дыхательных путей
- Отказ от курения
- Использование гипоаллергенной косметики, средств бытовой химии, постельных принадлежностей, продуктов питания
- Физическую активность
- Занятия лечебной физкультурой
Для профилактики приступов бронхиальной астмы важно соблюдать следующие правила:
- Делать влажную уборку в помещении дважды в неделю и чаще
- Стирать постельное белье еженедельно и на высоких температурах
- Использовать подушки и одеяла из синтетических материалов
- Отказаться от ковров, растений, мягкой мебели в интерьере
Положительное влияние на здоровье людей с бронхиальной астмой оказывает санаторно-курортное лечение.
Преимущества лечения бронхиальной астмы в МЕДСИ
Основная задача клиники – обеспечить своевременную профилактику, провести диагностику и назначить эффективное лечение пациента. Среди преимуществ МЕДСИ:
- Индивидуальный подход к диагностике и лечению бронхиальной астмы
- Специфические аллергологические тестирования в динамике
- Использование эффективных методик лечения – физиотерапии, дерматологических процедур
- Консультации врачей смежных специальностей
- Комплексный подход к решению проблем бронхиальной астмы
Позвоните по телефону +7 (495) 7-800-500, чтобы записаться на прием.
Фото: kalhh, pixabay.com
Астма является хронической болезнью, которая периодически проявляет себя в виде приступов удушья и свистящих хрипов. По тяжести и частоте эти симптомы бывают разной степени. Интервал между двумя проявлениями астмы может составлять один час или один день. Чаще всего болезнь напоминает о себе во время физических нагрузок или ночью.
Это воспалительное заболевание бронхов, которое поражает как взрослых, так и детей, может иметь серьезные последствия для здоровья.
Обычно при вдохе воздух свободно проходит через дыхательные пути и достигает обоих бронхов. Эти бронхи разветвляются и образуют еще более тонкие каналы: бронхиолы. Они доставляют насыщенный кислородом воздух в альвеолы, небольшие мешочки, в которых происходит газообмен.
В случае астмы слизистая бронхов является гиперчувствительной. Если бронхи подвергаются воздействию раздражающих веществ, они реагируют, сокращаясь: это бронхоспазм. Их стенки утолщаются и производят выделения, которые накапливаются в дыхательных путях. В результате просвет бронхов сужается. Астматик чувствует удушье. Вдох и выдох становятся трудными.
Стоит заметить, что коэффициент смертности среди больных бронхиальной астмой — не самым высоким, если сравнивать его с показателями других хронических болезней. Но жить с бронхиальной астмой очень сложно, потому что она сильно ухудшает качество жизни. Больные астмой мало двигаются и страдают от бессонницы и усталости.
Признаки астмы
Проявляется бронхиальная астма по-разному. Напоминать о себе болезнь может как периодически, так и постоянно. Среди ее симптомов можно отделить приступы удушья, одышку, сухой кашель до надрыва, свистящие хрипы при выдохе и боли в грудной клетке. Отдельного внимания заслуживает кашлевой тип заболевания, для которого характерен кашель, во время него выделяется незначительное количество мокроты. Стоит заметить, что кашель сильнее беспокоит ночью, а с приходом дня — отступает.
Чаще всего развитию приступа астмы предшествуют определенные критерии, и сам процесс составляет несколько дней. Однако сильные приступы могут появиться совершенно неожиданно. Когда болезнь на время отступает пациенты чувствуют себя удовлетворительно.
Причины возникновения астмы
Астму относят к неизлечимым болезням. Однако у человека остается возможность контролировать течение заболевания и проявление его симптомов. Стоит заметить, что врачи до настоящего времени точно не выяснили основные причины возникновения астмы. Но считают, что к болезни приводит генетическая предрасположенность, которая сочетается с внешними раздражителями.
Среди самых частых причин этой болезни можно выделить следующие.
• Работа или длительное пребывание во вредных условиях.
• Низкий вес новорожденного ребенка, или если мать продолжала курить, будучи беременной.
• Лекарства. К ним относят аспирин, группу противовоспалительных и обезболивающих препаратов, а также лекарства, которые предназначены для снижения давления
• Малоподвижный образ жизни.
• Аллергены (пыль, пыльца, шерсть животных, клещи).
• Инфекции дыхательных путей (простуды, бронхиты, синуситы и др.), так как они вызывают локальное воспаление.
• Физические упражнения, особенно если они выполняются на улице зимой, в холодную и сухую погоду.
• Сильные эмоции (смех, слезы, злость, волнение), особенно у детей.
Как предотвратить астму
Для того, чтобы снизить риск возникновения астмы, необходимо:
• тщательно следить за порядком дома,
• частая уборка комнаты,
• использовать только безопасную бытовую химию, если это невозможно, во время уборки необходимо надевать перчатки и маску при первом подозрении на аллергию необходимо пойти к врачу, отказаться от самолечения,
• прежде чем принимать какие-то лекарства обязательно советоваться с врачом,
• быть активным, ежедневно прогуливаться на улице при любой погоде.
Если статья была вам полезной, угостите автора чашечкой кофе, поставьте «палец вверх» и подписывайтесь на канал. Каждый день здесь публикуются новые познавательные статьи.
Над статьей доктора
Сергеева А. Л.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 6 декабря 2017 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей.[1]
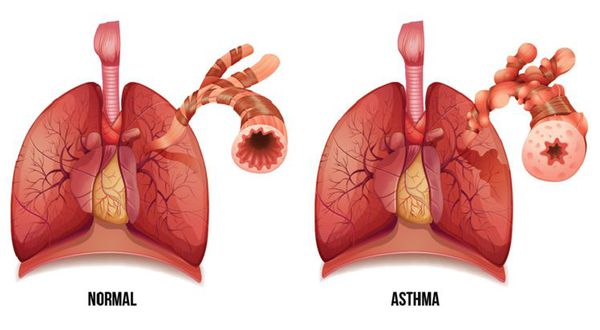
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире.[1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%).[2][3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
4. лишний вес.
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей.[4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бронхиальной астмы
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА.[5]
Механизмы, вызывающие основные симптомы БА[5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
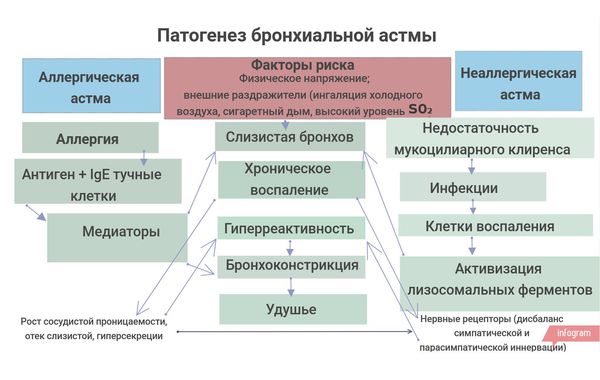
Патогенез бронхиальной астмы
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
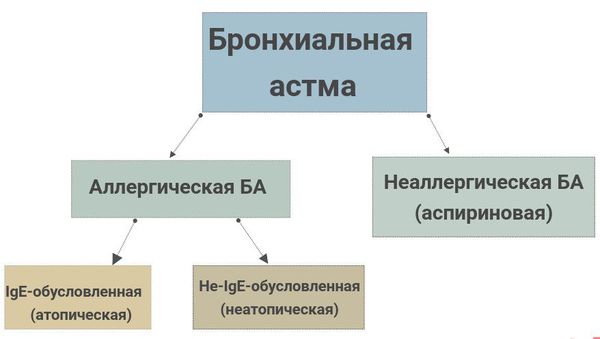
Классификация и стадии развития бронхиальной астмы
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы.[1][6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии.[1][8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Осложнения бронхиальной астмы
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Диагностика бронхиальной астмы
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте.[9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА.[9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры).[10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным.[8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
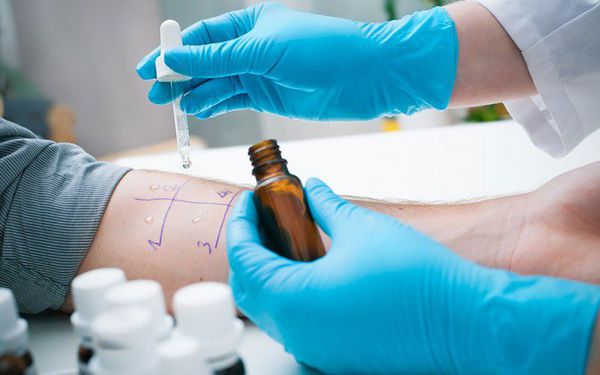
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1<70% несмотря на базисную терапию);
- обострения инфекционных заболеваний (туберкулез, сифилис и др.);
- декомпенсированной фазы заболеваний в других органах и системах (сердечно-сосудистой, эндокринной, пищеварительной, мочевыделительной, кровеносной системы и др.);
- аутоиммунных болезней (СКВ, ревматоидный артрит, склеродермия и др.);
- наличия опухолей;
- заболеваний психики;
- беременности и кормления грудью;
- СПИДа;
- трудно проводить кожное аллергообследование детям до 3-х лет, в связи с их беспокойным поведением.[10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Лечение бронхиальной астмы
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких.[1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:

Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ГКС;
- теофиллины с длительным действием;
- антилейкотриеновые препараты;
- антитела к имммуноглобулину Е.
Для терапии БА важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
- аэрозольные ингаляторы;
- порошковые ингаляторы;
- небулайзеры.
Самым современным и исследованным методом лечения аллергической БА с подтвержденной эффективностью является АСИТ (аллерген-специфическая иммунотерапия). АСИТ на данный момент является единственным способом терапии, который меняет развитие болезни, действуя на механизмы патогенеза астмы. Если вовремя провести АСИТ, данное лечение способно приостановить переход аллергического ринита в астму, а также пресечь переход легкой формы в более тяжелую. А также преимущества АСИТ — это возможность не дать появиться новым сенсибилизациям.
АСИТ при БА проводится пациентам с:
- легкой или средней тяжести формой заболевания (цифры ОФВ1 должны быть не менее 70% от нормы);
- если симптомы астмы не полностью контролируются гипоаллергенным бытом и лекарственной терапией;
- если у пациента имеются риноконъюнктивальные симптомы;
- если пациент отказывается от постоянной формакотерапии;
- если при проведении фармакотерапии возникают нежелательные эффекты, которые мешают пациенту.
Сегодня мы можем предложить пациентам следующие виды АСИТ:
- инъекционное введение аллергенов
- сублингвальное введение аллергенов
Прогноз. Профилактика
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе.[7]
Выделяют первичную профилактику. Она включает:
- элиминацию аллергенов во время беременности и в первые годы жизни ребенка (гипоаллергенный быт и гипоаллергенная диета);
- кормление грудью;
- молочные смеси;
- пищевые добавки во время беременности (существует несколько гипотез протективного эффекта рыбьего жира, селена, витамина Е);
- отказ от курения во время беременности.
Вторичная профилактика включает:
- избегать поллютантов (повышение концентраций озона, окислов озона, взвесей частиц, аэрозолей кислот);
- борьба с клещами домашней пыли;
- не заводить домашних животных;
- отказ от курения в семье.

