Чем отличается бронхиальная астма от астматического статуса

Астматический статус – тяжелейшее осложнение бронхиальной астмы, угрожающее здоровью. Оно в несколько раз повышает риск смерти больного при приступе.
Осложнение сопровождается постоянно развивающейся дыхательной недостаточностью, при этом отсутствует результат от лечебных мероприятий.
Купировать приступ в данном случае крайне сложно. Важно знать правила оказания первой помощи при этом состоянии.
Астматический статус
Астматическим статусом называют продолжительный приступ бронхиальной астмы, при прогрессировании которого развивается сильная дыхательная недостаточность. Летальность в этом случае достигает 17%.
Это состояние связано с отечностью слизистой оболочки бронхов и спазмами их мускулатуры. При таких условиях в альвеолах скапливается большое количество густой мокроты, которая не отходит вообще либо отходит в незначительных количествах.
Патология очень опасная, так как приступ невозможно купировать с помощью увеличенной дозы бронходилататоров, которые пациент обычно применяет при астматических приступах.
Классификация астматического статуса

Астматический статус характеризуется нарушением дыхания на вдохе и удлиненным выдохом. При непродолжительном вдохе в легкие поступает больше воздуха, чем выходит при выдохе, что обусловлено закупоркой и уменьшением просвета дыхательных путей. Такие условия проводят к раздуванию легких.
Из-за увеличения уровня давления в грудной полости и внутри альвеол развивается легочная гипертензия, а также повышается давление в полости правого желудочка сердца. При этом происходит нарушение возврата венозной крови к сердцу.
При форсированном выдохе мелкие бронхи подвергаются еще более выраженному спазму. В таких условиях происходит застаивание воздуха в легких, а в крови снижается количество кислорода.
Подобное явление требует немедленной госпитализации больного.
По критерию возникновения различают такие виды астматического статуса:
- постепенно развивающийся, при которой происходит медленное нарастание механической обструкции бронхов. У больного наблюдается блокада бета-адренорецепторов, активизируются рецепторы, которые вызывают сужение бронхов;
- анафилактический. Данный вид патологии выражается в анафилактической реакции немедленного типа. При этом происходит высвобождение медиаторов аллергической реакции, которое сопровождается тотальным бронхоспазмом и асфиксией в момент контакта с аллергеном;
- анафилактоидный. Возникает рефлекторный бронхоспазм как ответ на воздействие на рецепторы дыхательных путей разнообразных раздражителей – физических, механических, химических.
Выделяют следующие стадии астматического статуса:
- относительной декомпенсации;
- декомпенсации, при которой происходит нарушение функций легких;
- кома, связанная с дефицитом кислорода.
Любая форма астматического статуса требует срочной квалифицированной помощи.
Причины и факторы риска

Астматический статус чаще всего возникает из-за отсутствия или неправильной терапии бронхиальной астмы. С подобным осложнением может столкнуться пациент, который отказался от постоянного приема препаратов, составляющих основу базисной терапии.
В большей степени это относится к ингаляционным глюкокортикостероидам.
К другим причинам, которые способны спровоцировать длительный спазм бронхов при бронхиальной астме, что характерно для астматического статуса, относятся следующие:
- неконтролируемый прием препаратов для снятия приступа астмы. Максимальное количество использования ингалятора — 6-8 в день, так как слишком частое его применение снижает чувствительность организма к действию лекарства и приводит к затянувшемуся приступу астмы и астматическому статусу;
- постоянное воздействие аллергенов на организм больного, в роли которых выступают некоторые продукты питания, пыльца цветущих растений, шерсть животных, вакцины и сыворотки, бытовая и библиотечная пыль, плесневые грибки;
- эмоциональное перенапряжение;
- развитие инфекционных и воспалительных заболеваний дыхательной системы;
- бесконтрольное применение некоторых лекарственных средств.
Факторами риска в данном случае являются:
- неблагоприятные социальные условия. Астматический статус наиболее часто наблюдается у лиц, которые имеют низкий уровень доходов и получают меньший доступ к квалифицированной медицинской помощи;
- возраст. Чаще всего это осложнение встречается у пожилых людей;
- наличие сопутствующих патологий (болезни легких, деформация грудной клетки, застойная сердечная недостаточность);
- курение;
- хроническое воспаление мелких бронхов с постоянными обострениями.
Резкая смена климата также является одним из факторов, который способен спровоцировать затяжной приступ астмы. Именно поэтому астматикам рекомендуют проходить курс терапии в привычных климатических условиях.
Еще один фактор риска в данном случае – эпизоды судорог или обморока при обострениях астмы.
Симптоматика

Каждая стадия астматического статуса имеет характерные симптомы.
При первой стадии возникают следующие признаки:
- продолжительные приступы удушья в течение дня, которые, что характерно для астматического статуса, не поддаются купированию при использовании привычных ингаляторов. В периоды между приступами не удается в полной мере восстановить дыхание;
- выраженная тахикардия;
- свистящие хрипы в груди больного, которые можно четко услышать даже на расстоянии;
- мучительный кашель приступообразного характера. Он сухой, надсадный. Может выделяться незначительное количество вязкой прозрачной мокроты;
- ускорение ЧСС до 120 ударов в минуту;
- гипертензия;
- повышенная немотивированная раздражительность;
- боли в области сердца ноющего или колющего характера;
- учащенное дыхание. При астматическом статусе больной делает[М12] до 40 дыхательных движений в минуту;
- синюшный оттенок кожных покровов и слизистых оболочек.
Вторая стадия (стадия декомпенсации) – крайне тяжелое состояние, для которого характерны следующие проявления:
- резко выраженная одышка;
- заторможенность реакций;
- поверхностное дыхание;
- набухание вен в области шеи;
- приобретение кожными покровами бледно-серого цвета. Кроме того, кожа становится влажной и липкой.
Артериальное давление падает, число сердечных сокращений не превышает 140. Тоны сердца глухие.
Также на второй стадии этого осложнения у больного нарушается сон, он не может принимать пищу и пить.
На этой стадии применение бронхолитиков абсолютно неэффективно.
При третьей стадии астматического статуса, которую также называют гиперкапнической ацидотической комой, возникают следующие симптомы:
- нитевидный пульс;
- потеря сознания;
- глухие тоны сердца;
- редкое поверхностное дыхание;
- покраснение кожных покровов;
- выступание холодного липкого пота.
На третьей стадии при прослушивании легких дыхательные шумы отсутствуют.
При астматическом статусе как наиболее тяжелом осложнении астмы у всех пациентов возникает обезвоживание, нарушается электролитный баланс в организме.
На разных стадиях астматического статуса не исключены нарушения сознания, которые могут носить разный характер: от возбужденного эмоционального состояния до комы.
Первая помощь при астматическом статусе

При затяжном приступе астмы необходимо знать, как правильно оказать помощь больному.
Алгоритм неотложной помощи при астматическом статусе выглядит следующим образом:
- вызов бригады скорой помощи. Без медицинского квалифицированного вмешательства справиться с затяжным приступом не удастся;
- организация притока свежего воздуха. Необходимо открыть все форточки в помещении;
- обеспечение правильного положения тела больного. Нужно помочь ему принять правильную позу: он должен сидеть с опорой на руки – это несколько облегчит дыхание. Когда правильное положение будет принято, нужно помочь пострадавшему воспользоваться ингалятором. Одежду и прочие предметы, которые сдавливают грудную клетку, необходимо снять.
Пациент с астматическим статусом подлежит немедленной госпитализации.
После оказания первой помощи признаком облегчения состояния больного является продуктивный кашель. При этом дыхательные пути освобождаются от мокроты, а дыхание постепенно восстанавливается.
Лечение астматического статуса
Чтобы улучшить состояние больного при астматическом статусе и сохранить его жизнь, проводят специфическое лечение.
Врачи после приезда помогают больному:
- восполняют дефицит кислорода. Для этого проводят оксигенотерапию – пациент получает увлажненный кислород из кислородного баллона через маску;
- вводят препараты-адреномиметики;
- в тяжелых случаях вводят кортикостероиды.
Целями терапии астматического статуса, вне зависимости от стадии, являются:
- купирование воспаления и снятие отека слизистой оболочки мелких бронхов;
- восстановление проходимости бронхиальных путей;
- стимуляция бета-адренергических рецепторов.
Медикаментозное лечение астматического статуса заключается в применении следующих препаратов:
- кортикостероиды. Лекарства этой фармакологической группы повышают чувствительность бета-адренергических рецепторов. Также гормоны оказывают противоотечное, антигистаминное и противовоспалительное действие;
- неселективные бета2-агонисты. Речь идет преимущественно об адреналине. С применения этого средства начинают лечение больного, поступившего в медицинское учреждение с симптоматикой затяжного астматического приступа. Адреналин расслабляет мускулатуру бронхов, вследствие чего они расширяются. Дозировка зависит от веса пациента и рассчитывается индивидуально;
- антибиотики. Такие средства нужны только в тех случаях, если у больного был выявлен инфильтрат в легких, а также при обострении хронического бронхита с выделением гнойной мокроты;
- седативные препараты. Подобные лекарственные средства показаны к применению в малых дозах, при тщательном контроле сознания пациента лечащим врачом.
Искусственная вентиляция легких проводится при второй и третьей стадии астматического статуса.
Астматический статус можно снять не столько за счет количества введенных препаратов, сколько при помощи продолжительного и многоступенчатого лечения.
Лечение патологии у детей аналогично терапии, которая проводится взрослым.
Признаки улучшения состояния пациента с астматическим статусом заключаются в уменьшении тахикардии, улучшении функций дыхания, увеличении пиковой скорости выдоха.
Если наблюдается положительная динамика, то у больного исчезает страх, раздражительность, налаживается сон.
Если проводимое лечение неэффективно, кислородное голодание и обструкция дыхательных путей прогрессируют.
Прогноз

Если пациенту с астматическим статусом своевременно была оказана квалифицированная помощь, то прогноз для жизни благоприятный. Он существенно ухудшается, если необходимые лечебные мероприятия не были проведены. В этом случае повышается риск летального исхода.
Госпитальная летальность при подобном диагнозе составляет около 5-6%. Во внебольничных условиях этот показатель достигает 70%.
К вероятным последствиям астматического статуса необходимо отнести:
- нарушения сердечного ритма, несовместимые с жизнью;
- пневмоторакс;
- повреждения центральной нервной системы, спровоцированные гипоксией;
- отек легких;
- присоединение вторичной инфекции и развитие воспалительного процесса (например, пневмонии);
- метаболический ацидоз;
- недостаточность надпочечников.
Также астматический статус при отсутствии лечения приводит к коме и смерти больного.
Профилактика
Астматикам важно придерживаться мер профилактики, чтобы избежать обострения астмы и развития астматического статуса. Для этого необходимо:
- регулярно использовать медикаменты для контроля астмы;
- всегда носить с собой препарат, который снимает приступы;
- избегать воздействия пищевых аллергенов. Из ежедневного меню следует исключить шоколад, мед, цитрусовые, орехи, молоко, а также все продукты с искусственными добавками – красителями, ароматизаторами;
- контролировать прием седативных, антигистаминных, снотворных препаратов;
- ограничить контакты с животными;
- отказаться от курения, не бывать в местах с высокой концентрацией табачного дыма.
Астматический статус – наиболее опасное осложнение астмы, требующее госпитализации пациента. Своевременное лечение позволяет спасти его жизнь. При отсутствии терапии больной погибает. Ни в коем случае нельзя лечить патологию самостоятельно.
Внезапные состояния при заболеваниях бронхо-легочной системы
Приступ удушья (приступ бронхиальной астмы), который возникает при воздействии на организм больного пускового фактора (триггера) является наиболее типичным симптомом бронхиальной астмы. Удушье определяется как крайняя степень выраженности одышки, сопровождающееся мучительным чувством нехватки воздуха и страхом смерти.
Бронхиальная астма—это хроническое воспалительное заболевание дыхательных путей, характеризующееся повторными эпизодами обратимой бронхиальной обструкции, вызванной хроническим аллергическим воспалением и гиперреактивностью бронхов.
Бронхиальная астма является одним из наиболее распространенных заболеваний человека, ей страдают 4-10% населения во всем мире. Бронхиальная астма проявляется приступообразным кашлем, затруднениями дыхания или приступами удушья.
Причины и механизм развития. Представления о природе заболевания значительно изменились в последнее время. По современным представлениям в основе бронхиальной астмы лежат хроническое аллергическое воспаление и гиперреактивность бронхов. Поэтому независимо от степени тяжести и даже в период стойкой ремиссии, когда нет никаких признаков заболевания, бронхиальная астма является хроническим воспалительным заболеванием дыхательных путей. Основные клетки, которые запускают каскад химически активных веществ (воспалительных медиаторов) и вызывают это специфическое аллергическое воспаление — эозинофилы.
В результате воспалительного процесса развиваются 4 механизма бронхиальной обструкции (закупорки бронхов): острый бронхоспазм (сужение бронхов), отек стенки бронха, образование вязкой слизистой мокроты, склеротическая (рубцовая) перестройка бронхиального дерева.
Классификация бронхиальной астмы по этиологическому (причинному) фактору: атопическая (экзогенная, аллергическая) – провоцируется аллергеном окружающей среды; неатопическая (эндогенная, неаллергическая) – провоцирующий фактор неизвестен; аспириновая — возникает на фоне непереносимости нестероидных противовоспалительных препаратов (аспирин, анальгин, парацетамол и т. д).
Атопия (аллергия) — это состояние, при котором в организме в ответ на воздействие аллергенов вырабатывается избыточное количество – иммуноглобулинов класса E (IgE). Это важнейший предрасполагающий фактор развития бронхиальной астмы. У детей этот механизм развития болезни является основным. Атопия наследуется более чем в 30% случаев.
При неатопическом варианте основным механизмом является гиперреактивность бронхов, т.е. повышенная чувствительность дыхательных путей к стимулам, безразличным для здоровых лиц. При гиперреактивности дыхательные пути в ответ на действие провоцирующих факторов сужаются слишком сильно или слишком легко. При этой форме болезни пусковыми агентами могут выступать респираторные инфекции, холод, резкие запахи, эндокринные и нервно-психические расстройства, профессиональные факторы и аэрополлютанты неаллергенной природы.
Рис. 27 Бронхиальное дерево
Потенциальные факторы риска развития бронхиальной астмы:
1. Внутренние факторы — генетическая предрасположенность, атопия, гиперреактивность дыхательных путей, женский пол.
2. Внешние факторы
А. Способствующие развитию заболевания у предрасположенных к этому людей (индукторы):
· Домашние аллергены (бытовые (домашняя и библиотечная пыль), эпидермальные (шерсть и перхоть домашних животных), аллергены тараканов, грибов). Самым активным аллергеном домашней пыли являются аллергены микроскопических дерматофагоидных клещей; внешние аллергены (пыльца деревьев, трав, сорняков, грибы); аллергены пищевые и лекарственные; профессиональные сенсибилизаторы; курение (пассивное и активное); воздушные поллютанты (внешние и внутри помещений); респираторные инфекции; очень высокий социально-экономический статус; малое число членов семьи и, прежде всего, детей в семье; слишком высокий уровень гигиены в детстве, паразитарные инвазии; ожирение.
Б.Факторы, провоцирующие обострения бронхиальной астмы (триггеры):
· Домашние и внешние аллергены; поллютанты; респираторные инфекции; физическая нагрузка и гипервентиляция; холодный воздух; двуокись серы; пища, пищевые добавки, лекарства; эмоциональные перегрузки; сигаретный дым; домашние аэрозоли, запахи краски и др.
Основные симптомы бронхиальной астмы:
· Кашель; свистящее дыхание (свистящие хрипы на выдохе, слышные на расстоянии); стеснение в груди и одышка; приступ удушья.
Классификация по степени тяжести.По степени тяжести различают бронхиальную астму легкого, среднетяжелого и тяжелого течения.
Наиболее типичный симптом бронхиальной астмы — приступ удушья, который возникает при воздействии на организм пускового фактора (триггера). Удушье определяется как крайняя степень выраженности одышки, сопровождающееся мучительным чувством нехватки воздуха и страхом смерти. У многих больных развитию приступа предшествуют продромальные явления — зуд в носу, чиханье, сухой приступообразный кашель, чувство «першения в горле» и др. Обычно приступ астмы начинается ночью или ранним утром, больной просыпается от чувства тяжести в груди и нехватки воздуха, на расстоянии слышатся свистящие хрипы. Во время приступа больной принимает вынужденное сидячее положение с наклоном вперед, опирается локтями на колени, при этом плечи немного подняты и сдвинуты вперед, голова втянута в плечи, грудная клетка как бы застывает в состоянии вдоха. Больной бледен, кожные покровы с синюшным оттенком, покрыты потом. Затруднен преимущественно выдох. Вдох короткий, за ним наступает продолжительный, очень тяжелый выдох. В дыхании участвуют также мышцы верхнего плечевого пояса. В легких прослушивается большое количество сухих свистящих хрипов. В момент приступа удушья мокрота отсутствует, но завершается приступ обычно отхождением вязкой стекловидной мокроты в виде «слепков бронхов», приносящим больному облегчение.
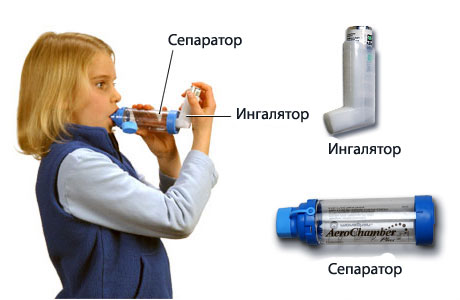
Рис. 28 Ингаляция бронхорасширяющего препарата
Экстренная помощь при развитии приступа бронхиальной астмы.
1. Прекратить контакт с аллергеном, если он известен.
2. По возможности максимально успокоить больного.
3. Сделать ингаляцию бронхорасширящего препарата быстрого действия, которым обычно пользуется больной (фенотерол (Беротек) 1 мг; сальбутамол 2,5 мг) по 1 дозе до 3-х раз в течение 1 часа. Если у больного есть спейсер или небулайзер, то лучше делать ингаляции с их помощью.
4. Дать больному горячее питье (в объеме стакана или более).
5. Провести дыхательную гимнастику (дыхание с сопротивлением на выдохе).
6. Контролировать ситуацию лучше с помощью пикфлоуметра. При получении эффекта следует продолжать применение этого препарата каждые 3-4 часа в течение 24-48 часов.
7. Если сохраняется затрудненное дыхание следует обратиться за медицинской помощью.
Если приступ длительно не купируется — развивается астматический статус.
Астматический статус определяется как состояние, осложняющее приступ бронхиальной астмы и характеризующееся нарастанием частоты и интенсивности приступов удушья, нарушением дренажной функции бронхов, накоплением густой мокроты и развитием дыхательной недостаточности на фоне отсутствия эффекта от стандартной терапии. Это острая дыхательная недостаточность вследствие тяжелого обострения астмы может расцениваться как «жизнеугрожающее состояние».
Профилактика приступов бронхиальной астмы состоит в правильном лечении.
Астму еще не научились полностью излечивать, но ее можно и нужно контролировать. При правильном постоянном лечении астма не ограничивает физическую активность и не приводит к снижению качества жизни. Больной астмой не должен считать, что его удел – инвалидность, среди больных астмой есть известные политики и певцы, артисты балета и чемпионы Олимпийских Игр.
Программа лечения бронхиальной астмы состоит из нескольких разделов:
1. Удаление или уменьшение факторов риска.Самое главное в лечении больного — выявить значимые аллергены и устранить контакт с ними. Если это невозможно, нужно сделать все для того, чтобы уменьшить экспозицию данных агентов. Особую значимость имеют сенсибилизация аллергенами бытового окружения пациента, что заставляет применять мероприятия, направленные на снижение их концентрации в жилище пациента (устранение избыточной влажности и плесени в жилых помещениях, мероприятия по удалению клещей, регулярные проветривания и влажные уборки помещений для ликвидации пыли). Имеются специальные акарицидные (удаляющие аллергены клещей) препараты в виде добавки к стиральным порошкам или пены для нанесения на ковры и мебель. При аллергии на домашнюю пыль следует использовать только гипоаллергенные постельные принадлежности (синтепон или ватные) или специальные чехлы для них. Стирать постельное белье и одеяла следует еженедельно, а затем просушивать на солнце или гладить. Лучше отказаться от ковров, особенно в спальне, не убранных за стекло книг и других предметов, на которых скапливается пыль. Использовать по возможности пылесос с HEPA-фильтром. При аллергии к животным необходимо решить вопрос об удалении домашнего питомца из квартиры. Важнейшими аспектами санитарно-гигиенических мероприятий является соблюдение гипоаллергенной диеты, отказ от курения, в том числе пассивного. Больным с пыльцевой аллергией следует ограничить пребывание на свежем воздухе во время цветения растений, вызывающих аллергию. По возможности закрывать окна и пользоваться кондиционером. Наличие профессиональной астмы побуждает рассматривать вопрос о смене рабочего места пациента.
2.Обучение.Образовательная программа предусматривает обучение больного навыкам самопомощи при развитии приступа, дает необходимые знания о природе заболевания, методах профилактики обострений и способах уменьшения побочных эффектов проводимого лечения. Особое значение придается преодолению чувства неуверенности в себе, снятия тревожности.
3. Медикаментозное лечение.Лучший способ введения лекарств при астме — ингаляционный. Поэтому основные противоастматические препараты выпускаются в виде дозированных аэрозолей (карманные ингаляторы). Все препараты делятся в основном на 2 вида:
— для длительного (базисного) противовоспалительного лечения;
— для быстрого расширения бронхов и снятия приступа удушья (бронходилататоры).
4. Немедикаментозное лечение.При необходимости может быть назначена специфическая гипосенсибилизация (постепенное привыкание к аллергену). В некоторых случаях хороший эффект дает спелеолечение (соляные пещеры).
5. Мониторирование астмы. В качестве наиболее доступного и удобного в амбулаторной практике метода мониторирования астмы используется пикфлоуметрия – метод оценки функции легких по определению пиковой (или максимальной) скорости выдоха — ПСВ. Пикфлоуметрия проводится ежедневно утром и вечером с помощью небольшого карманного прибора — пикфлоуметра, который должен быть у каждого больного астмой. Необходимо вести специальный дневник для записи показателей.
Дата добавления: 2013-12-31; просмотров: 3734; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студента самое главное не сдать экзамен, а вовремя вспомнить про него. 10453 — | 7708 — или читать все…
Читайте также:


