Целевой уровень холестерина при атеросклерозе

Процесс отложения холестерина в стенке крупных и средних артерий называется атеросклерозом. Формирующиеся при этом бляшки приводят к ограничению притока крови к внутренним органам, конечностям и головному мозгу. Заболевания, которые при этом возникают (инфаркт, инсульт, аневризма аорты, гангрена) приводят к тяжелым последствиям. Инвалидность и летальные исходы от осложнений атеросклероза занимают лидирующие места среди всех остальных причин.
Взаимодействие атеросклероза и холестерина
Поражение артериальных сосудов происходит из-за нарушения обмена жиров в организме. Меняется соотношение между транспортными комплексами холестерина. Они могут быть высокой плотности и низкой. Первые имеют в составе больше белковых молекул и прочно удерживают холестерин. Их функция состоит в переносе липидов в печень и построения клеточных мембран. Эта разновидность жиров относится к «хорошим», так как защищает сосуды от повреждения.
Липопротеины низкой и очень низкой плотности содержат мало протеинов и много жиров. Именно эти фракции принимают участие в формировании атеросклеротических бляшек.
На начальной стадии холестерин в зоне замедленного тока крови (точки разветвления артерий) проникает во внутреннюю оболочку. Также этому могут способствовать микротравмы (например, молекулами глюкозы) сосудов. Эта стадия липидного пятна бессимптомная, она может быть достаточно длительной.
Следующим этапом, который вызывает клинические проявления, считается липосклероз. На участках отложения жира разрастаются волокна соединительной ткани. Они не отличаются плотностью и могут растворяться. Части образованной атероматозной бляшки с током крови продвигаются в более мелкие сосуды, блокируя движение крови. Это вызывает преходящие нарушения кровотока в виде:
- приступов стенокардии;
- ишемических мозговых атак;
- перемежающейся хромоты;
- болевого синдрома в органе, который пострадал от недостатка крови (ишемии).
В дальнейшем холестериновая бляшка становится плотной за счет кальцификации. Если она растет и перекрывает просвет артерии, то в этой области возникает инфаркт кровоснабжаемого органа в виде ишемического инсульта, инфаркта миокарда, гангрены конечностей.
Теория о ведущей роли холестерина в поражении артерий признана не всеми учеными. Есть гипотезы об иммунной, гормональной и вирусной природе атеросклероза. Некоторые исследователи обнаружили связь между этим заболеванием и уровнем свободных радикалов, нарушением защиты внутренней оболочки сосудов, хламидиозной инфекцией, возникновением патологических гладкомышечных клеток.
Рекомендуем прочитать статью о диете при атеросклерозе. Из нее вы узнаете о симптомах и причинах образования холестериновых бляшек, рекомендациях по питанию при атеросклерозе.
А здесь подробнее об обследовании при атеросклерозе.
Какой холестерин при атеросклерозе
Вне зависимости от места поражения артерий и причины атеросклероза для его диагностики и определения дальнейшей тактики лечения используется анализ липидного спектра крови.
Нормальный
У здоровых людей содержание холестерина и его фракций взаимосвязано с полом и возрастом. Мужчины до 50 лет имеют большие показатели, а затем это соотношение меняется в связи с наступлением климактерического периода у женщин. Дефицит эстрогенов нарушает обменные процессы в организме и в менопаузе отложения холестерина в артериях могут быть даже при правильном питании.
Поэтому важно не менее раза в год проходить анализ крови (липидограмму) всем лицам, достигшим 35 — 40 лет, вне зависимости от имеющихся симптомов.
Физиологическими значениями для транспортных комплексов (липопротеинов)признаны следующие средние уровни:
- высокой плотности – не менее 1,02 — 1,54 ммоль/л;
- низкой плотности – не выше 3,3 ммоль/л;
- очень низкой (триглицериды крови) – 1,65 ммоль/л.
Границы нормы холестерина более точно могут быть определены по специальным таблицам, но с учетом методики каждой лаборатории они могут немного отличаться. Поэтому рекомендуется повторные анализы проводить в одном и том же лечебном учреждении.
Уровень, указывающий на проблему
Для оценки риска развития сосудистых катастроф, как последствия атеросклероза, учитывают не только повышение холестерина крови, но и степень этого процесса, а также содержание «плохой» его части.
Липопротеин низкой плотности повышается в таких диапазонах:
- пограничные показатели – до 4 ммоль/л;
- высокие – до 5 ммоль/л;
- опасные – выше 5 ммоль/л.
Причинами роста атерогенных фракций может быть нарушение усвоения холестерина и его кишечного всасывания. Это бывает при воспалении желчных путей, печени, закупорке камнем желчного протока. Дефицит липазы, расщепляющей жиры из пищи, отмечается при остром панкреатите и раке поджелудочной железы.
Переход холестерина в ткани страдает при болезнях почек. Обмен липидов становится замедленным при злоупотреблении алкоголем, недостаточной выработке инсулина или слабой реакции на него при диабете, недостатке синтеза гормонов щитовидной железы.
Выделены также группы риска развития атеросклероза. В них входят пациенты следующих категорий:
- с наследственной предрасположенностью к болезням сосудов;
- мужчины, женщины в менопаузе;
- ведущие неактивный образ жизни;
- придерживающиеся питания с преобладанием жирного мяса, сладостей, фастфуда;
- курящие;
- испытывающие стрессовые нагрузки;
- с повышенным артериальным давлением;
- имеющие избыточный вес тела;
- часто болеющие вирусными или бактериальными инфекциями;
- работающие на вредных производствах.
Для липопротеинов высокой плотности тенденция к снижению указывает на возможность атеросклероза и болезней сердца. Если же обнаружен низкий уровень комплексов низкой плотности, то это может быть косвенным признаком анемии или болезней бронхиальных путей, тиреотоксикоза.
Смотрите на видео о холестерине при атеросклерозе:
Как улучшить показатели
При любой степени повышения холестерина в крови используется диетическое питание, которое ограничивает животный жир. Диетотерапия назначается также всем лицам из групп риска для профилактики заболеваний сосудов. Основные принципы правильного питания:
- отказ от свинины, баранины, сала, кулинарного жира, маргарина, печени, почек, языка, колбасных изделий, полуфабрикатов, жирных молочных продуктов, выпечки и конфет;
- ограничение яиц (2 в неделю), сыра (1 раз в 10 дней), белого хлеба и макаронных изделий, картофеля (1-2 раза в месяц);
- рекомендуются: отварная рыба не менее 3 раз в неделю, нежирное мясо курицы или индейки (150 г в день), 2 стакана свежих нежирных кисломолочных напитков или 150 г творога 5% жирности, фрукты и овощи – по стакану свежих и по 1,5 приготовленных, стакан бобовых, каша из цельных зерен овса или гречки, ржаной хлеб, минеральная вода, свежие соки без сахара, травяной или зеленый чай.
Помимо диеты, нужно тщательно планировать режим дня таким образом, чтобы не менее 30 минут в день занимала физкультура, 8 часов было отведено на сон. Исключение курения и отказ от приема алкоголя выше допустимой дозы (15 — 20 мл в пересчете на этил) является непременным условием для профилактики сосудистых заболеваний.
Для нормализации холестерина в крови требуется контролировать вес тела и своевременно лечить болезни пищеварительной системы, эндокринных органов. Некоторые медикаменты могут привести к нарушению липидного обмена. Поэтому любое лечение нужно проводить по рекомендации специалиста. Если все проведенные мероприятия не привели к понижению холестерина, то назначают медикаменты гиполипидемического действия.
Смотрите на видео о способах снижения холестерина:
Повышенный уровень холестерина в крови рассматривается как один из ведущих признаков атеросклероза. Поражение артерий с образованием бляшек приводит к сужению их просвета и ишемии органов. Осложнениями такого процесса бывают – инфаркт миокарда, мозговой инсульт, гангрена конечностей.
Чтобы их предотвратить, нужно контролировать липидограмму крови, пройти консультацию врача. Для лечения и профилактики нарушений обмена жиров в организме вначале рекомендуется диетическое питание, модификация образа жизни, а при низком результате – медикаменты.
В обзоре приводится анализ основных характеристик, клинической эффективности и безопасности фиксированных комбинаций современных липидснижающих препаратов, показаны перспективы комбинированной терапии с использованием эзетимиба
Целевые уровни ХС-ЛНП в современных рекомендациях
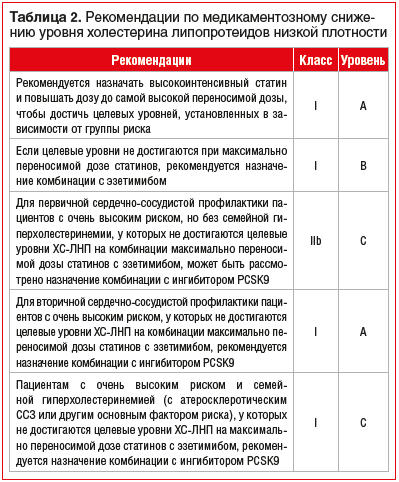
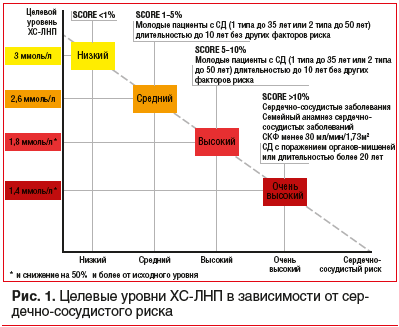
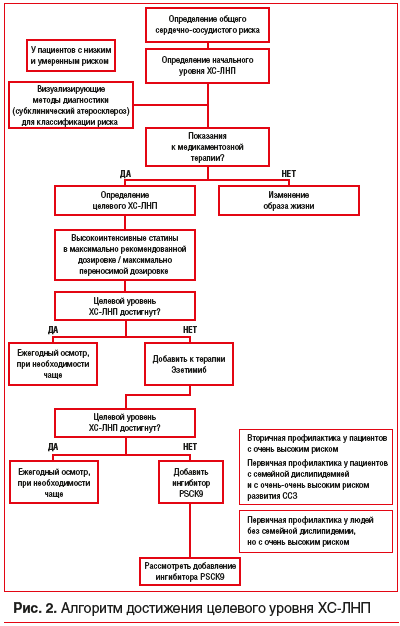
Сердечно-сосудистые заболевания (ССЗ) занимают первое место среди причин заболеваемости и смертности во всем мире [1]. Снижение уровня холестерина липопротеинов низкой плотности (ХС-ЛНП) с использованием ингибиторов ГМГ-КоА-редуктазы — краеугольный камень первичной и вторичной профилактики неблагоприятных сердечно-сосудистых исходов [2–8]. Согласно рекомендациям Европейского общества кардиологов 2019 г. пациентам с дислипидемией рекомендуется назначать высокоинтенсивный статин (например, аторвастатин или розувастатин), обеспечивающий необходимое снижение уровня ХС-ЛНП, и повышать дозу до максимальной переносимой, чтобы достичь целевых уровней ХС-ЛНП, установленных в зависимости от группы риска (табл. 1, 2). Целевые уровни ХС-ЛНП в зависимости от сердечно-сосудистого риска и алгоритм их достижения представлены на рисунках 1 и 2. У части пациентов, несмотря на использование высоких доз даже высокоинтенсивных статинов, не удается достичь целевых уровней ХС-ЛНП на фоне монотерапии. Даже при доказанности тезиса «чем ниже уровень ХС-ЛНП, тем ниже риск сердечно-сосудистой заболеваемости и смертности», несмотря на наличие четких клинических рекомендаций, показатели достижения целевого ХС-ЛНП среди пациентов, принимающих статины, составляют 33,7%, при этом у тех, кто получает статины для вторичной профилактики, — 58% [10], и им требуется комбинированная терапия с применением эзетимиба [11–15]. Прием фиксированной комбинации статина и эзетимиба повышает эффективность каждого препарата из пары (за счет синергического эффекта), увеличивает приверженность терапии и в некоторых случаях может быть более выгодным для пациента в экономическом отношении [16]. Целью данного обзора является анализ основных характеристик, клинической эффективности и безопасности фиксированных комбинаций современных липидснижающих препаратов для повышения возможности достижения целевого уровня ХС-ЛНП в соответствии с современными рекомендациями.

Симвастатин и эзетимиб
Первой фиксированной комбинацией статина и эзетимиба стала комбинация на основе симвастатина. Симвастатин 10–40 мг/сут снижает уровень ХС-ЛНП на 18–41% меньше, чем аторвастатин или розувастатин [17], что ограничивает его использование в случаях, когда требуется достижение современных целевых значений ХС-ЛНП. Биодоступность симвастатина составляет около 5%, время полувыведения — примерно 1–3 ч [18]. В целом препарат хорошо переносится, повышение уровня печеночных трансаминаз встречается у 1% пациентов [19].
Эзетимиб снижает уровень ХС-ЛНП, блокируя всасывание холестерина в тонком кишечнике и усиливая выделение холестерина с желчью. Множество исследований неоднократно демонстрировали синергический эффект назначения препаратов из класса статинов и эзетимиба [22–24].
Эффективность терапии эзетимибом и симвастатином была показана в рандомизированном двойном слепом плацебо-контролируемом исследовании IMProved Reduction of Outcomes: Vytorin Efficacy International Trial (IMPROVE-IT). Дизайн исследования был основан на сравнении монотерапии симвастатином (40 мг) и комбинированной терапии симвастатином и эзетимибом (40+10 мг) у пациентов после перенесенного инфаркта миокарда. В группе комбинированной терапии достигнутый уровень ХС-ЛНП был достоверно ниже (53,7 мг/дл против 69,5 мг/дл в группе монотерапии). Также было продемонстрировано уменьшение числа инфарктов и инсультов в группе комбинированной терапии (р<0,05) [25]. Интересны также результаты исследования 2017 г., которые показали, что протективный эффект комбинированной терапии был выше в группе с СКФ менее 45 мл/мин/1,73м2 [26].
Одновременный прием симвастатина и эзетимиба не увеличивал риск развития побочных эффектов статинов — миопатии и повышения уровня печеночных трансаминаз [27]. Более того, было показано, что комбинированный прием не увеличивает риск развития сахарного диабета 2 типа, что иногда наблюдается при терапии статинами в высоких дозах [28, 29].
Аторвастатин и эзетимиб
Аторвастатин в дозе 10–80 мг/сут снижает уровень ХС-ЛНП на 37–51%, уменьшает риск развития сердечно-сосудистых и цереброваскулярных осложнений, продемонстрировал свою эффективность при проведении как первичной, так и вторичной профилактики в серии клинических исследований и метаанализов [30].
Метаанализ, включивший 17 исследований, показал, что комбинированная терапия аторвастатином и эзетимибом снижает уровень ХС-ЛНП и триглицеридов и повышает уровень ХС-ЛВП (р<0,05) [31]. Комбинированная терапия продемонстрировала уменьшение атеросклероза коронарных артерий, по данным внутрисосудистого ультразвука, в сравнении с монотерапией аторвастатином [32]. Исследования показали сопоставимую частоту нежелательных реакций при комбинированной терапии аторвастатином и эзетимибом и монотерапии аторвастатином или эзетимибом, с единичными случаями повышения уровня печеночных трансаминаз, развитием миопатии или раздражением кишечника [33].
Розувастатин и эзетимиб
Розувастатин в дозе 5–40 мг/сут снижает уровень ХС-ЛНП на 46–55%, среднее снижение уровня холестерина и ХС-ЛНП — выше, чем у других препаратов из этой группы в эквивалентной дозировке. Биодоступность розувастатина составляет 20% (сопоставима с биодоступностью аторвастатина), время полувыведения — 19 ч. Большая часть препарата выделяется с желчью (72%), оставшаяся часть — с мочой. Препарат не метаболизируется системой цитохромов печени, в связи с этим практически не взаимодействует с другими препаратами. Такие побочные эффекты, как миопатия и рабдомиолиз встречаются редко (менее 0,1% и менее 0,01% соответственно) [19].
Эффективность и безопасность розувастатина были продемонстрированы в исследовании The Justification for the Use of statins in Prevention: an International Trial Evaluating Rosuvastatin (JUPITER) trial [33]. Назначение розувастатина снижало риск развития инфаркта, инсульта, уменьшало необходимость в реваскуляризации и госпитализации по поводу нестабильной стенокардии, а также риск смерти от всех причин на 44% по сравнению с плацебо (р<0,00001). Результаты исследования HOPE-3 (Heart Outcomes Prevention Evaluation 3) показали, что терапия розувастатином в сравнении с плацебо снижала риск развития сердечно-сосудистых осложнений у пациентов из группы со средним риском, в то время как только антигипертензивная терапия (кандесартаном) в сравнении с плацебо не приводила к снижению риска [35]. По сравнению с симвастатином и аторвастатином использование розувастатина уже в дозе 10 мг превосходит симвастатин в максимальной дозе 40 мг и эквивалентно применению аторвастатина 40 мг по способности снижать уровень ХС-ЛНП [1].
Эффективность комбинации розувастатина c эзетимибом была продемонстрирована в исследовании, включавшем 469 пациентов с высоким риском ССЗ, которые в течение 6 нед. получали либо монотерапию розувастатином (40 мг), либо комбинированную терапию розувастатином и эзетимибом (40+10 мг). Комбинированная терапия показала снижение уровня ХС-ЛНП на дополнительные 12% в сравнении с монотерапией (-69,8% против -57,1%). Более того, пациенты в группе комбинированной терапии чаще достигали целевого уровня ХС-ЛНП. Так, например, в группе с очень высоким риском 79,6% участников достигли целевых цифр (ХС-ЛНП менее 70 мг/дл), в то время как в группе монотерапии это удалось только в 35% случаев [36].
Безопасность и эффективность приема комбинированного препарата (эзетимиб 10 мг и розувастатин в дозе 5, 10 или 20 мг) были продемонстрированы в исследовании The Multiceneter Randomized Study of Rosuvastatin and Ezetimibe (MRS-ROSE). В ходе исследования сравнивалась эффективность комбинированного препарата с эффективностью монотерапии розувастатином в течение 8 нед. В зависимости от дозы розувастатина в комбинированном препарате уровень ХС-ЛНП снижался на 56–63%, что превышало эффективность монотерапии розувастатином в той же дозировке. Кроме того, у пациентов с сахарным диабетом или метаболическим синдромом отмечалось более значимое снижение уровня ХС-ЛНП, триглицеридов и общего холестерина среди получавших терапию комбинированным препаратом [37].
Исследование The Ildong Rosuvastatin & Ezetimibe for Hypercholestelomia (I-ROSETTE) показало, что безопасность и переносимость комбинированной терапии были сопоставимы с таковыми при монотерапии розувастатином [38].
Более высокая эффективность и благоприятный профиль безопасности комбинированной терапии розувастатином и эзетимибом по сравнению с увеличением дозы розувастатина были показаны в многоцентровом рандомизированном двойном слепом исследовании, проведенном в странах Северной и Южной Америки и Европы. 440 участников исследования были разделены на 2 параллельные группы (в зависимости от дозировки розувастатина), каждая из которых, в свою очередь, также разделялась на 2 группы: прием комбинированного препарата или увеличение дозы розувастатина (с 5 до 10 мг или с 10 до 20 мг, а в комбинированной терапии доза статина оставалась прежней). Целевого уровня ХС-ЛНП от 70 до 100 мг/дл достигли 59,4% пациентов, получавших комбинированную терапию, и только 30,9% при увеличении дозы розувастатина [39].
В январе 2019 г. в России зарегистрирован первый препарат фиксированной комбинации розувастатина и эзетимиба Розулип® Плюс. Препарат Розулип® Плюс показан в дополнение к диете пациентам с первичной гиперхолестеринемией (за исключением гетерозиготной семейной гиперхолестеринемии). Розулип® Плюс назначается в качестве заместительной терапии пациентам, липидный профиль которых адекватно контролировался одновременным применением отдельных препаратов розувастатина и эзетимиба в дозах, эквивалентных соответствующим дозам в фиксированной комбинации.
Перспективы комбинированной терапии с использованием эзетимиба
Бемпедоевая кислота — это липидснижающий препарат нового поколения, который способен снизить уровень ХС-ЛНП на 40%. Бемпедоевая кислота — это пролекарство, которое в печени превращается в бемпедоевый ацетил-коэнзим А, являющийся ингибитором фермента АТФ-цитрат липазы. В соответствии со своим механизмом действия этот препарат не только снижает уровень ХС-ЛНП, но и блокирует синтез жирных кислот [40–42].
Кoмбинация бемпедоевой кислоты (120 или 180 мг/сут) и эзетимиба (10 мг/сут) у пациентов с непереносимостью статинов и у тех, кто мог получать терапию статинами, привела к снижению уровня ХС-ЛНП на 43,1% и 47,7% соответственно в зависимости от дозировки препарата. Монотерапия бемпедоевой кислотой снижает уровень ХС-ЛНП на 27,5% и 30,1% (соответственно указанной дозе) и хорошо переносится [43]. В клиническом исследовании III фазы добавление этого препарата к терапии статинами и эзетимибом у пациентов с высоким и очень высоким риском развития ССЗ снижало уровень ХС-ЛНП на 28%, а риск развития ССЗ — на 33% [44]. Комбинация бемпедоевой кислоты и эзетимиба продолжает исследоваться как перспективная комбинация.
Заключение
Эзетимиб часто используется в качестве второго препарата для достижения целевого уровня ХС-ЛНП. Убедительно доказано, что комбинация статинов и эзетимиба эффективна и безопасна. В свете обновленных рекомендаций Европейского общества кардиологов 2019 г. комбинированная терапия розувастатином и эзетимибом привлекает особое внимание ввиду снижения рекомендуемых целевых значений ХС-ЛНП у пациентов с очень высоким риском менее 1,4 ммоль/л и снижения уровня ХС-ЛНП на 50% и более. Исследования продемонстрировали, что комбинация высокоинтенсивного статина (такого, как розувастатин) и эзетимиба снижает уровень ЛНП в среднем на 65% от исходного [9]. Достижение целевых значений ЛНП снизит риск развития сердечно-сосудистых осложнений, а видимый результат увеличит приверженность пациента терапии.
Препараты нового поколения на основе бемпедоевой кислоты демонстрируют многообещающие результаты по снижению уровня ХС-ЛНП как в монотерапии, так и в комбинации с другими препаратами (например, с эзетимибом) и интересны с точки зрения расширения возможностей достижения целевого ХС-ЛНП у пациентов, которые не могут принимать статины по разным причинам. Фиксированные комбинации липидснижающих препаратов позволяют уменьшить частоту нежелательных побочных реакций (например, уже доказано, что при совместном приеме эзетимиба со статинами снижается риск развития сахарного диабета), за счет синергического эффекта отмечается более значимое снижение уровня ХС-ЛНП и риска развития сердечно-сосудистых осложнений, более того, значительно повышается приверженность длительной липидснижающей терапии.


