Бронхит в таблицах и схемах
Бронхит — это воспаление слизистой оболочки бронхов, которое проявляется навязчивым мучительным кашлем. Обычно болезнь становится следствием простуды — острой респираторной вирусной инфекции. Бронхит — серьезное заболевание, способное перейти в хроническую форму, поэтому лечить его нужно обязательно, ни в коем случае не ограничиваясь народными средствами.
Бронхит: что это? Причины и проявления болезни
Если представить дыхательные пути в виде дерева, его «стволом» станет трахея, а «ветвями» — бронхи. Воспаление этих «ветвей», подводящих воздух к собственно тканям легких, и называется бронхитом.
В структуре всех воспалений нижних дыхательных путей (так врачи называют отделы дыхательной системы, расположенные дальше трахеи) острый бронхит занимает 72% и еще 15% приходится на обострение хронического бронхита[1]. Такова ситуация у взрослых. Если же говорить о детях, то в год на каждую тысячу малышей заболевают бронхитом 75–250 человек, чаще всего — в возрасте от года до трех лет. Хронические бронхиты у детей бывают редко, и статистики по ним, по крайней мере, в России, не существует.
В 90% случаев острый бронхит становится результатом вирусной инфекции[2]. Чаще всего его вызывают вирусы гриппа, парагриппа, аденовирусы, респираторно-синцитиальный вирус, то есть все те, что известны как возбудители ОРВИ. Реже причиной болезни (обычно у детей) становятся коревые или коклюшные вирусы.
Примерно 10% случаев острого бронхита бывают вызваны бактериями: патогенными стафилококками, стрептококками, реже — пневмококками и другими.
Иногда бронхит возникает под действием физических и химических факторов: чрезмерно сухого горячего или холодного воздуха, вдыхания пыли, раздражающих веществ. Обычно это удел людей, сталкивающихся с «профессиональными вредностями».
Человеческий организм имеет мощные защитные системы, поэтому для распространения инфекции в нижние дыхательные пути кроме нее самой важны и сопутствующие факторы:
- промышленное и бытовое (печи, табачный дым) загрязнение воздуха;
- аллергическая предрасположенность;
- хроническая инфекция носоглотки (тонзиллиты, синуситы, аденоидиты);
- хроническая сердечно-сосудистая недостаточность и вызванные ею застойные явления в легких;
- курение, злоупотребление алкоголем.
На фоне обычной простуды с традиционным для нее недомоганием, слабостью и насморком появляется саднение за грудиной (болезненные ощущения), сухой кашель. При тяжелом бронхите он становится мучительным, навязчивым, может появиться одышка, затрудненное дыхание. Из-за постоянного кашля появляется боль в нижних отделах грудной клетки и в верхней части живота — это ноют перенапряженные мышцы. Через несколько дней болезни появляется обильная мокрота, она может быть слизистой или, если присоединится бактериальная инфекция, гнойной. Обычно кашель наблюдается пять–семь дней, но при аденовирусной или РС-вирусной инфекции может продолжаться до двух недель.
Если бронхит сопровождается обструкцией (нарушением проходимости) дыхательных путей, появляется одышка. Больной старается сесть, так как сидя ему легче дышать. Сухие свистящие хрипы могут быть слышны и «невооруженным» ухом.
Хронические бронхиты обычно обостряются весной и осенью. При обострении температура у больного поднимается до 38 °C, появляется кашель с обильной гнойной мокротой, слабость, потливость, снижение работоспособности. Если к проявлениям хронической инфекции присоединяется бронхоспазм, возникает одышка (причем дыхание сильнее затруднено на выдохе), свистящие хрипы.
Виды бронхита, возможные осложнения
По длительности болезни бронхит может быть острым или хроническим. Острым считается заболевание, которое длится менее трех недель.
По характеру воспаления бронхит делится на катаральный и гнойный. Характер воспаления обычно определяется свойствами мокроты: при катаральном воспалении она слизистая, при гнойном — соответственно, гнойная.
В зависимости от того, есть ли признаки нарушения проходимости (обструкции) дыхательных путей, бронхит бывает необструктивным и обструктивным. Обструктивный компонент чаще всего присоединяется из-за бронхоспазма на фоне общей аллергической предрасположенности организма.
Если бронхит не лечить, он может осложниться пневмонией или перейти в хроническую форму (у взрослых). У детей с аллергической предрасположенностью бронхит может стать пусковым толчком для бронхиальной астмы.
Что делать при бронхите: принцип — не навреди
Прежде всего нужно обратиться к врачу. Причем сделать это следует до того, как обычная простуда перейдет в бронхит, ведь, если начать лечиться вовремя, можно предупредить это заболевание.
Больного лучше всего уложить в постель, но одеяло не должно быть чрезмерно теплым: перегрев способствует нарастанию температуры. Комнату необходимо регулярно проветривать: это снизит концентрацию вируса в помещении. К тому же холодный и влажный воздух успокаивает воспаленную слизистую, снижая интенсивность кашля. В отопительный сезон воздух нужно дополнительно увлажнять. Если в доме нет увлажнителя, можно закрыть батареи мокрыми махровыми полотенцами или сложенными в несколько слоев простынями.
Чтобы уменьшить интоксикацию, неизбежную при любом сильном воспалении, больному нужно давать много жидкости. Если при обычной простуде подойдет любое питье: сок, чай, морс, — то при бронхите лучше всего взять щелочную (гидрокарбонатную) минеральную воду. Пузырьки предварительно надо выпустить. Щелочь способствует лучшему отхождению мокроты.
Если в доме есть небулайзер, то можно увлажнить непосредственно слизистую оболочку бронхов. Для этого в аппарат нужно залить физиологический раствор, купленный в аптеке или сделанный самостоятельно (девять грамм поваренной соли на литр воды). В дальнейшем врач может порекомендовать использовать небулайзер для ингаляции антибиотиками, средствами для разжижения мокроты или препаратами, расширяющими бронхи (подробней об этом чуть ниже). Без консультации врача ничего больше добавлять в небулайзер нельзя. Ни в коем случае нельзя заливать в него отвары или спиртовые настои трав: это не только не поможет пациенту, но может усилить бронхоспазм. Если уж очень хочется подключить к лечению фитотерапию, то отвары иван-чая, мяты, эвкалипта, шалфея, шиповника лучше дать выпить.
На первой стадии болезни, пока не появилась мокрота, врач может назначить средства на основе бутамирата, тормозящие кашлевой рефлекс, если кашель сильный и изматывающий. После того как появляется мокрота, рекомендуются лекарства, улучшающие ее отхождение, на основе таких веществ, как ацетилцистеин, амброксол.
Если из-за воспаления развивается бронхоспазм, врач может назначить препараты, расширяющие бронхи: сальбутамол, ипратропия бромид.
Если бронхит имеет вирусную природу (начался в период эпидемии ОРВИ или гриппа, развился в течение первой недели болезни, мокрота слизистая — прозрачная или беловатая), антибиотики не нужны. Чтобы устранить причину болезни в случае вирусной природы заболевания, назначают противовирусные — умифеновир, занамивир, осельтамивир.
Из симптоматических (облегчающих состояние, но не влияющих на причину болезни) средств нередко рекомендуют жаропонижающие (парацетамол, ибупрофен).
Не стоит мучить больного, тем более ребенка, горчичниками, перцовыми пластырями, банками, водить на электрофорез, УВЧ и другие физиопроцедуры. Все эти, с позволения сказать, лечебные методы не имеют доказанной эффективности.
При обострении хронического бронхита необходимы антибиотики и средства, улучшающие отхождение мокроты. Конкретные препараты, дозировки и продолжительность курса должен определять только врач.
Итак, бронхит — серьезное заболевание, но если вовремя начать лечение, то пациент полностью выздоравливает и болезнь не оставляет каких-либо последствий. Важно строго соблюдать все рекомендации врача и не прерывать курс медикаментов самостоятельно. Не стоит полагаться на народные методики вроде горчичников или банок: они не ускоряют выздоровление и только утомляют больного.
Õðîíè÷åñêèé áðîíõèò
Îïðåäåëåíèå. Õðîíè÷åñêèé áðîíõèò ýòî õðîíè÷åñêîå äèôôóçíîå âîñïàëèòåëüíîå ïîðàæåíèå áðîíõèàëüíîãî äåðåâà, îáóñëîâëåííîå äëèòåëüíûì ðàçäðàæåíèåì áðîíõîâ ðàçëè÷íûìè âðåäíûìè àãåíòàìè, èìåþùåå ïðîãðåññèðóþùåå òå÷åíèå, õàðàêòåðèçóþùååñÿ âîñïàëèòåëüíûìè è ñêëåðîòè÷åñêèìè èçìåíåíèÿìè â áðîíõèàëüíîé ñòåíêå è ïåðèáðîíõèàëüíîé òêàíè, ñîïðîâîæäàþùååñÿ íàðóøåíèåì ñëèçåîáðàçîâàíèÿ è äðåíèðóþùåé ôóíêöèè áðîíõîâ, è êëèíè÷åñêè ïðîÿâëÿþùååñÿ êàøëåì ñ âûäåëåíèåì ñëèçèñòî-ãíîéíîé ìîêðîòû â òå÷åíèå íå ìåíåå òðåõ ìåñÿöåâ â ãîäó íà ïðîòÿæåíèè äâóõ ëåò ïðè èñêëþ÷åííîé âîçìîæíîñòè íàëè÷èÿ äðóãèõ çàáîëåâàíèé âåðõíèõ äûõàòåëüíûõ ïóòåé, áðîíõîâ è ëåãêèõ, ñïîñîáíûõ âûçâàòü òå æå ñèìïòîìû.
Àêòóàëüíîñòü. Õðîíè÷åñêèé áðîíõèò (ÕÁ) ÿâëÿåòñÿ îäíèì èç íàèáîëåå ÷àñòî âñòðå÷àþùèõñÿ çàáîëåâàíèé.  ÑØÀ èì ñòðàäàåò äî 20 % âñåãî íàñåëåíèÿ. Äàííûå ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé óêàçûâàþò íà âûñîêóþ ðàñïðîñòðàíåííîñòü ÕÁ è â Ðîññèè êàê ñðåäè ãîðîäñêèõ, òàê è ñðåäè ñåëüñêèõ æèòåëåé: îò 9,5 äî 13,6 % âñåãî íàñåëåíèÿ â âîçðàñòå îò 15 äî 64 ëåò.
Ïðèìåðíî ó 3/4 ëèö, ñòðàäàþùèõ õðîíè÷åñêèì áðîíõèòîì, çàáîëåâàíèå ïðîòåêàåò áåç áðîíõèàëüíîé îáñòðóêöèè è, êàê ïðàâèëî, íå îêàçûâàåò çàìåòíîãî âëèÿíèÿ íà ïðîãíîç áîëüíûõ, õîòÿ ìîæåò íàíîñèòü çíà÷èòåëüíûé ýêîíîìè÷åñêèé óùåðá, ñâÿçàííûé ñ âðåìåííîé óòðàòîé òðóäîñïîñîáíîñòè àêòèâíîé ÷àñòè íàñåëåíèÿ. Ôîðìû õðîíè÷åñêîãî áðîíõèòà ñ íàëè÷èåì íåîáðàòèìîé áðîíõèàëüíîé îáñòðóêöèè, ýìôèçåìîé ëåãêèõ è ïðèçíàêàìè ëåãî÷íîãî ñåðäöà â íàñòîÿùåå âðåìÿ îòíîñÿòñÿ ê õðîíè÷åñêîé îáñòðóêòèâíîé áîëåçíè ëåãêèõ (ÕÎÁË).
Êëàññèôèêàöèÿ
1. Ïî õàðàêòåðó âîñïàëèòåëüíîãî ïðîöåññà:
êàòàðàëüíûé;
ãíîéíûé.
2. Ïî ôóíêöèîíàëüíîé õàðàêòåðèñòèêå:
íåîáñòðóêòèâíûé;
îáñòðóêòèâíûé.
3. Ïî óðîâíþ ïîðàæåíèÿ:
ïðîêñèìàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì êðóïíûõ áðîíõîâ);
äèñòàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ìåëêèõ áðîíõîâ).
4. Ïî êëèíè÷åñêîé ôîðìå:
ïðîñòîé íåîñëîæíåííûé (ñ âûäåëåíèåì ñëèçèñòîé ìîêðîòû áåç ïðèçíàêîâ âåíòèëÿöèîííûõ íàðóøåíèé);
îáñòðóêòèâíûé (ñ âûäåëåíèåì ñëèçèñòîé è / èëè ñëèçèñòî-ãíîéíîé ìîêðîòû ïðè íàëè÷èè íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèé);
ãíîéíûé (ñâûäåëåíèåì ãíîéíîé ìîêðîòû, áåç ïðèçíàêîâ íàðóøåíèÿ âåíòèëÿöèè);
ãíîéíî-îáñòðóêòèâíûé (ñ âûäåëåíèåì ãíîéíîé ìîêðîòû è íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèÿõ).
5. Ïî ôàçàì òå÷åíèÿ:
îáîñòðåíèå;
ðåìèññèÿ.
Íà ñåãîäíÿøíèé äåíü ïîíÿòèå «õðîíè÷åñêèé îáñòðóêòèâíûé áðîíõèò», âíå çàâèñèìîñòè îò õàðàêòåðà âîñïàëèòåëüíîãî ïðîöåññà (êàòàðàëüíûé èëè ãíîéíûé), ïîãëîùåíî ïîíÿòèåì «õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ».
Ýòèîëîãèÿ. Îñíîâíîé ïðè÷èíîé ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ñ÷èòàåòñÿ òàáàêîêóðåíèå (òàáë. 3). Äàëåå èäóò ïî çíà÷èìîñòè ïðîìûøëåííûå è ïðîèçâîäñòâåííûå ôàêòîðû (ïîëëþòàíòû, «âûõëîïíûå ãàçû», ïðîôåññèîíàëüíûå âðåäíîñòè) è ôàêòîðû îêðóæàþùåé ñðåäû (ýêîëîãèÿ, êëèìàò, ïîãîäà). Îïðåäåëåííóþ ðîëü èãðàþò è ýíäîãåííûå ôàêòîðû (ãðóïïà êðîâè À (II), äåôèöèò ?-1-àíòèòðèïñèíà).
Òàáëèöà 3
Ôàêòîðû ðèñêà ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà è èõ õàðàêòåðèñòèêà
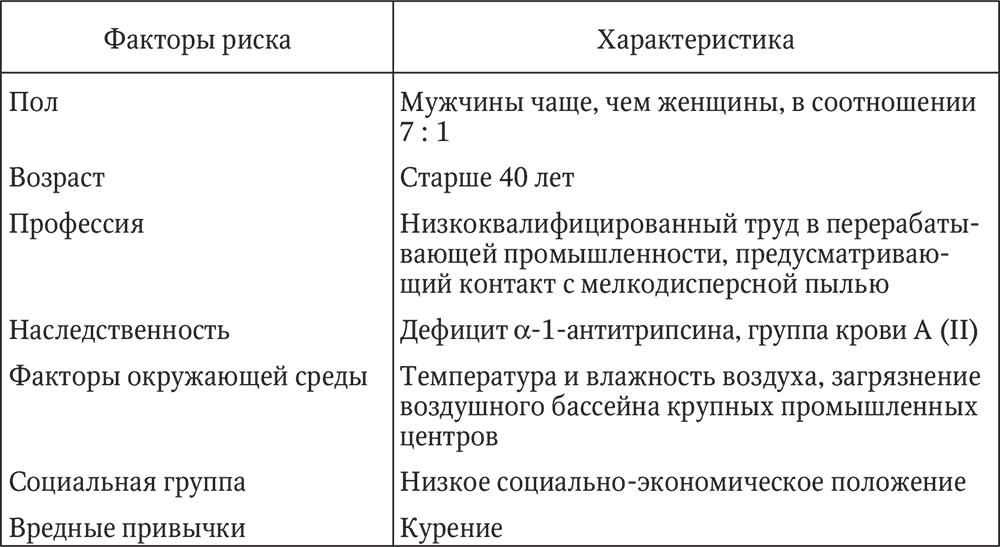
Áîëüøèíñòâî èññëåäîâàòåëåé ñ÷èòàþò, ÷òî èíôåêöèîííûé ôàêòîð ïðèñîåäèíÿåòñÿ ïîçæå, êîãäà ïîä âëèÿíèåì ïåðå÷èñëåííûõ âûøå ôàêòîðîâ óæå ñîçäàíû óñëîâèÿ äëÿ èíôèöèðîâàíèÿ áðîíõèàëüíîãî äåðåâà.
Áàêòåðèàëüíàÿ è âèðóñíàÿ èíôåêöèÿ ÿâëÿåòñÿ ãëàâíîé ïðè÷èíîé ðàçâèòèÿ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà, ñïîñîáñòâóÿ ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ è ðàçâèòèþ îñëîæíåíèé.
Ê íàèáîëåå ÷àñòûì âîçáóäèòåëÿì îáîñòðåíèÿ ïðîñòîãî (êàòàðàëüíîãî) áðîíõèòà îòíîñÿòñÿ Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis (âîçìîæíà óñòîé÷èâîñòü ê ?-ëàêòàìíûì àíòèáèîòèêàì), âèðóñû. Âîçáóäèòåëè îáîñòðåíèÿ ãíîéíîãî áðîíõèòà Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis, Staphylococcus aureus, Klebsiella pneumonia, Enterobacteriaceae, Pseudomonas spp.
Ïàòîãåíåç. Áëàãîïðèÿòíûå óñëîâèÿ äëÿ âíåäðåíèÿ èíôåêöèîííûõ àãåíòîâ ñîçäàåò íàðóøåíèå ôóíêöèè ñèñòåìû ìåñòíîé áðîíõîïóëüìîíàëüíîé çàùèòû è ðàçâèòèå êëàññè÷åñêîé ïàòîãåíåòè÷åñêîé òðèàäû:
ãèïåðêðèíèÿ (ãèïåðôóíêöèîíèðîâàíèå áðîíõèàëüíûõ ñëèçèñòûõ æåëåç è ãèïåðïðîäóêöèÿ ñëèçè);
äèñêðèíèÿ (ïîâûøåííàÿ âÿçêîñòü ìîêðîòû âñëåäñòâèå èçìåíåíèÿ åå ôèçèêî-õèìè÷åñêèõ ñâîéñòâ è ðåîëîãèè);
ìóêîñòàç (çàñòîé â áðîíõàõ âÿçêîé, ãóñòîé ìîêðîòû).
Ôàêòîðû, âëèÿþùèåíà ìåñòíûåìåõàíèçìû çàùèòû îðãàíîâ äûõàíèÿ
1. Êîíäèöèîíèðîâàíèå âîçäóõà (îáîãðåâàíèå, îõëàæäåíèå, óâëàæíåíèå).
2. Ìåõàíè÷åñêàÿ î÷èñòêà âîçäóõà (ôèëüòðàöèÿ è îñàæäåíèå èíãàëèðîâàííûõ ÷àñòèö íà ñëèçèñòîé îáîëî÷êå ñ ïîñëåäóþùèì óäàëåíèåì èõ â ðåçóëüòàòå êàøëåâîãî è / èëè ÷èõàòåëüíîãî ðåôëåêñà).
3. Ýíäîöèòîç ñîäåðæèìîãî áðîíõîâ ýïèòåëèàëüíûìè êëåòêàìè âîçäóõîíîñíûõ ïóòåé.
4. Íåñïåöèôè÷åñêèå ñåêðåòîðíûå ôàêòîðû çàùèòû âîçäóõîíîñíûõ ïóòåé (ëèçîöèì, ëàêòîôåððèí, ñèñòåìà ïðîòåîëèòè÷åñêèõ ôåðìåíòîâ).
5. Àëüâåîëÿðíûå ìàêðîôàãè, îñóùåñòâëÿþùèå ôàãîöèòîç è òðàíñïîðò èíãàëèðîâàííûõ ÷àñòèö èç àëüâåîë è áðîíõèîë.
6. Íåéòðîôèëüíûå ëåéêîöèòû, ôàãîöèòèðóþùèå ïàòîãåííûå ìèêðîîðãàíèçìû.
7. Òó÷íûå êëåòêè, ôóíêöèîíèðóþùèå êàê «ñèñòåìà áûñòðîãî ðåàãèðîâàíèÿ» â îòâåò íà âíåäðåíèå èíãàëèðîâàííûõ ÷àñòèö è / èëè èçìåíåíèå ñâîéñòâ âäûõàåìîãî âîçäóõà.
8. Èììóííàÿ ñèñòåìà, îáåñïå÷èâàþùàÿ ïðîäóêöèþ è êîíöåíòðàöèþ ñåêðåòîðíûõ èììóíîãëîáóëèíîâ, êàê ñðåäñòâî «ìåñòíîé» èììóííîé çàùèòû.
Ñõåìàòè÷åñêè îñíîâíûå ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíû íà ðèñ. 1.
Êëèíè÷åñêèå ïðèçíàêè è ñèìïòîìû õðîíè÷åñêîãî íåîáñòðóêòèâíîãî áðîíõèòà
 ôàçå ðåìèññèè: êàøåëü ñ îòäåëåíèåì ñëèçèñòîé èëè ñëèçèñòî-ãíîéíîé ìîêðîòû äî 100150 ìë/ñóò, ïðåèìóùåñòâåííî óòðîì.
 ôàçå îáîñòðåíèÿ ðàçëè÷àþò ñóáúåêòèâíûå è îáúåêòèâíûå ïðîÿâëåíèÿ.
I. Ñóáúåêòèâíûå ïðîÿâëåíèÿ:
óñèëåíèå êàøëÿ;
ïîÿâëåíèå è / èëè óñèëåíèå îäûøêè;

Ðèñ. 1. Ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà
èçìåíåíèå êîëè÷åñòâåííûõ è êà÷åñòâåííûõ ïàðàìåòðîâ ìîêðîòû;
ïîâûøåíèå òåìïåðàòóðû (âîçìîæíî);
äåêîìïåíñàöèÿ ñîïóòñòâóþùèõ ñîìàòè÷åñêèõ çàáîëåâàíèé;
ñíèæåíèå ôèçè÷åñêîé âûíîñëèâîñòè ïðè íàãðóçêå.
II. Îáúåêòèâíûå ïðîÿâëåíèÿ.
Ïðè îñìîòðå ãðóäíîé êëåòêè, ïàëüïàöèè è ïåðêóññèè â ñëó÷àå ïðîñòîãî íåîñëîæíåííîãî õðîíè÷åñêîãî áðîíõèòà ïàòîëîãèè íåò. Ïðè ðàçâèòèè ýìôèçåìû ëåãêèõ ïîÿâëÿþòñÿ êîðîáî÷íûé ïåðêóòîðíûé çâóê è îãðàíè÷åíèå äûõàòåëüíîé ïîäâèæíîñòè ëåãêèõ.
Ïðè ìíîãîëåòíåì ãíîéíîì áðîíõèòå èíîãäà íàáëþäàþòñÿ óòîëùåíèå êîíöåâûõ ôàëàíã («áàðàáàííûå ïàëî÷êè») è óòîëùåíèå íîãòåé («÷àñîâûå ñòåêëà»).
Ïðè àóñêóëüòàöèè íà ôîíå æåñòêîãî äûõàíèÿ âûñëóøèâàþòñÿ ñóõèå õðèïû, ìåíÿþùèå ñâîþ òîíàëüíîñòü â çàâèñèìîñòè îò ëîêàëèçàöèè ïðîöåññà: íèçêèå æóææàùèå ïðè ïîðàæåíèè êðóïíûõ áðîíõîâ, âûñîêèå ñâèñòÿùèå ïðè ïîðàæåíèè áðîíõîâ ìàëîãî êàëèáðà è áðîíõèîë.
Ïðèçíàêè ïîÿâëåíèÿ áðîíõèàëüíîé îáñòðóêöèè:
îäûøêà ïðåèìóùåñòâåííî ýêñïèðàòîðíîãî õàðàêòåðà;
çàòðóäíåííûé è óäëèíåííûé âûäîõ ïî ñðàâíåíèþ ñ ôàçîé âäîõà;
ìåíÿþùèéñÿ õàðàêòåð îäûøêè («äåíü íà äåíü íå ïðèõîäèòñÿ») â çàâèñèìîñòè îò âðåìåíè ñóòîê, ïîãîäû;
ìàëîïðîäóêòèâíûé, çàòÿæíîé, êîêëþøåïîäîáíûé êàøåëü;
æåñòêîå äûõàíèå ñ óäëèíåííûì âûäîõîì è íàëè÷èå «ñâèñòÿùèõ» ñóõèõ õðèïîâ;
íàáóõàíèå øåéíûõ âåí âî âðåìÿ âûäîõà è ñïàäåíèå íà âäîõå;
äûõàíèå ñêâîçü ñîìêíóòûå ãóáû («ðîçîâûå ïûõòåëüùèêè»);
ó÷àñòèå äîïîëíèòåëüíûõ ìûøö â àêòå äûõàíèÿ;
âûíóæäåííîå ïîëîæåíèå îðòîïíîý.
Êëàññèôèêàöèÿ òèïîâ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà â çàâèñèìîñòè îò âûðàæåííîñòè êëèíè÷åñêîé ñèìïòîìàòèêè.
Òèï I. Íàëè÷èå âñåõ 3 ñèìïòîìîâ: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï II. Íàëè÷èå 2 ñèìïòîìîâ èç 3: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï III. Íàëè÷èå 1 ñèìïòîìà èç 3 (íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû) + êàê ìèíèìóì 1 ïðèçíàê èç ñëåäóþùèõ: èíôåêöèÿ âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëü â ãîðëå, âûäåëåíèÿ èç íîñà) â òå÷åíèå ïîñëåäíèõ 5 äíåé, ëèõîðàäêà áåç äðóãèõ âèäèìûõ ïðè÷èí, íàðàñòàíèå ÷àñòîòû ñâèñòÿùèõ õðèïîâ, óñèëåíèå êàøëÿ, èëè ïîâûøåíèå ÷èñëà äûõàòåëüíûõ äâèæåíèé èëè ñåðäå÷íûõ ñîêðàùåíèé íà 20 % ïî ñðàâíåíèþ ñî ñòàáèëüíûì ñîñòîÿíèåì.
Îñëîæíåíèÿ ïðè õðîíè÷åñêèõ áðîíõèòàõ
1. Êðîâîõàðêàíüå îáû÷íî ýïèçîäè÷åñêîå, â âèäå êðîâÿíûõ ïðîæèëîê â ìîêðîòå, îòìå÷àåòñÿ ó 1015 % áîëüíûõ õðîíè÷åñêèì áðîíõèòîì.
2. Ýìôèçåìà ëåãêèõ.
3. Äûõàòåëüíàÿ íåäîñòàòî÷íîñòü (ñ óêàçàíèåì ñòåïåíè).
4. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå (êîìïåíñèðîâàííîå èëè äåêîìïåíñèðîâàííîå).
Ïðèìåðû ôîðìóëèðîâêè äèàãíîçà
1. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò âíå îáîñòðåíèÿ. ÄÍ-0.
2. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò, îáîñòðåíèå ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ïðîêñèìàëüíîãî îòäåëà áðîíõîâ. ÄÍ-0.
3. ÕÎÁË (õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ) âíå îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå â ñòàäèè êîìïåíñàöèè. ÄÍ-II. ÕÑÍ II À. ÔÊ II.
Ìåòîäû äèàãíîñòè÷åñêèõ èññëåäîâàíèé
1. Èññëåäîâàíèå ïåðèôåðè÷åñêîé êðîâè (âîçìîæåí ëåéêîöèòîç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî, óñêîðåíèå ÑÎÝ).
2. Èññëåäîâàíèå ìîêðîòû è / èëè áðîíõîàëüâåîëÿðíîãî ëàâàæà (ìèêðîñêîïè÷åñêîå, áàêòåðèîëîãè÷åñêîå).
3. Èññëåäîâàíèå ôóíêöèè âíåøíåãî äûõàíèÿ (îïðåäåëåíèå îáúåìíûõ è ñêîðîñòíûõ ïîêàçàòåëåé âîçäóøíîãî ïîòîêà ìåòîäîì ïèêôëîóìåòðèè è ñïèðîãðàôèè).
4. Ðåíòãåíîãðàôèÿ è / èëè êîìïüþòåðíàÿ òîìîãðàôèÿ îðãàíîâ ãðóäíîé ïîëîñòè (íåîáõîäèìî èñêëþ÷èòü âîñïàëèòåëüíûå è îáúåìíûå ïðîöåññû ëåãî÷íîé ïàðåíõèìû è ñðåäîñòåíèÿ).
5. Ñåðîëîãè÷åñêèå èññëåäîâàíèÿ êðîâè äëÿ âûÿâëåíèÿ òèòðà ñïåöèôè÷åñêèõ àíòèìèêðîáíûõ àíòèòåë ïðîâîäèòñÿ ïðè ïîäîçðåíèè íà âíóòðèêëåòî÷íûå èíôåêöèè, èìååò áîëüøå ýïèäåìèîëîãè÷åñêîå, ÷åì êëèíè÷åñêîå çíà÷åíèå.
6. Ôèáðîáðîíõîñêîïèÿ, ïðè íåîáõîäèìîñòè ñ áèîïñèåé ñëèçèñòîé áðîíõîâ.
Îáùèå ïðèíöèïû ëå÷åíèÿ
Ê îñíîâíûì öåëÿì ëå÷åíèÿ îòíîñÿòñÿ:
óñòðàíåíèå ñèìïòîìîâ îáîñòðåíèÿ çàáîëåâàíèÿ;
ñíèæåíèå ñêîðîñòè ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ;
ïðîôèëàêòèêà ïîâòîðíûõ îáîñòðåíèé;
ïîâûøåíèå êà÷åñòâà æèçíè.
Âåäåíèå ïàöèåíòîâ â ïåðèîä îáîñòðåíèÿ:
àìáóëàòîðíîå ëå÷åíèå; äîïóñêàåòñÿ ó áîëüíûõ ñ ïðîñòîé (íåîñëîæíåííîé) ôîðìîé õðîíè÷åñêîãî áðîíõèòà;
ñòàöèîíàðíîå ëå÷åíèå; òðåáóåòñÿ áîëüíûì ñ îáñòðóêòèâíîé, ãíîéíîé è ãíîéíî-îáñòðóêòèâíîé ôîðìàìè õðîíè÷åñêîãî áðîíõèòà, à òàêæå ëþäÿì ñòàðøå 70 ëåò ïðè íàëè÷èè ñîïóòñòâóþùåé ïàòîëîãèè (ÈÁÑ, ÕÑÍ, ñàõàðíûé äèàáåò, äåêîìïåíñèðîâàííûå áîëåçíè ïå÷åíè è ïî÷åê, ïðèåì öèòîñòàòèêîâ è äð.) è ïî ñîöèàëüíûì ïîêàçàíèÿì.
Ïðîäîëæèòåëüíîñòü ëå÷åíèÿ ïðîñòîé íåîñëîæíåííîé ôîðìû õðîíè÷åñêîãî áðîíõèòà ñîñòàâëÿåò îò 7 äî 10 äíåé. Íà ïåðèîä îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà ïàöèåíòû òåðÿþò òðóäîñïîñîáíîñòü (âðåìåííàÿ óòðàòà òðóäîñïîñîáíîñòè). Ñòîéêàÿ óòðàòà òðóäîñïîñîáíîñòè (ãðóïïà èíâàëèäíîñòè) îïðåäåëÿåòñÿ íà îñíîâàíèè ñòåïåíè äûõàòåëüíîé íåäîñòàòî÷íîñòè, íàëè÷èÿ îñëîæíåíèé è äåêîìïåíñàöèè ñîïóòñòâóþùèõ çàáîëåâàíèé.
Ìåäèêàìåíòîçíîå ëå÷åíèå õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíî ñëåäóþùèìè ãðóïïàìè ïðåïàðàòîâ:
àíòèáàêòåðèàëüíûå ñðåäñòâà;
îòõàðêèâàþùèå è ìóêîëèòèêè;
áðîíõîäèëàòàòîðû;
èììóíîìîäóëÿòîðû.
Àíòèáàêòåðèàëüíûå ñðåäñòâà ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà ïîêàçàíû ïðè íàëè÷èè êàê ìèíèìóì 2 èç 3 êàðäèíàëüíûõ ñèìïòîìîâ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà (I è II òèïû îáîñòðåíèé): ïðè óñèëåíèè îäûøêè, óâåëè÷åíèè êîëè÷åñòâà ìîêðîòû è óâåëè÷åíèè ñòåïåíè åå ãíîéíîñòè. Ïðè ëå÷åíèè àíòèáèîòèêàìè ìîæíî äîáèòüñÿ íåìåäëåííûõ è äîëãîñðî÷íûõ ïîëîæèòåëüíûõ ýôôåêòîâ. Ê íåìåäëåííûì ïîëîæèòåëüíûì ýôôåêòàì îòíîñÿòñÿ: ïðåäîòâðàùåíèå ãîñïèòàëèçàöèè áîëüíûõ, ñíèæåíèå ÷èñëà äíåé íåòðóäîñïîñîáíîñòè, ñîêðàùåíèå äëèòåëüíîñòè ïðîÿâëåíèÿ ñèìïòîìîâ ÕÁ, ñíèæåíèå ñêîðîñòè êëèíè÷åñêîãî óõóäøåíèÿ è ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ â ñòàäèþ ïàðåíõèìàòîçíîé èíôåêöèè (ïíåâìîíèþ). Äîëãîñðî÷íûå ýôôåêòû âêëþ÷àþò â ñåáÿ: ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ ëåãî÷íûõ ïîâðåæäåíèé, ïðåäîòâðàùåíèå ðàçâèòèÿ âòîðè÷íîé áàêòåðèàëüíîé êîëîíèçàöèè ïîñëå âèðóñíîé èíôåêöèè è óâåëè÷åíèå âðåìåíè â ïåðèîäû ìåæäó îáîñòðåíèÿìè.
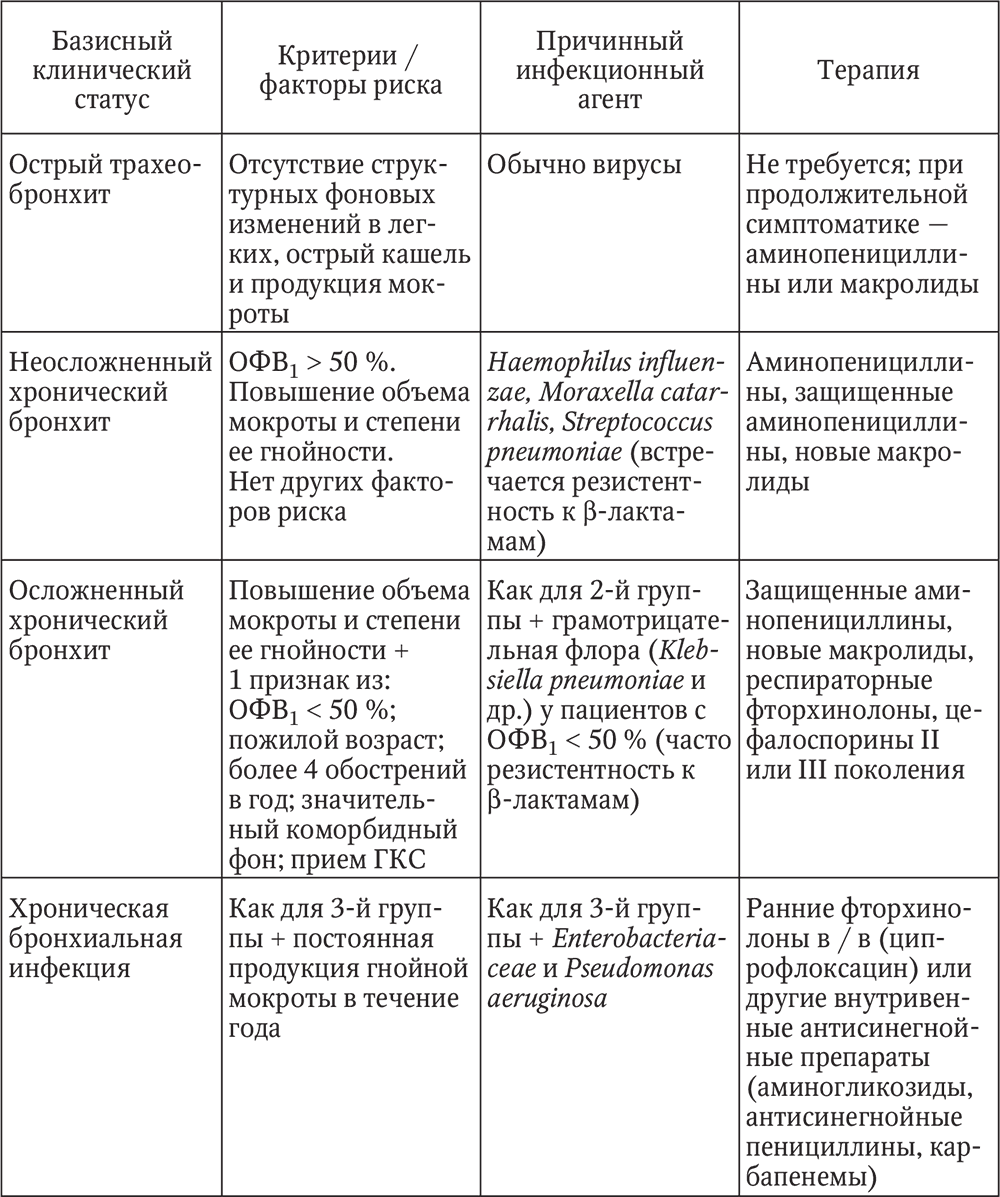
 ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ àíòèáèîòèêîòåðàïèÿ ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà íàçíà÷àåòñÿ ýìïèðè÷åñêè. Íà îñíîâàíèè ôàêòîðîâ ðèñêà, âîçðàñòà, ôóíêöèîíàëüíûõ îñîáåííîñòåé áîëüíûõ, à òàêæå ïðè÷èííûõ ôàêòîðîâ (ãðóïïû ìèêðîîðãàíèçìîâ) áûëî ïðåäëîæåíî íåñêîëüêî êëàññèôèêàöèîííûõ ñõåì ëå÷åíèÿ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ýòî ïîçâîëÿåò îïòèìàëüíî èñïîëüçîâàòü ðàçëè÷íûå ãðóïïû àíòèáèîòèêîâ è çíà÷èòåëüíî ñíèçèòü âåðîÿòíîñòü íåóñïåøíîé òåðàïèè îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ïðåäñòàâëåííàÿ â òàáë. 4 ñõåìà ÿâëÿåòñÿ ñîâðåìåííîé ìîäèôèêàöèåé êëàññèôèêàöèè, ïðåäëîæåííîé â 1997 ã. èíòåðíàöèîíàëüíîé ãðóïïîé ñïåöèàëèñòîâ ïî ëåãî÷íûì è èíôåêöèîííûì çàáîëåâàíèÿì.
Êàê âèäíî èç òàáëèöû, ÷àùå äðóãèõ ïðè ëå÷åíèè õðîíè÷åñêèõ áðîíõèòîâ èñïîëüçóþòñÿ:
1) àìèíîïåíèöèëëèíû àìîêñèöèëëèí ïåðîðàëüíî èëè àìïèöèëëèí ïàðåíòåðàëüíî;
2) íîâûå ìàêðîëèäû àçèòðîìèöèí (ñóìàìåä), êëàðèòðîìèöèí (êëàöèä);
3) çàùèùåííûå àìèíîïåíèöèëëèíû (àìîêñèöèëëèí / êëàâóëàíàò àìîêñèêëàâ);
4) ðåñïèðàòîðíûå ôòîðõèíîëîíû (III, IV ïîêîëåíèé ôòîðõèíîëîíîâ) ëåâîôëîêñàöèí (òàâàíèê), ìîêñèôëîêñàöèí (àâåëîêñ), ñïàðôëîêñàöèí (ñïàðôëî);
5) öåôàëîñïîðèíû IIIII ïîêîëåíèé (öåôóðîêñèì ïåðîðàëüíî, öåôòðèàêñîí ïàðåíòåðàëüíî);
Òàáëèöà 4
Ñõåìà íàçíà÷åíèÿ àíòèáèîòèêîâ â çàâèñèìîñòè îò êëèíè÷åñêîé ñèòóàöèè è ïðè÷èííîãî èíôåêöèîííîãî àãåíòà
6) òåòðàöèêëèíû äîêñèöèêëèí (þíèäîêñ ñîëþòàá);
7) êàðáàïåíåìû: èìèïåíåì / öèëàñòèí (òèåíàì) è ìåðîïåíåì (ìåðîïåíàáîë, ìåðîïåíåì-ñïåíñåð, ìåðèâà, ïðîïåíåì, ìåðîíåì).
Ïðè íåýôôåêòèâíîñòè ëå÷åíèÿ àíòèáàêòåðèàëüíûìè ïðåïàðàòàìè ïåðâîé ãðóïïû èñïîëüçóþò ïðåïàðàòû èç íèæåïåðå÷èñëåííûõ ãðóïï. Îñóùåñòâëÿòü âûáîð ïðåïàðàòîâ ñëåäóåò ñ ó÷åòîì áàêòåðèîëîãè÷åñêîãî èññëåäîâàíèÿ ìîêðîòû è / èëè ÁÀËÆ.
Îòõàðêèâàþùèå è ìóêîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà: àìáðîêñîë (àìáðîñàí, ëàçîëâàí), áðîìãåêñèí, àöåòèëöèñòåèí, êàðáîöèñòåèí.
Áðîíõîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà:
?2-àãîíèñòû êîðîòêîãî äåéñòâèÿ (ñàëüáóòàìîë, òåðáóòàëèí, âåíòîëèí);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ áûñòðûì íà÷àëîì äåéñòâèÿ (ôîðìîòåðîë èëè îêñèñ òóðáóõàëåð);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ ìåäëåííûì ðàçâèòèåì ýôôåêòà (ñàëüìåòåðîë);
ì-õîëèíîëèòèêè (èïðàòðîïèóìà áðîìèä èëè àòðîâåíò);
êîìáèíèðîâàííûå ïðåïàðàòû (áåðîäóàë);
ìåòèëêñàíòèíû (òåîïýê, òåîòàðä).
Ëåêàðñòâåííûå ñðåäñòâà, îáëàäàþùèå èììóíîìîäóëèðóþùèì äåéñòâèåì. Íàïðèìåð, ÈÐÑ-19 ñòèìóëèðóåò ìåñòíûå ìåõàíèçìû çàùèòû ïîñðåäñòâîì óâåëè÷åíèÿ âûðàáîòêè ñåêðåòîðíîãî èììóíîãëîáóëèíà IgÀ, ëèçîöèìà, ìàêðîôàãîâ.
Âåäåíèå ïàöèåíòîâ â ïåðèîä ðåìèññèè
Äëÿ ñòàáèëèçàöèè ðåìèññèè è îáåñïå÷åíèÿ âûñîêîãî êà÷åñòâà æèçíè íåîáõîäèìî:
îòêàçàòüñÿ îò êóðåíèÿ;
óñòðàíèòü íåáëàãîïðèÿòíûå ôèçè÷åñêèå è õèìè÷åñêèå ôàêòîðû ðèñêà;
îáåñïå÷èòü ýôôåêòèâíûé áðîíõèàëüíûé äðåíàæ (ËÔÊ, ìàññàæ, ôèòîòåðàïèÿ);
îáåñïå÷èòü îïòèìàëüíóþ áðîíõèàëüíóþ ïðîõîäèìîñòü (áðîíõîëèòèêè);
ïîâûñèòü ñîïðîòèâëÿåìîñòü îðãàíèçìà (èììóíîìîäóëÿòîðû ðàñòèòåëüíîãî è õèìè÷åñêîãî ïðîèñõîæäåíèÿ);
ïðîâåñòè âàêöèíàöèþ ïðîòèâ ãðèïïà (âàêñèãðèï, ãðèïïîë, áåãðèâàê, èíôëþâàê è äð.) è ïðîòèâ ïíåâìîêîêêà (ïíåâìî 23).
Îöåíêà ýôôåêòèâíîñòè ëå÷åíèÿ
Îöåíêó ýôôåêòèâíîñòè ëå÷åíèÿ îïðåäåëÿþò ïî áëèæàéøèì êëèíè÷åñêèì èñõîäàì, ê êîòîðûì îòíîñÿòñÿ: âûðàæåííîñòü è ñêîðîñòü ðåãðåññèè êëèíè÷åñêèõ ïðîÿâëåíèé, ïîëîæèòåëüíàÿ äèíàìèêà ïîêàçàòåëåé íàðóøåíèÿ áðîíõèàëüíîé ïðîõîäèìîñòè, ïðåäîòâðàùåíèå îñëîæíåíèé è ñîêðàùåíèå ñðîêîâ ãîñïèòàëèçàöèè.
Ê îòäàëåííûì êëèíè÷åñêèì èñõîäàì îòíîñÿòñÿ: óâåëè÷åíèå äëèòåëüíîñòè ðåìèññèè, óìåíüøåíèå ÷àñòîòû îáîñòðåíèé.

