Бронхит конструктивный у детей

Обструктивный бронхит у детей — воспалительное поражение бронхиального дерева, протекающее с явлением обструкции, т. е. нарушением проходимости бронхов. Течение обструктивного бронхита у детей сопровождается малопродуктивным кашлем, шумным свистящим дыханием с форсированным выдохом, тахипноэ, дистанционными хрипами. При диагностике обструктивного бронхита у детей учитываются данные аускультации, рентгенографии грудной клетки, спирометрии, бронхоскопии, исследования крови (общего анализа, газов крови). Лечение обструктивного бронхита у детей проводится с помощью ингаляционных бронхолитиков, небулайзерной терапии, муколитиков, массажа, дыхательной гимнастики.
Общие сведения
Бронхиты у детей являются самими распространенными заболеваниями респираторного тракта. У детей раннего возраста воспаление бронхов нередко протекает с бронхообструктивным синдромом, обусловленным отеком слизистой, повышенной бронхиальной секрецией и бронхоспазмом. В первые три года жизни обструктивный бронхит переносят около 20% детей; у половины из них в дальнейшем эпизоды бронхообструкции повторяются, как минимум 2-3 раза.
Дети, неоднократно болеющие острыми и обструктивными бронхитами, составляют группу риска по развитию хронической бронхолегочной патологии (хронического бронхита, облитерирующего бронхиолита, бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких). В связи с этим вопросы трактовки этиологии и патогенеза, клинического течения, дифференциальной диагностики и современного терапевтического лечения являются приоритетными для педиатрии и детской пульмонологии.
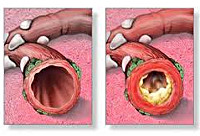
Обструктивный бронхит у детей
Причины
В этиологии обструктивного бронхита у детей первостепенную роль играют респираторно-синцитиальный вирус, вирус парагриппа 3 типа, энтеровирусы, вирусы гриппа, адено- и риновирусы. Подтверждением ведущего значения вирусных возбудителей служит тот факт, что в большинстве наблюдений манифестации обструктивного бронхита у ребенка предшествует ОРВИ.
При повторных эпизодах обструктивного бронхита у детей в смыве с бронхов часто выявляется ДНК персистирующих инфекций — хламидий, микоплазм, герпесвирусов, цитомегаловируса. Часто бронхит с обструктивным синдромом у детей провоцируется плесневым грибком, который интенсивно размножается на стенах помещений с повышенной влажностью. Оценить этиологическое значение бактериальной флоры довольно затруднительно, поскольку многие ее представители выступают условно-патогенными компонентами нормальной микрофлоры дыхательных путей.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор – повышенная индивидуальная чувствительность к пищевым продуктам, лекарственным препаратам, домашней пыли, шерсти животных, пыльце растений. Именно поэтому обструктивному бронхиту у детей часто сопутствуют аллергический конъюнктивит, аллергический ринит, атопический дерматит.
Рецидивам эпизодов обструктивного бронхита у детей способствует глистная инвазия, наличие очагов хронической инфекции (синуситов, тонзиллита, кариеса и др.), активное или пассивное курение, вдыхание дыма, проживание в экологически неблагоприятных регионах и т. д.
Патогенез
Патогенез обструктивного бронхита у детей сложен. Вторжение вирусного агента сопровождается воспалительной инфильтрацией слизистой бронхов плазматическими клетками, моноцитами, нейтрофилами и макрофагами, эозинофилами. Выделение медиаторов воспаления (гистамина, простагландинов и др.) и цитокинов приводит к отеку бронхиальной стенки, сокращению гладкой мускулатуры бронхов и развитию бронхоспазма.
Вследствие отека и воспаления увеличивается количество бокаловидных клеток, активно вырабатывающих бронхиальный секрет (гиперкриния). Гиперпродукция и повышенная вязкость слизи (дискриния) вызывают нарушение функции реснитчатого эпителия и возникновение мукоцилиарной недостаточности (мукостаза). Вследствие нарушения откашливания, развивается обтурация дыхательных путей бронхиальным секретом. На этом фоне создаются условия для дальнейшего размножения возбудителей, поддерживающих патогенетические механизмы обструктивного бронхита у детей.
Некоторые исследователи в бронхообструкции видят не только нарушение процесса внешнего дыхания, но и своего рода приспособительные реакции, которые в условиях поражения реснитчатого эпителия защищают легочную паренхиму от проникновения в нее патогенов из верхних дыхательных путей. Действительно, в отличие от простого бронхита, воспаление с обструктивным компонентом значительно реже осложняется пневмонией у детей.
Для обозначения обструктивного бронхита у детей иногда используются термины «астматический бронхит» и «спастический бронхит», однако они являются более узкими и не отражают всей полноты патогенетических механизмов заболевания.
По течению обструктивный бронхит у детей может быть острым, рецидивирующим и хроническим или непрерывно-рецидивирующим (при бронхолегочной дисплазии, облетирующем бронхиолите и др.). По степени выраженности бронхиальной обструкции выделяют: легкую (I), среднетяжелую (II), тяжелую (III) степень обструктивного бронхита у детей.
Симптомы обструктивного бронхита у детей
Чаще всего первый эпизод обструктивного бронхита развивается у ребенка на 2-3-м году жизни. В начальном периоде клиническая картина определяется симптомами ОРВИ – повышенной температурой тела, першением в горле, насморком, общим недомоганием. У детей раннего возраста нередко развиваются диспептические симптомы.
Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин.) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии. Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа. Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом. Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
У детей первого полугодия, особенно соматически ослабленных и недоношенных, может развиваться наиболее тяжелая форма обструктивного синдрома — острый бронхиолит, в клинике которого преобладают признаки тяжелой дыхательной недостаточности. Острый обструктивный бронхит и бронхиолит нередко требуют госпитализации детей, поскольку данные заболевания приблизительно в 1% случаев заканчиваются летальным исходом. Затяжное течение обструктивного бронхита наблюдается у детей с отягощенным преморбидным фоном: рахитом, хронической ЛОР-патологией, астенизацией, анемией.
Диагностика
Клинико-лабораторное и инструментальное обследование детей с обструктивным бронхитом проводится педиатром и детским пульмонологом; по показаниям ребенку назначаются консультации детского аллерголога-иммунолога, детского отоларинголога и других специалистов. При аускультации выслушивается удлиненный выдох, разнокалиберные влажные и рассеянные сухие хрипы с двух сторон; при перкуссии над легкими определяется коробочный оттенок.
На рентгенограммах органов грудной клетки выражены признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. В общем анализе крови может выявляться лейкопения, лимфоцитоз, небольшое увеличение СОЭ, эозинофилия. При исследовании газового состава крови обнаруживается умеренная гипоксемия. В случае необходимости дополнительно проводится иммунологическое, серологическое, биохимическое исследование крови; определение ДНК основных респираторных патогенов в крови методом ПЦР, постановка аллергологических проб. Выявлению возбудителей могут способствовать микроскопическое исследование мокроты, бакпосев мокроты на микрофлору, исследование смывов из носоглотки.
При обструктивном бронхите у детей необходимо исследование дыхательных объемов (ФВД), в том числе с лекарственными пробами. С целью визуальной оценки состояния слизистой оболочки бронхов, проведения бронхоальвеолярного лаважа, цитологического и бактериологического исследования промывных вод детям с обструктвиным бронхитом выполняется бронхоскопия.
Повторные эпизоды обструктивного бронхита требуют дифференциальной диагностики с бронхиальной астмой у детей.
Лечение обструктивного бронхита у детей
Терапия обструктивного бронхита у детей раннего возраста проводится в стационаре; более старшие дети подлежат госпитализации при тяжелом течении заболевания. Общие рекомендации включают соблюдение полупостельного режима и гипоаллергенной (преимущественно молочно-растительной) диеты, обильное питье (чаи, отвары, морсы, щелочные минеральные воды). Важными режимными моментами служат увлажнение воздуха, регулярная влажная уборка и проветривание палаты, где лечатся дети с обструктивным бронхитом.
При выраженной бронхообструкции активно применяется кислородотерапия, горячие ножные ванны, баночный массаж, удаление слизи из верхних дыхательных путей электроотсосом. Для снятия обструкции целесообразно использовать ингаляции адреномиметиков (сальбутамола, тербуталина, фенотерола) через небулайзер или спейсер. При неэффективности бронхолитиков лечение обструктивного бронхита у детей дополняется кортикостероидами.
Для разжижения мокроты показано применение препаратов с муколитическим и отхаркивающим эффектами, лекарственных и щелочных ингаляций. При обструктивном бронхите детям назначаются спазмолитические и противоаллергические средства. Антибактериальная терапия проводится только в случае присоединения вторичной инфекции.
С целью обеспечения адекватного дренажа бронхиального дерева детям с обструктивным бронхитом показана дыхательная гимнастика, вибрационный массаж, постуральный дренаж.
Прогноз и профилактика
Около 30-50% детей склонны к повторению обструктивного бронхита в течение одного года. Факторами риска рецидива бронхообструкции служат частые ОРВИ, наличие аллергии и очагов хронической инфекции. У большинства детей эпизоды обструкции прекращаются в дошкольном возрасте. Бронхиальная астма развивается у четверти детей, перенесших рецидивирующий обструктивный бронхит.
К мерам профилактики обструктивного бронхита у детей относится предупреждение вирусных инфекций, в том числе при помощи вакцинации; обеспечение гипоаллергенной среды, закаливание, оздоровление на климатических курортах. После перенесенного обструктивного бронхита дети находятся на диспансерном наблюдении у педиатра, возможно — детского пульмонолога и аллерголога.
Анонимный вопрос · 18 февраля 2018
21,1 K
Врач-педиатр. Закончила Российский национальный исследовательский медицинский… · health.yandex.ru
Обструктивный бронхит – это состояние бронхов, при котором возникает препятствие прохождению воздуха в легкие и обратно.
Другими словами, обструктивный бронхит – это симптом дыхательной недостаточности.
Помимо признаков респираторной вирусной инфекции, ребенку становится тяжело дышать, поэтому важно обратиться к врачу для очного осмотра или вызвать врача скорой помощи для купирования симптомов. Обычно назначаются ингаляции с беродуалом, пульмикортом, прием антигистаминных препаратов. Муколитические препараты обычно не назначают, так как они угнетают кашлевой рефлекс, что может ухудшить состояние ребенка. Если у ребенка отмечается заложенность носа, то в этом случае используют солевые растворы для туалета носа, сосудосуживающие и антисептические капли. Стараются давать больше пить жидкости ребенку, обычную теплую воду или яблочный сок, не рекомендуют давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение слизистой оболочки. В помещении, где находится ребенок, желательно, чтобы был умеренно влажный, свежий, прохладный воздух. Регулярно проветривать помещение и проводить влажную уборку.
При приступе кашля и отсутствии ингалятора/небулайзера — можно облегчить состояние ребенка при помощи пара в ванной комнате, включается горячая вода с помощью душа и закрывается ванная комната. Нахождение ребенка может составлять от 15-20 минут в ванной комнате.
При остром обструктивном бронхите — если ребёнок задыхается — только скорая и только под наблюдение врача! Хорошо, что мы живём в городе. Мой 3- х летний ребёнок пережил это дважды — реанимация. Это страшно…. Первый случай — более тяжёлый. Мы столкнулись с этим первый раз, хотя нам с мужем уже было под пятьдесят и это не первый ребёнок! Толчок дал вирус! Слава Богу… Читать далее
Люблю машины, развлечения и себя! Разбираюсь в моде и еде)
Необходимо обратиться к врачу, чтобы он назначил Вам правильное лечение, не стоит рисковать здоровьем ребенка. Чтоб макрота отходила быстрее назначают : Лазолван, Амброксол, Мукосол, Доктор Тайсс. Необходимо начать давать сироп Орвирем. Это простудный препарат.
Если вы разбираетесь в моде и еде, не стоит в комментариях приводить названия каких-либо препаратов и давать… Читать дальше
Как проводить ингаляции от кашля детям?
Практикующий врач-педиатр, автор книг и статей о здоровье
Здравствуйте!
Я настоятельно рекомендую все-таки использовать для ингаляций небулайзер. Этот аппарат превращает лекарственное вещество в мелко дисперстные частички, которые направляются прямиком в воспаленный орган и начинат там работат. Это быстро и эффективно
Всего Вам доброго!
С уважением,
Бутузова Олеся
Прочитать ещё 2 ответа
Как проявляется бронхиальная астма?
Люблю халву, варенье, сыр. Увлекаюсь компьютерами и всякими новыми и инновационн…
Главное проявление бронхиальной астмы — это увеличение фазы выдоха за счет сужения бронхов. При значительном сужении появляется приступ удушья. К поздним симптомам относится формирование бочкообразной грудной клетки и ногтей в виде «часовых стекол».
Прочитать ещё 4 ответа
Как сбить температуру у ребенка?
Врач-педиатр, диетолог. Работаю в клинике Doc+. Стаж по педиатрии с 2009 года…. · health.yandex.ru
Обычно не рекомендуется снижать температуру до 38,5*С, если нет индивидуальных рекомендаций. При температуре выше 38,5 *С обычно используется медикаментозная терапия: жаропонижающие средства на основе парацетамола (панадол, эфералган, цефекон Д) или ибупрофена (нурофен).
Для снижения температуры могут быть использованы физические методы охлаждения: обтирание полотенцем, смоченным в прохладной воде. Водкой и уксуссодержащими растворами обтирать нельзя. Так как кожа очень быстро охлаждается, спазмируются поверхностные сосуды, при этом температуры внутри тела может начать нарастать сильнее.
Если ручки и ножки холодные, постарайтесь растереть их, наденьте теплые носочки, перчатки. Остальные участки тела желательно максимально открыть, чтобы улучшить теплоотдачу.
Прочитать ещё 10 ответов
Как вылечить хрипы у ребенка при дыхании?
Врач-педиатр. Закончила Российский национальный исследовательский медицинский… · health.yandex.ru
Для развития хрипов в легких могут быть разные причины, например хрипы бывают при бронхите или пневмонии. Всегда рекомендуется обратиться к врачу для постановки диагноза. После чего, уже могут быть рекомендованы различные препараты.
Чаще всего назначаются ингаляции с пульмикортом, беродуалом или муколитическим препаратом (амброксол, лазолван). Также важна сопутсвующая паталогия, какие есть еще жалобы. Лечение назначается симптоматическим. При отсутсвии ингалятора (небулайзера) муколитики могут быть назначены в сиропе. В зависимости от возраста, назначают противовоспалительные препараты (эреспал, эреспирус). Обильное теплое питье. Антибактериальные препараты назначаются строго по показаниям, после сдачи общего анализа крови с лейкоцитарной формулой и маркером воспаления — СОЭ.
Прочитать ещё 4 ответа
Чем симптомы коронавируса отличаются от симптомов гриппа?
Врач-эпидемиолог по профилактике ВИЧ/СПИДа, коронавируса/COVID19, венерических… · zen.yandex.ru/epid
При легком течении ничем.
Наиболее распространенными симптомами COVID-19 являются:
- температура,
- слабость,
- сухой кашель.
У некоторых больных могут быть головные боли, боли в теле, заложенность носа, насморк, боль в горле или диарея (понос).
Эти симптомы обычно слабо выражены и начинаются постепенно.
Некоторые люди заражаются, но переносят без симптомов и не чувствуют себя плохо.
Большинство людей (около 80%) выздоравливают от болезни без специального лечения.
Но приблизительно 1 из каждых 6 человек, болеющих COVID-19, болеют хуже и у них возникают проблемы с дыханием. Т.е. началась одышка, вызываем скорую! Температура, кашель — вызываем врача.
Пожилые люди (>60 лет) и те, у кого есть серьезные проблемы со здоровьем, такие как высокое кровяное давление, проблемы с сердцем или диабет, более склонны к развитию серьезного течения заболевания.
Источник: ВОЗ
Для дополнительного чтения:
- Симптомы коронавируса по дням.
- 10 правил поведения во время эпидемии коронавируса, которые могут спасти твою жизнь [советы эпидемиолога]
- Cколько живет коронавирус на поверхности предметов [научные источники]
Длинный ответ от американского профессора: Отличие симптомов коронавируса от ОРВИ, гриппа и обычной аллергии.
Прочитать ещё 23 ответа