Бронхиальная астма по возрастам
Бронхиальная астма — самое распространенное хроническое заболевание среди детей. Более того, с каждым годом количество ребятишек с диагнозом «бронхиальная астма» в нашей стране (да и в мире в целом) значительно увеличивается. Что должны знать об астме родители, чтобы коварные проявления этого заболевания у их детей были минимальны?
Несмотря на то, что бронхиальная астма — крайне тяжелая и весьма распространенная болезнь в мире среди детей, современная медицина имеет в своем арсенале эффективные средства, которые позволяют астматикам жить долго, полноценно и счастливо.
Чем дальше в лес, тем меньше астматиков
Сегодня из общего количества людей на земле чуть более 300 млн болеют бронхиальной астмой. Каждые 10 лет число астматиков увеличивается на 50%. По мнению медиков — это весьма удручающая статистика!
Интересно, что по статистике в развитых, цивилизованных странах астматиков больше и риск приобрести это заболевание в течение всей жизни гораздо выше, чем в тех регионах, где пока еще технический прогресс не представляет серьезную угрозу экологии.
В этом смысле связь бронхиальной астмы и качества окружающей среды очевидна — дышать «тяжелым» загрязненным воздухом людям (и детям — в особенности!) без риска для здоровья действительно сложно. Меж тем, точные и бесспорные причины возникновения и развития этой болезни до сих пор учеными не выявлены. В одном и том же регионе одни люди могут буквально задыхаться в ежедневных приступах бронхиальной астмы, а другие — даже не знать, что это такое.
Бронхиальная астма взяла ребенка за горло
Бронхиальная астма представляет собой хроническое воспаление дыхательных путей, которое усиливается под воздействием тех или иных факторов или раздражителей. Эти факторы (или раздражители) вызывают гиперреакцию бронхов, которая проявляется как сильнейший отек слизистой оболочки дыхательных путей, чрезмерным образованием слизи и бронхоспазмом. В итоге в дыхательных путях возникает так называемая бронхиальная обструкция — серьезное препятствие к полноценному дыханию.
Внешне приступ бронхиальной астмы хорошо узнаваем — ребенок хрипит и задыхается, в его горле слышен характерный повторяющийся свист, возникает одышка и признаки удушья.
Иногда приступы бронхиальной астмы проходят самостоятельно, без вмешательства препаратов. Однако чаще всего подобная обструкция бронхов, ввиду явной угрозы удушения, требует немедленного использования особых лекарственных средств.
Редко когда приступ бронхиальной астмы возникает «на пустом» месте, чаще всего его «вспышка» бывает спровоцирована определенным условиями или факторами: сильный резкий запах, чрезмерные физические нагрузки, стресс и т.п.
Факторы, которые вызывают обострение бронхиальной астмы у детей и взрослых:
- Дым (обычный и в особенности — табачный);
- Шерсть животных (а если быть предельно точными, то не сама шерсть, а частички эпителия на ней);
- Плесень внутри помещения;
- Домашние клещи, которые обитают в бытовой пыли;
- Пыльца некоторых растений;
- Физические нагрузки;
- Сильный стресс или эмоциональное потрясение;
- Аллергическая реакция на некоторые лекарства (самое распространенное из них — аспирин);
- Ожирение и малоподвижный образ жизни;
- Холодный морозный воздух.
Один из способов лечения бронхиальной астмы — попытка устранить из жизни астматика неблагоприятные факторы, способные спровоцировать приступы удушья.
Симптомы бронхиальной астмы у детей
В основном все признаки и симптомы бронхиальной астмы у детей сводятся к затрудненному дыханию, которое проявляется время от времени на фоне вполне обычных обстоятельств. Например — ночью во время сна, после физической активности, или в момент эмоционального потрясения (испуга, восторга и т.п.).
Главный симптом наличия бронхиальной астмы — это затрудненное дыхание. А именно — проблемный выдох. Если вы заметили, что ваш ребенок вдыхает легко, глубоко и тихо, а выдыхает тяжело, долго и с характерным свистом, вам следует записаться на консультацию к пульмонологу — у вашего ребенка очевидный признак бронхиальной астмы.
Обратите внимание, что у ребенка затрудненное дыхание с хрипами и свистом может быть и при других заболеваниях: например, при сильном насморке у детей, при обычном бронхите или простуде (ОРВИ). Однако, в этом случае проблемы с дыханием будут сопровождаться и другими симптомами — повышенной температурой, отсутствием аппетита, слезотечением. Но как только пройдет сама болезнь, заметно улучшится и дыхание. И только при бронхиальной астме затрудненное дыхание случается «беспричинно» и в отсутствие прочих симптомов.
Вы уже знаете, что главный симптом астмы — это затрудненный выдох. Но мало кто знает (даже среди врачей!), что скорость выдоха можно измерить. Для этого придуманы особые приборы, которые называются пикфлоуметры. С помощью этих приборов — компактных, не слишком дорогих и доступных каждой семье — можно не только достоверно узнать, если ли у ребенка признаки астмы или нет, но также и удостовериться — помогает ли ему введенное лекарство или же нет.
Лечение бронхиальной астмы у детей
Бронхиальная астма — болезнь «со стажем», ее не вчера открыли. И если медикам пока еще не вполне ясны причины ее возникновения у того или иного человека, то уж эффективные планы ее лечения уже давно разработаны и усовершенствованы. В арсенале медиков существуют специальные протоколы, четко предписывающие, чем и как должна лечиться бронхиальная астма у того или иного ребенка в зависимости от степени тяжести приступов, которое у него случаются.
Эти протоколы поддерживающей терапии помогают существенно облегчить жизнь больных детей в 99,9% случаев заболевания бронхиальной астмой. Причем не только облегчить, но и позволить этим деткам жить полноценной жизнью: заниматься спортом, путешествовать, заводить домашних питомцев.
Популярный детский врач, доктор Е. О. Комаровский: «Поверьте мне, ребенок, больной бронхиальной астмой, вполне может стать в будущем олимпийским чемпионом! Но только в том случае, если он получает адекватную и квалифицированную медицинскую помощь».
Основной группой лекарственных препаратов, с помощью которых осуществляется поддерживающая терапия при бронхиальной астме, так называемые топические стероиды.
И не нужно пугаться каких-либо (зачастую надуманных, а не реальных) побочных эффектов или привыкания. В случае лечения бронхиальной астмы, применяемые топические стероиды не оказывают влияния на весь организм в целом, попросту потому, что они не попадают в кровь.
Какой именно препарат группы топических стероидов подходит именно вашему ребенку, и как правильно его использовать — вам подробно расскажет лечащий врач.
Что делать в случае приступа бронхиальной астмы?
В случае серьезного приступа бронхиальной астмы (который может случиться где угодно и когда угодно, внезапно и зачастую без причины), необходимо применять уже меры не поддерживающей терапии, а неотложной помощи.
Ведь в ситуации с мгновенным воспалением в дыхательных путях (отек, нагнетание слизи и бронхоспазм) нет иного способа быстро и эффективно облегчить дыхание посиневшему и задыхающемуся ребенку, кроме как доставить в его дыхательные пути сильное бронхорасширяющее средство. Наилучший способ сделать это — опять же использовать ингалятор, который позволяет мельчайшим частицам лекарства за секунды достичь пораженной области в бронхах. А один из наиболее эффективных и проверенных препаратов для экстренной помощи при приступе бронхиальной астмы у детей — это аэрозоль сальбутамол.
Уже в возрасте 6-7 лет ребенка можно обучить самостоятельно пользоваться карманным ингалятором в случае необходимости.
Назначить сальбутамол вправе только врач, но пользоваться им должен уметь всякий родитель, чей ребенок болен бронхиальной астмой.
Однако, правильно сделать вдох при нажатии на ингалятор (в момент пшика необходимо глубоко вдохнуть, чтобы лекарство достигло бронхов) способны не все дети — малыши примерно до 5-6 лет обычно сделать этого еще не могут. Но и эти крохи тоже страдают бронхиальной астмой!
Для таких деток разработаны особые ингаляторы — небулайзеры. Кроме того, при лечении малышей нередко используются так называемые спейсеры. Эти устройства являются своего рода переходным элементом между ингалятором (который вставляется в спейсер) и ребенком.
Если вы родитель малыша, у которого бронхиальная астма, то строго говоря — вы не имеете морального права выйти с ребенком из дома, не имея при себе «заряженного» ингалятора со спейсером или небулайзера.
Как правило, один пшик ингалятора обеспечивает одну дозу лекарства. При остром приступе бронхиальной астмы ребенку с признаками удушья вводят 2-4 дозы препарата каждые 10 минут — до тех пор, пока его состояние не улучшится и он не начнет свободно дышать. Если же препарат не помогает и очевидных улучшений не происходит — это повод для экстренной госпитализации.
И не бойтесь пользоваться ингаляторами в условиях приступа! Даже если пшикать бронхорасширяющий препарат (типа сальбутамола) по 4 дозы каждые 10 минут в течение часа (ребенку любого возраста) — передозировки не будет. Такой режим одобрен и рекомендован ВОЗ при неотложной помощи в случае приступа бронхиальной астмы.
Доктор Е. О. Комаровский: «Когда вы видите, как ваш ребенок задыхается и синеет в приступе бронхиальной астмы, вы должны не глаза к небу подкатывать, а уверенно и адекватно пользоваться ингаляторами и лекарствами! Если ваш малыш астматик — вы просто обязаны это уметь!»
Упомянутый выше прибор пикфлоуметр поможет определить, насколько эффективно помогает (или не помогает) лекарство при приступе бронхиальной астмы. Нужно измерить силу выдоха до введения препарата, а потом измерить ее спустя 10-15 минут после использования аэрозоля. Показатели должны увеличиться минимум на 10-15%.
Лечение бронхиальной астмы у детей: 3 шага к полноценной жизни
Итак, лечение бронхиальной астмы сводится к трем основным методам:
- 1 Поддерживающая лекарственная терапия (которая позволяет держать под контролем воспалительный процесс в дыхательных путях и вести нормальный образ жизни);
- 2 Избегание факторов, способных спровоцировать приступ бронхиальной астмы и удушья (почаще делайте влажную уборку в доме, удалите все «пылесборники» типа ковров, библиотек до потолка и оконных штор с рюшами и кистями);
- 3 Умение самостоятельно (а постепенно вы должны обучить и своего ребенка) пользоваться карманным ингалятором для экстренной помощи в случае приступа бронхиальной астмы.
Чего категорически нельзя делать в случае приступа бронхиальной астмы у ребенка
Увы, но не все приступы бронхиальной астмы заканчиваются благополучно — это заболевание имеет и свою статистику летальных исходов. И что самое досадное — нередко виновата в смерти маленьких астматиков не только болезнь, но и опрометчивые, неразумные действия взрослых, которые пытаются использовать для снятия приступа бронхиальной астмы не адекватные этой ситуации лекарства. Итак, ребенку с приступом бронхиальной астмы нельзя давать:
- Муколитики (отхаркивающие средства, используемые для лечения кашля). Муколитики стимулируют образование слизи в дыхательных путях, а ее при приступе астмы и так — избыточное количество;
- Седативные препараты. Любые успокаивающие средства уменьшают глубину дыхания, что недопустимо при приступе астмы;
- Антибиотики. Антибиотики имеют отношение к астме только в одном-единственном случае — когда возникает осложнение в виде воспаления легких, но в любом другом случае антибиотики при астме — самое бестолковое и никчемное «оружие».
Возможно, лет 20-25 назад астматики действительно были вынуждены «рабски» подстраивать свое существование под «прихоти» своей болезни: любой спорт (кроме разве что шахмат) был для них под запретом; перспектива завести котенка была для них примерно столь же удаленной, как и возможность слетать на Марс; заниматься домашней уборкой они могли разве что только в респираторе и т.п. И, конечно же, сильнее всех страдали дети с бронхиальной астмой — ни попрыгать, ни побегать, ни щенка потискать…
Но в наши дни картина в корне иная! Сегодняшний уровень медицины позволяет астматикам (в том числе и детям с бронхиальной астмой) наслаждаться жизнью практически наравне со всеми остальными людьми.
Бронхиальную астму перестали считать безобидным страданием, причиняющим иногда дискомфорт и никогда не ведущим к смерти. Любопытно в этой связи высказывание Труссо (1876)! «Astme n’est pas fatal» («От астмы не умирают»). Несколько странно звучат сегодня слова этого знаменитого врача, страдавшего некогда бронхиальной астмой. Подтверждение этой версии мы находим и у его современника: «Многие астматики тяжело дышат до самой старости» (Брей).
В Большой медицинской энциклопедии 1928 года издания можно по этому вопросу прочитать следующее: «Смерть во время» припадка астмы редка, в литературе описано всего несколько случаев» (М. Арьев).
Э. М. Гелылтен и В. Ф. Зеленин еще в 1950 г. могли говорить об относительно благоприятном течении астмы: «Самый тяжелый приступ, даже длительные астматические состояния не заканчиваются смертью».
Если обратиться к наблюдениям послевоенного времени, можно отметить увеличение частоты злокачественного тяжелего течения бронхиальной астмы. По последним данным, смертность в группе больных с неблагоприятным прогнозом составляет 16%. Патоморфоз (изменение течения) бронхиальной астмы в наши дни большинство авторов связывают с урбанизацией и выраженной антигенной насыщенностью окружающей среды, частотой вирусных, микоплазменных пневмоний, сенсибилизацией организма при вакцинации, антибиотикотерапии и другими причинами. Уместно будет сказать, что среди эскимосов Канады, аборигенов Австралии и некоторых других народностей, живущих вдали от больших городов, аллергические заболевания не встречаются. В тоже время при наличии эффективных препаратов (в том числе усовершенствованных вакцин) смертность от бронхиальной астмы в таких странах, как США и Англия, возросла почти в 50 раз.
Может быть не надо лечить астму и воспользоваться рекомендациями прошлого века, когда «от астмы не умирали»? К сожалению, этого сделать нельзя. Одна из причин тому — нарушение экологического взаимоотношения между микро- и макроорганизмами. Лекарства становятся аллергенами для человека и питанием для микробов. Микробы испытали на себе все фармакологические агрессии и выжили. Произошел отбор наиболее устойчивых для организма человека микроорганизмов.
Изменение тяжелого течения бронхиальной астмы за последние 30 лет можно проследить на примере изменения чувствительности этих больных к лечению протеолитическими ферментами.
На заре становления ферментотерапии (1950—1960) появились публикации об эффективности ферментов у 70—75% больных бронхиальной астмой. По этому поводу известный ученый (Абдерхалден, 1958) сказал так: «Мы находимся в новой эре развития медицины, эре, стоящей под знаменем ферментов».
Часто ли врачи нашего времени рассчитывают на эффект внутримышечного введения трипсина при астме? Редко. Как правило, его применяют при симптоматическом бронхоспазме неаллергической природы и синдромной астме. Может, это была необоснованная реклама зарубежных фирм? Данные зарубежных авторов были проверены работами отечественных исследователей. Однако результаты уже более сдержанны, потому что были получены в период «антибиотической эскалации микробов». Внедрение «мегадоз» пенициллина (удвоение доз, применение ударных антимикробных программ) уменьшило число больных с гнойной мокротой, у которых ферменты были эффективны, и увеличило количество больных с аллергическим процессом, когда использование ферментов иногда стоит больному анафилактического шока. В литературе накопилось большое число подобных реакций, иногда с летальным исходом от применения ферментов. Обзор по этому разделу свидетельствует о значительном сдвиге в структуре астмы с увеличением аллергических процессов. Формула и субстрат трипсина остались теми же, что и 30 лет назад, но больной за это время стал неузнаваем.
Вслед за мощной противоинфекционной программой и резким снижением летальности от острых инфекций появилось большое число случаев хронических заболеваний легких и возросло количество бронхиальной астмы.
С возрастом человека тесно связана его реактивность, в том числе аллергическая. Естественная инволюция организма сопровождается также ослаблением атонической активности; реже встречаются положительные кожные пробы, слабо определяются реагины в крови. Изложенное не может не отражаться на течении бронхиальной астмы в процессе роста и старения человека. Наиболее яркие аллергические реакции и приступы астмы наблюдаются в детском возрасте, менее выраженные в среднем возрасте и нечеткие в старом. Было замечено, что при многолетнем (иногда на протяжении всей жизни) существовании астмы «гасится» ее необузданный аллергический характер.
Это становится наиболее ощутимым на фоне присоединения хронического деформирующего бронхита, иногда с бронхоэктазами, или пневмонией.
Именно в этом смысле говорят о старости астмы или «застарелой» бронхиальной астме. В преклонном возрасте астма часто имеет признаки легочной недостаточности, иногда легочного сердца. Присоединение инфекции вызывает у нее периоды длительной непрерывной одышки экспираторного типа, которые Е. Б. Вотчал называл «хроническими астматическими состояниями». Эти эпизоды значительно контрастируют с тем бурным, иногда драматическим удушьем, которое наблюдается в зрелом возрасте. Зависимость между возрастом и течением астмы легла в основу образного сравнения Б. Е. Вотчала, который «юностью астмы» называл астматический бронхит, самый буйный и опасный ее возраст — «зрелой астмой», а когда она утрачивала свои аллергические черты одновременно со старостью ее носителя (больного) — «застарелой астмой».

Бронхиальная астма у детей – заболевание дыхательных путей, связанное с протекающими там воспалительными процессами. Под воздействием внешнего раздражителя, чаще всего аллергена, происходит спазм, вызывающий удушье.
В педиатрии диагноз «бронхиальная астма» в большинстве случаев ставят пациентам в возрасте старше 2 лет. Заболевание чаще всего связано с генетической предрасположенностью.
Если у родственников данная патология уже встречалась, значит, велика вероятность, что у ребенка будет такой же диагноз.
Бронхиальная астма у ребенка

Бронхиальная астма у детей протекает с чередованием состояния обострения и ремиссии. Причем периодичность и длительность каждого из периодов связана с индивидуальными особенностями детского организма.
Астма не является заразным заболеванием. Если у ребенка появился кашель и свистящее дыхание после контакта с больным с похожими симптомами – это не астма. Скорее всего, это бронхообструкция, вызванная инфекционным заболеванием бронхов.
Для того чтобы ребенку поставить диагноз «бронхиальная астма», необходимо провести ряд анализов и обследований. Несмотря на то что эта болезнь не делает ребенка инвалидом, она требует соблюдения ряда ограничений.
Они связаны с питанием, образом жизни и условиями проживания. Главная задача родителей — обеспечить ребенку такие условия, при которых приступы удушья будут случаться как можно реже.
Классификация заболевания
Существует несколько классификаций бронхиальной астмы у детей.
В первом случае астму классифицируют, исходя из первопричины заболевания. В этом случае выделяют следующие формы болезни:
- БА аллергического типа. Связана с аллергическими реакциями на тот или иной раздражитель. Проявляется кашлем, иногда сопровождается насморком. При этом выделения из носа прозрачные. Пациент может чихать и жаловаться на заложенность носа. Чаще всего появляется из-за таких аллергенов, как шерсть животного, пыль, пыльца, и других видов экзогенных раздражителей.
- БА, не связанная с аллергией. Возникает из-за контакта с веществами небелковой природы. Чаще всего это лекарства, химические вещества. К БА этого типа также относят патологии, связанные с психоэмоциональными потрясениями, вызванные физическими нагрузками, возникшие из-за нарушений работы эндокринной системы и из-за поражения болезнетворными микроорганизмами.
- БА смешанного типа. В этом случае астматические симптомы могут быть как реакцией на аллерген, так и на воздействие прочих факторов.
Обычно при диагностировании бронхиальной астмы у детей определяют степень тяжести болезни. В этом случае выделяют:
- Легкую степень. На этой стадии приступы заболевания случаются редко. Они довольно быстро и легко купируются. В ночное время болезнь почти никогда не беспокоит ребенка. Физические нагрузки разрешены и легко переносятся. Когда наступает состояние ремиссии, признаки болезни полностью отсутствует.
- Среднетяжелая степень. В этом случае проявления бронхиальной астмы у ребенка более выражены. Приступы беспокоят примерно один раз в семь дней. Для их купирования обязателен прием бронхолитиков. Учащаются ночные приступы. Физическая активность ограничена. Без лекарственной терапии даже в стадии ремиссии наблюдаются нарушения дыхательной функции.
- Тяжелая степень заболевания. Обострения астмы происходят очень часто. Приступы повторяются несколько раз в неделю и могут носить тяжелый и затяжной характер. Требуется ежедневный прием кортикостероидных препаратов. Каждую ночь наблюдаются астматические проявления. Сон нарушается. Физические нагрузки переносятся с трудом. Периодов ремиссии нет.
Если приступ астмы не удается купировать несколько часов, такое состояние называется астматическим статусом. В этом случае требуется незамедлительная госпитализация.
Причины патологии и факторы риска

Этиология бронхиальной астмы у детей достаточно хорошо изучена. Выделены основные причины и факторы риска.
Бронхиальная астма у ребенка может возникнуть из-за генетической предрасположенности, а также под воздействием внешних факторов. Установлено, что большинство детей, которым поставлен диагноз»бронхиальная астма», имеют родственников с такими заболеваниями, как:
- поллиноз;
- атипический дерматит;
- пищевая аллергия;
- другие виды патологий, связанных с аллергией.
Заболевание проявляется не у всех детей с отягощенной наследственностью. Однако существуют определенные факторы, увеличивающие вероятность развития БА. К ним относятся:
- тяжелая беременность;
- затяжные и осложненные роды;
- преждевременные роды, когда ребенок рождается недоношенным;
- плохая экология.
Кроме этого, еще одной немаловажной причиной бронхиальной астмы у детей является воздействие разнообразных раздражителей.
К ним относятся:
- пыль;
- слюна, шерсть, пух, выделения животных и птиц;
- бытовая химия;
- аллергены, содержащиеся в пище;
- возбудители инфекционных заболеваний;
- лекарства;
- парфюмерия и т. д.
В первые годы жизни ребенка аллергены попадают в организм в основном с пищей. У более взрослых детей добавляются другие раздражители. Например, может возникнуть аллергия на пыль или пыльцу.
Спровоцировать спазм бронхов может и микроклещ, обитающий в домашней пыли. Также следует остерегаться реакции на перья птиц и разнообразную плесень. Однако даже если из квартиры удалить все источники аллергенов, они будут сохраняться в квартире еще в течение длительного времени.
Очень серьезным фактором, способным вызвать бронхиальную астму у ребенка, является курение. Табачный дым – сильный аллерген. У детей курящих родителей в десятки раз возрастает риск заболевания.
Также увеличивают риск развития болезни респираторные заболевания различной природы. Обструктивные бронхиты, поверяющиеся раз за разом, способны спровоцировать астму.
Перегрев и переохлаждение также пагубно влияют на состояние организма.
Сильное эмоциональное потрясение у ребенка – испуг, стресс, скандалы в семье – является фактором риска развития бронхиальной астмы.
Важно упомянуть и аспириновую астму. Прием ацетилсалициловой кислоты (несмотря на то что лекарство само по себе не является аллергеном) может вызвать приступ удушья у ребенка.
Разнообразные заболевания ЖКТ могут усугубить протекание астмы. Например, гастроэзофагеальный рефлюкс провоцирует ночные приступы.
Симптомы бронхиальной астмы у детей разного возраста
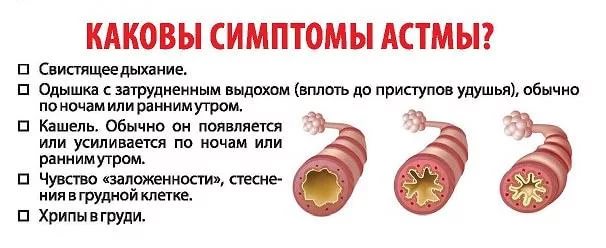
Исходя из общей симптоматики, в течении бронхиальной астмы выделяют три основных периода:
- Ремиссия.
Симптомы бронхиальной астмы в этом периоде у детей или полностью отсутствуют, или слабо выражены. Однако если астма началась в очень раннем возрасте или протекает очень тяжело, возможно отставание в развитии из-за нехватки кислорода при приступах в периоды обострений.
В этом случае ребенок может быть очень плаксивым и эмоционально нестабильным, даже когда его ничего не беспокоит. Ремиссия бывает полной, неполной и фармакологической.
При полной ремиссии симптомы отсутствуют полностью, ребенок ощущает себя здоровым. Неполная характеризуется ограничением физической активности и незначительными проявлениями.
Фармакологическая наступает при постоянном медикаментозном лечении.
- Обострение.
Характеризуется повторяющимися приступами бронхиальной астмы у ребенка разной степени тяжести и продолжительности. Именно в этот период проводится диагностика и устанавливается степень тяжести болезни.
- Приступ.
В этом состоянии проявляются такие симптомы бронхиальной астмы у детей, как кашель, состояние удушья, затрудненность вдоха и выдоха. Приступ у детей чаще всего начинается в ночное время или вечером, и его предваряют специфические проявления.
Основным симптомом, по которому можно предположить бронхиальную астму у ребенка, является именно начавшийся приступ.
На ранних стадиях у детей наблюдаются так называемые предприступные симптомы бронхиальной астмы, продолжающиеся до трех суток. К ним относят:
- плаксивость;
- раздражительность;
- нарушения аппетита;
- проблемы со сном;
- незначительные прозрачные выделения из носа;
- сухой кашель, который со временем становится влажным;
- головная боль.
За всем этим следует сам приступ. Для него характерны:
- сухой кашель, уменьшающийся при принятии вертикального положения;
- затрудненное свистящее дыхание;
- страх;
- увеличение частоты сердечных сокращений;
- бледность кожи, цианоз.
В начале заболевания приступ прекращается сам через некоторое время. Однако не стоит этого дожидаться, необходимо дать ребенку бронхолитики. Нехватка кислорода губительна для детского организма. После окончания приступа кашель становится влажным, ребенок начинает откашливаться.
Следует учитывать, что существуют характерные особенности протекания бронхиальной астмы у детей раннего и более старшего возраста:
- У грудничков. В этом возрасте астма трудно диагностируется, так как она протекает по-другому, чем у детей других возрастных групп. У ребенка появляются прозрачные выделения из носа. При осмотре врач может отметить отек миндалин и хрипы в области над легкими. У ребенка нарушается сон, он становится более раздражительным. Возможно нарушение стула. Вдохи становятся частыми и короткими. При выдохе слышен свист.
- Возраст ребенка от года до 6 лет. Первые признаки развития астмы у детей в этом возрасте становятся более выраженными и легко диагностируемыми. К ним относят: нарушение сна, периодический кашель, часто появляющийся во сне. После физической нагрузки ребенок может жаловаться на тяжесть в груди.
- Школьный возраст. Чаще всего можно наблюдать кашель в ночное время или после физкультуры. Ребенок старается избегать активных игр. При кашле наблюдается характерная поза: упор на руки в сидячем положении.
- У подростков. Чаще всего к этому возрасту болезнь уже проявилась, и диагноз установлен. Очень часто в этот период наступает длительная ремиссия, и кажется, что болезнь прошла. Однако это не так. Повышенная чувствительность бронхов сохраняется, и болезнь ждет своего часа. Очень часто бывает, что уже во взрослом возрасте забытые симптомы возвращаются.
Возможные последствия и осложнения

Приступы бронхиальной астмы, постоянно повторяющиеся у детей, могут вызвать разнообразные осложнения.
Они подразделяются на 2 типа:
- Осложнения, связанные с нарушением работы дыхательной системы. Чаще всего это эмфизема легких, ателектаз, пневмоторакс или дыхательная недостаточность.
- Осложнения, связанные с нарушением работы сердца. В этом случае возможно повышение давления крови в его правых отделах (связанных с подачей крови в легкие), а также сердечная недостаточность или отек тканей.
Диагностика

Диагностика бронхиальной астмы проводится у детей с учетом как наследственных факторов, так и аллергологического анамнеза. К врачу-пульмонологу следует обратиться, если выявлен хотя бы один признак бронхиальной астмы.
Консультация врача необходима, если у детей:
- Каждая простуда сопровождается сухим кашлем и свистящим дыханием. При этом ставится диагноз «бронхообструктивный синдром».
- Сухой кашель и хрипы имеют сезонный характер и появляются в период активного цветения растений.
- Когда на физические нагрузки, прием лекарственных средств и на проявление сильных эмоций организм отвечает кашлем и затруднением дыхания.
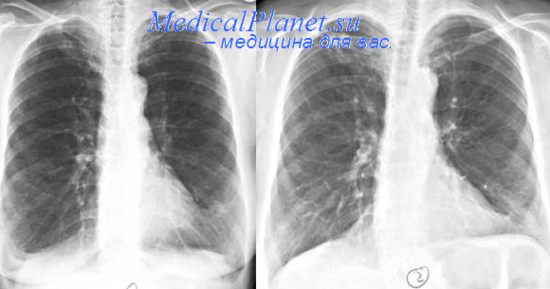
Основной вид обследования, которое проводят для диагностики бронхиальной астмы у ребенка, – это пикфлоуметрия. С ее помощью оценивают максимальную скорость выдоха для определения состояния бронхов.
Это обследование назначают, когда ребенку исполняется не менее 5 лет. Раньше малышу сложно объяснить, что от него требуется. Измерения проводят в стационаре и дома.
При этом важно вести график распорядка дня, а также записывать все принимаемые лекарства и пищу. Это позволит выявить факторы, влияющие на развитие приступа.
Кроме этого, при обследовании проводят:
- тесты с бронхолитиками и физической нагрузкой (велоэргометрия);
- рентгенографию легких;
- рентгенографию других органов грудной клетки.
Также большое диагностическое значение имеют и лабораторные исследования:
- клинический анализ крови;
- клинический анализ мочи;
- общий анализ мокроты;
- определение IgE;
- исследование газового состава крови.
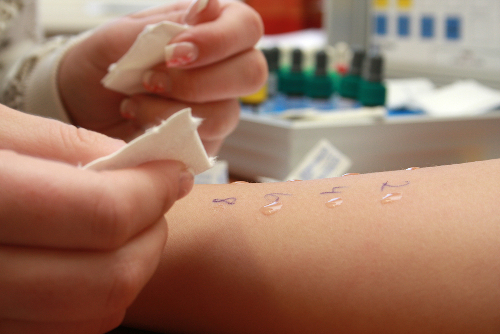
Не менее важными при диагностике астмы являются кожные пробы на аллергены.
Обследование позволяет исключить другие заболевания, связанные с обструкцией бронхов.
Лечение

Многие родители задаются вопросом, как же правильно лечить бронхиальную астму у детей.
Для этого используется медикаментозная терапия, направленная на снижение количества приступов, и немедикаментозные методы, позволяющие уменьшить проявления болезни и продлить период ремиссии.
В первую очередь важно понять, что полностью вылечить бронхиальную астму невозможно. Существует ряд мер, направленных на купирование симптомов и предотвращение обострений.
Для выбора оптимального подхода следует обратиться к врачу, который подробно расскажет, как лечить патологию и как правильно организовать жизнь ребенка, чтобы добиться состояния ремиссии.
Экстренная помощь при приступе бронхиальной астмы

Родители должны четко знать, как у ребенка проявляются первые признаки приступа. При диагнозе «бронхиальная астма» у детей требуется понимать, что первая неотложная помощь является жизненно необходимой.
В первую очередь нужно внимательно осмотреть ребенка, также следует проанализировать его дыхание:
- в норме частота дыхания не превышает 20 вдохов за минуту;
- мышцы плеч не должны быть задействованы в процессе дыхания;
- перед приступом можно отметить расширение ноздрей;
- следует насторожиться, если дыхание хриплое;
- во время приступа бронхиальной астмы начинается сухой кашель;
- если кожа побледнела, а вокруг губ приобрела синюшный оттенок – у ребенка начался приступ.
Для облегчения состояния ребенка требуется его усадить на стул. Важно обеспечить приток свежего воздуха. Даже если приступ несильный, рекомендуется все-таки вызвать скорую помощь.
В ожидании врача ребенка следует успокоить.
Если рядом есть лекарства, приступ хорошо помогает купировать ингалятор с бронхорасширящими средствами – сальбутамолом, ипратропия бромидом.
При купировании приступа бронхиальной астмы у детей важно строгая дозировка бронхолитического препарата. Передозировка может привести к астматическому статусу. А это опасно для жизни ребенка.
Базисная терапия

Лечение бронхиальной астмы у детей и подростков включает несколько направлений:
- гормональная терапия;
- негормональная терапия;
- дополнительные лекарственные средства.
К негормональной терапии можно отнести следующие виды препаратов:
- Стабилизаторы мембран тучных клеток. Их дейс?