Атопическая бронхиальная астма рекомендации
1. 2016 Клинические рекомендации «Атопическая бронхиальная астма» (Российская ассоциация аллергологов и клинических иммунологов (РААКИ)).
Бронхиальная астма (БА) – хроническое воспалительное заболевание дыхательных путей, характеризующееся гиперреактивностью бронхов, определяется историей респираторных симптомов, таких как приступы удушья, преимущественно в ночные и утренние часы, с затрудненным выдохом, часто сопровождающиеся дистанционными хрипами (свистящее дыхание), одышкой и/или кашлем вследствиечастично или полностью обратимой (спонтанно или вследствие лечения) обструкции, гиперсекреции и отека слизистой оболочки бронхов. Ведущим иммунологическим механизмом атопической БА является аллергическая реакция немедленного типа (IgE-опосредованная), а воспаление дыхательных путей носит аллергический характер. При атопической БА приступ удушья обычно возникает вследствие контакта с причинно-значимым аллергеном, однако может провоцироваться и другими факторами. Помимо приступов удушья многие пациенты отмечают приступообразный сухой кашель (может быть основным и единственным симптомом и расценивается как эквивалент приступа удушья), одышку, отхождение вязкой мокроты при кашле на завершающей стадии удушья. При атопической форме характерно сочетание БА с другими аллергическими заболеваниям (аллергическим ринитом (АР), конъюнктивитом, атопическим дерматитом).
Критерии оценки качества медицинской помощи
№ | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
1. | Проведена оценка контроля над симптомами астмы | B | 1+ |
2. | Проведено исследование функции внешнего дыхания/пикфлоуметри | А | 1+ |
3 | Проведено аллергологическое обследование | B | 1+ |
4. | Выполнено лечение бронхолитическими средствами быстрого действия для снятия приступов удушья | А | 1++ |
5. | Выполнено лечение препаратами противовоспалительной терапии (ингаляционные/системные глюкокортикоиды) | А | 1++ |
6. | Выполнено лечение препаратами базисной противоастматической противовоспалительной терапии (ингаляционные глюкокортикоиды в сочетании/без длительно действующих бронхолитических средств/ антилейкотриеновые препараты) в режиме регулярного применения | А | 1++ |
7. | Проведена оценка сопутствующей патологии | B | 1+ |
8. | Достигнут контроль/частичный контроль над симптомами астмы | A | 1++ |
9. | Проведено выявление факторов риска обострения астмы | B | 1+ |
10. | Выполнена сенсибилизация к причинно-значимым аллергенам | B | 1+ |
Уровни убедительности рекомендаций
Уровень убедительности | Описание | |
А | Высокая | Основана на заключениях систематических обзоров рандомизированных контролируемых испытаний. Систематический обзор получают путём системного поиска данных из всех опубликованных клинических испытаний, критической оценки их качества и обобщения результатов методом метаанализа. |
В | Умеренная | Основана на результатах, по меньшей мере, одного независимого рандомизированного контролируемого клинического испытания. |
С | Ограниченная | Основана на результатах, по меньшей мере, одного клинического испытания, не удовлетворяющего критериям качества, например, без рандомизации. |
D | Неопределенная | Утверждение основано на мнении экспертов; клинические исследования отсутствуют. |
Уровни достоверности доказательств
Уровни доказательств | Описание |
1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
1- | Мета-анализы, систематические или РКИ с высоким риском систематических ошибок |
2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
3 | Не аналитические исследования (например: описания случаев, серий случаев) |
4 | Мнение экспертов |
Бронхиальная астма – хроническое заболевание, которое нельзя вылечить, но можно взять под контроль.
Рассмотрим понятие бронхиальной астмы, клинические рекомендации по ее лечению, приведем классификацию, принципы диагностики и лечения, особенности реабилитации и профилактики, а также дадим ссылки на полезные материалы для ознакомления.
Бронхиальная астма – гетерогенное заболевание, проявляющееся хроническим воспалением дыхательных путей. Диагноз ставится по респираторной симптоматике: дыхание со свистом; одышка; кашель; чувство стеснения в груди. Данные признаки сочетаются с обратимой обструкцией дыхательных путей.
Этиология и патогенез
Факторы, влияющие на развитие и проявления БА приведены в табл. 1. Таблица 1.
Факторы, влияющие на развитие и проявления БА
| Факторы | Описание |
| Внутренние факторы | Генетическая предрасположенность к атопии Генетическая предрасположенность к бронхиальной гиперреактивности Пол (в детском возрасте БА чаще развивается у мальчиков; в подростковом и взрослом – у женщин) Ожирение |
| Факторы окружающей среды | Внутри помещения: клещи домашней пыли, аллергены домашних животных, аллергены тараканов, грибковые аллергены. Вне помещения: пыльца растений, грибковые аллергены. Инфекционные агенты (преимущественно вирусные) Профессиональные факторы Аэрополлютанты Внешние: озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др. Внутри жилища: табачный дым (активное и пассивное курение). Диета (повышенное потребление продуктов высокой степени обработки, увеличенное поступление омега-6 полиненасыщенной жирной кислоты и сниженное – антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы). |
Эпидемиология бронхиальной астмы
По крайней мере 300 млн. пациентов во всем мире страдают бронхиальной астмы. В нашей стране по данным недавнего эпидемиологического исследования распространенность астмы среди взрослых составляет 6,9%, а среди детей и подростков – около 10%.
Большинство пациентов, страдающих бронхиальной астмой, хорошо отвечают на традиционную терапию, достигая контроля заболевания. Однако существенная часть больных (20–30%) с трудными для терапии фенотипами астмы, к которым относятся тяжелая атопическая БА, БА при ожирении, БА курильщика, БА с поздним дебютом, БА с фиксированной бронхиальной обструкцией, могут быть рефрактерны к традиционной терапии. У них отмечается высокая частота обострений и обращений за неотложной медицинской помощью. В приемных отделениях и отделениях неотложной помощи стационаров развитых стран на долю больных с обострением БА приходится до 12% всех поступлений, причем 20–30% больных нуждаются в госпитализации в специализированные отделения и около 4% больных – в отделения реанимации и интенсивной терапии. Около 5% всех больных с обострением БА требуют проведения интубации трахеи и искусственной вентиляции легких (ИВЛ), в случае проведения ИВЛ летальность больных достигает 7%.
Определение степени тяжести бронхиальной астмы
Для успешной диагностики заболевания составляется клиническая картина с изучением характерных черт, симптомов и признаков, не свойственным другим болезням. История болезни по терапии бронхиальная астма начинается с первичной диагностики, в которой врач производит оценку степени обструкции дыхательных путей. Если вероятность астмы высока, необходимо сразу приступать к пробному лечению, и дальше, при отсутствии эффекта от терапии, назначать дополнительные исследования.
При низкой и средней вероятности астмы, характерные симптомы могут быть вызваны другим диагнозом.
Существует 4 стадии развития болезни:
- Интермиттирующая астма – самая безопасная стадия заболевания. Короткие приступы возникают редко, не чаще одного раза в неделю. По ночам обострения случаются еще реже.
- Легкая персистирующая астма – приступы наступают чаще, чем в раз в неделю, но только один раз в течение суток. По ночам возникает 2-3 приступа за месяц. Наряду с одышкой происходит нарушение сна, и снижение физической активности.
- Персистирующая астма средней тяжести – болезнь ежедневно дает о себе знать острыми приступами. Ночные проявления также учащаются, и проявляются чаще, чем 1 раз в неделю.
- Персистирующая астма тяжелой формы. Приступы повторяются ежедневно, по ночам доходит до нескольких случаев в неделю. Проблемы со сном – больного мучает бессонница, физическая активность. слишком затруднена.
У больного, независимо от степени тяжести заболевания, могут возникать легкие, среднетяжелые и тяжелые обострения. Даже у пациента с интермиттирующей астмой могут наблюдаться опасные для жизни приступы после долгого времени отсутствия каких-либо симптомов.
Тяжесть состояния больных не статична, и может изменяться в течение долгих лет.
Лечение и клинические рекомендации
 Клинические рекомендации по астме
Клинические рекомендации по астме
После того, как больному присвоен астматический статус, клинические рекомендации по лечению назначает лечащий врач. В зависимости от формы и стадии течения заболевания, могут применяться такие методы:
- Медикаментозная терапия, направленная на поддержание работы бронхов, профилактику воспалений, лечение симптомов, купирование приступов удушья.
- Изоляция пациента от условий, вызывающих ухудшение состояния (аллергенов, вредных условия труда и т. д.).
- Диета, исключающая жирную, соленую, вредную пищу.
- Мероприятия по оздоровлению и укреплению организма.

При медикаментозном лечении астмы нельзя применять только симптоматические препараты, поскольку организм привыкает и перестает реагировать на действующие компоненты. Таким образом, на фоне развития патологических процессов в бронхах лечение прекращает поступать, что отрицательно влияет на динамику, отдаляя полное выздоровление.
Различают 3 основных группы лекарств, которые применяют в лечении и купировании приступов астмы:
- средства неотложной помощи — они оказывают быструю помощь, в случае возникновения удушья;
- базисные лекарства;
- препараты контроля.
Все лечение направлено на снижение частоты приступов и минимизацию возможных осложнений.

Кандидата медицинских наук. Заведующий отделением пульмонологии.
Уважаемые посетители, прежде чем использовать мои советы – сдайте анализы и проконсультируйтесь с врачом!
Загрузка…
Бронхиальная астма – хроническое заболевание, которое нельзя вылечить, но можно взять под контроль. Рассмотрим понятие бронхиальной астмы, клинические рекомендации по ее лечению, приведем классификацию, принципы диагностики и лечения, особенности реабилитации и профилактики, а также дадим ссылки на полезные материалы для ознакомления.
 Бронхиальная астма – гетерогенное заболевание, проявляющееся хроническим воспалением дыхательных путей.
Бронхиальная астма – гетерогенное заболевание, проявляющееся хроническим воспалением дыхательных путей.
Диагноз ставится по респираторной симптоматике:
- дыхание со свистом;
- одышка;
- кашель;
- чувство стеснения в груди.
Данные признаки сочетаются с обратимой обструкцией дыхательных путей.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Код бронхиальной астмы по МКБ – J45.
Рассмотрим, что такое бронхиальная астма, клинические рекомендации по ее диагностике и лечению, а также особенности течения заболевания у детей.
Классификация
При классификации бронхиальной астмы принято основываться на такие критерии, как:
- этиология;
- степень тяжести;
- уровень контроля;
- период заболевания.
По тяжести заболевания
Классификация астмы по этому критерию достаточно сложна, так как требует разделения между собственно тяжестью заболевания, ответом на лечения и рядом других факторов – таких как, например, приверженность лечению.
Итак, по степени тяжести астма делится на:
- Легкую – заболевание хорошо контролируется использованием лекарственных препаратов 1 ступени.
- Средней тяжести – заболевание контролируется препаратами 3 ступени.
- Тяжелую – требует применения препаратов 4-5 ступени либо носит неконтролируемый характер.
По критерию персистенции
Выделяют:
- интермиттирующее течение болезни;
- персистирующее течение болезни.
По периоду
Выделяют:
- обострение – время, когда симптоматика нарастает;
- ремиссию – время полного отсутствия клинических признаков даже на фоне отмены лечения (у детей в подростковом возрасте иногда случается спонтанная ремиссия БА).
Диагностика
Клинические рекомендации по бронхиальной астме 2019 года включают в себя следующие основные методики диагностики бронхиальной астмы:
- повторяющиеся респираторные признаки;
- данные симптомы обычно отмечаются в ночные часы;
- приступ астмы могут спровоцировать физические нагрузки, ОРЗ, аллергены, пыль, табачный дым, контакт с домашними животными, плесенью, а также сырость в помещении, погодные явления, стрессы;
- в анамнезе больного – атопический дерматит, аллергический ринит, пищевые аллергии;
- астма или аллергии у ближайших родственников больного.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Примеры формулировки диагноза
- Бронхиальная астма, атопическая форма, легкое интермиттирующее течение, контролируемая, период ремиссии.
- Бронхиальная астма, атопическая форма, легкое персистирующее течение, частично контролируемая.
- Бронхиальная астма, атопическая форма, среднетяжелое течение, неконтролируемая.
- Бронхиальная астма, атопическая форма, тяжелое персистирующее течение, неконтролируемая, обострение.
- Бронхиальная астма, неатопическая форма, легкое персистирующее течение, контролируемая, период ремиссии.
Лечение
Известно, что бронхиальную астму невозможно полностью излечить даже на современном этапе развития медицины. Однако есть способы обеспечить больному высокое качество жизни и максимально снизить риски. Терапия БА направлена на достижение контроля над болезнью.
Эта цель включает в себя несколько важнейших аспектов:
- наблюдение за симптоматикой;
- коррекция факторов риска;
- обеспечение физической активности на хорошем уровне;
- снижение риска обострений и побочных эффектов от лечения;
- профилактика формирования бронхообструкции.
Комплексный подход к терапии включает в себя следующие составляющие:
- прием лекарственных препаратов;
- коррекция факторов риска;
- обучение пациента (информирование о болезни, техника ингаляций, режим, регулярный мониторинг и обследование);
- исключение триггеров;
- специфическая иммунотерапия;
- немедикаментозные методики.
Каждый из этих элементов очень важен для достижения успеха в лечении бронхиальной астмы.
Немедикаментозное лечение
Основным методом немедикаментозной терапии является ограничение аллергенов внутри помещений – пыли, шерсти домашних питомцев, тараканов, плесневых грибов и др. Именно они считаются основными триггерами.
Доказано, что ограничение их воздействия на организм пациента способно оказывать воздействие на снижение активности болезни.
Однако все эти мероприятия должны быть строго индивидуальными, поскольку они эффективны только в случае тщательного предварительного обследования на аллергии.
Обычно полное устранение аллергенов невозможно, в то время как некоторые ограничительные мероприятия связаны с расходами и неудобствами, а эффект от этого зачастую очень условен.
Нужно минимизировать пребывание на улице в период цветения причинно-значимых растений. Также астматикам необходимо ограничить контакт с табачным дымом.
✔ Лечение обострений астмы, скачайте таблицу в Системе Консилиум.

Скачать таблицу
Медикаментозная терапия
Основная задача медикаментозного лечения астмы – контроль над заболеванием при использовании наименьшего возможного количества лекарственных препаратов.
В зависимости от действия и цели назначения выделяют две большие группы препаратов для лечения астмы:
- средства для быстрого купирования симптомов;
- средства долгосрочного контроля над симптомами астмы.
Как быстро купировать симптомы
Препараты для оказания скорой помощи при приступе БА купируют симптомы через несколько минут путем бронходилатации.
К ним относятся:
- Коротко действующие бета-2-агонисты (КДБА).
- Антихолинергические средства.
- Аминофиллин.
- Короткодействующие бета-2-адреномиметики.
Ингаляционные КДБА (сальбутамол) допустимы к использованию для детей любого возраста. Однако данные препараты показаны к применению «по требованию).
Частое или длительное их применение – повод пересмотреть базисное противовоспалительное лечение. Регулярное использование КДБА может привести к тяжелым и опасным для жизни обострениям.
КДБА быстро и эффективно воздействуют на гладкую мускулатуру дыхательных путей, обладая при этом наиболее благоприятным профилем безопасности. Возможны побочные эффекты – дозозависимый тремор и тахикардия.
Антихолинергики менее эффективны, поэтому показаны в качестве препаратов 2 линии.
Аминофиллин не рекомендован к использованию при бронхиальной астме в связи с доказанной небезопасностью для пациентов – он повышает риск развития побочных эффектов от использования глюкокортикоидов, минералокортикоидов, анестетиков, ксантинов, препаратов, воздействующих на ЦНС и бета-адреномиметиков.
Препараты от аллергии, эритромицин, миксилетин и бета-адреноблокаторы усиливают действие аминофиллина.
Применение пероральных КДБА у детей с БА не рекомендуется.
Что применять для долгосрочного контроля над астмой
Благодаря противовоспалительной активности, ингаляционные глюкокортикостероиды проявляют наибольший эффект, а потому показаны в качестве лекарственных препаратов первой линии для контроля над БА любой степени тяжести в виде монотерапии или в сочетании с другими средствами.
Пациентам, получающим лечение впервые, показана монотерапия небольшими дозами ингаляционных глюкокортикостероидов.
Клинический эффект, по большей части, достигается за счет использования низких и средних доз препаратов, поэтому в случае их неэффективности необходимо пересмотреть технику проведения ингаляции, уточнить диагноз и оценить приверженность пациента (или его родителей) лечению и выполнению врачебных рекомендаций.
После того, как контроль над БА достигнут, доза постепенно снимается до минимальной эффективной. Оптимальная поддерживающая доза рассчитывается индивидуально для каждого больного.
Препаратами второго выбора после ИГКС являются антагонисты лейкотриеновых рецепторов (АЛТР). Кроме того, их в ряде случаев назначают в качестве дополнительного средства на последующих этапах лечения.
Они облегчают симптоматику и улучшают функцию легких, а также предупреждают развитие обострений БА у пациентов начиная с 2 лет (в том числе спровоцированные ОРВИ).
Кроме того, АЛТР – хорошая профилактика бронхоспазма, вызванного чрезмерной физической нагрузкой. Они особенно эффективны у лиц, имеющий сопутствующий аллергический ринит.
Обычно ИГКС назначают в комплексе с длительно действующими агонистами бета-2-адренорецепторов. К препаратам данной группы относятся, например, салметерол и формотерол, оказывающие длительный бронхорасширяющий эффект.
Клинические рекомендации по бронхиальной астме у детей описывают сочетание ИГКС+ДДБА, которые показывают гораздо большую эффективность, чем монотерапия стероидами даже в высоких дозировках.
Однако данное сочетание не назначается пациентам младше 5 лет в связи с недостаточной доказательной базой эффективности этой комбинации у маленьких детей.
В базисном лечении астмы у детей не рекомендованы кромоны – их эффективность не доказана, не смотря на высокий уровень безопасности.
Теофиллин – производное ксантина пролонгированного действия. Препарат расширяет бронхи, оказывает легкий противовоспалительный эффект. Однако у детей он не рекомендован в связи с высоким риском развития тяжелых побочных эффектов.
Теофиллин показан только взрослым пациентам и только в случае, когда другие варианты базисной терапии недоступны.
Омализумаб (моноклональные антитела к иммуноглобулину Е) рекомендован больным с персистирующей астмой, плохо поддающейся лечению другими препаратами.
Данное средство незначительно снимает симптомы и сокращает количество обострений, улучшает функцию легких и повышает качество жизни пациента. Доза рассчитывается на основе исходного уровня IgE и веса больного.
✔ Ингаляционные устройства в лечении бронхиальной астмы, полезная таблица в Системе Консилиум.

Скачать таблицу
Стратегии фармакотерапии при астме (вне обострения)
Особенности лечения астмы обусловлены возрастными особенностями больных. Всегда нужно иметь в виду, что у детей возможен слабый ответ на проводимую терапию, а подростки не всегда могут выполнять все рекомендации.
Пациентам независимо от возраста, тяжести состояния и уровня контроля должны быть доступны лекарства для быстрого снятия симптомов.
Однако частое их применение говорит об отсутствии контроля и необходимости перехода на следующую ступень базисной терапии.
Существует 5 ступеней базисной терапии БА. Каждая из них соответствует числу препаратов или уровню дозы ИГКС.
Терапия подбирается путем ступенчатого подхода основываясь на уровень контроля. При этом необходимо разделять текущее состояние и риск развития обострения.
Если ингаляции, купирование симптомов сопутствующих заболеваний, соблюдение профилактических мероприятий не приносит эффекта в течение 1-3 месяцев, рассматривается вариант перехода на следующую ступень лечения. Если же контроль достигнут и сохраняется в течение 3 месяцев, можно перейти на предыдущую ступень.
Иммунотерапия
Аллерген-специфическая иммунотерапия призвана выработать устойчивую клиническую толерантность у больных с различными аллергиями.
Данный вид лечения облегчает астматические симптомы, снижает гиперреактивность дыхательных путей и потребность в средствах базисной терапии.
Данный метод предпочтительнее лекарственной терапии у больных с легкой и среднетяжелой астмой, так как эффект сохраняется и после прекращения АСИТ.
Кроме того, она предотвращает переход аллергического ринита в БА. Подбор препаратов для АСИТ и определение способа их введения осуществляются аллергологом-иммунологом индивидуально.
✔ Оценка контроля бронхиальной астмы у взрослых, подростков и детей, в Системе Консилиум.
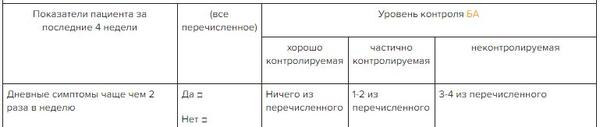
Открыть таблицу полностью
Как лечить обострение астмы
К сожалению, БА в случае обострения способна привести пациента к смерти несмотря на все принятые меры.
Определение обострения астмы можно сформулировать так – острый или подострый эпизод прогрессирующего ухудшения состояния, вызванного обструкцией дыхательных путей. Обострения могут быть различными по тяжести – от легких до крайне тяжелых и несущих угрозу для жизни.
Лечение обострений может проходить:
- в домашних условиях;
- амбулаторно;
- бригадой СМП;
- в условиях профильного отделения или ОРИТ.

Бронхиальная астма: клиническая рекомендация
Клинические рекомендации по астматическому статусу и появление новых современных лекарственных средств позволило существенно сократить число вызовов СМП на тяжелые приступы и смертность от БА в целом.
Бронхиальная астма – заболевание сугубо клиническое. Диагноз устанавливается на основе жалоб больного и данных его анамнеза, а также клинико-функционального обследования с оценкой обратимости обструкции бронхов и специфических аллергологических тестов в сочетании с исключением других патологий дыхательных путей.
Клинические рекомендации по бронхиальной астме описывают методы диагностики для пациентов разных возрастов, а также дополнительные методики подтверждения диагноза, а также содержат перечень критериев для определения степени тяжести патологии.
Основной принцип лечения БА – ступенчатый подход с увеличением объема мероприятий при отсутствии контроля и наличия факторов риска обострения, и снижением объема терапии при достижении контроля и отсутствии факторов риска. Это зависит от степени выраженности симптомов заболевания.
Клинические рекомендации по бронхиальной астме 2019 года, помимо прочего, включают в себя:
- Критерии оценки качества медицинской помощи пациентам.
- Алгоритмы ведения больного.
- Профилактические мероприятия.
- Рекомендации по рациону питания.
- Дополнительные сведения.
Реабилитация
Больным астмой показано:
- санаторно-курортное лечение в учреждениях соответствующего профиля;
- вне обострений – регулярные умеренные физические нагрузки под контролем врача ЛФК;
- физиотерапия (при достижении контроля над заболеванием на фоне применения базисного лечения).
Астма у детей: особенности
При лечении астмы у ребенка стоит учитывать его индивидуальные особенности, а также предпочтения — его или его родителей.
Основываясь на объеме лечения, оценивается и степень тяжести астмы. Этот критерий способен изменяться, поэтому в дальнейшем необходима его постоянная переоценка.
Лечение астмы у ребенка и взрослого – это непрерывный циклический процесс, который включает в себя:
- оценку общего состояния больного;
- пересмотр терапии;
- постоянный контроль ответа на лечение.
Определение степени контроля над болезнью включает в себя:
- контроль симптомов за последние 28 дней;
- определение факторов риска, определение показателей ФВД.
Контроль терапии состоит из:
- проверки техники ингаляции, определение степени приверженности терапии;
- контроля побочных явлений;
- оценки индивидуального плана лечения;
- определение отношения пациента и его родителей к болезни, формулирование целей лечения.
Очень важно исключить сопутствующую патологию, которая может стать причиной обострения и снижать качество жизни больного:
- Риносинусит.
- Рефлюкс-эзофагит.
- Избыточная масса тела.
- Обструктивное апноэ сна.
- Депрессивные состояния.
- Тревожные расстройства.
Повторная оценка состояния больного проводится через 1-2 месяца после начала лечения, а в дальнейшем – каждые 3 месяца.
На каждом из этапов возможно как усиление, так и уменьшение объема терапии. Детей с бронхиальной астмой наблюдает педиатр и аллерголог-иммунолог, возможны консультации других узких специалистов.
Календарь аллергика, скачайте в журнале «Заместитель главного врача»
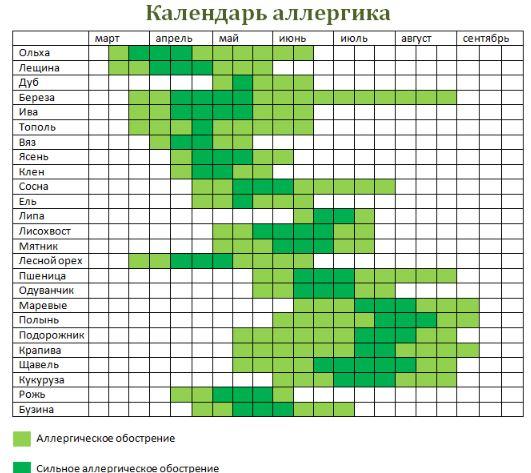
Скачать календарь
Профилактика
Эффективных программ профилактики БА на сегодняшний день не разработано. В качестве триггеров упоминаются инфекции, пищевые пыльцевые аллергены, стрессы и табачный дым.
Не доказана эффективность таких профилактических мероприятий, как диета с исключением аллергенов или прием витамина Д в период беременности. Также находятся на стадии изучения препараты, мобилизующие механизмы иммунитета для первичной профилактики БА.
Профилактика обострений астмы включает в себя:
- прием медикаментов;
- коррекцию факторов риска;
- обучение пациента;
- исключение триггеров;
- специфическую иммунную терапию;
- нелекарственные методы;
- своевременную вакцинацию по принципам, рекомендованным для детей-аллергиков.
Единственным фактором окружающей среды, на который можно оказать влияние извне, является ограничение контакта с сигаретным дымом в период вынашивания ребенка и новорожденности.
Смотреть список литературы
Материал проверен экспертами Актион Медицина


