Атеросклероз сосудов сердца реферат
Атеросклероз: особенности заболевания
Министерство
здравоохранения Красноярского края
Краевое
государственное образовательное учреждение среднего профессионального
образования
Дивногорск
медицинский техникум
Реферат
Проверил: Никитина С.М.
Выполнила: Шкобенева Алёна
Содержание
1.
Определение
.
Статистика
.
Этиология
.
Клиническая картина
.
Патогенез
.
Классификация
.
Профилактика
Литература
1. Определение
Атеросклероз — хроническое заболевание артерий
эластического и мышечно-эластического типа, возникающее вследствие нарушения
липидного обмена и сопровождающееся отложением холестерина и некоторых фракций
липопротеидов в интиме сосудов. Отложения формируются в виде атероматозных
бляшек. Последующее разрастание в них соединительной ткани (склероз), и
кальциноз стенки сосуда приводят к деформации и сужению просвета вплоть до
облитерации (закупорки).
Статистика атеросклероза весьма неутешительна.
Уже после 30-35 лет атеросклерозом заболевает 75% мужчин и 38% женщин. В
возрасте 55-60 лет эти цифры приближаются почти к 100%. Однако, смертность от
атеросклероза составляет в среднем 58% (в основном от острых инфарктов и
инсультов), хотя в некоторых странах она достигает 69%. Понятно, что не каждый
человек, заболевший атеросклерозом умирает от него, поскольку прежде он может
завершить свою жизнь от рака, сахарного диабета или каких-либо иных болезней
цивилизации. Многие же, кто перенес инсульты, на всю жизнь остаются
прикованными к кровати или инвалидной коляске. Атеросклероз развивается
постепенно, в среднем, 15-20 лет, прежде чем появятся первые клинические его
симптомы. В настоящее время, в ряде случаев кардиологи отмечают начало развития
атеросклероза уже в подростковом возрасте, что еще 100 лет назад считалось невероятным
фактом. Кстати, смертность от этого заболевания не превышало тогда 5-6%. А во
времена ведической цивилизации — была лишь одним из признаков глубокой
старости.
Атеросклероз наиболее развит в технократически
развитых странах, особенно в США, Германии, Швеции, Англии, Финляндии и Дании.
В последнее время их стремительно стали догонять крупные города России и
Украины. Например, в Москве, С-Петербурге, Екатеринбурге, Киеве и
Днепропетровске смертность от острых инфарктов и инсультов достигло в настоящее
время 65%. Специальные кардиологические программы по борьбе с
сердечно-сосудистыми заболеваниями в США, начатые около 25 лет назад, снизили
смертность от атеросклероза с 69% до 45%. Наиболее низкая смертность от данной
патологии отмечается в Японии, Индии, Непале, Бирме и в некоторых
латиноамериканских странах.
. Этиология
Как таковой единой теории возникновения данного
заболевания нет. Выдвигаются следующие варианты, а также их сочетания:
· теория липопротеидной инфильтрации —
первично накопление липопротеидов в сосудистой стенке,
· теория дисфункции эндотелия —
первично нарушение защитных свойств эндотелия и его медиаторов,
· аутоиммунная — первично нарушение
функции макрофагов и лейкоцитов, инфильтрация ими сосудистой стенки,
· моноклональная — первично возникновение
патологического клона гладкомышечных клеток,
· вирусная — первично вирусное
повреждение эндотелия (герпес, цитомегаловирус и др.),
· перекисная — первично нарушение
антиоксидантной системы,
· генетическая — первичен
наследственный дефект сосудистой стенки,
· хламидиозная — первичное поражение
сосудистой стенки хламидиями, в основном, Chlamydia pneumoniae.
Однако из всех данных теорий можно выделить 2
основные:
Согласно первой, атеросклероз развивается
вследствие отложения липидов на стенке сосудов в результате увеличения
абсолютного содержания липидов крови или нарушения метаболизма липопротеинов
(ЛП).
Вторая теория основана на том, что для
возникновения болезни необходимо повреждение стенки сосуда (механическое,
химическое или иммунологическое), причем отложение липидов хотя и играет важную
роль в прогрессировании повреждения, но является вторичным. Накопление
холестерина (ХС) в зонах атеросклеротического поражения стенки сосуда было
отмечено еще в конце прошлого столетия, однако особое значение этот факт
приобрел после опытов Н. Н. Аничкова и С. С. Халатова, в которых добавление ХС
в рацион кроликов приводило к образованию повреждений аорты, напоминающих
атеросклеротические повреждения сосудов человека.
Факторы, способствующие развитию атеросклероза:
. Наследственно — конституциональное
предрасположение;
. Алиментарный фактор — неправильное
питание, содержащее избыток жиров и углеводов и недостаток витамина С;
. Психоэмоциональное напряжение;
. Повышенное артериальное давление;
. Сосудистый фактор, связанный с
нарушением нервной регуляции сосудов, их поражением при различных инфекционных
и инфекционно — аллергических заболеваниях.
. Клиническая картина
Клиническая картина зависит от того, какие
артерии поражены преимущественно. Для клинической практики наибольшее значение
имеет атеросклеротическое поражение аорты, коронарных артерий(венечных) артерий
сердца, артерий мозга и нижних конечностей; могут поражаться почечные и
мезентеральные артерии. При атеросклерозе аорты, какие — либо характерные
жалобы отсутствуют, и такой атеросклероз распознается лишь при непосредственном
обследовании больного и проведении инструментальных методов исследования.
Атеросклероз сосудов головного мозга наиболее
характерен для лиц пожилого и старческого возраста. Отмечается постоянное
снижение кровоснабжения мозга и вследствие этого постоянное кислородное
голодание. Проявляется такой атеросклероз снижением памяти, головокружениями,
снижением умственной работоспособности, способности к концентрации внимания.
Данное вид заболевание заканчивается развитием старческого слабоумия.
Если просвет мозговых артерий закрывается
бляшками значительно, может развиться ишемический инсульт. При развитии данного
осложнения появляется так называемая мозговая симптоматика в виде нарушения
речи, глотания, появления парезов и параличей, а в дальнейшем и к смерти.
При атеросклерозе сосудов нижних конечностей
вследствие снижения кровоснабжения главным симптомом является похолодание стоп
и пальцев, а также слабость в ногах. Характерный симптом — перемеживающая
хромота: возникновение болей в икроножных мышцах при ходьбе и прекращение их
при остановке. Со временем в нижней части голени могут появиться трофические
язвы, а в тяжелых случаях развивается атеросклеротическая гангрена —
омертвление пальцев ног.
Атеросклероз коронарных (венечных) артерий
сердца проявляется приступами стенокардии и приводит к развитию инфаркта
миокарда.
Атеросклеретические бляшки часто возникают в
бифуркации артерий — там, где кровоток неравномерен; иными словами, в
расположении бляшек играет роль локальная гемодинамика.
5. Патогенез
Патогенез атеросклероза называют атерогенезом.
Он происходит в несколько этапов. Развитие атеросклеротического поражения — это
совокупность процессов поступления в интиму и выхода из нее липопротеидов и
лейкоцитов, пролиферации и гибели клеток, образования и перестройки
межклеточного вещества, а также разрастания сосудов и обызвествления. Эти
процессы управляются множеством сигналов, часто разнонаправленных.
Накапливается все больше данных о сложной патогенетической связи между
изменением функции клеток сосудистой стенки и мигрировавших в нее лейкоцитов и
факторами риска атеросклероза.
Накопление и модификация липопротеидов. В норме
интима артерий образована одноклеточным эндотелиальным слоем, под которым
находятся гладкомышечные клетки, погруженные в межклеточное вещество. Первые
проявления болезни — так называемые липидные пятна. Их появление связано с
местным отложением липопротеидов в интиме. Атерогенными свойствами обладают не
все липопротеиды, а только низкой (ЛПНП) и очень низкой плотности (ЛПОНП).
Изначально они накапливаются в интиме преимущественно за счет связывания с компонентами
межклеточного вещества — протеогликанами. В местах образования липидных пятен
большую роль играет преобладание гепарансульфатов над двумя другими
гликозаминогликанами — кератансульфатами и хондроитинсульфатами. В интиме
липопротеиды, особенно связанные с протеогликанами, могут вступать в химические
реакции. Основную роль играют две: окисление и неферментативное
гликозилирование. В интиме в отличие от плазмы содержится мало антиоксидантов.
Образуется смесь окисленных ЛПНП, причем окисляются как липиды, так и белковый
компонент. При окислении липидов образуются гидроперекиси, лизофосфолипиды,
оксистерины и альдегиды (при перекисном окислении жирных кислот). Окисление
апопротеинов ведет к разрыву пептидных связей и соединению боковых цепей аминокислот
(обычно ?-аминогруппы лизина) с продуктами расщепления жирных кислот
(4-гидроксиноненалем и малоновым диальдегидом). Стойкая гипергликемия при
сахарном диабете способствует неферментативному гликозилированию апопротеинов и
собственных белков интимы, что тоже нарушает их функции и ускоряет атерогенез.
Миграция лейкоцитов и образование ксантомных
(пенистых) клеток Кальцификация стенки сосуда. Миграция лейкоцитов, в основном
моноцитов и лимфоцитов, — вторая стадия развития липидного пятна. Их миграцию в
интиму обеспечивают расположенные на эндотелии рецепторы — молекулы адгезии.
Особого внимания заслуживают молекулы VCAM-1 и ICAM-1 (из суперсемейства
иммуноглобулинов) и Р-селектины. Синтез молекул адгезии могут увеличивать
цитокины. Так, интерлейкин-1 (ИЛ-1) и фактор некроза опухолей (ФНО?) вызывают
или усиливают синтез эндотелиальными клетками VCAM-1 и ICAM-1. В свою очередь,
выброс цитокинов клетками сосудистой стенки стимулируется модифицированными
липопротеидами. Образуется порочный круг. Играет роль и характер тока крови. В
большинстве участков неизмененной артерии кровь течет ламинарно, и возникающие
при этом силы снижают экспрессию (проявление) на поверхности эндотелиальных
клеток молекул адгезии. Также ламинарный кровоток способствует образованию в эндотелии
окиси азота NO. Кроме сосудорасширяющего действия, в низкой концентрации,
поддерживаемой эндотелием, NO обладает противовоспалительной активностью,
снижая, например, синтез VCAM-1. Но в местах ветвления ламинарный ток часто
нарушен, именно там обычно возникают атеросклеротические бляшки. После адгезии
лейкоциты проходят через эндотелий и попадают в интиму. Липопротеиды могут
непосредственно усиливать миграцию: окисленные ЛПНП способствуют хемотаксису
лейкоцитов. К дальнейшему образованию липидного пятна причастны моноциты. В
интиме моноциты становятся макрофагами, из которых за счет опосредованного
рецепторами эндоцитоза липопротеидов возникают заполненные липидами ксантомные
(пенистые) клетки. Раньше предполагали, что в эндоцитозе участвуют хорошо известные
рецепторы ЛПНП, но при дефекте этих рецепторов как у экспериментальных
животных, так и у больных (например, при семейной гиперхолестеринемии) все
равно имеются многочисленные ксантомы и атеросклеротические бляшки, заполненные
ксантомными клетками. Кроме того, экзогенный холестерин тормозит синтез этих
рецепторов, и при гиперхолестеринемии их мало. Теперь предполагается роль
скэвенджер-рецепторов макрофагов (связывающих в основном модифицированные
липопротеиды) и других рецепторов для окисленных ЛПНП и мелких атерогенных
ЛПОНП. Некоторые ксантомные клетки, поглотившие липопротеиды из межклеточного
вещества, покидают стенку артерии, препятствуя тем самым накоплению в ней
липидов. Если же поступление липопротеидов в интиму преобладает над их выведением
с макрофагами (или другими путями), липиды накапливаются и в итоге образуется
атеросклеротическая бляшка. В растущей бляшке некоторые ксантомные клетки
подвергаются апоптозу или некрозу. В результате в центре бляшки образуется
полость, заполненная богатыми липидами массами, что характерно для поздних
стадий атерогенеза.
Про- и антиатерогенные факторы. При поглощении
модифицированных липопротеидов макрофаги выделяют цитокины и факторы роста,
способствующие развитию бляшки. Одни цитокины и факторы роста стимулируют
деление гладкомышечных клеток и синтез межклеточного вещества, которое
накапливается в бляшке. Другие цитокины, особенно интерферон-? из
активированных Т-лимфоцитов, тормозят деление гладкомышечных клеток и синтез
коллагена. Такие факторы, как ИЛ-1 и ФНО, вызывают выработку в интиме
тромбоцитарного фактора роста и фактора роста фибробластов, которые играют роль
в дальнейшей судьбе бляшки. Таким образом, происходит сложное взаимодействие
факторов, как ускоряющих, так и тормозящих атерогенез. Велика роль и небелковых
медиаторов. Активированные макрофаги и клетки сосудистой стенки (эндотелиальные
и гладкомышечные) вырабатывают свободные радикалы кислорода, которые
стимулируют пролиферацию гладкомышечных клеток, усиливают синтез цитокинов, а
также связывают NO. С другой стороны, активированные макрофаги способны к
синтезу индуцируемой NO-синтазы. Этот высокоактивный фермент вырабатывает NO в
высоких, потенциально токсичных концентрациях — в отличие от небольшой
концентрации NO, создаваемой конститутивной формой фермента — эндотелиальной
NO-синтазой. Помимо макрофагов, в удалении холестерина из пораженной интимы
участвуют липопротеиды высокой плотности (ЛПВП), обеспечивающие так называемый
обратный транспорт холестерина. Доказана четкая обратная зависимость между
концентрацией холестерина ЛПВП и риском ИБС. У женщин детородного возраста
концентрация холестерина ЛПВП выше, чем у сверстников-мужчин, и во многом
благодаря этому женщины реже страдают атеросклерозом. В эксперименте показано,
что ЛПВП способны удалять холестерин из ксантомных клеток.
Участие гладкомышечных клеток.
Атеросклеротическая бляшка развивается из липидного пятна, но не все пятна
становятся бляшками. Если для липидных пятен характерно накопление ксантомных
клеток, то для бляшек — фиброз. Межклеточное вещество в бляшке синтезируют в
основном гладкомышечные клетки, миграция и пролиферация которых — вероятно,
критический момент в образовании фиброзной бляшки на месте скопления ксантомных
клеток. Миграцию в липидное пятно гладкомышечных клеток, их пролиферацию и
синтез межклеточного вещества вызывают цитокины и факторы роста, выделяемые под
влиянием модифицированных липопротеидов и других веществ макрофагами и клетками
сосудистой стенки. Так, тромбоцитарный фактор роста, выделяемый активированными
эндотелиальными клетками, стимулирует миграцию гладкомышечных клеток из медии в
интиму. Образуемые локально факторы роста вызывают деление как собственных
гладкомышечных клеток интимы, так и клеток, пришедших из медии. Один из мощных
стимуляторов синтеза этими клетками коллагена — трансформирующий фактор роста
р. Кроме паракринной (факторы поступают от соседних клеток) происходит и
аутокринная (фактор вырабатывается самой клеткой) регуляция гладкомышечных
клеток. В результате происходящих с ними изменений ускоряется переход липидного
пятна в атеросклеротическую бляшку, содержащую много гладкомышечных клеток и
межклеточного вещества. Как и макрофаги, эти клетки могут вступать в апоптоз:
его вызывают цитокины, способствующие развитию атеросклероза.
. Классификация
От того, какие артерии поражены преимущественно
атеросклероз различают:
· атеросклеротическое поражение аорты,
· атеросклеротическое поражение
коронарных артерий(венечных) артерий сердца,
· атеросклеротическое поражение
артерий мозга и нижних конечностей;
· атеросклеротическое поражение
почечных и мезентеральных артерии.
Атеросклерозу способствует малоподвижный образ
жизни, курение, жирная пища, а также неумеренная прибавка в весе. Профилактика
атеросклероза требует перехода на пищу, содержащую мало жира и холестерина,
отказа от курения; необходимо регулировать кровяное давление с помощью диеты и,
если нужно, лекарственных препаратов; важны для профилактики атеросклероза
также физические упражнения и поддержание нормального веса. Когда клинические
признаки атеросклероза уже появились, можно замедлить его прогрессирование, а в
некоторых случаях и вызвать обратное развитие атеросклеротических изменений,
используя средства, снижающие содержание холестерина в составе ЛПНП и
повышающие уровень связанного с ЛПВП холестерина в крови.
Мы можем воздействовать лишь на один из четырех
механизмов формирования атеросклероза — нарушенный липидный, холестериновый
обмен.
атеросклероз эластический бляшка клинический
Литература
1.
Внутренние болезни по Тинсли и Харри. Том 2.-Москва:Практика,2002
.
Атеросклероз/А. Л. Раков, В. Н. Колесников//Новая аптека.-2002.-№ 6
.
Атеросклероз-основные теории развития/Мкртчян//Диабет. Образ жизни.-2004.-№ 6
.
Атеросклероз: клиническая значимость и возможности предупреждения/Марцевич//Лечащий
врач.-2004.-№ 2
.
Немедикаментозные методы коррекции гиперлипидемии/Д. М. Аронов//Лечащий
врач.-2002.-№ 7-8
Приложение
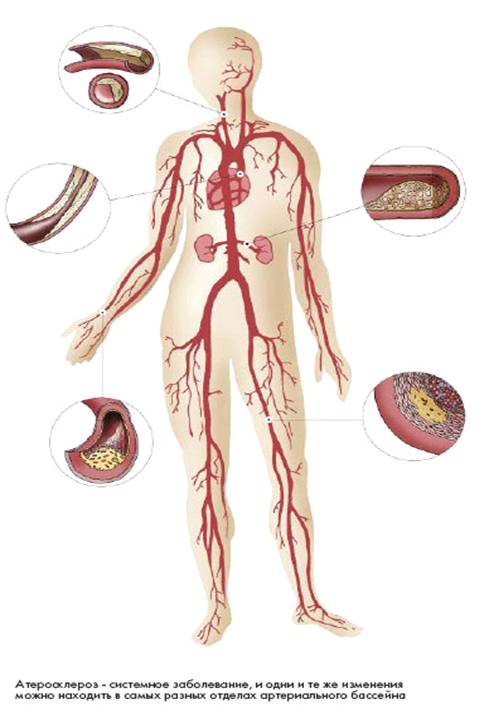
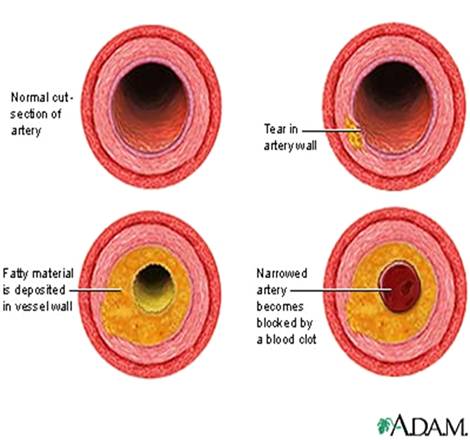
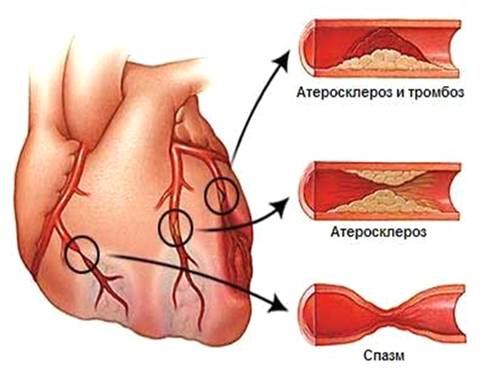
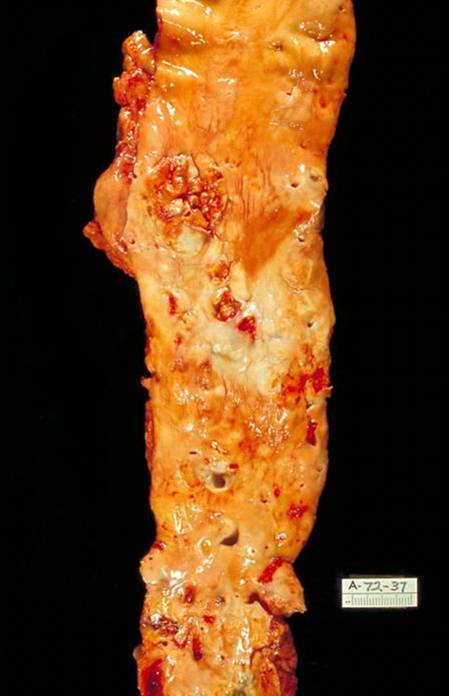
Вид пораженной артерии атеросклерозом
Ïîíÿòèå òåðìèíà «àòåðîñêëåðîç», åãî îñîáåííîñòè. Îñíîâíûå ìåòîäû ëå÷åíèÿ çàáîëåâàíèÿ: íåìåäèêàìåíòîçíîå, ìåäèêàìåíòîçíîå, õèðóðãè÷åñêîå. Îñîáåííîñòè ëå÷åíèÿ àòåðîñêëåðîçà áåç ëåêàðñòâåííûõ ïðåïàðàòîâ è ñ íèìè. Äèåòà äëÿ ïðîôèëàêòèêè è ëå÷åíèÿ çàáîëåâàíèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
ÓÎ «Âèòåáñêèé ãîñóäàðñòâåííûé îðäåíà Äðóæáû íàðîäîâ ìåäèöèíñêèé óíèâåðñèòåò»
Êàôåäðà ôàêóëüòåòñêîé òåðàïèè
Ðåôåðàò
«Àòåðîñêëåðîç»
Âûïîëíèëà: ñòóäåíòêà 4 êóðñà
ëå÷åáíîãî ôàêóëüòåòà 41 ãðóïïû
Áðàãèíà Îëüãà Èãîðåâíà
Ïðåïîäàâàòåëü:
Àíòîíûøåâà Îëüãà Âëàäèìèðîâíà
Âèòåáñê, 2015
Îãëàâëåíèå
- ×òî òàêîå àòåðîñêëåðîç?
- Ëå÷åíèå àòåðîñêëåðîçà
- Íåìåäèêàìåíòîçíîå ëå÷åíèå
- Ìåäèêàìåíòîçíîå ëå÷åíèå
- Äèåòà
- Ñïèñîê ëèòåðàòóðû
Àòåðîñêëåðîç — õðîíè÷åñêîå çàáîëåâàíèå àðòåðèé ýëàñòè÷åñêîãî è ìûøå÷íî-ýëàñòè÷åñêîãî òèïà, âîçíèêàþùåå âñëåäñòâèå íàðóøåíèÿ ëèïèäíîãî è áåëêîâîãî îáìåíà è ñîïðîâîæäàþùååñÿ îòëîæåíèåì õîëåñòåðèíà è íåêîòîðûõ ôðàêöèé ëèïîïðîòåèäîâ â èíòèìå ñîñóäîâ. Îòëîæåíèÿ ôîðìèðóþòñÿ â âèäå àòåðîìàòîçíûõ áëÿøåê. Ïîñëåäóþùåå ðàçðàñòàíèå â íèõ ñîåäèíèòåëüíîé òêàíè (ñêëåðîç), è êàëüöèíîç ñòåíêè ñîñóäà ïðèâîäÿò ê äåôîðìàöèè è ñóæåíèþ ïðîñâåòà âïëîòü äî îáòóðàöèè (çàêóïîðêè ñîñóäà). Âàæíî îòëè÷àòü àòåðîñêëåðîç îò àðòåðèîñêëåðîçà Ìåíêåáåðãà, äðóãîé ôîðìû ñêëåðîòè÷åñêèõ ïîðàæåíèé àðòåðèé, äëÿ êîòîðîé õàðàêòåðíî îòëîæåíèå ñîëåé êàëüöèÿ â ñðåäíåé îáîëî÷êå àðòåðèé, äèôôóçíîñòü ïîðàæåíèÿ (îòñóòñòâèå áëÿøåê), ðàçâèòèå àíåâðèçì (à íå çàêóïîðêè) ñîñóäîâ. Àòåðîñêëåðîç ñîñóäîâ ñåðäöà âåäåò ê ðàçâèòèþ èøåìè÷åñêîé áîëåçíè ñåðäöà.
Ëå÷åíèå àòåðîñêëåðîçà äîëæíî áûòü êîìïëåêñíûì, âêëþ÷àþùèì öåëûé ðÿä ìåðîïðèÿòèé, íàïðàâëåííûõ íà êîððåêöèþ îáðàçà æèçíè áîëüíîãî, íà èçìåíåíèå ñòèëÿ åãî ïèòàíèÿ, íå ãîâîðÿ óæå ïðî îòêàç îò òàêèõ âðåäíûõ ïðèâû÷åê êàê óïîòðåáëåíèå àëêîãîëÿ è êóðåíèå. È, êîíå÷íî, íå îáîéòèñü áåç ìåäèêàìåíòîçíîãî ëå÷åíèÿ, ñïîñîáñòâóþùåãî âîññòàíîâëåíèþ ïðîöåññà íîðìàëüíîãî îáìåíà âåùåñòâ. Ïðè ëå÷åíèè, à òàêæå ïðîôèëàêòèêå àòåðîñêëåðîçà âûäåëÿþòñÿ ñëåäóþùèå îñíîâíûå íàïðàâëåíèÿ:
1.íåìåäèêàìåíòîçíîå (áåç ïðèìåíåíèÿ ëåêàðñòâåííûõ ïðåïàðàòîâ),
2.ìåäèêàìåíòîçíîå (ñ ïðèìåíåíèåì ëåêàðñòâ),
3.ëå÷åíèå ðàçëè÷íûõ ñîïóòñòâóþùèõ çàáîëåâàíèé,
4.õèðóðãè÷åñêîå ëå÷åíèå.
Çàäà÷à íåìåäèêàìåíòîçíîãî ëå÷åíèÿ çàêëþ÷àåòñÿ â óñòðàíåíèè ôàêòîðîâ ðèñêà, à òàêæå â êîððåêöèè îáðàçà æèçíè áîëüíûõ, ñòðàäàþùèõ àòåðîñêëåðîçîì. Òàê, áîðüáà ñ òàê íàçûâàåìûìè èçìåíÿåìûìè ôàêòîðàìè ðèñêà âêëþ÷àåò ñëåäóþùèå ìåðû: 1. Îðãàíèçàöèþ ïðàâèëüíîãî ïèòàíèÿ: — ñîêðàùåíèå óïîòðåáëåíèÿ ïðîäóêòîâ, â êîòîðûõ ñîäåðæèòñÿ áîëüøîå êîëè÷åñòâî õîëåñòåðèíà,
-äèåòà ñ íèçêèì ñîäåðæàíèåì æèâîòíûõ æèðîâ,
-óïîòðåáëåíèå ïðîäóêòîâ ñ âûñîêèì ñîäåðæàíèåì íåíàñûùåííûì æèðíûõ êèñëîò,
-èñêëþ÷åíèå ïåðååäàíèÿ.
2. Áîðüáó ñ îæèðåíèåì: ïðè ïîääåðæàíèè ìàññû òåëà, êîòîðàÿ ìàêñèìàëüíî ïðèáëèæåíà ê «èäåàëüíîìó âåñó», ñóùåñòâåííî óìåíüøàåòñÿ ðèñê ðàçâèòèÿ íå òîëüêî àòåðîñêëåðîçà, íî è äèàáåòà, ãèïåðòîíèè, à òàêæå èøåìè÷åñêîé áîëåçíè ñåðäöà (èëè ÈÁÑ). 3. Îòêàç îò êóðåíèÿ è àëêîãîëÿ: äåëî â òîì, ÷òî ýòè âðåäíûå ïðèâû÷êè êðàéíå íåãàòèâíî ñêàçûâàþòñÿ íà ôóíêöèîíèðîâàíèè ñåðäöà, à òàêæå íà ñîñòîÿíèè ñîñóäîâ. 4. Óâåëè÷åíèå ôèçè÷åñêîé àêòèâíîñòè, ïîìîãàþùåé óëó÷øèòü ðàáîòó ñåðäöà. Êðîìå òîãî, ôèçè÷åñêèå íàãðóçêè ñïîñîáñòâóþò ñíèæåíèþ âåñà, ïðåäîòâðàùàþò ðàçâèòèå ãèïåðòîíèè è ñàõàðíîãî äèàáåòà. Áëàãîäàðÿ çàíÿòèÿì ñïîðòîì ñåðäå÷íàÿ ìûøöà ñíàáæàåòñÿ êèñëîðîäîì. 5. Óñòðàíåíèå âñåõ ñòðåññîâûõ ñèòóàöèé è ôàêòîðîâ, ïðèâîäÿùèõ ê ïåðåóòîìëåíèþ, ÷òî ïîìîæåò, âî-ïåðâûõ, îòðåãóëèðîâàòü ðàáîòó íåðâíîé è ýíäîêðèííîé ñèñòåì, âî-âòîðûõ, íîðìàëèçîâàòü îáìåí âåùåñòâ. Ñëåäóåò îòìåòèòü, ÷òî äëÿ ëå÷åíèÿ è, ñîîòâåòñòâåííî, ïðîôèëàêòèêè àòåðîñêëåðîçà äîñòàòî÷íî ïðèäåðæèâàòüñÿ çäîðîâîãî îáðàçà æèçíè. Ñîãëàñíî ðåçóëüòàòàì èññëåäîâàíèé, óñòðàíåíèå õîòÿ áû îäíîãî ôàêòîðà ðèñêà çíà÷èòåëüíî ñíèæàåò ðèñê îáðàçîâàíèÿ îñëîæíåíèé àòåðîñêëåðîçà â íåñêîëüêî ðàç. Óñòðàíåíèå âñåõ ïåðå÷èñëåííûõ ôàêòîðîâ ìíîãîêðàòíî óëó÷øàåò ïðîãíîç òå÷åíèÿ çàáîëåâàíèÿ.
Ýòîò âèä ëå÷åíèÿ èãðàåò îäíó èç âàæíåéøèõ ðîëåé â áîðüáå ñ àòåðîñêëåðîçîì è ñîïóòñòâóþùèìè åìó îñëîæíåíèÿìè. Îñíîâíàÿ öåëü ìåäèêàìåíòîçíîãî ëå÷åíèÿ äàííîãî çàáîëåâàíèÿ — ýòî óìåíüøåíèå êîíöåíòðàöèè õîëåñòåðèíà â êðîâè, à òàêæå âîññòàíîâëåíèå íîðìàëüíîãî îáìåíà æèðîâ. Íàäî ñêàçàòü, ÷òî ïåðåõîä îò íåìåäèêàìåíòîçíîãî ëå÷åíèÿ ê ìåäèêàìåíòîçíîìó ïîêàçàí â ñëó÷àÿõ, êîãäà óìåíüøèòü ñîäåðæàíèå õîëåñòåðèíà â êðîâè íå ïîëó÷àåòñÿ íè çà ñ÷åò êîððåêòèðîâàíèÿ îáðàçà æèçíè, íè ïðèäåðæèâàÿñü äèåòû.  ñîâðåìåííîé ïðàêòèêå ïðè ëå÷åíèè àòåðîñêëåðîçà ïðèìåíÿþòñÿ íèæåïåðå÷èñëåííûå ãðóïïû ïðåïàðàòîâ.
Ñòàòèíû Ê ýòîé ãðóïïå îòíîñÿòñÿ ïðåïàðàòû Ëîâàñòàòèí è Ñèìâàñòàòèí. Äàííûå ïðåïàðàòû òîðìîçÿò ñèíòåç õîëåñòåðèíà â êëåòêàõ, à òàêæå ñíèæàþò êîíöåíòðàöèþ õîëåñòåðèíà â êðîâè. Êðîìå òîãî, ñòàòèíû ñòàáèëèçèðóþò àòåðîñêëåðîòè÷åñêóþ áëÿøêó, ïðåäîòâðàùàÿ îáðàçîâàíèå îñëîæíåíèé, êîòîðûå ñâÿçàíû ñ åå ðàçðóøåíèåì.
Ïîáî÷íûå äåéñòâèÿ:
* ãîëîâíàÿ áîëü,
* ãîëîâîêðóæåíèå,
* äèàðåÿ è çàïîð,
* òîøíîòà,
* âçäóòèå æèâîòà,
* íàðóøåíèå ñíà,
* çóä êîæíîãî ïîêðîâà,
* ñóäîðîãè.
×àñòîòà ïðîÿâëåíèÿ ïîáî÷íûõ ýôôåêòîâ ïðè ëå÷åíèè äàííîé ãðóïïû ïðåïàðàòîâ ìèíèìàëüíà, åñëè ñîáëþäàòü ïðàâèëüíóþ äîçèðîâêó è ðåæèì ïðèåìà.
Ïðîòèâîïîêàçàíèÿ:
* áåðåìåííîñòü,
* ïåðèîä ëàêòàöèè,
* îñòðûå çàáîëåâàíèÿ ïå÷åíè,
* ðàçëè÷íûå òðàâìû,
* îïåðàòèâíûå âìåøàòåëüñòâà,
* èíôåêöèè ðàçíîãî ãåíåçà,
* òÿæåëûå ýíäîêðèííûå çàáîëåâàíèÿ,
* ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê êîìïîíåíòàì ëåêàðñòâ.
Ôèáðàòû
Îñíîâíûå ïðåïàðàòû ãðóïïû ôèáðàòîâ — ýòî Ãåìôèáðîçèë, Ôåíîôèáðàò, Öèïðîôèáðàò. Ýòè ëåêàðñòâåííûå ñðåäñòâà âîçäåéñòâóþò íà îðãàíèçì çà ñ÷åò óñêîðåíèÿ ôóíêöèîíèðîâàíèÿ ôåðìåíòîâ, êîòîðûå ðàñùåïëÿþò æèðû êðîâè, òåì ñàìûì ñíèæàÿ êîíöåíòðàöèþ æèðîâ, à òàêæå õîëåñòåðèíà. Ïîáî÷íûå ðåàêöèè àíàëîãè÷íû òåì, êîòîðûå ïðèñóùè ñòàòèíàì. Èíîãäà ïðèìåíåíèå ôèáðàòîâ ìîæåò ñïðîâîöèðîâàòü îáðàçîâàíèå àíåìèè.
Ïðîòèâîïîêàçàíèÿ:
* áåðåìåííîñòü,
* ïåðèîä ëàêòàöèè,
* çàáîëåâàíèÿ ïå÷åíè,
* áîëåçíè æåë÷íîãî ïóçûðÿ,
* ïî÷å÷íàÿ íåäîñòàòî÷íîñòü,
* àëëåðãèÿ ê îäíîìó èç êîìïîíåíòîâ ïðåïàðàòà.
Ñåêâåñòðû æåë÷íûõ êèñëîò Ïðåïàðàòû ýòîé ãðóïïû — Êîëåñòèðàìèí è Êîëåñòèïîë. Îíè ïðåïÿòñòâóþò ïðîöåññó âñàñûâàíèÿ æåë÷íûõ êèñëîò èç ÆÊÒ, áëàãîäàðÿ ÷åìó ñíèæàåòñÿ óðîâåíü õîëåñòåðèíà. Ê òîìó æå ñåêâåñòðû æåë÷íûõ êèñëîò íå ïîçâîëÿþò âñàñûâàòüñÿ õîëåñòåðèíó èç ïèùåâûõ ïðîäóêòîâ. Ïðè ýòîì ñàìè ïðåïàðàòû íå âñàñûâàþòñÿ â êðîâü, ïîýòîìó îòëè÷íî ïåðåíîñÿòñÿ áîëüøèíñòâîì áîëüíûõ.
Ïîáî÷íûå äåéñòâèÿ:
* òîøíîòà,
* äèàðåÿ,
* çàïîð,
* îáîñòðåíèå ãåìîððîÿ, à òàêæå ÿçâåííîé áîëåçíè.
Ïðîòèâîïîêàçàíèÿ:
* áåðåìåííîñòü,
* ïåðèîä ëàêòàöèè,
* áîëåçíè æåë÷åâûâîäÿùèõ ïóòåé,
* ïîâûøåííàÿ ñòåïåíü ÷óâñòâèòåëüíîñòè ê ïðåïàðàòàì.
Íèêîòèíîâàÿ êèñëîòà (èëè âèòàìèí ÐÐ) è åå ïðîèçâîäíûå Âîçäåéñòâèå ýòîé êèñëîòû ñîñòîèò â óñêîðåíèè òðàíñôîðìàöèè æèðîâ îðãàíèçìà, ÷òî âëå÷åò çà ñîáîé ñíèæåíèå èõ êîíöåíòðàöèè íåïîñðåäñòâåííî â êðîâè.
Ïîáî÷íûå äåéñòâèÿ:
* ïðèëèâû æàðà,
* çóä êîæíîãî ïîêðîâà,
* ïîêðàñíåíèå ëèöà, à òàêæå âåðõíåé ÷àñòè òåëà,
* óâåëè÷åíèå ñîäåðæàíèÿ ãëþêîçû,
* îáîñòðåíèå ÿçâû æåëóäêà è ãàñòðèòà,
* íàðóøåíèå ñåðäå÷íîãî ðèòìà,
* ôîðìèðîâàíèå êàìíåé â ÆÂÏ (èëè æåë÷åâûâîäÿùèõ ïóòÿõ).
Ïðîòèâîïîêàçàíèÿ:
* ãèïåðòîíèÿ â òÿæåëîé ôîðìå,
* ÿçâåííàÿ áîëåçíü,
* ïîäàãðà,
* áåðåìåííîñòü,
* ïåðèîä ëàêòàöèè,
* ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê ñîñòàâëÿþùèì ïðåïàðàòà.
Ìåäèêàìåíòîçíîå ëå÷åíèå àòåðîñêëåðîçà îñóùåñòâëÿåòñÿ èñêëþ÷èòåëüíî ïîä êîíòðîëåì âðà÷à, òîãäà êàê ñàìîñòîÿòåëüíîå ïðèìåíåíèå âûøåîïèñàííûõ ïðåïàðàòîâ íåäîïóñòèìî.
Ïðè ëå÷åíèè è ïðîôèëàêòèêå àòåðîñêëåðîçà îñîáåííîå âíèìàíèå íåîáõîäèìî óäåëèòü äèåòå. Òàê, ýíåðãåòè÷åñêàÿ öåííîñòü åæåäíåâíîãî ðàöèîíà äëÿ áîëüíûõ àòåðîñêëåðîçîì äîëæíà áûòü ñíèæåíà íà 10 — 15% ïî ñðàâíåíèþ ñ íîðìîé çäîðîâîãî ÷åëîâåêà. Åñëè æå çàáîëåâàíèå ðàçâèëîñü íà ôîíå îæèðåíèÿ, òî ýíåðãåòè÷åñêóþ öåííîñòü ïèùè íåîáõîäèìî åùå áîëüøå óìåíüøèòü, ïðè÷åì, äâàæäû â íåäåëþ ðåêîìåíäóåòñÿ óñòðàèâàòü «ðàçãðóçî÷íûå äíè». Çíà÷èòåëüíî ïîíèæàåòñÿ ýíåðãîöåííîñòü ïèùè, åñëè îãðàíè÷èòü óïîòðåáëåíèå óãëåâîäîâ (îñîáåííî ïðîñòûõ), à òàêæå æèðîâ æèâîòíîãî ïðîèñõîæäåíèÿ, êîòîðûå áîãàòû õîëåñòåðèíîì, íàñûùåííûìè æèðíûìè êèñëîòàìè è êàëüöèôåðîëàìè. Íî ïîëíîñòüþ èñêëþ÷àòü ïðîäóêòû ñ õîëåñòåðèíîì íå ñëåäóåò, ÷òîáû íå ñïðîâîöèðîâàòü óñèëåííûé ñèíòåç õîëåñòåðèíà íåïîñðåäñòâåííî èç óãëåâîäîâ. Ïîýòîìó ðàöèîí äîëæåí â îáÿçàòåëüíîì ïîðÿäêå âêëþ÷àòü òàêèå ïðîäóêòû êàê ìîçãè è ïå÷åíêà, ÿè÷íûå æåëòêè è ïî÷êè. Òðåòüÿ ÷àñòü âñåõ æèðîâ — ýòî ðàñòèòåëüíûå æèðû, êîòîðûå áîãàòû ïîëèíåíàñûùåííûìè æèðíûìè êèñëîòàìè, ôîñôîëèïèäàìè (ëåöèòèíîì) è òîêîôåðîëàìè (âèòàìèí Å). Òàê êàê ïðè ðàôèíèðîâàíèè äàííûå ïîëåçíûå âåùåñòâà óäàëÿþòñÿ, áîëüíûå àòåðîñêëåðîçîì äîëæíû óïîòðåáëÿòü ëèøü íåðàôèíèðîâàííûå ìàñëà. Òàê, îáùåå êîëè÷åñòâî æèðîâ â ñóòêè äîëæíî ñîñòàâëÿòü íå áîëüøå 80 ã. À âîò ñàõàð, ìåä, âàðåíüå, ðàçëè÷íûå êîíäèòåðñêèå èçäåëèÿ ïðèäåòñÿ èñêëþ÷èòü èç ðàöèîíà (èëè ñèëüíî îãðàíè÷èòü), ïîñêîëüêó â îðãàíèçìå áîëüíîãî àòåðîñêëåðîçîì îíè äîñòàòî÷íî ëåãêî òðàíñôîðìèðóþòñÿ â õîëåñòåðèí, à òàêæå òðèãëèöåðèäû. Îáùåå äíåâíîå êîëè÷åñòâî óãëåâîäîâ äîëæíî âàðüèðîâàòüñÿ â ïðåäåëàõ 300 — 400 ã. Ïîâàðåííàÿ ñîëü îãðàíè÷èâàåòñÿ äî 8 ã â ñóòêè, ïîñêîëüêó â áîëüøèõ äîçàõ îíà ñïîñîáñòâóåò ïðîãðåññèðîâàíèþ áîëåçíè. Åñëè ãîâîðèòü î áåëêàõ, òî èõ äîëæíî ïîñòóïàòü â îðãàíèçì ïîðÿäêà 1,5 ã íà îäèí êèëîãðàìì ìàññû òåëà ÷åëîâåêà, ïðè ýòîì 70% èç íèõ äîëæíû ñîñòàâëÿòü áåëêè æèâîòíîãî ïðîèñõîæäåíèÿ. Æåëàòåëüíî óïîòðåáëÿòü íåæèðíîå ìÿñî è ðûáó, ÿè÷íûé áåëîê è ñâåæèé ñûð, ôàñîëü è îáåçæèðåííîå ìîëîêî, à òàêæå îâñÿíóþ è ãðå÷íåâóþ êàøè. Äèåòà îáîãàùàåòñÿ àñêîðáèíîâîé êèñëîòîé è ïèðèäîêñèíîì, íèàöèíîì è òîêîôåðîëîì, ðóòèíîì. Òàê, àñêîðáèíîâàÿ êèñëîòà ñ ðóòèíîì óêðåïëÿþò ñòåíêè ñîñóäîâ, óìåíüøàÿ ïðîíèêíîâåíèå ñêâîçü íèõ õîëåñòåðèíà. Ê òîìó æå áëàãîäàðÿ âèòàìèíó Ñ àêòèâèçèðóåòñÿ ðàñïàä õîëåñòåðèíà, à òàêæå åãî âûâåäåíèå â ïå÷åíè. Ëå÷åáíîå ïèòàíèå ïðè àòåðîñêëåðîçå äîëæíî âêëþ÷àòü ñëåäóþùèå ïðîäóêòû: ìîðñêóþ êàïóñòó, êðàáû è êàëüìàðû, êðåâåòêè è òðåïàíãè, ìèäèè (â ýòèõ ïðîäóêòàõ ñîäåðæàòñÿ éîä, ìàðãàíåö, ôîñôîð). Ðåêîìåíäóåòñÿ åæåäíåâíî ñúåäàòü îäèí çóá÷èê ÷åñíîêà, îâîùè è ôðóêòû, ñîêè è õëåá èç ìóêè ãðóáîãî ïîìîëà. Åæåäíåâíî ðåêîìåíäóåòñÿ ñúåäàòü ãîðñòü ãðåöêèõ îðåõîâ, êîòîðûå ìîæíî ñìåøèâàòü ñ íàòóðàëüíûì ìåäîì ëèáî êðîøèòü â ñàëàò. Ñíèçèòü õîëåñòåðèí â êðîâè ïîìîæåò îðåõîâîå ìàñëî, êîòîðûì ìîæíî çàìåíèòü ïîäñîëíå÷íîå ïðè ïðèãîòîâëåíèè ðàçíûõ áëþä. Ïîêàçàíû áîëüíûì ãèäðîêàðáîíàòíî-íàòðèåâûå, à òàêæå ãèäðîêàðáîíàòíî-ñóëüôàòíûå âîäû, êîòîðûå íåîáõîäèìî ïèòü òðèæäû â äåíü. Òàê, â äåíü ñëåäóåò âûïèâàòü íå ìåíåå 900 ìë òàêîé ìèíåðàëüíîé âîäû. Åñëè íàáëþäàåòñÿ íåäîñòàòî÷íîñòü êðîâîîáðàùåíèÿ, òî îò ìèíåðàëüíîé âîäû ïðèäåòñÿ îòêàçàòüñÿ. Ïðàâèëüíî ñîñòàâëåííûé ðàöèîí ïîìîæåò ïðåäóïðåäèòü ìíîãèå çàáîëåâàíèÿ, âêëþ÷àÿ àòåðîñêëåðîç.
Ïðîôèëàêòèêà
Ïðîôèëàêòèêà àòåðîñêëåðîçà çàêëþ÷àåòñÿ, ïðåæäå âñåãî, â ïîëíîì óñòðàíåíèè óïðàâëÿåìûõ ôàêòîðîâ ðèñêà ëèáî ìàêñèìàëüíîì óìåíüøåíèè èõ ÷èñëà. Êðîìå òîãî, â ïðîôèëàêòè÷åñêèõ öåëÿõ íåîáõîäèìî ðåãóëÿðíî îïðåäåëÿòü ïîêàçàòåëè ëèïèäíîãî îáìåíà (äàæå â ñëó÷àå îòñóòñòâèÿ êëèíè÷åñêèõ ïðîÿâëåíèé àòåðîñêëåðîçà).  öåëîì ïðîôèëàêòèêà àòåðîñêëåðîçà áûâàåò ïåðâè÷íîé è âòîðè÷íîé. Òàê, ïåðâè÷íàÿ ïðîâîäèòñÿ ñðåäè çäîðîâûõ ëèö, ïîñêîëüêó íàïðàâëåíà â ïåðâóþ î÷åðåäü íà óñòðàíåíèå óïðàâëÿåìûõ ôàêòîðîâ ðèñêà, à òàêæå íà èçìåíåíèå îáðàçà æèçíè. Ïåðâè÷íàÿ ïðîôèëàêòèêà âêëþ÷àåò ïðîâåäåíèå ñëåäóþùèõ ìåðîïðèÿòèé:
* èçìåíåíèå äèåòû,
* êîððåêöèþ óðîâíÿ ëèïèäîâ,
* êîððåêöèþ òó÷íîñòè,
* îòêàç îò êóðåíèÿ è àëêîãîëÿ,
* ïñèõîðåëàêñàöèþ,
* áîðüáó ñ îæèðåíèåì,
* èñêëþ÷åíèå ñòðåññîâ, ïðîâîöèðóþùèõ ñïàçì ñîñóäîâ,
* êîíòðîëü ïîâûøåííîãî ÀÄ,
* ôèçè÷åñêóþ àêòèâíîñòü.
Âòîðè÷íàÿ ïðîôèëàêòèêà ïðîâîäèòñÿ ñðåäè áîëüíûõ àòåðîñêëåðîçîì, îíà íàöåëåíà íà ñíèæåíèå åãî êëèíè÷åñêèõ ïðîÿâëåíèé, à òàêæå îñëîæíåíèé, íà ïðåäóïðåæäåíèå ðàçëè÷íûõ ïàòîëîãè÷åñêèõ ïðîöåññîâ è èõ òîðìîæåíèå. Ñëåäóåò îòìåòèòü, ÷òî áîëüíûå, èìåþùèå êëèíè÷åñêèå ïðîÿâëåíèÿ àòåðîñêëåðîçà, âõîäÿò â ãðóïïó ñ î÷åíü âûñîêèì ðèñêîì ðàçâèòèÿ âñåâîçìîæíûõ îñëîæíåíèé. Ïî ýòîé ïðè÷èíå ëþáîå ïðîÿâëåíèå àòåðîñêëåðîòè÷åñêèõ ïîðàæåíèé ñîñóäîâ — ýòî ïîêàçàíèå ê íà÷àëó âòîðè÷íîé ïðîôèëàêòèêè, êîòîðàÿ çà÷àñòóþ îñóùåñòâëÿåòñÿ â õîäå ïðîâîäèìîãî ëå÷åíèÿ. Âòîðè÷íàÿ ïðîôèëàêòèêà âêëþ÷àåò ïðîâåäåíèå ñëåäóþùèõ ìåðîïðèÿòèé: êîíòðîëÿ ÀÄ, à òàêæå òåðàïåâòè÷åñêóþ êîððåêöèþ îáðàçà æèçíè,
* íîðìàëèçàöèþ ïîêàçàòåëåé ëèïèäîâ êðîâè (ÎÕÑ, ÕÑËÏÍÏ è ÕÑËÏÂÏ) ïðè ïîìîùè ñòàòèíîâ,
* äëèòåëüíûé ïðèåì àíòèàãðåãàíòîâ (àñïèðèíà è êëîïèäîãðåëÿ).
Íåìàëîâàæåí òîò ôàêò, ÷òî áîëüøàÿ ÷àñòü áîëüíûõ ñ äèàãíîñòèðîâàííîé èøåìè÷åñêîé áîëåçíüþ ñåðäöà èìååò îòëè÷íûå øàíñû äîëãî æèòü. Äëÿ ýòîãî äîñòàòî÷íî ñîñðåäîòî÷èòü âíèìàíèå íà ëå÷åíèè è ïðîôèëàêòèêå àòåðîñêëåðîçà, ïðè ýòîì íå èìååò çíà÷åíèÿ ìåñòî ëîêàëèçàöèè è ñòåïåíü âûðàæåííîñòè áîëåçíè. Ñîãëàñíî êðóïíûì êëèíè÷åñêèì èññëåäîâàíèÿì, ñíèæåíèå óðîâíåé ÎÕÑ, à òàêæå ÕÑËÏÍÏ ñíèæàëî íå òîëüêî ðèñê ðàçâèòèÿ è îñëîæíåíèé ïðè ÈÁÑ, íî è îáùóþ ëåòàëüíîñòü.
1. Ëåêöèè ïî ôàêóëüòåòñêîé òåðàïèè â 2-õ òîìàõ / Ïîä ðåä. Â.È. Êîçëîâñêîãî, Âèòåáñê, 2010.
2. Âíóòðåííèå áîëåçíè: Ó÷åáíèê:  2 ò. / Ïîä ðåä. À.È. Ìàðòûíîâà, Í.À. Ìóõèíà, Â.Ñ. Ìîèñååâà, À.Ñ. Ãàëÿâè÷à (îòâ. ðåä.). — Ì.: ÃÝÎÒÀÐ-ÌÅÄ, 2004. — Ò.1. — 600 ñ.: èë. — (Ñåðèÿ «XXI âåê»).
3. https://ru.wikipedia.org/wiki/Àòåðîñêëåðîç
Ðàçìåùåíî íà Allbest.ru


