Атеросклероз сосудов нижних конечностей и стенокардия


Кардиолог
Высшее образование:
Кардиолог
Кубанский государственный медицинский университет (КубГМУ, КубГМА, КубГМИ)
Уровень образования — Специалист
1993-1999
Дополнительное образование:
«Кардиология», «Курс по магнитно-резонансной томографии сердечно-сосудистой системы»
НИИ кардиологии им. А.Л. Мясникова
«Курс по функциональной диагностике»
НЦССХ им. А. Н. Бакулева
«Курс по клинической фармакологии»
Российская медицинская академия последипломного образования
«Экстренная кардиология»
Кантональный госпиталь Женевы, Женева (Швейцария)
«Курс по терапии»
Российского государственного медицинского института Росздрава
Контакты: baranova@cardioplanet.ru
Нередко в медицинской карте пациента диагноз «атеросклероз» соседствует с диагнозом «стенокардия». Сердечники «со стажем» прекрасно понимают, что это значит. А для тех, у кого проблемы с сердцем возникли недавно, такое сочетание иногда звучит странно: как связан повышенный уровень холестерина в крови с изматывающими болями за грудиной? В заботе о здоровье они пытаются выяснить, чем отличается стенокардия от атеросклероза и отчего эти патологии нередко проявляются одновременно.
Суть и последствия атеросклероза
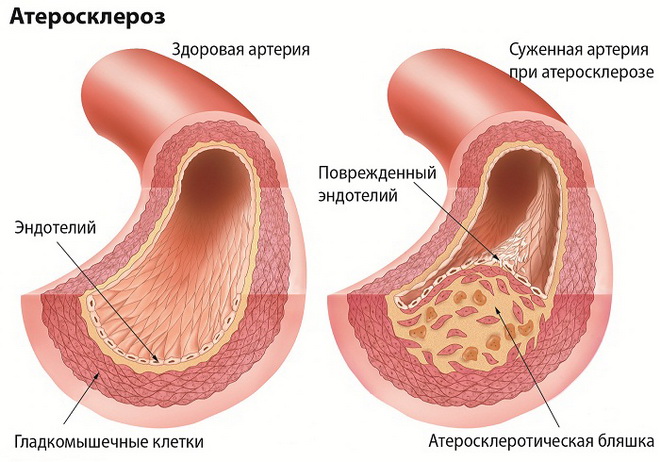
Атеросклероз – распространенная патология, вызванная отложением жироподобных веществ на внутренней оболочке крупных и средних кровеносных сосудов и прорастанием в их стенки соединительной ткани. Атеросклероз проявляется:
- суживанием прохода артерий;
- повышением плотности стенок сосудов;
- снижением эластичности артерий;
- аневризмой (выпячиванием) сосудов.
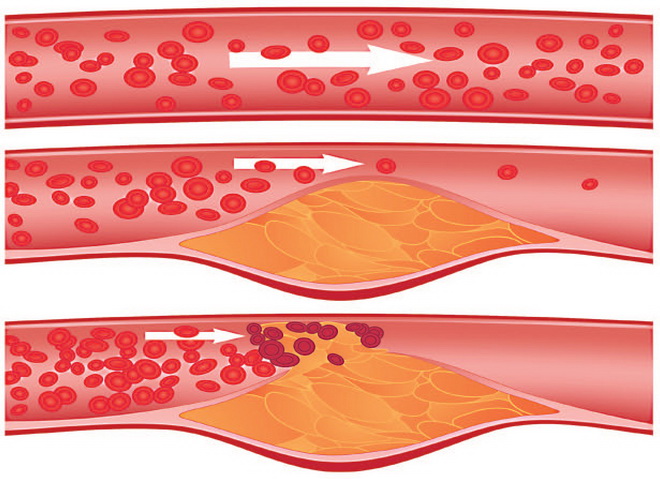
Большую роль в развитии атеросклероза играет дисбаланс концентрации липопротеидов в крови, одни из которых «доставляют» холестерин к стенкам сосудов, другие этому процессу препятствуют. Вызвать подобную диспропорцию может продолжительное употребление пищи с избыточным содержанием животных жиров. Прогрессированию атеросклероза способствуют:
- повышенное давление;
- чрезмерная масса тела;
- гиподинамия;
- табакокурение.
Изначальные проявления атеросклероза – жировые пятна на стенках аорты, обычно в грудном отделе. Некоторые из них со временем рассасываются. Оставшиеся пятна жира разрастаются, постепенно превращаясь в выпуклые бляшки. Со временем бляшки уплотняются и уменьшают проход сосуда (стеноз), порой перекрывая его полностью.
Пораженные сосуды могут травмироваться липидным отложением и разорваться. В этом случае кровоизлияние приподнимет бляшку, еще более сужая проход артерии. Если достаточного количества крови не получает сама атеросклеротическая бляшка, ее содержимое может частично подвергнуться некрозу, образовав кашицеподобный детрит. При множественных некрозах развивается атероматоз.
Иногда из-за дефицита крови поверхность холестериновой бляшки покрывается язвами, способствуя слущиванию внутренней поверхности (эндотелия) пораженного сосуда. Тромбоциты крови, «игнорирующие» неповрежденную часть стенки артерии, оседают в зоне без эндотелия, провоцируя тромбообразование и увеличивая сужение сосуда.
Симптоматика атеросклероза зависит от локализации холестериновых отложений. Поражение венечных артерий ведет к развитию ишемии сердца, которая проявляется аритмиями, нарушениями сердечной проводимости, стенокардией, инфарктом. Атероматоз и выраженный атеросклероз аорты нередко способствует развитию ее аневризмы с признаками сдавливания соседних органов. Со временем может произойти расслоение и разрыв аорты.
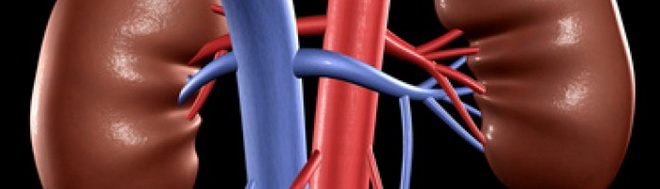
Возможные последствия атеросклероза других сосудов:
- головного мозга – изменения личности, инсульт;
- брюшной полости – тромбоз, некроз участка кишки (кишечная непроходимость);
- почек – тромбоз или стеноз;
- нижних конечностей – окклюзия, облитерация.
Специфика стенокардии
Стенокардия, она же грудная жаба, – не отдельная патология, это признак ишемии, возникновение которой чаще всего провоцирует прогрессирующий атеросклероз сердечных артерий. Если коронарные сосуды поражены холестериновыми бляшками, при психоэмоциональных или физических перегрузках сердце испытывает дефицит кислорода. Со временем ишемия способна вызвать развитие грудной жабы и инфаркта.
Стенокардия обычно сопровождается приступами выраженных болей и сдавливанием в районе сердца. Возникновение или усиление болевого синдрома обычно вызывает физическая нагрузка. Нередко боль иррадиирует в левую часть тела и в шею, значительно реже – в нижнюю челюсть, верхний отдел живота, правую часть тела. Приступ стенокардической боли длится от одной до 15 минут, начинается внезапно, чаще во время ходьбы, при движении по лестнице, после переедания. Обычно боль прекращается после снижения или полного устранения нагрузки. Помогает прием Нитроглицерина.
На развитие грудной жабы влияют многие факторы. К неустранимым относят:
- пол;
- возраст;
- наследственную предрасположенность.

Факторы риска, поддающиеся воздействию:
- табакокурение, особенно на фоне высокого уровня холестерола в крови;
- диабет;
- психоэмоциональные перегрузки;
- гиподинамия;
- гипертензия;
- высокая свертываемость крови.
Различают несколько видов стенокардии:
- Напряжения:
- стабильная – зависит от величины нагрузки, делится на четыре класса;
- нестабильная – взаимосвязь между нагрузкой и симптомами отсутствует;
- прогрессирующая – приступам характерно нарастание;
- Покоя:
- вазоспастическая (Принцметалла, вариантная) – спазм сосудов при отсутствии поражения сердечных артерий или при поражении одного сосуда. Боли не зависят от физической нагрузки, проявляются чаще ночью. Между приступами пациент ощущает себя хорошо;
- Х-форма – спазм мелких сосудов (капилляров, артериол). Присуща невротикам, чаще – женщинам.
Атеросклероз отличается от стенокардии ровно настолько, насколько причина отличается от следствия.
Ишемическая стенокардия на фоне атеросклероза
Наблюдая за пациентами с ишемией, необходимо выяснить, насколько симптоматика заболевания соответствует тяжести атеросклероза. Связь между изменениями в артериях, снабжающих кровью сердце, и выраженностью симптомов патологии заметна не всегда. Данные коронароангиографических исследований показывают: развитие атеросклероза сердечных артерий обычно выражается:
- учащением стенокардических приступов;
- возрастание выраженности и длительности стенокардических болей;
- понижением способности переносить физические нагрузки.
Развитие ишемии обычно определяется скоростью роста холестериновых бляшек. У одних атеросклероз проявляется в весьма преклонные годы – это следствие естественных процессов старения. У больных, обладающих несколькими факторами риска прогрессирования ишемии, холестериновые бляшки формируются в более молодом возрасте. И скорость развития атеросклероза у них значительно выше.
Установлено: при 75% сужении (стенозе) диаметра одного или нескольких сосудов сердца возрастание кровотока по ним при физической нагрузке невозможно. Если сужение артерии сердца превысило 80% от диаметра прохода, возрастания кровотока по ней не произойдет даже в состоянии покоя. Это обязательно спровоцирует развитие ишемии.
На симптоматику ишемии влияют:
- тяжесть атеросклеротических поражений;
- близость пораженных атеросклерозом сосудов к сердцу;
- площадь сердца, снабжаемая кровью посредством пораженных сосудов.
Чаще болевой синдром локализуется в центре груди, реже – в левой части (плечо, ключица, лопатка). Они могут проявляться только в месте возникновения, но способны иррадиировать в левые конечности, нижнюю челюсть, шею. Длительность болевых ощущений зависит от интенсивности психоэмоциональной или физической нагрузки. Обычно они продолжаются до пяти минут, но могут сохраняться до устранения вызвавших их нагрузок. Проходят сами или после приема Нитроглицерина.
Иногда стенокардия исчезает надолго, даже на несколько лет. Объясняется это компенсацией кровотока по коллатералям – обходным путям. Если атеросклероз сердечных сосудов развивается быстро, коллатерали сформироваться не успевают. Боли в таком случае могут возникать без нагрузок и по ночам. Появление подобных болей свидетельствует о прогрессирующей форме стенокардии. При поражении сосудов задней поверхности сердечной мышцы может появляться боль в верхнем отделе живота, как при патологиях ЖКТ. Обычно это происходит после переедания.
Иногда даже при значительных атеросклеротических нарушениях артерий сердца патология себя не проявляет (безболевая ишемия). В отличие от любой другой формы ишемической болезни, состояние не заставляет пациента насторожиться при перегрузках сердечной мышцы. Латентное течение патологии иногда приводит к скрытому течению инфаркта и внезапной смерти. Безболевая ишемическая болезнь протекает изолированно или в сочетании с классической стенокардией.
Диагностика
При диагностировании атеросклероза и ишемии сердечной мышцы применяют лабораторные методы исследования, позволяющие определить концентрацию в крови:
- общего холестерола;
- «хорошего» холестерола (ЛПВП);
- «плохого» холестерола (ЛПНП);
- триглицеридов (ТГ);
- гемоглобина;
- сахара;
- ферментов аланинаминотрансферазы и аспарагинаминотрансферазы.
Инструментальное диагностирование предусматривает проведение:
- ЭКГ;
- ЭхоКГ;
- нагрузочных проб (тредмио-тест, велоэргометрия);
- коронарографии.
Для диагностики безболевой ишемии и вазоспастической стенокардии показан суточный мониторинг ЭКГ. Загрудинные боли иногда сопутствуют не только грудной жабе, но и другим патологиям. Кроме того, подобные боли иногда провоцируются несколькими причинами одновременно. Под грудную жабу нередко маскируются:
- инфаркт;
- патологии ЖКТ;
- нарушения в области позвоночного столба и грудной клетки;
- легочные болезни.
Для точной постановки диагноза необходима дифференцированная диагностика.
Терапия
При сочетании стенокардии и атеросклероза пытаются устранить причину обеих патологий – высокий уровень холестерола в крови. До проявления фиброзных поражений рост холестериновых бляшек можно предотвратить, соблюдая диету, ограничивающую употребление животных жиров и простых углеводов. Следует употреблять в пищу жиры растительного происхождения.
Если при соблюдении диеты атеросклероз продолжает развиваться, показано медикаментозное лечение. При монотерапии используется никотиновая кислота, понижающая концентрацию триглицеридов и холестерола в крови. Дальнейшее лечение сочетается с терапией ишемии. Если нет противопоказаний, всем пациентам со стенокардией рекомендованы:
- бета-адреноблокаторы (Атенолол, Бисапролол);
- антиагреганты (Клопидогрел, Ацетилсалициловая кислота);
- препараты группы статинов (Симвастатин, Аторвастатин);
- ингибиторы ангиотензинпревращающего фермента (Эналаприл, Лизиноприл).
Антиишемическое лечение призвано понизить выраженность и периодичность стенокардических приступов и предусматривает применение:
- антагонистов кальция (Дилтиазем, Верапамил);
- нитратов (Кардикет, Олигард);
- цитопротекторов (Предуктал).
Радикальная терапия атеросклероза показана при серьезном стенозе, закупорке или аневризме крупных сосудов сердца. Если патологическая бляшка локализована в районе устья артерии, обычно удаляют именно ее (эндартериэктомия). При стенозе суженный участок сосуда расширяют при помощи баллончика (баллонная дилатация, чрескожная ангиопластика).
При невозможности чрескожного вмешательства проводят аортокоронарное шунтирование (АКШ). Это хирургическое вмешательство, восстанавливающее ток крови в сосудах сердца путем обхода стенозированного места посредством шунтов. Оперативное вмешательство показано при тяжелой форме стенокардии, выраженном стенозе магистральных артерий сердца и их крупных ответвлений. У четверти больных, перенесших АКШ, через10 лет стенокардия возвращается. При подобных обстоятельствах возможна повторная операция.
Профилактика
В основе мер по предупреждению развития атеросклероза и ишемии сердца лежит здоровый образ жизни, предусматривающий:
- организацию оптимального режима труда и отдыха;
- регулярные занятия физкультурой;
- отказ от вредных привычек;
- ограничение употребления животных жиров и продуктов, содержащих большое количество холестерина;
- контроль за массой тела.
При выраженной симптоматике атеросклероза (прежде всего – при ишемической болезни сердца) у сравнительно молодых пациентов с плохой наследственностью прогноз течения сочетанной стенокардии весьма неблагоприятный – и в плане работоспособности, и в плане качества жизни. Усугубляют ситуацию сопутствующие заболевания, в частности – сахарный диабет и гипертония.
Энциклопедия / Заболевания / Сердце и сосуды / Атеросклероз
Научный редактор: Строкина О.А., терапевт, врач функциональной диагностики. Практический стаж с 2015 года.
Сентябрь, 2018.
Атеросклероз — заболевание, поражающее артериальные сосуды (артерии) по всему организму. При атеросклерозе во внутренней оболочке артериальных сосудов формируются очаги жировых, главным образом холестериновых, отложений, что вызывает сужение просвета сосудов вплоть до их полной закупорки.
При длительной, медленно нарастающей закупорке проявления атеросклероза определяет степень недостаточности кровоснабжения органа, питаемого пораженной артерией. При нарушении целостности атеросклеротической бляшки возможна быстрая закупорка просвета артерии тромбом и/или содержимым распавшейся жировой бляшки, что ведет к образованию очагов омертвения органа или части тела, расположенных в бассейне пораженной артерии. Наиболее подвержены атеросклеротическому повреждению область сонной артерии, артерии сердца и брюшной отдел аорты.
Атеросклероз — основа развития сердечно-сосудистых заболеваний — главной причины преждевременной смерти людей во всем мире.
Факторы риска, повышающие вероятность атеросклероза:
- Курение, вне зависимости от количества сигарет;
- Возраст мужчин старше 40 лет, женщин старше 50 лет или с ранней менопаузой;
- Сахарный диабет II типа;
- Артериальная гипертензия (давление больше либо равно 140/90 мм рт. ст.) или постоянный прием антигипертензивных препаратов;
- Абдоминальное ожирение (окружность талии у мужчин ≥94 см у женщин ≥88 или индекс массы тела ≥30 кг/м2);
- Семейная гиперлипидемия (нарушение жирового баланса в крови);
- Раннее начало ишемической болезни сердца у ближних родственников (инфаркт или нестабильная стенокардия у мужчин младше 55 лет, у женщин старше 65 лет);
- Хроническое заболевание почек.
Симптомы заболевания варьируются в зависимости от преимущественной локализации и распространенности атеросклероза и в большинстве случаев определяются симптомами и последствиями нарушения кровоснабжения ткани или органа.
Само по себе атеросклеротическое поражение артерий снижает их эластичность и повышает сосудистое сопротивление току крови. Таким образом этот патологический процесс является основой артериальной гипертензии.
Симптомы атеросклероза грудной аорты и ее ветвей:
- Боль в области грудины (длительностью до нескольких часов или суток, периодически ослабевает и усиливается);
- Затруднения при глотании вследствие сдавления пищевода;
- Охриплость голоса вследствие сдавления возвратного гортанного нерва;
- Постепенно нарастающая артериальная гипертензия;
- Линейные кальцинаты в стенках дуги аорты на рентгенограммах (в боковой проекции) — наиболее доказательный, хотя и поздний диагностический признак.
Симптомы атеросклероза брюшной аорты и ее ветвей:
- Боли в животе различной локализации;
- Линейные кальцинаты в области бифуркации аорты на рентгенограмме;
- Перемежающаяся хромота;
- Нарушение чувствительности и движения в обеих ногах;
- Побледнение кожных покровов;
- Импотенция;
- Возможно возникновение гангрены конечности.
Когда поражаются сердечные, почечные, кишечные, сонные (питающие мозг) артерии, происходит нарушение функции соответствующих жизненно-важных органов:
- Атеросклероз коронарных артерий (сосудов, кровоснабжающих сердце) является главной причиной развития ишемической болезни сердца, (стенокардии, инфаркта), аритмий.
- При атеросклерозе сосудов нижних конечностей отмечается их похолодание, онемение, боли (в том числе, перемежающаяся хромота – боль при ходьбе, проходящая в покое), судороги (чаще в ночное время). В случае выраженных нарушений возможно развитие трофических язв стоп, голеней.
- При атеросклерозе сосудов головного мозга появляются головокружение, шум в ушах или голове, снижение памяти, внимания, вплоть до деменции (чаще в старческом возрасте). Самым тяжелым осложнением при церебральном атеросклерозе является ишемический инсульт.
- Атеросклероз брюшной части аорты и отходящих от нее сосудов может приводить к нарушению функции внутренних органов. Клиника сопровождается болями различной интенсивности в зависимости от степени поражения сосудов. Органы подвергаются ишемии (в них нарушается кровообращение), что может привести к некрозу и разрушению ткани. Пострадать может любой орган. Импотенция также нередкий симптом.
Атеросклероз – это системное заболевание: как правило, в той или иной степени поражаются многие сосуды.
В первую очередь врач расспрашивает пациента о его жалобах, как развивались симптомы, какие были заболевания у человека и его родственников. Особое внимание уделяется осмотру. В зависимости от полученных данных врач выбирает необходимые методы диагностики
- УЗИ сосудов шеи и головы. Поскольку сонные артерии наиболее близко расположены к поверхности кожи, они являются наиболее удобными в плане обследования. В ходе исследования врач видит наличие или отсутствие изменений в сосудах, их характер и степень поражения. Это могут быть утолщение внутреннего слоя стенки артерии или атеросклеротические бляшки на различных этапах их развития. На основании этих данных можно косвенно судить также о наличии атеросклеротического поражения других органов. Проще говоря, если в сонных артериях по УЗИ обнаруживается большое количество атеросклеротических бляшек, то велика вероятность, что они есть и в сосудах сердца, почек.
- УЗИ артерий нижних конечностей. Благодаря их исследованию можно вычислить два важнейших показателя атеросклеротического процесса в организме — лодыжечно-плечевой индекс (соотношение артериального давления на руке и ноге) и скорость пульсовой волны. Он позволяет оценить наличие и степень поражения сосудов.
По диагностике остальных сосудов судить крайне сложно, так как их визуализация сильно затруднена.
Другим широко доступным методом исследования для определения риска развития атеросклероза является:
- биохимический анализ крови:
- уровни общего холестерина крови (ОХ),
- холестерина липопротеидов высокой (ЛПВП) и низкой плотности (ЛПНП), триглицеридов (ТГ) могут косвенно указать на наличие атеросклероза.
К так называемому «плохому» холестерину относятся ЛПНП, ТГ; «хороший» — ЛПВП. Целевые показатели липидов определяются в зависимости от суммарного сердечно-сосудистого риска, т.е. пациент без сопутствующих заболеваний может иметь более высокий уровень ЛПНП и ТГ без риска осложнений, чем пациент с сопутствующей патологией. Определить риск возникновения осложнений и необходимость медикаментозного лечения может только врач.
Реже используются такие методы как ангиография (например, коронарография при ишемической болезни сердца), радионуклидные методы.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением атеросклероза занимается, в первую очередь врач-терапевт.
В зависимости от уровня липидов и суммарного сердечно-сосудистого риска врач назначит тот или иной метод борьбы с атеросклерозом: изменение образа жизни или медикаментозное лечение.
Модификация образа жизни —
включает:
- отказ от курения;
- регулярные аэробные умеренные физические нагрузки (ходьба, плавание, аэробика, теннис и т.п.). Достоверно известно, что они снижают уровень триглицеридов и повышают липопротеиды высокой плотности (“хороший” холестерин). Нагрузки должны быть 3-4 раза в неделю по 30-40 минут и иметь хорошую переносимость;
- диета для нормализации уровня холестерина и снижения массы тела:
- ограничение потребления жиров до 35% от общего калорийной ценности пищи (у пациентов с сопутствующими заболеваниями, например с ИБС или семейной гиперлипидемией процент снижается до 10 и 7% соответственно);
- простые углеводы (хлебобулочные изделия, сахар и т.д.) стоит заменить на сложные (бобовые, фрукты, орехи, злаки);
- также не следует забывать и об общих правилах диеты: ограничение соли до 5 г в сутки, употребление свежих фруктов и овощей более 5 порций в день, употребление рыбы, богатой полиненасыщенными жирными кислотами (палтус, скумбрия, лосось) 2-3 раза в неделю;
- ограничение приема алкоголя (возможно потребление сухого красного вина до 100 мл в день, но не более);
- необходимо по мере возможности избегать физических и психических перегрузок.
Медикаментозная терапия атеросклероза —
должна подбираться специалистом после обследования, с учетом противопоказаний и сопутствующих заболеваний.
Стандартом лечения являются статины, т.к. помимо снижения уровня атерогенных липидов они обладают важным свойством: стабилизируют атеросклеротическую бляшку (они препятствуют ее изъязвлению и тромбозу сосуда).
Чаще всего используются:
Среди последних разработок выделяется препарат, который препятствует всасыванию холестерина в кишечнике — Эзетемиб, Эзетрол.
Также применяются фибраты, например фенофибрат (Трайкор), показанием для их приема является повышение ЛПНП и ТГ.
Другие препараты для лечения атеросклероза:
- витамины А, С, Е; Омакор (препарат полиненасыщенных жирных кислот),
- никотиновая кислота в высоких дозах.
Кроме того, для лечения атеросклероза и нарушений липидного обмена используются секвестранты желчных кислот — холестирамин, колестипол. Они связывают производные холестерина в кишечнике и выводят их с фекалиями. Однако сегодня ни один из препаратов не зарегистрирован в России.
Прогноз при атеросклерозе определить сложно. Трудоспособность зависит от функциональной сохранности органов и систем с пораженными артериями, а также от наличия сопутствующей патологии, которая может внести свои коррективы в лечение. Устранение факторов риска и повышение культурного уровня населения (как показывает опыт США) могут существенно снизить показатели смертности.
Источники:
- Российское кардиологическое общество. Национальное общество по изучению Атеросклероза. Российское общество кардиосоматической реабилитации и вторичной профилактики. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. — Российские клинические рекомендации, V пересмотр, Москва. 2012 год.
- Европейское общество кардиологов. Европейское общество атеросклероза. Рекомендации по диагностике и лечению дислипидемий. — Российский кардиологический журнал №5 (145), 2017.
Источник: diagnos.ru