Атеросклероз сонных артерий лечение содой
Статью подготовила врач-кардиолог Ксения Ншановна Борель
Атеросклероз – системное, генерализованное поражение артерий любой локализации вследствие нарушения обмена липидов.
Из определения этого патологического процесса становится понятным, что атеросклероз характеризуется мультифокальностью и повсеместностью. Кроме того, это заболевание хроническое, склонное к прогрессированию. Атеросклеротическому повреждению подвергаются только артериальные сосуды — независимо от их локализации и диаметра. Такая особенность обусловлена характером строения сосудистой стенки артерий.
Процесс формирования атеросклеротических бляшек запускается уже в подростковом возрасте. В своём развитии бляшка проходит несколько стадий: липидная полоска-липидное пятно-липидная бляшка.
На первых двух стадиях такое повреждение клинически не значимо. Наличие косвенных признаков атеросклероза в артериях в виде бляшек до 20% стеноза в настоящее время рассматривается медицинским сообществом как закономерная эволюция старения, свидетельствующая о сосудистом возрасте.
Сонные артерии не являются исключением и так же, как и другие артерии, подвержены атеросклеротическому поражению. Доля атеросклероза сонных артерий в формировании ишемического инсульта составляет не менее 20%. Своим пациентам я объясняю следующее: сонные артерии – доступные для визуализации сосуды, по состоянию которых мы можем косвенно судить о состоянии сосудов сердца.
Немного анатомических данных
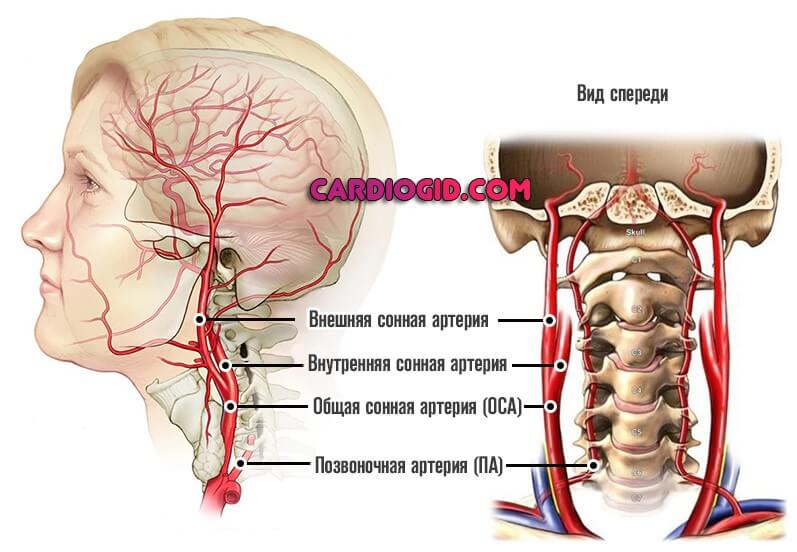
Сонные артерии – основной бассейн кровоснабжения головного мозга. Это парные артерии – правая и левая общие сонные артерии отходят непосредственно от аорты. На уровне четвёртого шейного позвонка общие сонные артерии делятся на наружную и внутреннюю ветви – это так называемая область бифуркации общих сонных артерий.
Внутренние сонные артерии кровоснабжают структуры головного мозга. Таким образом, наличие атеросклеротических бляшек в просвете внутренних ветвей приводит к снижению объёма и качества кровотока головного мозга. Диаметр внутренних сонных артерий составляет 4-5 мм.
На сегодняшний день медицинская наука определяет атеросклеротическую бляшку в сонных артериях как суррогат ишемического инсульта, а вот связь с ишемической болезнью сердца и инфарктом миокарда не всегда прямая.
Так, бляшка, суживающая просвет внутренней сонной артерии менее 20% не рассматривается как прогностический признак инсульта.
Знаете ли вы, что риск повторного инсульта у пациентов, уже перенесших транзиторную ишемическую атаку или ишемический инсульт, в 3 раза выше, чем у пациентов без подобного анамнеза? Вот почему так важно предотвращать развитие первого инсульта!
Если же объём бляшки превышает 20% диаметра артерии, это кратно увеличивает риск развития неблагоприятных событий и требует активного медикаментозного вмешательства. У любого из нас в компрометированных участках сосудистого русла могут быть выявлены бляшки небольшого размера. Почему? Всё дело в особенностях кровотока в местах бифуркации (разветвления) артерий, который становится вихревым, турбулентным. И это отчасти вариант нормы (помните о сосудистом возрасте?).
Симптомы атеросклероза
Наличие атеросклеротической бляшки в сонных артериях проявляется различными симптомами, выраженность которых зависит от степени сужения: от шума в ушах до транзиторной ишемической атаки и инсульта. Стеноз сонных артерий может сопровождаться симптомами локального поражения участков головного мозга (например, нарушение двигательной функции и снижение памяти, эмоциональный дисбаланс) или поражением органа зрения. К сожалению, зачастую острое нарушение мозгового кровообращения является первым симптомом, побуждающим пациента к обследованию.
Прогрессирование атеросклероза сонных артерий происходит стремительнее в более старшем возрасте, у пациентов с сахарным диабетом, высоким уровнем холестерина, с артериальной гипертензией, чаще — у курящих мужчин. Худшим прогностическим фактором риска атеросклероза сонных артерий считаются высокое артериальное давление и нарушение липидного обмена.
Когда вы обращаетесь к кардиологу, при объективном осмотре, доктор должен провести аускультацию сонных артерий. Удивительно, но проводились исследования, которые выявили, что наличие только шума над артериями шеи в 2 раза увеличивает риск инфаркта миокарда и сердечно-сосудистой смертности. Именно этот факт в очередной раз доказывает системность и множественность поражения при атеросклерозе.
Как можно диагностировать атеросклеротическое поражение сонных артерий?
- УЗИ сонных артерий считается рутинным скрининговым методом диагностики атеросклероза сонных артерий, недорогим, доступным и не требующим дорогостоящего оборудования.
- «Золотой стандарт» диагностики — компьютерная ангиография сонных артерий.
- МРТ сонных артерий
- Лечение патологии сонных артерий заключается в двух позициях:
- Медикаментозная коррекция, включающая обязательное назначение аспирина, статинов и адекватного лечения артериальной гипертензии и сахарного диабета.
- Хирургическая коррекция при наличии показаний для инвазивного вмешательства. Различают 2 способа оперативного лечения – каротидная эндартерэктомия (операция с использованием аппарата искусственного кровообращения) или стентирование сонной артерии (малоинвазивная процедура).
Проводилось сравнение этих способов восстановления сосудистого кровотока в бассейне сонных артерий: по отдаленным прогнозам и качеству лечения они оказались равнозначны. Опыт выполнения стентирования ещё не очень большой, но прогрессивно растущий.
Рассмотрим подробнее каждый из них. Каротидная эндартерэктомия более травматичное вмешательство и заключается в продольном рассечении артерии над местом локализации бляшки, её удаление и формирование на этом месте «заплатки». Стентирование сонных артерий предполагает введение стента в проекцию максимального симптомного сужения сосуда с восстановлением его проходимости.
Врач, рекомендующий пациенту тот или иной способ лечения, взвешивает все «за» и «против», поскольку научно доказано, что оптимальная лекарственная терапия не уступает по качеству инвазивным вмешательствам. Так, например, у пациентов 40-75 лет при бессимптомном поражении сонных артерий с размером бляшки, суживающей 60% диаметра сосуда, с ожидаемой продолжительностью жизни более 5 лет и небольшим операционным риском необходимо выполнение плановой каротидной эндартерэктомии. И, с другой стороны, когда артерия полностью закрыта (окклюзирована) правильной будет тактика проведения оптимальной медикаментозной терапии.
Хирургическая тактика определяется не только процентом сужения артерии (критическим считается не менее 60%), но состоянием пациента и фактом наличия или отсутствия перенесённого инсульта.
Важно помнить следующее: даже в случае выполнения оперативного лечения, нужно продолжать медикаментозное лечение, модифицировать образ жизни путём отказа от курения, борьбы с гиподинамией и лишним весом!
Как и в случае с инфарктом миокарда, при атеросклерозе сонных артерий справедливо выражение – без высокого холестерина нет атеросклеротической бляшки.
ЗАПИСАТЬСЯ НА ПРИЁМ К КАРДИОЛОГУ
Энциклопедия / Заболевания / Сердце и сосуды / Атеросклероз
Научный редактор: Строкина О.А., терапевт, врач функциональной диагностики. Практический стаж с 2015 года.
Сентябрь, 2018.
Атеросклероз — заболевание, поражающее артериальные сосуды (артерии) по всему организму. При атеросклерозе во внутренней оболочке артериальных сосудов формируются очаги жировых, главным образом холестериновых, отложений, что вызывает сужение просвета сосудов вплоть до их полной закупорки.
При длительной, медленно нарастающей закупорке проявления атеросклероза определяет степень недостаточности кровоснабжения органа, питаемого пораженной артерией. При нарушении целостности атеросклеротической бляшки возможна быстрая закупорка просвета артерии тромбом и/или содержимым распавшейся жировой бляшки, что ведет к образованию очагов омертвения органа или части тела, расположенных в бассейне пораженной артерии. Наиболее подвержены атеросклеротическому повреждению область сонной артерии, артерии сердца и брюшной отдел аорты.
Атеросклероз — основа развития сердечно-сосудистых заболеваний — главной причины преждевременной смерти людей во всем мире.
Факторы риска, повышающие вероятность атеросклероза:
- Курение, вне зависимости от количества сигарет;
- Возраст мужчин старше 40 лет, женщин старше 50 лет или с ранней менопаузой;
- Сахарный диабет II типа;
- Артериальная гипертензия (давление больше либо равно 140/90 мм рт. ст.) или постоянный прием антигипертензивных препаратов;
- Абдоминальное ожирение (окружность талии у мужчин ≥94 см у женщин ≥88 или индекс массы тела ≥30 кг/м2);
- Семейная гиперлипидемия (нарушение жирового баланса в крови);
- Раннее начало ишемической болезни сердца у ближних родственников (инфаркт или нестабильная стенокардия у мужчин младше 55 лет, у женщин старше 65 лет);
- Хроническое заболевание почек.
Симптомы заболевания варьируются в зависимости от преимущественной локализации и распространенности атеросклероза и в большинстве случаев определяются симптомами и последствиями нарушения кровоснабжения ткани или органа.
Само по себе атеросклеротическое поражение артерий снижает их эластичность и повышает сосудистое сопротивление току крови. Таким образом этот патологический процесс является основой артериальной гипертензии.
Симптомы атеросклероза грудной аорты и ее ветвей:
- Боль в области грудины (длительностью до нескольких часов или суток, периодически ослабевает и усиливается);
- Затруднения при глотании вследствие сдавления пищевода;
- Охриплость голоса вследствие сдавления возвратного гортанного нерва;
- Постепенно нарастающая артериальная гипертензия;
- Линейные кальцинаты в стенках дуги аорты на рентгенограммах (в боковой проекции) — наиболее доказательный, хотя и поздний диагностический признак.
Симптомы атеросклероза брюшной аорты и ее ветвей:
- Боли в животе различной локализации;
- Линейные кальцинаты в области бифуркации аорты на рентгенограмме;
- Перемежающаяся хромота;
- Нарушение чувствительности и движения в обеих ногах;
- Побледнение кожных покровов;
- Импотенция;
- Возможно возникновение гангрены конечности.
Когда поражаются сердечные, почечные, кишечные, сонные (питающие мозг) артерии, происходит нарушение функции соответствующих жизненно-важных органов:
- Атеросклероз коронарных артерий (сосудов, кровоснабжающих сердце) является главной причиной развития ишемической болезни сердца, (стенокардии, инфаркта), аритмий.
- При атеросклерозе сосудов нижних конечностей отмечается их похолодание, онемение, боли (в том числе, перемежающаяся хромота – боль при ходьбе, проходящая в покое), судороги (чаще в ночное время). В случае выраженных нарушений возможно развитие трофических язв стоп, голеней.
- При атеросклерозе сосудов головного мозга появляются головокружение, шум в ушах или голове, снижение памяти, внимания, вплоть до деменции (чаще в старческом возрасте). Самым тяжелым осложнением при церебральном атеросклерозе является ишемический инсульт.
- Атеросклероз брюшной части аорты и отходящих от нее сосудов может приводить к нарушению функции внутренних органов. Клиника сопровождается болями различной интенсивности в зависимости от степени поражения сосудов. Органы подвергаются ишемии (в них нарушается кровообращение), что может привести к некрозу и разрушению ткани. Пострадать может любой орган. Импотенция также нередкий симптом.
Атеросклероз – это системное заболевание: как правило, в той или иной степени поражаются многие сосуды.
В первую очередь врач расспрашивает пациента о его жалобах, как развивались симптомы, какие были заболевания у человека и его родственников. Особое внимание уделяется осмотру. В зависимости от полученных данных врач выбирает необходимые методы диагностики
- УЗИ сосудов шеи и головы. Поскольку сонные артерии наиболее близко расположены к поверхности кожи, они являются наиболее удобными в плане обследования. В ходе исследования врач видит наличие или отсутствие изменений в сосудах, их характер и степень поражения. Это могут быть утолщение внутреннего слоя стенки артерии или атеросклеротические бляшки на различных этапах их развития. На основании этих данных можно косвенно судить также о наличии атеросклеротического поражения других органов. Проще говоря, если в сонных артериях по УЗИ обнаруживается большое количество атеросклеротических бляшек, то велика вероятность, что они есть и в сосудах сердца, почек.
- УЗИ артерий нижних конечностей. Благодаря их исследованию можно вычислить два важнейших показателя атеросклеротического процесса в организме — лодыжечно-плечевой индекс (соотношение артериального давления на руке и ноге) и скорость пульсовой волны. Он позволяет оценить наличие и степень поражения сосудов.
По диагностике остальных сосудов судить крайне сложно, так как их визуализация сильно затруднена.
Другим широко доступным методом исследования для определения риска развития атеросклероза является:
- биохимический анализ крови:
- уровни общего холестерина крови (ОХ),
- холестерина липопротеидов высокой (ЛПВП) и низкой плотности (ЛПНП), триглицеридов (ТГ) могут косвенно указать на наличие атеросклероза.
К так называемому «плохому» холестерину относятся ЛПНП, ТГ; «хороший» — ЛПВП. Целевые показатели липидов определяются в зависимости от суммарного сердечно-сосудистого риска, т.е. пациент без сопутствующих заболеваний может иметь более высокий уровень ЛПНП и ТГ без риска осложнений, чем пациент с сопутствующей патологией. Определить риск возникновения осложнений и необходимость медикаментозного лечения может только врач.
Реже используются такие методы как ангиография (например, коронарография при ишемической болезни сердца), радионуклидные методы.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением атеросклероза занимается, в первую очередь врач-терапевт.
В зависимости от уровня липидов и суммарного сердечно-сосудистого риска врач назначит тот или иной метод борьбы с атеросклерозом: изменение образа жизни или медикаментозное лечение.
Модификация образа жизни —
включает:
- отказ от курения;
- регулярные аэробные умеренные физические нагрузки (ходьба, плавание, аэробика, теннис и т.п.). Достоверно известно, что они снижают уровень триглицеридов и повышают липопротеиды высокой плотности (“хороший” холестерин). Нагрузки должны быть 3-4 раза в неделю по 30-40 минут и иметь хорошую переносимость;
- диета для нормализации уровня холестерина и снижения массы тела:
- ограничение потребления жиров до 35% от общего калорийной ценности пищи (у пациентов с сопутствующими заболеваниями, например с ИБС или семейной гиперлипидемией процент снижается до 10 и 7% соответственно);
- простые углеводы (хлебобулочные изделия, сахар и т.д.) стоит заменить на сложные (бобовые, фрукты, орехи, злаки);
- также не следует забывать и об общих правилах диеты: ограничение соли до 5 г в сутки, употребление свежих фруктов и овощей более 5 порций в день, употребление рыбы, богатой полиненасыщенными жирными кислотами (палтус, скумбрия, лосось) 2-3 раза в неделю;
- ограничение приема алкоголя (возможно потребление сухого красного вина до 100 мл в день, но не более);
- необходимо по мере возможности избегать физических и психических перегрузок.
Медикаментозная терапия атеросклероза —
должна подбираться специалистом после обследования, с учетом противопоказаний и сопутствующих заболеваний.
Стандартом лечения являются статины, т.к. помимо снижения уровня атерогенных липидов они обладают важным свойством: стабилизируют атеросклеротическую бляшку (они препятствуют ее изъязвлению и тромбозу сосуда).
Чаще всего используются:
Среди последних разработок выделяется препарат, который препятствует всасыванию холестерина в кишечнике — Эзетемиб, Эзетрол.
Также применяются фибраты, например фенофибрат (Трайкор), показанием для их приема является повышение ЛПНП и ТГ.
Другие препараты для лечения атеросклероза:
- витамины А, С, Е; Омакор (препарат полиненасыщенных жирных кислот),
- никотиновая кислота в высоких дозах.
Кроме того, для лечения атеросклероза и нарушений липидного обмена используются секвестранты желчных кислот — холестирамин, колестипол. Они связывают производные холестерина в кишечнике и выводят их с фекалиями. Однако сегодня ни один из препаратов не зарегистрирован в России.
Прогноз при атеросклерозе определить сложно. Трудоспособность зависит от функциональной сохранности органов и систем с пораженными артериями, а также от наличия сопутствующей патологии, которая может внести свои коррективы в лечение. Устранение факторов риска и повышение культурного уровня населения (как показывает опыт США) могут существенно снизить показатели смертности.
Источники:
- Российское кардиологическое общество. Национальное общество по изучению Атеросклероза. Российское общество кардиосоматической реабилитации и вторичной профилактики. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. — Российские клинические рекомендации, V пересмотр, Москва. 2012 год.
- Европейское общество кардиологов. Европейское общество атеросклероза. Рекомендации по диагностике и лечению дислипидемий. — Российский кардиологический журнал №5 (145), 2017.
Источник: diagnos.ru
Нарушение трофики (питания) головного мозга рано или поздно заканчиваются острой цереброваскулярной недостаточностью — инсультом разной степени обширности.
Согласно статистическим данным, это состояние уносит жизней больше, чем рак и прочие патологии, конкурировать в смертоносности может разве что инфаркт, поражение сердца.
Атеросклероз сонных артерий — это хроническое расстройство, суть которого заключается в стенозе (сужении) или закупорке кровеносных сосудов холестериновой бляшкой, в ходе чего невозможно нормальное питание головного мозга. Считается предшествующим инсульту явлением.
Вероятность неотложного состояния на фоне текущей патологии повышается на 10-30% в течение первых 2-3-х лет, а затем еще больше. Сложные случаи сопровождаются стремительным сужением и острой недостаточностью гемодинамики (кровотока), результатом чего оказывается инсульт.
В этом случае предшествующей фазы развития нет, и атеросклероз становится виновником некроза нервных тканей сразу же.
Лечение проводится в срочном порядке, потому, как не известно, в какой момент пациента настигнет неотложное состояние и чем оно закончится (учитывая прогностические и статистические факторы, точно ничем хорошим).
Терапия консервативная и оперативная. В зависимости от случая. На вооружение врачей масса методов, важно своевременно обратиться в больницу.
Механизм развития
Выше вопрос частично поднимался. Суть патологического процесса в одном из двух моментов.
Первый и менее распространенный, это сужение или спазм сонных артерий.
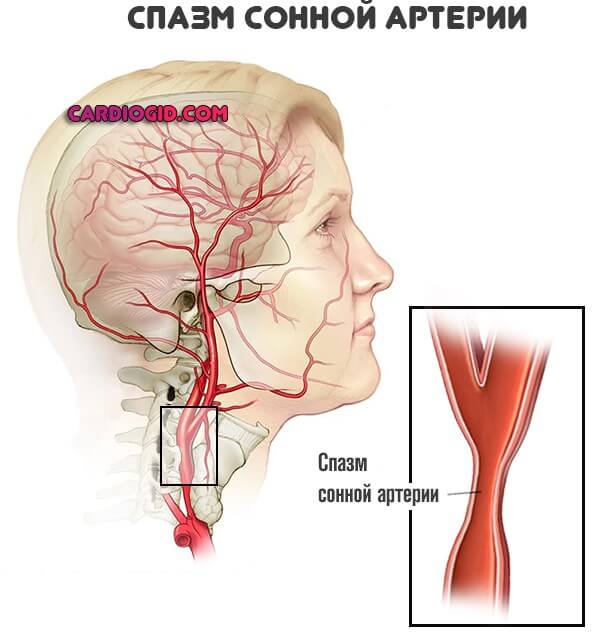
Почему оно происходит: как итог длительного курения, в качестве индивидуальной реакции организма на никотин, в результате приема спиртного, наркотиков, из-за соматических заболеваний, вопрос несколько другой.
Важно, что сонные артерии сужаются. Кровоток становится хуже.
Второй вариант встречается в 80%. Суть его заключается в закупорке сосудов холестериновой бляшкой.
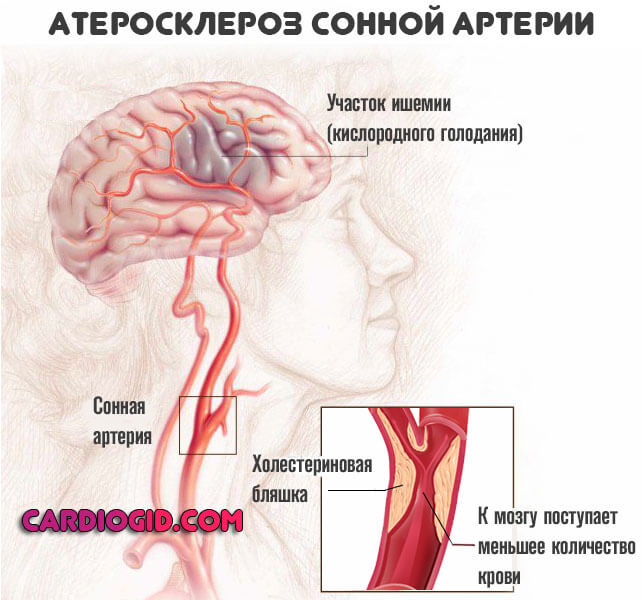
Это радиальное разрастание жирного соединения на стенке артерии, оно создает механическое препятствие.
Обычной причиной оказывается врожденное или приобретенное нарушение обмена веществ (в первую очередь липидного).
Далее суть расстройства значения в рамках описания механизма не имеет. Просвет сосуда сужен, диаметр полой структуры меньше нормы.
Потому крови приходится преодолевать больше сопротивления, создается избыточная нагрузка на сердце, артерию, что рано или поздно само может закончиться нарушением анатомической целостности сосуда.
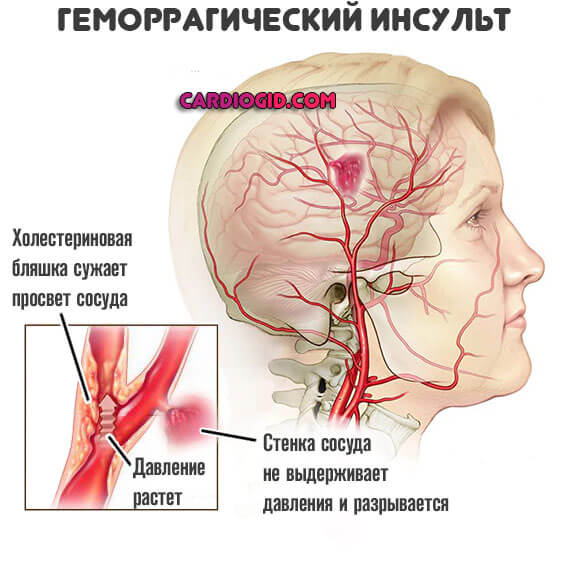
Основная же проблема в краткосрочной перспективе — недостаточное питание головного мозга. Чем меньше крови поступает, тем хуже общая ситуация.
На начальных стадиях гемодинамика снижается незначительно, потому симптоматика минимальна или отсутствует полностью. Тело еще способно компенсировать отклонение, ресурсов хватает.
Затем нарастает клиника неврологических расстройств. Не все даже при очевидных проблемах со здоровьем обращаются к врачу, что и обуславливает печальную статистику по этому заболевания. А в конечном итоге развивается стремительный инсульт.
При поражении сразу двух сонных артерий вероятность летального исхода выше, почти неминуемо наступает гибель больного. Такой участи можно избежать только при своевременном выявлении и лечении.
То же касается поражения так называемых внутренних сонных артерий, которые расположены глубоко, частично уходят в черепную область.
Симптомы
Клиническая картина зависит от этапа патологического процесса. Полный перечень проявлений выглядит следующим образом.
Головная боль
Считается первым и наиболее распространенным признаком атеросклероза сонных артерий. Таким нехитрым способом организм сигнализирует о недостаточном питании церебральных структур.
На начальной стадии дискомфорт эпизодический, незначительный. Болезнь развивается, синдром усиливается в разы и становится невыносимым.
Проявление ощущается крайне мучительно, не проходит само практически никогда. Возникает регулярно, по несколько раз в день.
Стандартными подручными препаратами не снимается полностью.
По характеру дискомфорт тюкающий, стреляющий, распирающий. Локализуется в лобной, теменной областях, висках. Может быть диффузным, разлитым по всему черепу.
Головокружение
Встречается наравне с первым симптомом. Говорит о прогрессирующем нарушении питания церебральных структур, задействованы лобная, височная доли, мозжечок.
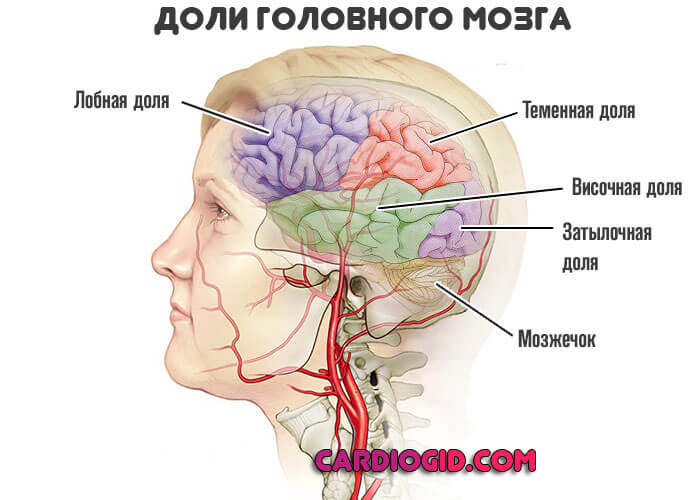
Сопровождается невозможностью ориентироваться в пространстве или снижением такой способности.
В тяжелых случаях пациенту приходится занимать положение лежа, чтобы хоть как-то облегчить дискомфорт.
Эпизод головокружения продолжается от нескольких минут до пары часов, затем проходит. Рецидивы частые.
Симптоматика учащается по мере развития расстройства, его прогрессирования.
Тошнота и рвота
Временные. Малой длительности. Облегчения не приносят, потому, как обусловлены ложным ответом, реакцией организма на недостаточное питание головного мозга.
Рефлекторная рвота обычно однократная, редко встречается чаще.
Астения
Общая усталость, сонливость. Сопровождается падением артериального давления на поздних стадиях, стабильным ростом до уровней гипертензии 1-2 степеней на первой, когда организм еще пытается компенсировать расстройство и это у него выходит.
Основу составляет триада проявлений: слабость, которая ощущается как разбитость и вялость. Далее сонливость независимо от времени суток и количества часов ночного отдыха.
Наконец, заторможенность, снижение скорости реакции на внешние раздражители. Это особенно опасно при управлении транспортным средством, выполнении работы, требующей концентрации внимания.
Бессонница
По типу частых пробуждений. В тяжелых случаях оно происходит каждые 10-15 минут. По понятным причинам.
Ни о каком полноценном отдыхе речи не идет. Человек чувствует себя хуже, чем до того как лег и так продолжается неопределенно долго.
Пока не будет проведено качественное лечение, и функциональная активность нервной системы не восстановится.
Нарастающие психические расстройства
Нескольких форм. В подавляющем большинстве случаев это невротические синдромы. По типу обсессивно-компульсивного, тревожного, ипохондрического вариантов.
Также часто встречаются тяжелые и продолжительные депрессии, которые вообще не купируются психотерапевтическими методами, что легко объяснимо.
Имеет место органическое поражение головного мозга, падение синтеза нейромедиатора серотонина вызывается нарушением трофики (питания) церебральных структур и само не восстанавливается.
Требуется применение антидепрессантов, но смысла в этом не много, если не лечить сам атеросклероз.
Мышечная слабость
Возникает при поражении лобной доли, прочие структуры реже дают такие проявления.
Наблюдается ригидность мускулатуры (чрезмерная напряженность), как при болезни Паркинсона.
Однако двигательная активность падает. Сложно встать с кровати, ходить еще тяжелее, не говоря о какой то большей активности.
Снижение интеллекта, памяти
Когнитивные расстройства встречаются в 40% случаев. Разной степени тяжести. При рсте атеросклеротической бляшки отклонения мыслительной сферы есть у 98% пациентов.
Это может быть забывчивость, рассеянность, заторможенность: требуется больше времени на осмысливание высказывания, задачи, на выполнение действия.
Тотальное слабоумие не встречается, как и грубые дефекты. Однако расстройство снижает качество жизни.
Профессиональная деятельность становится сложной, особенно, если работа умственная, ответственная и требует быстрого переключения внимания, многозадачности.
Парезы, параличи. Нарушения иннервации мускулатуры
В первом случае речь идет о частичном снижении чувствительности кожи и мягких тканей, падении управляемости. Во втором двигательной активности нет вообще, тактильность также нулевая.
К счастью, параличи встречаются на фоне атеросклероза сонной артерии исключительно редко, на предынсультных стадиях в 1-2% случаев.
Зрительные и слуховые дефекты
Выпадение областей видимости по типу черных слепых пятен (скотом), нарушение восприятия цветов независимо от пола (индуцированный дальтонизм), метаморфопсии, неспособность оценивать расстояние до предмета и его размеры, тотальная утрата видимости (с двух сторон), так называемая транзиторная слепота.
Слуховые нарушения: невосприимчивость к звуку, шуму, звон где-то в голове.
Прочие неврологические дефицитарные явления
По типу поведенческих расстройств с повышенной агрессивностью, плаксивостью, акцентуацией негативных черт характера, слуховые галлюцинации. Вариантов множество.
Ключевое отличие таковых при атеросклерозе и развившемся инсульте — кратковременность и сравнительно легкая степень.
Нарушения потенции, либидо, менструального цикла, репродуктивной функции
Довольно неочевидные проявления с первого взгляда. На деле же все логично. Происходит падение концентрации нейромедиаторов и гормонов, вырабатываемых глубоких структур, придатков головного мозга (гипоталамус, гипофиз).
Отсюда цепная реакция. Недостаток андрогенов и эстрогенов. Без этих веществ не реальна нормальная половая активность и состоятельность.
Клиническая картина постоянно усугубляется. Возможны ложные моменты благополучия. Мнимого.
Патологический процесс спонтанно не регрессирует, без лечения движение строго в одном направлении — к инсульту.
Причины
Факторы развития различны.
Среди таковых:
- Нарушение нормального обмена жиров в организме. Липиды активно накапливаются, проходят в кровеносное русло и задерживаются на стенках сосудов. Типичная дополнительная черта, присущая лицам с метаболическими отклонениями — избыточная масса тела.
- Эндокринные расстройства. Сахарный диабет, гипотиреоз (малое количество гормонов щитовидной железы), синдром Аддисона (дефицит соединений коры надпочечников) и обратный процесс, гиперкортицизм. Также могут сказываться продуцирующие специфические активные вещества опухоли половой сферы (герминогенные). Злокачественные и доброкачественные.
- Травмы сонных артерий.
- Воспалительные патологии указанных сосудов. Васкулиты. Аутоиммунные и инфекционные. Чаще встречаются вторые.
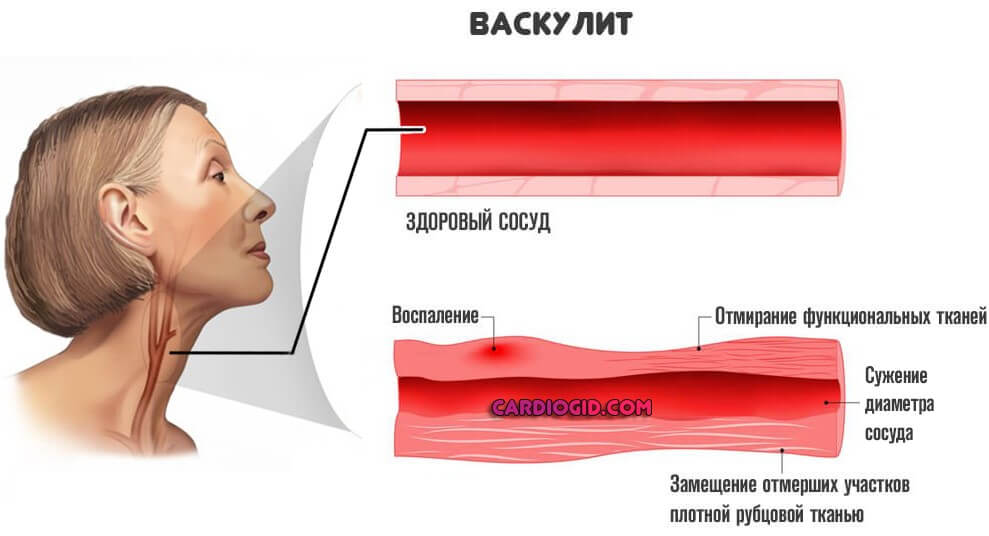
Большую роль играют предрасполагающие факторы и триггерные механизмы, которые непосредственно запускают болезнь:
- Курение, потребление спиртного в неумеренных количествах, пристрастие к наркотикам. Не обязательно долго и в больших концентрациях. В зависимости от индивидуальных особенностей организма, речь может идти об одной сигарете, рюмке.
- Неправильное питание с большим количеством животного жира, холестерина. При этом само по себе вещество подразделяется на вредное (липопротеиды низкой плотности) и полезное (высокой). Вторые — крупные. Это, условно говоря, «плохой» и «хороший» холестерин.
- Недостаточный сон.
- Постоянные стрессы, доходящие до хронического состояния.
- Физические перегрузки. Как итог — выброс кортизола и прочих веществ, ответственных за тонус сосудов и частично обуславливающих обменные процессы.
- Беременность, особенно протекающая с осложнениями. Токсикозом. Значительный возраст первой гестации (30+ лет).
- Наличие в анамнезе заболеваний печени. Цирроз, гепатит (воспалительные поражения вирусного происхождения).
Причины оцениваются в системе. Холестериновая бляшка в сонной артерии образуется в результате сложного комплекса, обычно эндокринного плана.
Возможны изолированные процессы, когда расстройство обуславливается каким-либо одним моментом.
Диагностика
Проходит в стационарных условиях или амбулатории. В любом случае, под контролем сосудистого хирурга или эндокринолога. Могут привлекаться доктора смежных специальностей.
Перечень исследований такой:
- Устный опрос на предмет жалоб, сбор анамнестических данных. Используется для определения вектора дальнейшей диагностики. Позволяет уже на первичном приеме оценить характер расстройства, классифицировать его, выдвинуть гипотезы.
- Ультразвуковое исследование сонных артерий. Абсолютно необходимая методика. Суть ее заключается в оценке скорости кровотока, проходимости сосудов. Считается золотым стандартом.
- Наравне с этим проводится дуплексное сканирование головного мозга, чтобы уточнить, изменено ли питание в церебральных структурах, если да, насколько и в каких областях.
- Обязательно показана оценка липидного обмена. Для этого проводится биохимический анализ крови с развернутой картиной липопротеидов низкой, высокой плотности и атерогенного индекса (соотношение).
- Дополнительно возможно назначение сонографии, ангиографии. Если имеет смысл, проводят МРТ без контрастного усиления. Кровь является достаточно хорошим естественным реагентом, что обуславливает высокое качество картинки.
Диагностика проводится быстро. Тянуть не стоит.
Лечение
Консервативное на ранних стадиях. На развитых — назначается операция и дополняется она применением медикаментов.
Используются лекарства нескольких групп:
- Статины. Растворяют холестериновые бляшки. Аторис и аналоги. К сожалению, на поздних этапах в структуре образований откладываются соли кальция, растворить бляшки невозможно, потому как они затвердевают, и требуется операция.
- Ангиопротекторы. Для укрепления стенок артерий, снижения ломкости, повышения эластичности. Анавенол и аналоги.
- Антикоагулянты. Разжижают кровь, нормализуют ее текучесть. Аспирин, лучше в модификации Кардио, Гепарин. Для долгого использования не подходят, потому, как могут спровоцировать ломкость сосудов и кровотечения.
- Спазмолитики. При сужении сонных артерий. Папаверин, Дротаверин. Средство первой помощи.
Операции назначаются на фоне кальцифицирующих бляшек, стеноза сосудов. Суть заключается в прямом удалении холестериновых образований, стентировании, баллонировании (механическое расширение артерий).
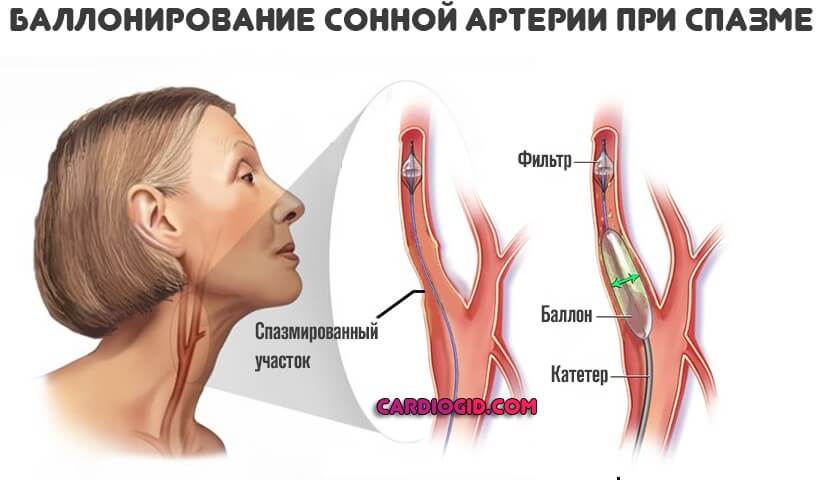
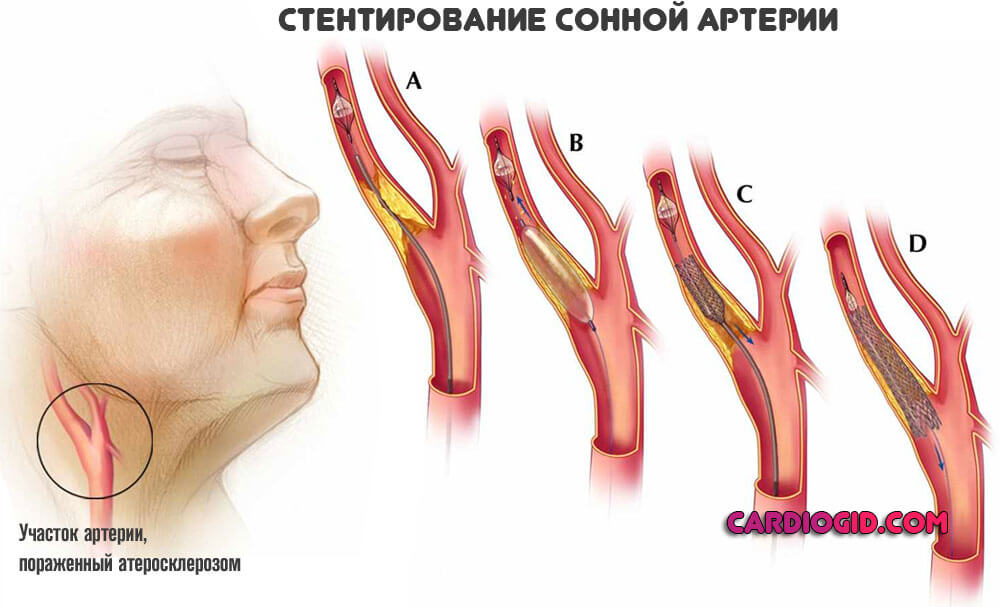
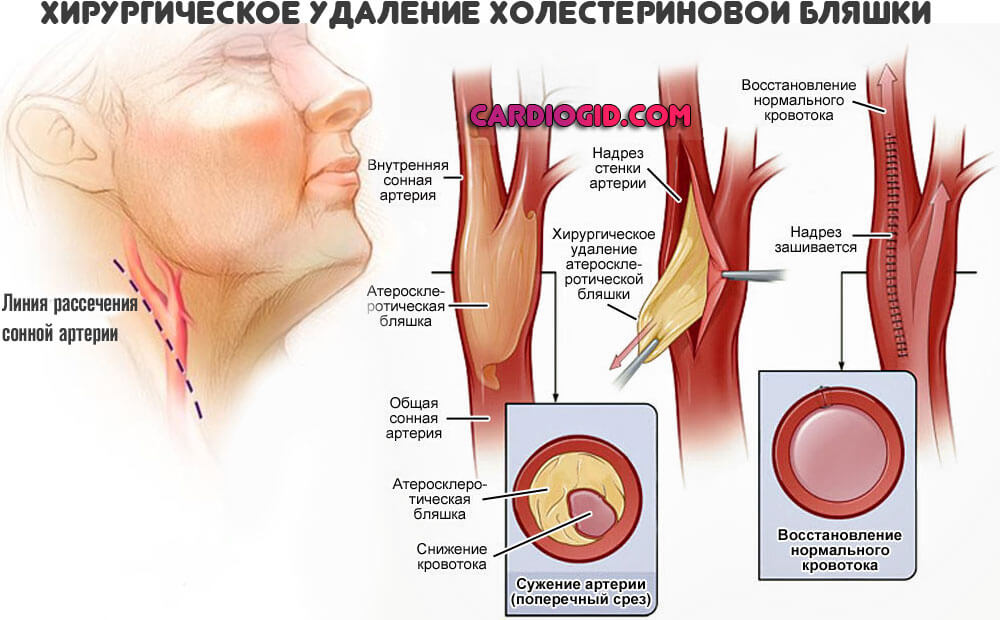
В дальнейшем обязательно изменение образа жизни. Отказ от пагубных привычек, нормализация питания (меньше животного жира и не более 7 граммов соли в сутки), полноценный сон (не менее 7 часов за ночь), избегание стрессов, освоение методик релаксации, оптимальный режим физической активности (в рамках собственного развития).
Лечение атеросклеротич

