Атеросклероз сонных артерий классификация
 В обзоре приведены основные сведения по проблеме атеросклероза брахиоцефальных сосудов как состояния с высоким сосудистым риском развития церебральных катастроф, прогрессирования хронической недостаточности мозгового кровообращения (дисциркуляторной энцефалопатии) и определяющего медико-социальную значимость инсульта и его последствий.
В обзоре приведены основные сведения по проблеме атеросклероза брахиоцефальных сосудов как состояния с высоким сосудистым риском развития церебральных катастроф, прогрессирования хронической недостаточности мозгового кровообращения (дисциркуляторной энцефалопатии) и определяющего медико-социальную значимость инсульта и его последствий.
С позиций принятых Национальных рекомендаций по ведению пациентов с заболеваниями брахиоцефальных артерий (2013) дан обстоятельный анализ современных подходов к диагностике атеросклероза артерий брахиоцефального бассейна с применением метода ультразвукового дуплексного сканирования сосудов. Приведены клиникоэпидемиологические аспекты и принятые классификации стенотического поражения сонных артерий, даны критерии выбора способов хирургического лечения каротидной эндартериэктомии и анлиопластики со стентированием сонных артерий.
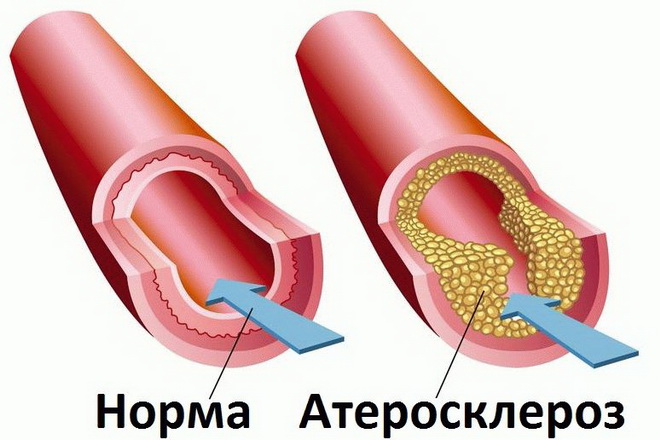
Атеросклероз (АС) – заболевание с поражением артерий эластического типа (аорты, подвздошных сосудов), а также крупных и средних артерий мышечного типа (коронарных, сонных, внутримозговых, артерий нижних конечностей), проявляющееся уплотнением сосудистой стенки и образованием атеросклеротических бляшек.
АС брахиоцефальных сосудов (БЦС) – состояние с высоким сосудистым риском развития церебральных катастроф, прогрессирования хронической недостаточности мозгового кровообращения (дисциркуляторной энцефалопатии) и определяющее медико-социальную значимость инсульта и его последствий, оказываемых существенное влияние на демографические показатели и качество жизни пациентов.
АС БЦС выявляют с помощью ультразвукового исследования (УЗ), прежде всего, в виде локального утолщения внутренней (интима) и средней (медиа) оболочек артерий в сочетании с эхогенными образованиями, выступающими в просвет сосуда. Установлено, что в норме по мере старения утолщение внутренней и средней оболочек общей сонной артерии (ОСА) в соответствии с их измерениями в участках, свободных от бляшек, линейно увеличивается от 0,48 см в возрасте 40 лет до 1,02 см к 100 годам. Измерения внутренней и средней оболочек СА производят раздельно, как по ходу ОСА, так и в бульбарной части, а также в проксимальном отрезке внутренней СА (ВСА). Считают, что отношение толщины интима-медиа (ТИМ), равное или превышающее 0,9 см, может свидетельствовать об отклонении от нормы и с большой вероятностью указывает на наличие бляшки.
По данным Международного консенсуса по ТИМ 2006-2010 годов АС бляшкой признают локальное утолщение стенки, имеющее следующие характеристики:
- Величину ТИМ 1,5 мм и выступающее в просвет артерии;
- Высоту на 0,5 мм больше величины ТИМ прилегающих участков артерий;
- Высоту на 50 % больше величины ТИМ прилегающих участков артерий.
По данным Методических рекомендаций по исследованию артериального русла у пациентов с АГ верхняя граница ТИМ у здоровых людей составляет: у женщин до 40 лет 0,7 мм; 40-50 лет 0,8 мм; старше 50 лет 0,9 мм; у мужчин до 45 лет 0,7 мм; 45-60 лет 0,8 мм; старше 60 лет 0,9 мм.
Наиболее распространенной является УЗ-классификация АС бляшек, предложенная G. Geroulakos, et al. и нашедшая применение в международном многоцентровом исследовании по протоколу «Asymptomatic Carotid Stenosis and Risk of Stroke» (ACSRS). Данная классификация выделяет 5 типов АС бляшек каротидной локализации:
- Тип 1. Однородные эхонегативные (мягкие) бляшки с наличием (или без) эхопозитивной (плотной) покрышки;
- Тип 2. Преимущественно эхонегативные бляшки с более чем 50 % эхопозитивными включениями;
- Тип 3. Преимущественно эхопозитивные бляшки с более чем 50 % эхонегативными включениями;
- Тип 4. Однородные эхопозитивные (плотные) бляшки;
- Тип 5. Бляшки, которые невозможно классифицировать в связи с тем, что обширная кальцификация создает интенсивную акустическую тень.
Классификация бляшек по УЗ-критериям эхогенности способ объективный, но не популярный среди клиницистов. Для сосудистых хирургов, прежде всего, важна информация об эмболоопасности атеромы, осложненности бляшки, ее морфологии.
В этой связи все более популярными являются неультразвуковые термины в УЗ-заключениях. Исходя из этого предлагают УЗ-классификацию атером, объединяющую их привычные УЗ-характеристики и данные о клинической значимости:
- Стабильная (гомогенная, гиперэхогенная) бляшка;
- Нестабильная (гомогенная, гипоэхогенная) бляшка;
- Осложненная (гетерогенная, преимущественно гипер- или гипоэхогенная) бляшка;
- Кальцинированная бляшка.
УЗ допплерография (УЗДГ) метод исследования кровотока в просветах сосудов, предусматривающий получение допплеровского спектра и позволяющий количественно оценить линейную скорость кровотока и направление потока. Дуплексное сканирование (ДС), помимо обозначенного, представляет ценные сведения о состоянии стенки и просвета сосуда в В-режиме и кровотока в режимах цветового допплеровского кодирования и в спектральном допплеровском режиме.
Кроме того, ДС, являясь методом «реального времени», может использоваться для анализа динамики потоков при позиционировании в пространстве и других пробах. Интегральные высокоинформативные определения могут быть реализованы только при сочетании использования различных приемов. На практике очевидна мотивация более широкого применения УЗ-методик и сочетание УЗ ДС с томографическими методами (спиральная компьютерная томографическая и магниторезонансная ангиография).
Среди методов определения степени (в %) сужения просвета сосуда известны метод, разработанный European Carotid Surgery Trial (ECST, 1991), при котором степень стеноза рассчитывают по формуле: (1А/В)х100% и метод, предложенный North American Symptomatic Carotid Endarterectomy Trial (NASCET, 1991), при котором сравнивают резидуальный диаметр с диаметром артерии дистальнее стеноза по формуле: (1 А/С)х100% (где А — внутренний диаметр артерии в месте максимального стеноза; В — внешний диаметр артерии в месте максимального стеноза; С — диаметр артерии дистальнее стеноза).
Показаниями для УЗ-обследования БЦС являются:
- Возраст старше 45 лет (у мужчин), женщины старше 50 лет или с ранней менопаузой;
- Наличие общемозговых или очаговых признаков нарушения мозгового кровообращения;
- Поражение артерий нижних конечностей, коронарных и почечных артерий;
- Артериальная гипертония (АГ), сахарный диабет (СД);
- Ослабление или исчезновение пульсации любой артерии;
- Усиление пульсации в какой-либо области;
- Градиент АД между руками более 5 мм рт. ст.;
- Систолический шум при аускультации;
- Любые жалобы на состояние верхних конечностей.
Принципы исследования асимптомных пациентов, имеющих риск наличия патологии экстракраниального отдела СА, состоят в следующем:
- ДС должно быть выполнено как первичный диагностический тест для определения гемодинамической значимости стеноза;
- ДС рекомендовано асимптомным пациентам с шумами в проекции артерий шеи;
- Рекомендовано выполнение ежегодного ДС для выявления прогресса/регресса на фоне терапии со стенозом более 50%. При стабилизации атеросклероза интервал между осмотрами может быть увеличен;
- ДС может быть выполнено пациентам с симптомами ИБС, АС артерий нижних конечностей и аневризмы брюшного отдела аорты;
- ДС может быть выполнена пациентам, имеющим два и более ФР развития АС из нижеперечисленных: АГ, ГХС, курение, семейный анамнез манифестации АС ранее 60 лет у ближайших родственников или семейный анамнез ишемического инсульта.
Согласно принятым Рекомендациям по проведению УЗДС у бессимптомных пациентов с диагностированным или подозреваемым стенозом СА:
- У бессимптомных больных с подозрением на наличие стеноза СА рекомендуется выполнение УЗДС в качестве начального диагностического теста для выявления гемодинамически значимого стеноза СА.
- Выполнение УЗДС для выявления гемодинамически значимого стеноза СА целесообразно у неврологически бессимптомных пациентов с облитерирующим АС артерий нижних конечностей, ИБС или аневризмой аорты.
- Целесообразно проведение УЗДС для выявления гемодинамически значимого стеноза СА у бессимптомных пациентов с шумом, аускультативно выслушиваемым над СА.
- Целесообразно ежегодно повторять УЗДС для оценки прогрессирования или регресса заболевания у пациентов с АС, у которых ранее был выявлен стеноз более 50 %.
- Выполнение УЗДС целесообразно у неврологически бессимптомных пациентов, старше 50 лет у которых имеются два или более из следующих факторов риска: АГ, ГЛП, курение, семейный анамнез среди ближайших родственников со случаями проявления АС в возрасте до 60 лет, или случаев ишемического инсульта в семейном анамнезе.
- УЗДС СА не рекомендуется для рутинного скрининга неврологически бессимптомных пациентов, у которых нет клинических проявлений или факторов риска развития АС.
- УЗДС СА не рекомендуется для рутинного обследования пациентов с психическими расстройствами, опухолями головного мозга, дегенеративно-дистрофическими заболеваниями, инфекционными заболеваниями головного мозга и эпилепсией.
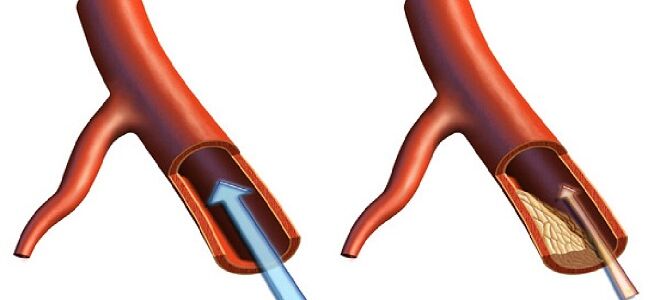
К методам хирургического лечения каротидных стенозов (КС) при АС БЦС относят каротидную эндартерэктомию (КЭАЭ) классическую и эверсионную и каротидную ангиопластику со стентированием (КАПС).
Показания к инвазивному лечению КС устанавливают на основании анализа пяти различных аспектов:
- Неврологическая симптоматика;
- Степень стеноза СА;
- Процент осложнений и интраоперационная летальность в медицинском учреждении;
- Особенности сосудистой и местной анатомии;
- Морфология бляшки СА.
В повседневной клинической практике показания к лечению с использованием инвазивных технологий обычно основываются на первом и втором аспекте, в то время как выбор между КЭА и КАС обычно основывается на третьем, четвертом и пятом пунктах.
При выборе тактики лечения в зависимости от неврологической симптоматики и степени стеноза СА исходят из следующих рекомендаций.
- Оперативное лечение стенозов СА абсолютно показано у симптомных пациентов со КС более 60 % (NAsCET) если частота периоперационного показателя «инсульт+летальность от инсульта» составляет в учреждении менее 3 % для больных с транзиторными ишемическими атаками (ТИА) и менее 5 % для больных, перенесших инсульт (А). Общая летальность в учреждении не должна превышать 2 %.
- КЭА противопоказана симптомным пациентам со стенозами менее 50 % (А).
- Возможно выполнение КЭА у пациентов со стенозом ВСА от 50 до 60 % с учетом морфологической нестабильности АС бляшки (изъязвление, кровоизлияние в бляшку, флотация интимы, пристеночный тромб) с учетом неврологической симптоматики ТИА или инсульт в течение последних 6 месяцев.
- Целесообразно выполнение КЭА в течение двух недель от начала последнего эпизода острого нарушения мозгового кровообращения (ОНМК) при малых инсультах (не более 3 баллов по шкале исходов инсультов по модифицированной шкале Рэнкин), через 6-8 недель после полных инсультов. КЭА может быть выполнена в течение ближайших дней после ТИА (В).
- КЭА может быть рекомендована бессимптомным пациентам со стенозами от 70 до 99 %, если операционный риск составляет менее 3 % (А).
При применении КАПС у симптомных пациентов руководствуются следующими рекомендациями:
- КЭА для симптомных пациентов со стенозами СА в настоящее время является методом выбора.
- КАПС может быть выполнена у симптомных пациентов, если они имеют высокий хирургический риск КЭА, в центрах с высокой хирургической активностью, с частотой периоперационных инсультов и уровнем летальности, соответствующими «стандартам качества» выполнения КЭА.
Выполнение КАПС у бессимптомных пациентов в настоящее время возможно рекомендовать только в центрах с высокой хирургической активностью, с частотой периоперационных инсультов и уровнем летальности, соответствующими «стандартам качества» выполнения КЭА.
Рекомендации по выбору метода лечения в зависимости от сопутствующей патологии следующие:
- КЭА может быть выполнена у пациентов высокого риска с частотой инсульта, смерти и сердечных осложнений в пределах допустимых стандартов.
- Для асимтомных больных с «исключительно» высоким риском (несколько сопутствующих заболеваний одновременно) наилучшая медикаментозная терапия может быть оптимальным выбором вместо инвазивных процедур.
- КАС связана с высоким риском эмболизации у пожилых больных старческого возраста. КЭА может быть выполнена у пожилых пациентов без увеличения риска эмболизации и с приемлемой частотой неврологических и кардиальных осложнений.
- КАС не должна предлагаться бессимптомным пациентам высокого риска, если вероятность периоперационных инсультов и уровня летальности превышает 3 %.
Рекомендации по выбору метода лечения в зависимости от особенностей сосудистой и местной анатомии и структуры атеросклеротической бляшки:
- КАПС показана в случаях: рестеноза после ранее выполненной КЭА; контрлатерального пареза черепно-мозговых нервов, предыдущего хирургического вмешательства на органах шеи; лучевой терапии органов шеи, распространения АС поражения на внутричерепные отделы ВСА.
- КАПС может быть рекомендована в случае высокого расположения бифуркации ОСА.
- КАПС должна выполняться с особой осторожностью при стенозе ВСА более 90 % и морфологически нестабильной атеросклеротической бляшке ВСА. В этих ситуациях целесообразно использование проксимальной защиты.
- КАПС не рекомендуется: у пациентов с кальцинированными атеросклеротическими бляшками; при сочетании стеноза с патологической извитостью ВСА; с распространенным атеросклеротическом поражением дуги аорты и ее ветвей (это возможно только в центрах с высокой хирургической активностью и документированным низким периоперационным риском инсульта и смерти).
Безусловно своевременная и правильная диагностика ФР АС и ДЛП согласно принятым рекомендациям остается необходимым компонентом рациональной профилактики и терапии АС БЦС. Только комплексный подход по профилактике и хирургическому лечению АС БЦС может обеспечить ожидаемые результаты по эффективному предупреждению тяжелых осложнений данного состояния.
М.А. Ловрикова, К.В. Жмеренецкий, С.С. Рудь

Кардиолог
Высшее образование:
Кардиолог
Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования – Специалист
1994-2000
Дополнительное образование:
«Кардиология»
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Контакты: scherbakova@cardioplanet.ru
Атеросклеротическое поражение сосудов и связанное с ним нарушение кровообращение стоит на одном из первых мест среди причин смертности. Именно поэтому его изучению и поиску эффективных методов лечения уделяется огромное внимание. Классификация атеросклероза обширна, она касается причин возникновения, течения, стадий и локализации атеросклеротических повреждений.
Классификация атеросклероза по этиологии
Разделение видов атеросклероза по происхождению предложена Всемирной организацией здравоохранения. Она поддержана отечественными кардиологами, сосудистыми хирургами и флебологами.
Гемодинамическая форма
Ее развитие провоцируется повышенным артериальным давлением. Наибольшему риску подвергаются места разветвлений артерий, именно в них происходит повреждение защитного слоя эндотелия сосудов (гликокаликса) под действием гемодинамического давления.
Внутренняя оболочка сосудов (интима) становится проницаемой для липопротеидов. В дальнейшем на этом месте образуется тромб или холестериновая бляшка. Также причиной атеросклероза могут стать тромбоз, варикозная болезнь или тромбофлебит. Еще одна причина – спазмы сосудов.
Метаболическая форма
Эту форму еще называют алиментарной. Атеросклероз развивается в результате нарушения углеводного или жирового обмена. Это происходит при неправильном и несбалансированном питании или в результате недостатка минеральных веществ в пище.
Сюда же относят атеросклероз, вызванный аутоиммунными нарушениями – гипофункцией щитовидной железы, сахарным диабетом или снижением уровня половых гормонов.
Смешанная форма
Соединение гемодинамических и метаболических причин атеросклероза вызывают смешанную форму заболевания. Процессы, провоцирующие атеросклероз, напоминают замкнутый круг. Сформировавшиеся тромбы приводят к нарушению кровообращения и негативно влияют на обмен веществ.
В свою очередь неправильный жировой метаболизм приводит к повышению свертываемости крови и, как следствие, провоцирует образование тромбов. На внутренней оболочке сосудов начинают образовываться жировые полоски и пятна – предвестники будущих атеросклеротических бляшек. Но жировые пятна – это еще не заболевание, на этом этапе состояние хорошо поддается коррекции при условии раннего выявления.
Виды атеросклероза по локализации
Еще одна классификация разделяет атеросклероз по месту расположения повреждений:
- коронарный атеросклероз (затрагивает сосуды сердца);
- церебральный (поражает мозговые артерии);
- облитерирующий склероз нижних конечностей;
- поражение аорты;
- атеросклероз почечных артерий;
- атеросклероз брахиоцефальных артерий;
- мультифокальный атеросклероз.
Каждый из них имеет свою симптоматику, прогноз и течение.
Атеросклероз коронарных артерий
Атеросклеротическое поражение сосудов сердца характеризуется продолжительным латентным (скрытым) течением. От начала формирования до развития «полноценной» атеросклеротической бляшки может пройти не один год.
Симптомы могут проявиться, когда кровоток в них нарушается настолько ощутимо, что развивается ишемия сердца. Она сопровождается стенокардическими приступами, аритмиями, отеком ног. Снижается функция левого желудочка сердца, нарастает масса тела. Самое тяжелое последствие — инфаркт миокарда.
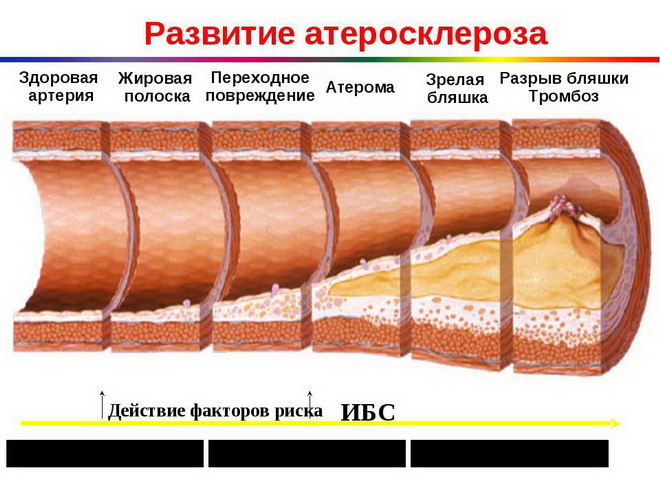
Атеросклероз артерий мозга
Церебральный атеросклероз делят на стадии (или степени поражения):
- начальная, когда симптомы проявляются только под действием провоцирующих факторов, а нарушения носят функциональный характер;
- на второй стадии к функциональным нарушениям присоединяются морфологические, а проявления заболевания становятся более стойкими;
- третья степень характеризуется ишемическими атаками, приводящими к некрозу отдельных участков мозга и утрате их функций.
Среди основных симптомов – эмоциональная нестабильность, ухудшение сна, снижение памяти и интеллектуальных способностей. В результате микроинсультов могут развиваться парезы и параличи.
Атеросклероз сосудов ног
Главными провоцирующими фактором в развитии склеротического поражения сосудов ног являются варикоз и сахарный диабет. Холестериновыми бляшками перекрывается просвет бедренной артерии. На начальной стадии присутствуют такие симптомы как онемение и озноб в нижних конечностях. Далее присоединяется перемежающаяся хромота.
По мере развития облитерирующего атеросклероза меняется цвет стоп – они становятся бледными. Постепенно прекращается рост волос на пораженной ноге, замедляется рост ногтей. На последней стадии появляются участки некроза. Самое тяжелое последствие – гангрена.
Поражение аорты
Аорта – самый крупный и в то же время самый уязвимый для атеросклероза сосуд в человеческом организме.
Атеросклероз грудного отдела
В грудном отделе аорты присутствует больше всего повреждающих факторов – патогенных микроорганизмов и вирусов, разрушающих эндотелий. Здесь больше всего жировых отложений, из которых формируются атеросклеротические бляшки.
Из-за большого диаметра сосуда клинические проявления атеросклероза наступают в основном в пожилом возрасте, когда артерия теряет эластичность и уплотняется из-за отложений кальция. В зависимости от места, в котором перекрывается просвет грудного отдела аорты, страдает сердце или головной мозг. Соответственно проявляются и симптомы.
Атеросклероз брюшного отдела
В брюшном отделе аорта разделяется на две крупных артерии. Место разветвления — это «любимый» район атеросклеротических отложений. При окклюзии бляшками брыжеечных артерий происходит нарушение кровоснабжения кишечника и органов малого таза.
Первые симптомы – это переменная «блуждающая» боль вокруг пупка, потеря веса и постоянное вздутие живота и запоры. Ишемия кишечника сопровождается интенсивными болями, постепенно нарастающим отравлением организма, напряжением брюшных мышц и обильной рвотой.
Нарушение питания половых органов вызывает бесплодие, у мужчин – проблемы с половой жизнью. Атеросклероз брюшного отдела чреват гангреной кишечника, кишечной непроходимостью и кровотечениями.
Атеросклероз сосудов почек
На первом этапе развития атеросклероза в почечных артериях появляются жировые пятна, превращающиеся затем в фиброзные бляшки. Эти стадии протекают без явно выраженных симптомов. Бляшки постепенно обрастают соединительной тканью, перекрывая просвет сосудов. И только тогда начинают проявляться признаки поражения.
Одним из самых грозных последствий склероза почечных артерий является вазоренальная гипертония. Она быстро минует 1 степень, принимая течение средней тяжести со стабильно повышенным артериальным давлением.
Если патологическим процессом захвачены обе артерии, гипертония приобретает злокачественный характер. К высоким цифрам давления присоединяются проблемы с мочеиспусканием, слабость и постоянные головные боли. Может болеть поясница и живот.
Атеросклероз брахиоцефальных артерий (БЦА)
Брахиоцефальный ствол – это группа сосудов, кровоснабжающих головной мозг и плечевой пояс. Сюда входит в частности сонная, подключичная и позвоночная артерии. Атеросклероз БЦА по распространенности занимает одно из лидирующих мест среди всех атеросклеротических поражений.
Различают два вида склероза БЦА:
- нестенозирующий, то есть не уменьшающий просвет сосуда;
- стенозирующий, когда сосуд сужается на 70% или вовсе перекрывается атеросклеротической бляшкой.
Нестенозирующий вариант – это образование в артериях жировых полос, которые лишь замедляют течение крови. Стенозирующий с образованием бляшек неминуемо ведет к ишемии мозга и инсульту и требует срочной медицинской помощи.
Нестенозирующий атеросклероз БЦА может протекать бессимптомно, пока перекрыто менее 50% диаметра сосуда. Либо это могут быть симптомы, которым больной не придает особого значения – хроническая усталость, рассеянность, головокружение, онемение пальцев рук. Однако со временем признаки становятся более выраженными. Это значит, что патологический процесс углубляется и переходит в стенозирующую стадию.
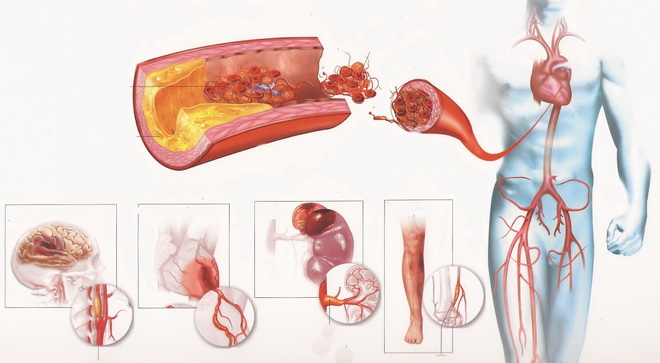
Мультифокальный атеросклероз
Так в медицине называется генерализованное атеросклеротическое поражение артерий. Патология захватывает практически все сосудистые бассейны. Почти в половине случаев она не сопровождается явной симптоматикой, и в этом заключается главная опасность мультифокальной формы.
Сначала болезнь локализуется в одном месте, постепенно захватывая все новые участки артерий. Именно этот период распространения не проявляется практически никакими специфическими признаками. Это связано с защитной реакцией организма, который создает обходные пути для кровотока – коллатерали. Если «запасная» сосудистая сеть развита хорошо, бессимптомный период длится долго.
Но с распространением атеросклероза начинают проявляться симптомы, характерные для поражения коронарных, церебральных артерий и сосудов ног. Со всеми вытекающими последствиями, описанными выше.
Классификация по МКБ-10 и А.Л. Мясникову
В международной классификации болезней атеросклероз принято делить на периоды или этапы развития:
- Патологический процесс полностью компенсирован за счет включения внутренних резервов организма. Симптомы могут проявляться только в ответ на сильное физическое напряжение. Появляется одышка, чувство усталости, парезы легкой степени.
- Неполная компенсация начинается на второй стадии болезни, когда ее признаки ощущаются независимо от физических нагрузок.
- Субкомпенсированная стадия проявляется в состоянии покоя ознобом, судорогами, утренними отеками. Это значит, что организм утрачивает свой защитный ресурс.
- Декомпенсированная стадия манифестируется нарушением кровотока, интоксикацией и ишемизацией тканей. В страдающих органах начинаются сильные боли. Снижается иммунитет и активизируется патогенная флора.
Советский кардиолог А.Л. Мясников классифицировал атеросклероз аналогичным образом, описывая при этом происходящие в сосудах процессы:
- Период пока болезнь не дает о себе знать является доклиническим. Изменения можно обнаружить только с помощью инструментальных исследований.
- Жировые пятна, образовавшиеся в сосудах, начинают воспаляться, а места воспалений зарастать соединительной тканью, образуя рубец. Наступает ишемический период болезни. Просвет артерий сужается, кровоснабжение и работоспособность органов ухудшается.
- На воспалившемся жировом пятне образуются сгустки крови, формируя тромб или эмбол. Они перекрывают просвет сосуда еще больше. Возникает постоянная опасность отрыва тромба. Этап называется тромбонекротическим. Увеличивается риск инфаркта и инсульта.
- Склеротический этап знаменуется образование рубца на месте воспаления сосудистой стенки. Артерии не справляются с питание органов, наступает ишемия и некротизация их ткани.
Первая стадия атеросклероза – образование жировых пятен – может начинаться в совсем юном возрасте. Не стоит пренебрегать его первыми признаками. На этом этапе болезнь вполне излечима. А если держать процесс под контролем, атеросклероз не будет беспокоить даже в старости.