Атеросклероз коронарных артерий нестабильная стенокардия
 Что такое атеросклероз коронарных сосудов, механизм образования
Что такое атеросклероз коронарных сосудов, механизм образования
Атеросклероз коронарных сосудов (атеросклероз венечных сосудов) — это хроническое заболевание, которое характеризуется образованием липидных бляшек в артериях сердца. Процесс образования бляшек связан с чрезмерным количеством «плохих» жиров в организме — холестеринов липопротеидов низкой плотности, которые, накапливаясь, оседают в стенках артерий. Отложения холестерина наслаиваются, увеличиваются в размере, постепенно сужают просвет сосудов. И, соответственно, чем хуже кровоснабжается орган, тем больше страдает его функция — наступает ишемия тканей (недостаточность кислорода и питательных веществ, которые поступают с кровью). Таким образом, атеросклероз может развиться в любых крупных и средних артериях: в грудной и брюшной аорте, в почечных артериях, в мозговых артериях, в сосудах нижних конечностей. Однако наиболее распространённым, клинически значимым и жизнеугрожающим является поражение коронарных сосудов, которое проявляется стенокардией напряжения и инфарктом миокарда. Более того, если кровоток в почечных или брюшных сосудах более-менее неизменен, то в венечных артериях он постоянно изменяется вследствие физических нагрузок или эмоциональных колебаний, что даёт дополнительную нагрузку. Атеросклеротическое поражение и прогрессирующая недостаточность кровотока в сердце называется ишемической болезнью сердца.
Атеросклероза коронарных артерий классификация
В зависимости от степени сужения артерий, существуют следующие виды атеросклероза:
- нестенозирующий (просвет сосуда сужен менее чем на 50%, не проявляется клинически);
- стенозирующий (просвет сосуда сужен более чем на 50%, есть клинические проявления).
Важно понимать, что, по сути, эта классификация не имеет клинической важности, так как пациенты чаще всего обращаются к врачу за помощью уже с выраженной симптоматикой ишемической болезни сердца, то есть, со стенозирующим атеросклерозом. Также следует отметить, что подобный диагноз можно поставить только после инструментальных исследований, при непосредственной визуализации бляшки.
В зависимости от артерий и их разветвлений, которые поддаются атеросклеротическим изменениям, выделяют анатомическую классификацию:
- атеросклероз ствола левой коронарной артерии;
- атеросклероз передней межжелудочковой ветви левой коронарной артерии;
- атеросклероз огибающей ветви левой коронарной артерии;
- атеросклероз правой коронарной артерии.
За распространённостью атеросклероза различают:
- локализированный (верхней, средней, нижней части сосуда);
- диффузный.
Причины атеросклероза, факторы риска
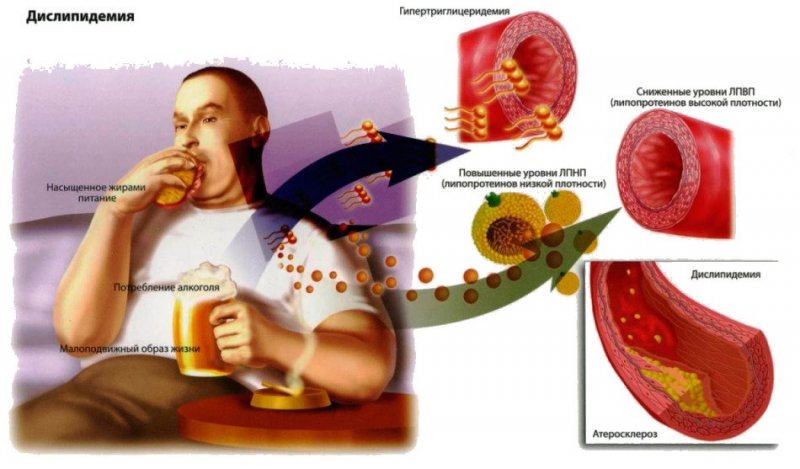
Однозначная причина атеросклероза не установлена, однако существует прямая зависимость между заболеванием, смертностью от ишемической болезни сердца и повышением уровня холестерина. Так, клинически важным считается повышение уровня общего холестерина более 5ммоль/л и липопротеинов низкой плотности более 3ммоль/л.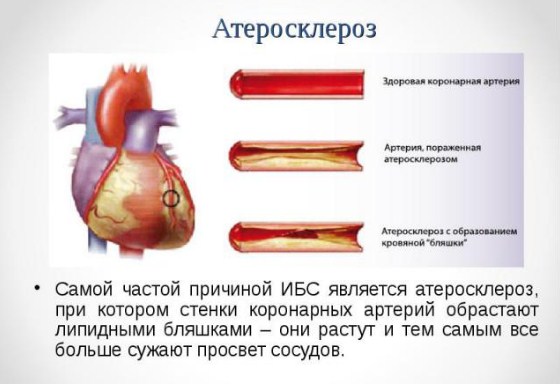
Немаловажно наличие факторов сердечно-сосудистого риска, которые в совокупности с дислипидемией приводят к развитию ишемической болезни сердца вследствие атеросклероза коронарных сосудов. Наиболее значимые факторы риска представлены ниже.
Те, что не модифицируются:
- пожилой возраст (мужчины старше 55 лет, женщины старше 65 лет);
- мужской пол;
- отягощённый семейный анамнез (наличие в семье родственника с диагностированным атеросклерозом в возрасте до 55 у мужчин, до 65 у женщин).
Те, что модифицируются:
- курение;
- ожирение;
- гиподинамия;
- артериальная гипертензия;
- сахарный диабет;
- дислипидемия (повышение липопротеинов низкой плотности на фоне снижения липопротеинов высокой плотности);
- употребление алкоголя.
Симптомы атеросклероза коронарных артерий
Атеросклероз — это тихий убийца. Заболевание долгое время может проходить бессимптомно. Да, могут быть приступы головной боли, быстрая утомляемость, но, обычно, люди игнорируют эту симптоматику. Более выраженные проявления атеросклероза развиваются тогда, когда просвет сосудов сужен атеросклеротической бляшкой больше чем на 50%. Тут клиника может быть самой разнообразной: от незначительного покалывания в области сердца, до развития инфаркта миокарда. Наиболее частое проявление атеросклероза — это стенокардия напряжения. Вот список самых типичных её проявлений:
- возникновение острой жгучей боли за грудиной;
- боль в некоторых случаях распространяется в область руки, плеча, лопатки, нижней челюсти слева, эпигастрия;
- возникновение боли во время физических нагрузок (быстрой ходьбы, подъёма по лестнице, бега);
- длительность приступа до 5 минут, но не более 15 минут;
- боль купируется приёмом нитроглицерина.
Признаки инфаркта миокарда при атеросклерозе:
- резкая боль за грудиной жгучего, сжимающего характера, но, в отличие от стенокардии, более интенсивная, мучительная;
- боль имеет более широкую иррадиацию;
- боль длится 20-30 минут;
- боль не проходит после приёма нитроглицерина.
Диагностика атеросклероза коронарных артерий
Лабораторная и инструментальная диагностика атеросклероза ставит перед врачом следующие цели:
- » выявление атеросклеротических изменений в виде бляшек;
- » локализация атеросклеротических бляшек, их распространённость;
- » степень стеноза (сужения) или окклюзии (полного закрытия просвета) поражённых сосудов;
- » оценка нарушения функции сердца;
- » наличие факторов риска (особенно, повышение уровня холестерина).
Лабораторная диагностика атеросклероза КА включает в себя:
- Липидограмму (уровень общего холестерина, липопротеидов низкой и высокой плотности, триглицеридов). Данные цифры косвенно указывают на повышенный риск наличия атеросклероза, и, соответственно, повышенный сердечно-сосудистый риск.
- Биохимический анализ на глюкозу крови.
- Инструментальные неинвазивные методы диагностики атеросклероза КА
- Электрокардиография.
- Рентгенография органов грудной полости (позволяет провести дифференциальную диагностику с другими сердечно-сосудистыми заболеваниями, определяет наличие кальцинатов в аорте).
- Толщина комплекса интима-медиа (увеличение показателя свидетельствует о наличии атеросклеротической бляшки в просвете сонных артерий).
- Мультиспиральная компьютерная томография (визуализация кальцификатов в коронарных артериях, что свидетельствует о завершающей стадии развития атеросклеротической бляшки).
- Магнитно-резонансная томография (визуализация просвета коронарных артерий,менее информативный метод, нежели инвазивные методы, используется при отсутствии клиники ишемической болезни сердца).
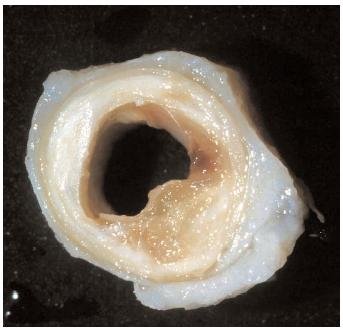
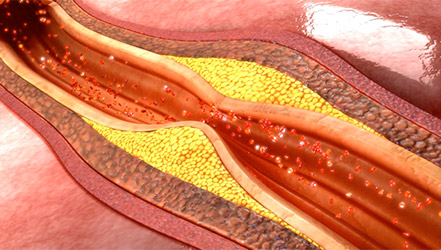
Вот так выглядит сосуд, поражённый атеросклерозом
Инструментальные инвазивные методы диагностики:
- Рентгенконтрастная коронарография (золотой стандарт, основной метод подтверждения диагноза. При введении контраста визуализируется сужение просвета сосуда или его окклюзия. Исследование степени стеноза коронарных артерий и оценки для хирургического вмешательства.
- Внутрисосудистое ультразвуковое исследование (используют для оценки размера, структуры бляшки в коронарных артериях).
- Рентгенконтрастная вентрикулокоронарография (оценка качества имплантации стента).
Контроль атеросклероза с помощью гаджетов
На сегодняшний день существует множество девайсов, способных измерять показатели крови в домашних условиях. Все мы знаем о глюкометрах, которые измеряют уровень сахара в крови, являясь особо ценными для людей с диабетом; об экспресс-тестах для определения количества гемоглобина при анемиях. А вот для больных кардиологического профиля с атеросклерозом, либо для людей, которые придерживаются диеты и контролируют поступающее количество жиров, разработан портативный многофункциональный анализатор крови, который кроме вышесказанных показателей, определяет уровень общего холестерина, липопротеинов низкой плотности и триглицеридов. Но технологии «одомашнивания» лабораторий не останавливаются, к примеру, инженеры из Корнеллского университета в США изобрели смарт-карту и создали приложение, которые позволяют измерять уровень холестерина со смартфона, используя для этого такие биологические жидкости как кровь, слюну, пот. В комплектацию этого девайса входят смарт-карта, которая крепится к камере смартфона и тест-полоски. Смарт-карта имеет встроенную вспышку, которая равномерно освещает тест полоску, что вставляется в прибор.
Приложение, установленное на телефон, калибрует насыщенность и степень изменения цвета на полосках и трансформирует данную информацию в виде результата на экран смартфона. Разработчики утверждают, что данный девайс с высокой точностью определяет уровень холестерина, запрашивая на это минимум усилий и времени — всего лишь за 1 минуту. Таким образом, подобный гаджет положительно повлияет на профилактику атеросклероза, раннюю его диагностику и контроль лечения — проверить уровень холестерина может каждый, лёжа на диване.
Лечение атеросклероза коронарных артерий
Атеросклероз — это заболевание, которое можно предотвратить или отстрочить время его появления. Этого легко можно добиться, если придерживаться простых методов профилактики, а также лечения атеросклероза:
- активно контролировать и минимизировать факторы риска;
- прогнозировать и контролировать атеросклеротические бляшки, вовремя реагировать на их отрыв;
- качественное и своевременное хирургическое вмешательство.
Немедикаментозное лечение
Хирургическое лечение и медикаментозные препараты это, конечно, хорошо, но если человек не изменит свой образ жизни, не скорректирует свой рацион питания, то никакие таблетки ему не помогут. Модификация образа жизни состоит из следующих позиций:
- Диеты. Она направлена на то, чтобы снизить уровень холестерина в крови и скорректировать массу тела.
- Не курить. Обязательное условие для того, чтобы лечебные манипуляции были эффективны.
- Отказ от алкоголя. Обязательный фактор, который должен модифицироваться.
- Минимизация стрессовых ситуаций и эмоциональных потрясений.
- Нормализация ритма жизни.
Диета при атеросклерозе.
Стоит отметить, атеросклероз возникает из-за того, что в организме нарушается обмен жиров. Это, в свою очередь, приводит к тому, что в крови повышается уровень холестерина, повышается вероятность развития инфаркта миокарда, ишемической болезни сердца. Известно, снижение общего холестерина и «плохих» его фракций сопровождается значительным снижением вероятности того, что у вас разовьётся сердечно-сосудистое заболевание, которое при худшем сценарии может привести к смерти. Наиболее доступный способ коррекции жирового обмена — диетотерапия.
Принципы диетотерапии:
- Снижение общей энергетической ценности суточного рациона. Следует учесть, что низкокалорийная диета должна подбираться индивидуально, — резкое и нерациональное ограничение калоража у больных атеросклерозом и ИБС считается опасным. Оптимальное количество употребляемых калорий в сутки — 2 тыс.
- Ограничение жиров на 20-25% от суточного рациона. Снизив количество жиров в своём рационе, вы автоматически снижаете содержание холестерина в крови — это доказанный факт.
- Ограничивайте поступление в организм насыщенных жирных кислот. Врачам известно, что наиболее вредные жиры — это жиры животного происхождения. Вот несколько продуктов, которые обладают наибольшим количеством этих жиров: говяжий, свининой жир, маргарин, сливочное масло.
- Увеличение мононенасыщенных и полиненасыщенных жирных кислот. Этот вид жиров полезнее, чем те, о которых мы писали выше. Вы можете найти мононенасыщенные и полиненасыщенные жиры в таких продуктах: птице, рыбе, арахисовом масле, оливковом масле и подсолнечном. Рекомендуемое увеличение ненасыщенных жирных кислот — 15-20% от суточного рациона.
- Изменение соотношения простых и сложных углеводов. Важно ограничиться от легкоусвояемых углеводов (мучные изделия, сахар, кофе, варенье) и увеличить количество сложно усвояемых (овощи, зелень, несладкие фрукты). Полезно добавление в рацион овощей с большим количеством клетчатки, грубых волокон (сырые морковь, свёкла, капуста, а также зелень). Эти продукты нормализуют работу кишечника, обеспечивают длительное ощущение сытости.
- Ограничение продуктов, богатых на холестерин. К таким продуктам относятся: сливочное масло, жирные сорта мяса (свинина, баранина) птицы и рыбы, яичный желток, креветки, консервированная печень трески.
Дозированные физические нагрузки
Лечебная физкультура эффективно справляется с рядом проблем, характерных для атеросклероза и ИБС: повышает стойкость сердечной мышцы к физическим нагрузкам, положительно влияет на тонус сосудов и нормализует давление, активизирует холестериновый обмен. Адекватное время динамических упражнений — 30-40 минут 1 раз в день.
Виды физических нагрузок:
- ходьба на протяжении небольшого периода времени (15-20 минут) — её ещё называют дозированной; со временем можно увеличивать длительность ходьбы до 40 минут;
- занятия на велотренажёре (продолжительность — до 20 минут, кратность — 3 раза в неделю);
- лёгкая или лечебная гимнастика (базовый набор упражнений, который стоит повторять три раза в неделю на протяжении 40 минут);
- лечебный маcсаж
Медикаментозное лечение
Если же нет результатов от методов, которые мы описали выше, то приходится прибегать к медикаментозным методам лечения. Лучше всего снижают холестерин гиполипидемические препараты. Список препаратов этой группы находится ниже в таблице.
| Класс препаратов | Название препаратов | Эффект, механизм действия | Дозы | Противопоказания |
| Статины | Аторвастатин, Симвастатин, Розувастатин | Снижение общего холестерина, снижение липопротеинов низкой плотности | Аторвастатин(10-80мг/сутки); Симвастатин(20-80мг/сутки) | Тяжёлая острая или хроническая болезнь печени |
| Секвестранты желчных кислот | Холестирамин | Снижение липопротеидов низкой плотности | Холестирамин (2-4г 2р/сутки) | Триглицериды >4.5 ммоль/л |
| Пролонгированные формы никотиновой кислоты | Никотиновая кислота | Снижение липопротеинов низкой плотности, повышение липопротеидов высокой плотности, снижение триглицеридов | Никотиновая кислота (1-1.5 мг/сутки) | Хронические заболевания печени, подагра |
| Фенофибрат | Фенофибрат | Повышение липопротеинов высокой плотности | Фенофибрат (100 мг 2р/сутки) | Почечная недостаточность, заболевания печени |

Нужно заметить, что в схему лечения входят следующие пункты. Первое — это адекватная коррекция артериального давления, второе — это контроль уровня глюкозы, третье — антиагрегантная терапия, если у пациента поставлен диагноз — ишемическая болезнь сердца.
Хирургическое лечение
На самом деле, методы хирургического лечения атеросклероза применяются довольно редко и только при самом злокачественном варианте развития заболевания. Обязательное условие проведения операции: сужения просвета сосуда более чем на 70%, нестабильная стенокардия, инфаркт миокарда. Реваскуляризация миокарда — это вид хирургического вмешательства, который способствует тому, чтобы восстановить правильный кровоток. На объём и метод хирургического вмешательства при атеросклерозе также влияет массивность поражения сердечной мышцы и расположение повреждённого участка.
Методы коронарной реваскуляризации:
- Транслюминальная коронарная ангиопластика. Операция заключается во введении специального балончика в артерию, вследствие чего сосуд расширяется и кровоток восстанавливается.
- Аорто-коронарное шунтирование. во время данной операции создаётся дополнительный «обходной» сосуд, который соединяет артерию выше и ниже места сужения атеросклеротической бляшкой, тем самым восстанавливая кровоснабжение.
Атеросклероз видео
Новые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Старые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —


Кардиолог
Высшее образование:
Кардиолог
Кубанский государственный медицинский университет (КубГМУ, КубГМА, КубГМИ)
Уровень образования — Специалист
1993-1999
Дополнительное образование:
«Кардиология», «Курс по магнитно-резонансной томографии сердечно-сосудистой системы»
НИИ кардиологии им. А.Л. Мясникова
«Курс по функциональной диагностике»
НЦССХ им. А. Н. Бакулева
«Курс по клинической фармакологии»
Российская медицинская академия последипломного образования
«Экстренная кардиология»
Кантональный госпиталь Женевы, Женева (Швейцария)
«Курс по терапии»
Российского государственного медицинского института Росздрава
Контакты: baranova@cardioplanet.ru
Нередко в медицинской карте пациента диагноз «атеросклероз» соседствует с диагнозом «стенокардия». Сердечники «со стажем» прекрасно понимают, что это значит. А для тех, у кого проблемы с сердцем возникли недавно, такое сочетание иногда звучит странно: как связан повышенный уровень холестерина в крови с изматывающими болями за грудиной? В заботе о здоровье они пытаются выяснить, чем отличается стенокардия от атеросклероза и отчего эти патологии нередко проявляются одновременно.
Суть и последствия атеросклероза
Атеросклероз – распространенная патология, вызванная отложением жироподобных веществ на внутренней оболочке крупных и средних кровеносных сосудов и прорастанием в их стенки соединительной ткани. Атеросклероз проявляется:
- суживанием прохода артерий;
- повышением плотности стенок сосудов;
- снижением эластичности артерий;
- аневризмой (выпячиванием) сосудов.
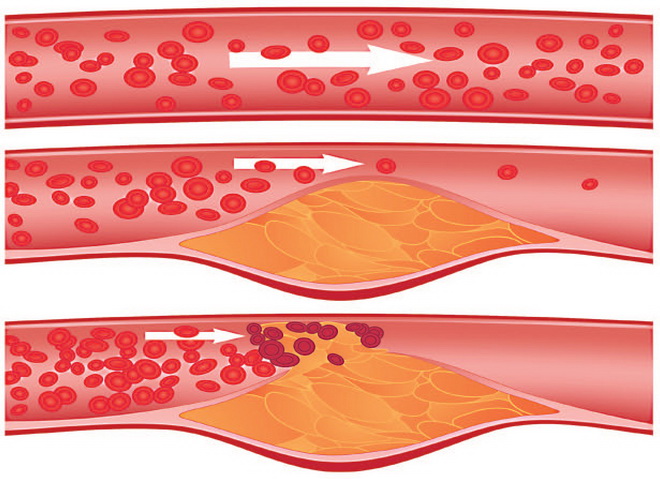
Большую роль в развитии атеросклероза играет дисбаланс концентрации липопротеидов в крови, одни из которых «доставляют» холестерин к стенкам сосудов, другие этому процессу препятствуют. Вызвать подобную диспропорцию может продолжительное употребление пищи с избыточным содержанием животных жиров. Прогрессированию атеросклероза способствуют:
- повышенное давление;
- чрезмерная масса тела;
- гиподинамия;
- табакокурение.
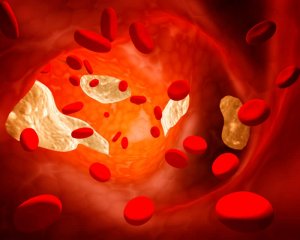
Изначальные проявления атеросклероза – жировые пятна на стенках аорты, обычно в грудном отделе. Некоторые из них со временем рассасываются. Оставшиеся пятна жира разрастаются, постепенно превращаясь в выпуклые бляшки. Со временем бляшки уплотняются и уменьшают проход сосуда (стеноз), порой перекрывая его полностью.
Пораженные сосуды могут травмироваться липидным отложением и разорваться. В этом случае кровоизлияние приподнимет бляшку, еще более сужая проход артерии. Если достаточного количества крови не получает сама атеросклеротическая бляшка, ее содержимое может частично подвергнуться некрозу, образовав кашицеподобный детрит. При множественных некрозах развивается атероматоз.
Иногда из-за дефицита крови поверхность холестериновой бляшки покрывается язвами, способствуя слущиванию внутренней поверхности (эндотелия) пораженного сосуда. Тромбоциты крови, «игнорирующие» неповрежденную часть стенки артерии, оседают в зоне без эндотелия, провоцируя тромбообразование и увеличивая сужение сосуда.
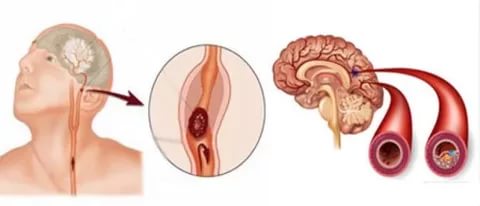
Симптоматика атеросклероза зависит от локализации холестериновых отложений. Поражение венечных артерий ведет к развитию ишемии сердца, которая проявляется аритмиями, нарушениями сердечной проводимости, стенокардией, инфарктом. Атероматоз и выраженный атеросклероз аорты нередко способствует развитию ее аневризмы с признаками сдавливания соседних органов. Со временем может произойти расслоение и разрыв аорты.
Возможные последствия атеросклероза других сосудов:
- головного мозга – изменения личности, инсульт;
- брюшной полости – тромбоз, некроз участка кишки (кишечная непроходимость);
- почек – тромбоз или стеноз;
- нижних конечностей – окклюзия, облитерация.
Специфика стенокардии
Стенокардия, она же грудная жаба, – не отдельная патология, это признак ишемии, возникновение которой чаще всего провоцирует прогрессирующий атеросклероз сердечных артерий. Если коронарные сосуды поражены холестериновыми бляшками, при психоэмоциональных или физических перегрузках сердце испытывает дефицит кислорода. Со временем ишемия способна вызвать развитие грудной жабы и инфаркта.
Стенокардия обычно сопровождается приступами выраженных болей и сдавливанием в районе сердца. Возникновение или усиление болевого синдрома обычно вызывает физическая нагрузка. Нередко боль иррадиирует в левую часть тела и в шею, значительно реже – в нижнюю челюсть, верхний отдел живота, правую часть тела. Приступ стенокардической боли длится от одной до 15 минут, начинается внезапно, чаще во время ходьбы, при движении по лестнице, после переедания. Обычно боль прекращается после снижения или полного устранения нагрузки. Помогает прием Нитроглицерина.
На развитие грудной жабы влияют многие факторы. К неустранимым относят:
- пол;
- возраст;
- наследственную предрасположенность.

Факторы риска, поддающиеся воздействию:
- табакокурение, особенно на фоне высокого уровня холестерола в крови;
- диабет;
- психоэмоциональные перегрузки;
- гиподинамия;
- гипертензия;
- высокая свертываемость крови.
Различают несколько видов стенокардии:
- Напряжения:
- стабильная – зависит от величины нагрузки, делится на четыре класса;
- нестабильная – взаимосвязь между нагрузкой и симптомами отсутствует;
- прогрессирующая – приступам характерно нарастание;
- Покоя:
- вазоспастическая (Принцметалла, вариантная) – спазм сосудов при отсутствии поражения сердечных артерий или при поражении одного сосуда. Боли не зависят от физической нагрузки, проявляются чаще ночью. Между приступами пациент ощущает себя хорошо;
- Х-форма – спазм мелких сосудов (капилляров, артериол). Присуща невротикам, чаще – женщинам.
Атеросклероз отличается от стенокардии ровно настолько, насколько причина отличается от следствия.
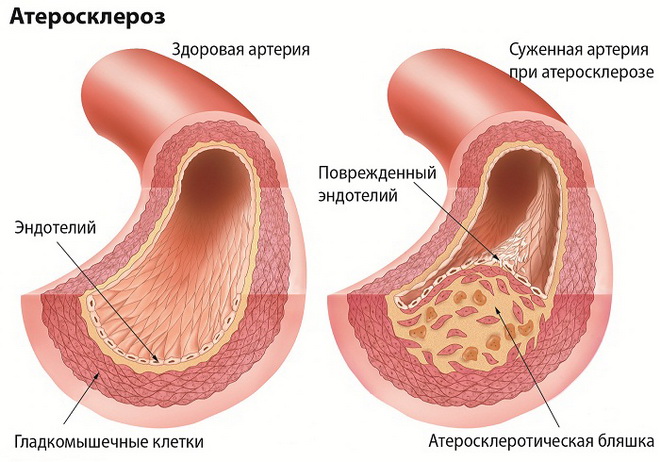
Ишемическая стенокардия на фоне атеросклероза
Наблюдая за пациентами с ишемией, необходимо выяснить, насколько симптоматика заболевания соответствует тяжести атеросклероза. Связь между изменениями в артериях, снабжающих кровью сердце, и выраженностью симптомов патологии заметна не всегда. Данные коронароангиографических исследований показывают: развитие атеросклероза сердечных артерий обычно выражается:
- учащением стенокардических приступов;
- возрастание выраженности и длительности стенокардических болей;
- понижением способности переносить физические нагрузки.
Развитие ишемии обычно определяется скоростью роста холестериновых бляшек. У одних атеросклероз проявляется в весьма преклонные годы – это следствие естественных процессов старения. У больных, обладающих несколькими факторами риска прогрессирования ишемии, холестериновые бляшки формируются в более молодом возрасте. И скорость развития атеросклероза у них значительно выше.
Установлено: при 75% сужении (стенозе) диаметра одного или нескольких сосудов сердца возрастание кровотока по ним при физической нагрузке невозможно. Если сужение артерии сердца превысило 80% от диаметра прохода, возрастания кровотока по ней не произойдет даже в состоянии покоя. Это обязательно спровоцирует развитие ишемии.
На симптоматику ишемии влияют:
- тяжесть атеросклеротических поражений;
- близость пораженных атеросклерозом сосудов к сердцу;
- площадь сердца, снабжаемая кровью посредством пораженных сосудов.
Чаще болевой синдром локализуется в центре груди, реже – в левой части (плечо, ключица, лопатка). Они могут проявляться только в месте возникновения, но способны иррадиировать в левые конечности, нижнюю челюсть, шею. Длительность болевых ощущений зависит от интенсивности психоэмоциональной или физической нагрузки. Обычно они продолжаются до пяти минут, но могут сохраняться до устранения вызвавших их нагрузок. Проходят сами или после приема Нитроглицерина.
Иногда стенокардия исчезает надолго, даже на несколько лет. Объясняется это компенсацией кровотока по коллатералям – обходным путям. Если атеросклероз сердечных сосудов развивается быстро, коллатерали сформироваться не успевают. Боли в таком случае могут возникать без нагрузок и по ночам. Появление подобных болей свидетельствует о прогрессирующей форме стенокардии. При поражении сосудов задней поверхности сердечной мышцы может появляться боль в верхнем отделе живота, как при патологиях ЖКТ. Обычно это происходит после переедания.
Иногда даже при значительных атеросклеротических нарушениях артерий сердца патология себя не проявляет (безболевая ишемия). В отличие от любой другой формы ишемической болезни, состояние не заставляет пациента насторожиться при перегрузках сердечной мышцы. Латентное течение патологии иногда приводит к скрытому течению инфаркта и внезапной смерти. Безболевая ишемическая болезнь протекает изолированно или в сочетании с классической стенокардией.
Диагностика
При диагностировании атеросклероза и ишемии сердечной мышцы применяют лабораторные методы исследования, позволяющие определить концентрацию в крови:
- общего холестерола;
- «хорошего» холестерола (ЛПВП);
- «плохого» холестерола (ЛПНП);
- триглицеридов (ТГ);
- гемоглобина;
- сахара;
- ферментов аланинаминотрансферазы и аспарагинаминотрансферазы.
Инструментальное диагностирование предусматривает проведение:
- ЭКГ;
- ЭхоКГ;
- нагрузочных проб (тредмио-тест, велоэргометрия);
- коронарографии.
Для диагностики безболевой ишемии и вазоспастической стенокардии показан суточный мониторинг ЭКГ. Загрудинные боли иногда сопутствуют не только грудной жабе, но и другим патологиям. Кроме того, подобные боли иногда провоцируются несколькими причинами одновременно. Под грудную жабу нередко маскируются:
- инфаркт;
- патологии ЖКТ;
- нарушения в области позвоночного столба и грудной клетки;
- легочные болезни.
Для точной постановки диагноза необходима дифференцированная диагностика.
Терапия
При сочетании стенокардии и атеросклероза пытаются устранить причину обеих патологий – высокий уровень холестерола в крови. До проявления фиброзных поражений рост холестериновых бляшек можно предотвратить, соблюдая диету, ограничивающую употребление животных жиров и простых углеводов. Следует употреблять в пищу жиры растительного происхождения.
Если при соблюдении диеты атеросклероз продолжает развиваться, показано медикаментозное лечение. При монотерапии используется никотиновая кислота, понижающая концентрацию триглицеридов и холестерола в крови. Дальнейшее лечение сочетается с терапией ишемии. Если нет противопоказаний, всем пациентам со стенокардией рекомендованы:
- бета-адреноблокаторы (Атенолол, Бисапролол);
- антиагреганты (Клопидогрел, Ацетилсалициловая кислота);
- препараты группы статинов (Симвастатин, Аторвастатин);
- ингибиторы ангиотензинпревращающего фермента (Эналаприл, Лизиноприл).
Антиишемическое лечение призвано понизить выраженность и периодичность стенокардических приступов и предусматривает применение:
- антагонистов кальция (Дилтиазем, Верапамил);
- нитратов (Кардикет, Олигард);
- цитопротекторов (Предуктал).
Радикальная терапия атеросклероза показана при серьезном стенозе, закупорке или аневризме крупных сосудов сердца. Если патологическая бляшка локализована в районе устья артерии, обычно удаляют именно ее (эндартериэктомия). При стенозе суженный участок сосуда расширяют при помощи баллончика (баллонная дилатация, чрескожная ангиопластика).
При невозможности чрескожного вмешательства проводят аортокоронарное шунтирование (АКШ). Это хирургическое вмешательство, восстанавливающее ток крови в сосудах сердца путем обхода стенозированного места посредством шунтов. Оперативное вмешательство показано при тяжелой форме стенокардии, выраженном стенозе магистральных артерий сердца и их крупных ответвлений. У четверти больных, перенесших АКШ, через10 лет стенокардия возвращается. При подобных обстоятельствах возможна повторная операция.
Профилактика
В основе мер по предупреждению развития атеросклероза и ишемии сердца лежит здоровый образ жизни, предусматривающий:
- организацию оптимального режима труда и отдыха;
- регулярные занятия физкультурой;
- отказ от вредных привычек;
- ограничение употребления животных жиров и продуктов, содержащих большое количество холестерина;
- контроль за массой тела.
При выраженной симптоматике атеросклероза (прежде всего – при ишемической болезни сердца) у сравнительно молодых пациентов с плохой наследственностью прогноз течения сочетанной стенокардии весьма неблагоприятный – и в плане работоспособности, и в плане качества жизни. Усугубляют ситуацию сопутствующие заболевания, в частности – сахарный диабет и гипертония.