Атеросклероз и обмен веществ
Наличие гиперинсулинемии,
гипертригицеридемии и
гиперхолестериномии являются
факторами риска развития
атеросклероза – продолжение
Гиперхолестеринемия. У человека основная холестеринсодержащая фракция липопротеидов в крови — ЛНП образуется из ЛОНП при гидролизе входящих в состав ЛОНП триглицеридов [3,5,9,11]. Т.е. гиперхолестеринемия происходит вследствие гипертриглицеринемии.
Синтез триглицеридов в печени повышается при избытке в крови Ин. Т.о., центральную роль в происхождении возрастной гиперлипидемии играет снижение чувствительности тканей к Ин, которое выражается в снижении толерантности к глюкозе, гипергликемии и гиперинсулинемии.
Механизм снижения толерантности к глюкозе возможен вследствие торможения утилизации глюкозы в мышцах ЖК-тами, т.к. уровень свободных ЖК с возрастом повышается. Это создает условия, снижающие использование глюкозы как энергетического субстрата.
В целом метаболические изменения, происходящие при старении, аналогичны имеющим место при диабете 2-го типа [5]. При этом повышение уровня глюкозы и Ин в крови, наряду со снижением толерантности к глюкозе, создает условия для сдвига путей использования глюкозы с энергетического на липогенетический, увеличивается включение глюкозы в триглицериды в виде глицерина, возрастает синтез в печени ЖК, откуда они в форме триглицеридов транспортируются в жировую ткань. Возрастает и роль жировой ткани в синтезе предшественника холестерина – сквалена.
Атеросклероз. Согласно современным представлениям, особое значение в развитии атеросклероза имеет дислипопротеидемии (ДЛП): нарушение обмена атерогенных, богатых холестерином липопротеидов (в особенности ЛПНП) и изменение соотношения концентраций атерогенных и антиатерогенных (ЛПВП) липопротеидов [11].
Понижение уровня холестерина ЛПВП и повышение холестерина ЛПНП являются двумя важными факторами риска ИБС. В синтезе и катаболизме основных классов липидов и липопротеидов центральную роль играет печень [8].
В регуляции содержания холестерина в плазме и клетках участвуют «рецепторы» ЛПНП (апоВ, Е «рецепторы»), 75% которых сосредоточено в мембранах клеток печени [11].
Имеется много исследований о влиянии п.г. на метаболические процессы в печени (обмен липидов и липопротеидов, секреция желчи), нарушение которых лежит в основе развития возрастных заболеваний: атеросклероза, желчекаменной болезни (ЖКБ) и др. [5,8,16].
Исследования Национального института здоровья США, проведенные на 6672 добровольцах, показали, что развитие атеросклероза связано с половой дифференцировкой обмена липидов и липопротеидов: у мужчин в возрасте 25―44 лет количество общего холестерина крови достоверно выше, чем у женщин, в 45 лет эта разница сглаживается и достигает пика у мужчин к 60 годам, а у женщин — к 70 г.
Уровень триглицеридов выше у мужчин во всех возрастных группах до 70 лет. В старческом возрасте от 70 до 79 лет у мужчин этот показатель падает, а у женщин продолжает расти. С угасанием половой функции у пожилых мужчин, когда уровень тестостерона снижается, а соотношение эстрадиол/тестостерон повышается, наблюдается падение уровня основных липидов крови, тогда как угасание половой функции у женщин приводит к гиперлипидемии [5,16].
У женщин в крови преобладают антиатерогенные (ЛПВП) липопротеиды (до менопаузы), а у мужчин — атерогенные (ЛПОНП, ЛПНП), особенно после ПС. В процессе старения мужчин и женщин в уровне ЛПНП происходят изменения, почти полностью повторяющие изменения содержания общего холестерина крови [11]. Высокий уровень ЛПВП у женщин, по сравнению с таковым у мужчин, обусловлен повышенным их синтезом и пониженным распадом в печени [8].
25 мая 2017725,2 тыс.
Содержание
Под термином «жировой обмен» понимают выработку и расщепление жиров или липидов в организме, поэтому такой процесс еще называют липидным. Нарушение как этого, так и других видов метаболизма связывают с генетическими причинами, приобретенными болезнями и неправильным питанием. Какими последствиями это чревато и как восстановить липидный обмен веществ?
Причины, по которым нарушается липидный обмен веществ
Жиры играют в организме не менее значительную роль, чем другие нутриенты. Они задействованы в сохранении стабильной структуры клеток и участвуют в транспортировке информации от рецепторов к центральной нервной системе.
Ежедневно человек потребляет в среднем 70 г растительных и животных жиров, которые в ротовой полости не перевариваются, а начинают фрагментарно расщепляться в желудке. Полностью они перевариваются уже в верхних участках тонкой кишки, испытывая воздействие панкреатической липазы. За регуляцию липидного обмена веществ в клетках и тканях отвечает гипоталамус. На налаживание процесса извлечения жирных кислот из жировых отложений оказывают влияние также гормоны и окружающая среда — охлаждение, голодание, стрессы и пр.
Нарушение обмена веществ, связанного с трансформацией липидов, вызывают:
- дефицит панкреатической липазы;
- недостаточное продуцирование желчи;
- нарушение работы щитовидной железы, половой системы, гипофиза;
- сбой в работе гипоталамуса;
- негативные изменения функции нервной системы;
- кетоз, связанный с повышенным формированием кетоновых тел;
- нарушение работы эпителия кишечника, что приводит к плохому всасыванию жировых нутриентов в тонком отделе кишечника;
- воздействие ионизирующего излучения;
- различные заболевания — желтуха, воспаление поджелудочной железы, болезнь Уиппла и др.
Последствия нарушения обмена веществ — усваивания и всасывания жиров
Из-за негативных изменений поглощения жиров в тонком отделе кишечника в кале в большой концентрации скапливаются липиды и жирные кислоты, в результате чего развивается стеаторея. Впоследствии организм начинает страдать от недостатка жирорастворимых витаминов — A, D, Е, К. При этом излишки жиров вызывают жировое дистрофическое изменение тканей, повышение артериального давления и уровня холестерина в крови, увеличение способности крови к свертыванию и образование камней в выделяющем желчь органе и печени.
А недостаток жиров, провоцирующий нарушение обмена веществ, способствует снижению веса тела, гиповитаминозу, воспалению кожных покровов, дисбалансу гормонов, патологии почек, падению иммунной защиты и выпадению волос. Нарушенный обмен веществ в клетке приводит к развитию таких заболеваний, как ожирение и сопровождающий его жировой гепатоз, атеросклероз, истощение нервной системы и половая дисфункция.
Ожирение, истощение и другие болезни, вызванные изменениями обмена веществ в клетках
При жировом гепатозе функциональные клетки печени перерождаются в жировую ткань. Это характерно для людей, страдающих алкоголизмом и ожирением. В первом случае патологию провоцируют обильные излияния, а во втором — поступление в организм калорий, большая часть которых не расходуется в процессе жизнедеятельности. Бывает и так, что пришедший на смену энергичному малоподвижный образ жизни провоцирует чрезмерное отложение жира на фоне прежнего хорошего аппетита, но сниженных энергозатрат.
Когда изменение обмена веществ приводит к существенному и интенсивному росту объема жировых клеток под кожей, ожирение начинают считать самостоятельным недугом. Лечение, как и терапия сопутствующего гепатоза, в первую очередь связано с соблюдением низкокалорийной диеты. Это же касается и атеросклероза, при котором нарушается не только обмен веществ в клетке под кожей, но и в крови. В последней также накапливается жир, и этот процесс носит название гиперлипидемии. При этом повышается уровень холестерина, растет число триглицеридов и липопротеинов низкой плотности.
Частицы липидов проникают внутрь сосудов, откладываясь на их поверхности и образовывая бляшки атеросклероза. В дальнейшем они могут закупорить просвет артерий и привести к развитию ишемии, инфаркта и инсульта. Что касается истощения нервной системы и половой дисфункции, то к ним приводит дефицит липидов. У человека развивается нервозность, плохой сон, потеря аппетита, повышенная потливость и чувствительность к раздражителям извне. Больной мучается от расстройств памяти и головной боли.
При нарушении обмена веществ страдает половая функция — снижаются либидо и потенция. У женщин возникает сбой менструального цикла, они не могут зачать и выносить ребенка. У мужчин возникают проблемы с эректильной функцией и способностью к зачатию. В нетяжелых случаях достаточно скорректировать питание, чтобы оптимизировать состояние больного.
Лечение недугов
Восстановить нормальный обмен веществ помогает диета. При ожирении вводятся ограничения на жирную, жареную и сладкую пищу, а при дефиците массы тела рацион постепенно обогащается продуктами, содержащими большое количество жиров и углеводов. И в том, и другом случае в меню пациентов включают овощи и фрукты, злаки и молочные продукты. Больным рекомендуют отказаться от вредных привычек, избегать стрессов, выполнять посильные физические упражнения.
Если эти меры положительной динамики не дают, врачи подключают терапию медикаментами — фибратами, антиоксидантами, адаптогенами, гормонами, статинами, ферментами, но в любом случае конкретный препарат и его дозировку определяет только специалист. При таких патологиях обмена веществ показаны фитопрепараты, улучшающие пищеварение, угнетающие или повышающие аппетит. При соблюдении этих правил восстановить течение нормального обмена веществ можно за 3—6 месяцев, но в тяжелых случаях доктора могут принять решение о хирургическом вмешательстве — ушивании желудка и липосакции, если речь идет об ожирении.
Одним из самых ярких и клинически значимых нарушений обмена липопротеинов является атеросклероз.
Атеросклероз
Атеросклероз – это отложение холестерина и его эфиров в соединительной ткани стенок артерий, в которых выражена механическая нагрузка на стенку (по убыванию воздействия): абдоминальная аорта, коронарная артерия, подколенная артерия, бедренная артерия, тибиальная артерия, грудная аорта, дуга грудной аорты, сонные артерии.
Стадии атеросклероза
Морфологически выделяют четыре стадии атеросклероза. Первая и вторая стадии распространены широко и при правильном питании являются обратимыми, 3 и 4 стадии уже имеют клиническое значение и необратимы.
1 стадия – повреждение эндотелия
Это «долипидная» стадия, обнаруживается даже у годовалых детей. Изменения этой стадии неспецифичны и ее могут вызывать: дислипопротеинемия, гипертензия, повышение вязкости крови, курение, вирусные и бактериальные инфекции, свинец, кадмий и т.п.
На этой стадии в эндотелии создаются зоны повышенной проницаемости и клейкости. Внешне это проявляется в разрыхлении и истончении (вплоть до исчезновения) защитного гликокаликса на поверхности эндотелиоцитов, расширении межэндотелиальных щелей. Это приводит к усилению выхода моноцитов и липопротеинов (ЛПНП и ЛПОНП) в интиму.
2 стадия – стадия начальных изменений
Отмечается у большинства детей и молодых людей.
Поврежденный эндотелий и активированные тромбоциты вырабатывают медиаторы воспаления, факторы роста, эндогенные окислители. В результате через поврежденный эндотелий в интиму сосудов еще более активно проникают моноциты и способствуют развитию воспаления. При этом ЛПНП, попавшие под интиму, начинают изменяться (модифицироваться), т.е. подвергаются окислению, гликозилированию, ацетилированию.
Моноциты, преобразуясь в макрофаги, активно поглощают измененные липопротеины при участии «мусорных» рецепторов (scavenger [‘skævɪnʤə] receptors). Таким образом, поглощение модифицированных ЛПНП макрофагами идет без участия апоВ-100-рецепторов, а, значит, нерегулируемо.
При поглощении модифицированных липопротеинов макрофаги активируются, выделяют цитокины и разнообразные факторы роста, которые стимулируют деление гладкомышечных клеток, синтез межклеточного вещества, и играют роль в развитии атеросклеротической бляшки.
Модификация липопротеинов в зоне воспаления является непосредственной биохимической причиной атеросклероза.
Окисление ЛПНП нарастает при недостаточной активности антиоксидантных систем – гиповитаминозах Е и С, нехватке металлов (железо, селен, медь, цинк), входящих в состав антиоксидантных ферментов каталазы, пероксидазы, супероксиддисмутазы.
Гликозилирование белков ЛПНП ускоряется при сахарном диабете или при других хронических гипергликемиях. Такие модифицированные липопротеины теряют способность связываться с апоВ-100-рецептором и проникать в клетки-мишени и, в результате, накапливаются в крови и в интиме сосудов.
Под действием факторов роста гладкомышечные клетки медии мигрируют в интиму и начинают пролиферировать, превращаясь в макрофагоподобные клетки. Они также накапливают модифицированные ЛПНП.
Накопление липидов в макрофагах быстро исчерпывает невысокие возможности клеток по утилизации свободного и этерифицированного ХС. Они переполняются стероидами и превращаются в пенистые клетки. Внешне на эндотелии появляются липидные пятна и полоски.
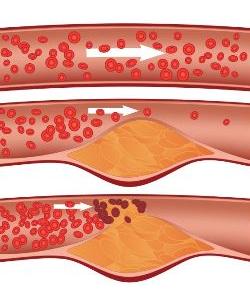
Процесс развития атеросклероза (в динамике слева-направо)
3 стадия – стадия поздних изменений
Продолжают развертываться и приобретают масштабность события, начавшиеся на второй стадии.
Внешне проявляется как выступание поверхности в просвет сосуда. Стадия дополнительно характеризуется следующими особенностями:
- увеличение количества коллагена, эластина и гликозаминогликанов, т.е. накопление межклеточного вещества,
- пролиферация и гибель пенистых клеток (апоптоз),
- накопление в межклеточном пространстве свободного ХС и этерифицированного ХС,
- инкапсулирование холестерола и формирование фиброзной бляшки.
4 стадия – стадия осложнений
На этой стадии происходят:
- кальцификация бляшки и ее изъязвление, приводящее к эмболии сосудов,
- тромбоз из-за адгезии и активации тромбоцитов,
- разрыв сосуда.
Основы лечения
В лечении атеросклероза обязательно должны быть две составляющие: диета и медикаменты. Целью лечения является снижение концентрации общего ХС плазмы, ХС ЛПНП и ЛПОНП, повышение концентрации ЛПВП.
Диета
1. Обеспечение организма витаминами: аскорбиновой кислотой, пантотеновой (коэнзим А) и никотиновой (НАДФ) кислотами, что способствует превращению холестерола печени в желчные кислоты (синтез желчных кислот). Для снижения окислительной модификации ЛПНП необходим витамин Е.
2. Снижение калорийности пищи за счет углеводов и жиров. Жиры пищи должны включать равные доли насыщенных, мононенасыщенных и полиненасыщенных жирных кислот. Доля жидких жиров, содержащих полиненасыщенные жирные кислоты (ПНЖК), должна быть около 30% от всех жиров, но не меньше 15 г/сут. Роль ПНЖК в лечении гиперхолестеролемии и атеросклероза сводится к:
- ограничению всасывания ХС в тонком кишечнике,
- активации синтеза фосфатидилхолина, что снижает вязкость желчи и облегчает ее отток в кишечник,
- усилению желчеотделения,
- снижению синтеза ЛПНП в печени и секреции их в кровь,
- увеличению синтеза ЛПВП и концентрации их в крови, что способствует удалению холестерина из тканей в печень.
3. Обеспечение организма чистой водой до физиологических норм (1,0-1.5 л/сут), что препятствует сгущению желчи.
4. Потребление высоких количеств овощей, содержащих целлюлозу (капуста, морковь, свекла) для усиления перистальтики кишечника, стимуляции желчеотделения и снижения всасывания ХС.
5. Умеренная физическая нагрузка – способствует синтезу ЛПВП и, значит, оттоку холестерина от тканей в печень.
Медикаменты
1. Препараты ω6- и ω3-жирных кислот (Линетол, Эссенциале, Омеганол и т.п.) повышают концентрацию ЛПВП в плазме, ускоряют отток ЛПНП в печень, стимулируют желчеотделение.
2. Подавление всасывания ХС в желудочно-кишечном тракте – анионообменные смолы (Холестирамин, Холестид, Questran).
3. Высокие дозы никотиновой кислоты подавляют мобилизацию жирных кислот из депо и снижают синтез ЛПОНП в печени, а, следовательно, и образование из них ЛПНП в крови.
4. Фибраты (клофибрат и т.п.) увеличивают активность липопротеинлипазы, ускоряют катаболизм ЛПОНП и хиломикронов, что повышает переход холестерола из них в ЛПВП и его эвакуацию в печень.
5. Статины (ловастатин, флувастатин) ингибируют ГМГ-SКоА-редуктазу, что снижает в 2 раза синтез ХС в печени и ускоряют его отток из ЛПВП в гепатоциты.
Предложены и совсем радикальные способы:
6. Подавление функции энтероцитов с помощью антибиотика неомицина, что снижает всасывание жиров.
7. Хирургическое удаление подвздошной кишки и прекращение реабсорбции желчных кислот.
 Пожалуй, наиболее важными факторами возникновения атеросклероза являются нарушение транспорта липидов и повышение уровня холестерина в плазме крови.
Пожалуй, наиболее важными факторами возникновения атеросклероза являются нарушение транспорта липидов и повышение уровня холестерина в плазме крови.
Холестерин — мононенасыщенный стерин, одноатомный вторичный спирт. Впервые был выделен из желчи, откуда взялось и его название (лат chole – желчь). Хорошо растворим в любой органике, но нерастворим в воде. Образует эфирные связи со свободными жирными кислотами, в результате чего образуются его эфиры. До 80% холестерина в организме находится в свободном виде (в мембранах клеток). В крови две трети всего холестерина находится в связанном виде. Помимо того, что холестерин поступает извне, все клетки тела способны синтезировать его из ацетата. Этот процесс наиболее выражен в печени. Основной фермент, стимулирующий синтез холестерина — гидроксиметилглутарил-Коа-редуктаза. Группа лекарств — статинов способно блокировать данный фермент, снижая таким образом количество холестерина в крови.
За сутки в организме образуется до 1 г холестерина; с пищей попадает до 1,5 г. Он всасывается медленно — после потребления жирной пищи уровень холестерина сыворотки остается неизменным длительное время.
Помимо холестерина, в организме есть и другие жировые фракции. Триглицериды — это эфиры глицерина и длинноцепочечных жирных кислот (полиненасыщенных и мононенасыщенных). Интенсивность обмена триглицеридов наиболее высока, и может достигать примерно 100-150 г вещества/сут. В кишечнике под воздействием липазы они подвергаются гидролизу, а конечные компоненты адсорбируются клетками эпителия кишки. Из кишечника триглицериды транспортируются в лимфе с помощью хиломикронов, а затем через грудной лимфатический проток попадают в кровь. Степень усвоения триглицеридов очень высока — практически 100%. Кроме того, организм может самостоятельно синтезировать их в печени.
Основная функция триглицеридов в организме – энергетическая. Это оптимальный источник энергии для всех тканей и органов, кроме нервной системы.
Клиническое значение: триглицериды являются маркерами атерогенных липопротеидов, метаболического синдрома, а также факторами риска панкреатита.
Липопротеиды не растворимы в воде, и транспортируются в связанном с белками состоянии. Жирные кислоты транспортируются вместе с альбумином. Липопротеиды состоят из свободного холестерина и специфичных белков. Внутри них находятся нейтральные липиды и холестерин. Липопротеиды обладают разной плотностью. Выделяют ЛПОНП (очень низкой плотности), ЛППП (промежуточной плотности), ЛПНП (низкой плотности), ЛПВП (высокой плотности).
Хиломикроны – субстанции, переносящие жир по кровеносному руслу. Биологическая роль хиломикронов состоит в переносе экзогенных триглицеридов из кишечника в печень. ЛПОНП обеспечивает транспорт эндогенных липопротеидов и холестерина из печени. ЛППП не играют самостоятельной роли, и являются предшественниками ЛПОНП. ЛПНП транспортируют холестерин из печени в ткань. ЛПВП удаляют избыток холестерина из тканей обратно в печень.
Метаболизм холестерина
 При высоком потреблении холестерина с пищей, в сочетании с неблагоприятной наследственностью, возрастает его уровень в крови, что может привести к атерогенному поражению артерий.
При высоком потреблении холестерина с пищей, в сочетании с неблагоприятной наследственностью, возрастает его уровень в крови, что может привести к атерогенному поражению артерий.
ЛПНП («плохой холестерин») вызывает формирование участков атеросклероза. ЛПВП («хороший холестерин») — обладает антиоксидантной и противовоспалительной активностью, уменьшает количество «плохого холестерина». При длительной циркуляции в крови ЛПНП модифицируются — уменьшаются в размерах, и становятся более плотными — возникает самая атерогенная липопротеидная субстанция из всех существующих.
Норма холестерина и липопротеидов
1. Холестерин общий — 5,2 (желательная), 5,2-2,6 (погранично высокая), 6,5 и больше (очень высокая).
2. ЛПНП – 3,36 (желательная), 3,36-4,14 (пограничная), больше 4,14 (высокая).
3. ЛПВП — 1,0 (желательная), 0,9 (пограничная), 1,0 и меньше (крайне малая). Напомним, что ЛПВП – это «хорошие» липопротеиды.
Соотношение апопротеина В и А — самый верный способ оценки риска развития атеросклероза. Если этот показатель больше 1 — риск высокий, меньше 1 — низкий. Липопротеин а (а-малое) также определяет генетическую предрасположенность к возникновению атеросклероза.
Риск атеросклероза не связан напрямую с количеством холестерина, но связан с концентрацией атерогенных частиц. АпоВ — наиточнейший фактор индикации риска патологии сердечно-сосудистой системы. Немного статистики: 50% случаев инфарктов и инсультов происходит при неизмененном уровне холестерина, а у лиц с нормальным количеством ЛПВП риск инфарктов и инсультов всего на 30% больше, чем у лиц с высоким уровнем ЛПВП. Таким образом, нормальный уровень холестерина никак не исключают возможности возникновения атеросклероза.
Цели исследования липидного обмена — выявление гиперлипидемии и риска нарушения кровотока в крупных сосудах. Данное исследование необходимо проводить в следующих обстоятельствах:
- наличие локальных липидных отношений;
- ишемическая болезнь сердца;
- сахарный диабет;
- артериальная гипертензия;
- всем мужчинам 20-60 лет;
- женщинам в постменопаузе.
Перед исследованием нужно голодать не менее 12 часов. Пробу крови брать в одном положении (сидя). Первый этап заключается в определении общего холестерина и триглицеридов. На втором этапе определяется общий холестерин, а также ЛПНП и ЛПВП. Помимо вышеуказанных проб, современная диагностика атерогенеза включает в себя определение АпоВ, С-реактивного белка и липопротеина Lp(a).
Перед применением необходимо проконсультироваться со специалистом.
По всем вопросам, связанным с функционированием сайта, Вы можете связаться по E-mail: Адрес электронной почты Редакции: abc@tiensmed.ru или по телефону: +7 (495) 665-82-37


