Анемия при воспалении толстой кишки
Специалистам / Практика / Практика (статья)
Статья |
17-09-2014, 22:10
|
 АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
Железодефицитная анемия – наиболее частая форма анемий в гастроэнтерологии, и причиной ее развития являются кровотечения, нарушения всасывания железа, диетические ограничения. Ряд хронических заболеваний пищеварительной системы сопровождается развитием анемии различной степени тяжести. Анемия может являться первым признаком основного заболевания, в частности, опухолевого процесса пищевого канала, а также быть причиной снижения качества жизни пациентов.
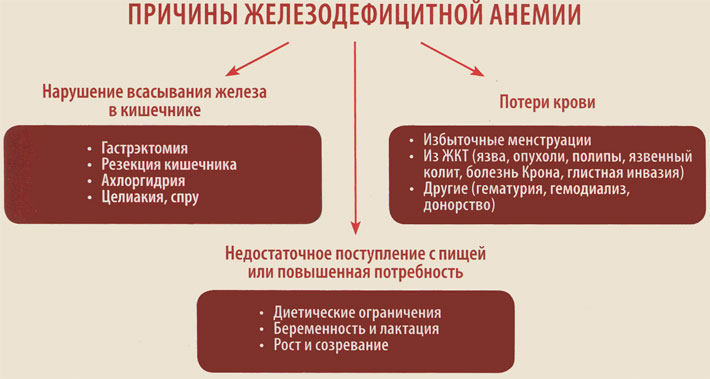
Выделяют три глобальные причины развития дефицита железа в организме:
- Недостаточное поступление с пищей или повышенная потребность.
- Нарушение всасывания железа в кишечнике.
- Хронические потери крови.
Заболевания желудочно-кишечного тракта являются одной из основных причин развития железодефицитной анемии, что обусловлено нарушением всасывания железа в кишечнике или его потерями вследствие эрозивно-язвенных, опухолевых или аутоиммунных воспалительных поражений слизистой оболочки кишечника.
Перечень заболеваний пищеварительного тракта, сопровождающихся развитием анемии, достаточно широк. Причиной железодефицитных состояний часто выступают болезни верхних отделов желудочно-кишечного тракта и толстой кишки.
Одной из важных причин развития железодефицитной анемии является нарушение процессов всасывания железа в двенадцатиперстной кишке и проксимальном отделе тощей кишки. Различные заболевания тонкой кишки, сопровождающиеся синдромом мальабсорбции (энтерит, амилоидоз, целиакея, идеопатическая стеаторея), а также оперативные вмешательства на желудке и тонкой кишке (состояние после тотальной гастроэктомии, субтотальной резекции желудка, ваготомии с гастроэктомией, резекция тонкой кишки) приводят к развитию дефицита железа.
Накапливаются данные о потенциальной связи инфекции H. pylory с железодефицитной анемией, которая может быть следствием скрытых кровотечений при эрозивном гастрите и язвенной болезни, нарушение всасывания железа при хеликобактерном атрофическом пангастрите, а также снижения содержания аскорбиновой кислоты в желудке и конкурентного захвата и утилизации железа самой бактерией. Таким образом, эрадикация H. pylory может стать еще одним подходом к лечению железодефицитной анемии в отсутствии других явных ее причин.
Этиологическим фактором анемии может стать прием нестероидных противовоспалительных препаратов (НПВП). Врачам хорошо известна возможность как массивных, так и скрытых кровотечений из эрозий и язв желудка и двенадцатиперстной кишки при НПВП-гастропатии. Однако, железодефицитная анемия может быть следствием НПВП-энтеропатии, другими клиническими проявлениями которой могут служить гипоальбуминемия, мальабсорбция и наличие измененной крови в кале.
Причиной нарушения всасывания гемопоэтических факторов являются и заболевания тонкой кишки. К ним можно отнести целиакию (половина пациентов с неясной этиологией железодефицитной анемии, резистентной к терапии препаратами железа), резекцию участка тонкой кишки, синдром избыточного бактериального роста в тонкой кишке, диабетическую энетропатию, амилоидоз, склеродермию, болезнь Уиппла, туберкулез, лимфому тонкой кишки, тропическое спру, паразитарные заболевания (лямблиоз) и гельминтозы (дифиллоботриоз).
Воспалительные заболевания кишечника, прежде всего, неспецифический язвенный колит и болезнь Крона, часто сопровождаются развитием анемии. Ведущими механизмами при этом выступают кровопотеря у пациентов с язвенным колитом и болезнью Крона, а также мальабсорбция при вовлечении в процесс тощей и подвздошной кишки при болезни Крона.
Ведущей причиной анемии при патологии нижних отделов желудочно-кишечного тракта, особенно у пациентов старше 50 лет, служит колоректальный рак. Хроническая кровопотеря наблюдается при полипах толстой кишки, дивертикулезе, ишемическом колите, геморрое и анальных трещинах.
Анемический синдром часто делает необходимым тщательное обследование желудочно-кишечного тракта. Для уточнения вида анемии проводят исследования общего и биохимического анализа крови.
Среди причин железодефицитной анемии (почти 30-50% всех случаев) прежде всего рассматривают острые или хронические кровопотери из желудочно-кишечного тракта.
Причины железодефицитной анемии
Как показали результаты открытого мультицентрового исследования, проведенного в Украине в 2008 году и базировавшиеся на анализе 1299 историй болезней больных железодефицитной анемией, основной причиной развития были эрозивно-язвенные поражения пищевого канала (44,58%) и заболевания, сопровождающиеся синдромом мальабсорбции. Циррозы печени являлись причиной железодефицитной анемии в 10,39% случаев, воспалительные заболевания кишечника – 4,54% больных.
Диагностируется железодефицитная анемия у больных с гастроэнтерологическими заболеваниями по совокупности анамнестических данных (указания на оперативные вмешательства на желудке или кишечнике, прием нестероидных или гормональных противовоспалительных препаратов, антикоагулянтов и антиагрегантов, язвенный анамнез, наличие хронических заболеваний печени и воспалительных заболеваний кишечника и т.д.), клинических проявлений (наличие специфического сидеропенического синдрома, проявляющегося сухостью и истончением кожи, ангулярный хейлит, дисфагия, ломкость ногтей, их поперечная исчерченность, вогнутость ногтевой пластинки, извращение вкуса и обоняния, симптом «голубых склер», мышечная слабость) и лабораторных показателей.
Диагностика анемии основывается, главным образом, на данных лабораторных исследований, в первую очередь – на результатах клинического исследования крови с определением концентрации гемоглобина.
Верхние отделы желудочно-кишечного тракта | Нижние отделы желудочно-кишечного такта | Весь желудочно-кишечный тракт |
— Язва желудка | — Аденома толстой кишки | — Болезнь Крона |
Согласно рекомендациям ВОЗ, критерием анемии является снижение концентрации гемоглобина до уровня 120 г/л для женщин (во время беременности – менее 110 г/л), для мужчин – менее 130 г/л. По степени тяжести различают анемию легкую (уровень гемоглобина крови 90-110 г/л), средней тяжести (гемоглобин – 70-89 г/л) и тяжелую (гемоглобин менее 70 г/л).
В лабораторной диагностике железодефицитной анемии основное практическое значение имеют три показателя: сывороточные концентрации железа, ферритина и общая железосвязывающая способность сыворотки (ОЖСС). ОЖСС – это общее количество железа, которое может связаться с трансферином. В норме сывороточная концентрация железа составляет 12-30 мкМоль/л (50-150мкг%), а ОЖСС – 30-85 мкМоль/л (300-360 мкг%).
Важное значение в лечении железодефицитной анемии имеет место устранение причин ее развития (оперативное лечение опухоли желудка, кишечника, лечение энтерита, коррекция алиментарной недостаточности и др.), а также возмещение дефицита железа в крови и тканях и достижение полной клинико-гематологической ремиссии. В ряде случаев радикальное устранение причины железодефицитной анемии невозможно, и тогда основное значение приобретает патогенетическая терапия железосодержащими лекарственными препаратами.
В качестве заместительной терапии при железодефицитной анемии используют препараты железа.
Терапия железодефицитной анемии при заболеваниях желудочно-кишечного тракта проводится преимущественно препаратами железа для перорального приема, за исключением случаев тяжелой мальабсорбции и состояний после резекции тонкой кишки.
Рекомендуемая ВОЗ оптимальная доза составляет 120 мг элементарного железа в сутки. Более высокие дозы не увеличивают эффективность, однако могут вызвать диспепсические явления вследствие раздражения желудочно-кишечного тракта. Лечение препаратами железа должно быть длительным.
Суточная доза для профилактики анемии и лечения легкой формы заболевания составляет 50-60 мг Fe2+, а для лечения выраженной анемии – 100-120 мг Fe2+.
При выборе препаратов железа необходимо учитывать и их состав.
В настоящее время существуют препараты двухвалентного и трехвалентного железа. По мнению специалистов, наибольшей биодоступностью обладает двухвалентная форма железа, именно поэтому старт терапии начинают с препаратов этой группы. Согласно проведенным клиническим исследованиям, терапия препаратами двухвалентного железа позволяет за более короткий временной интервал нормализовать показатели красной крови.
Таким образом, анемический синдром достаточно часто является «маской» многих распространенных и тяжелых заболеваний желудочно-кишечного тракта. Ключевыми моментами диагностики являются определение вида и причины развития анемии, а залогом успешного лечения служат своевременная терапия основного заболевания и правильная патогенетическая терапия с восполнением дефицита железа.

Пару слов о том, что такое синдром СРК. Каковы последствия этой болезни? Рассказать, что одним из последствий является анемия. Почему? Пошаговая инструкция что делать, если диагностировали анемию из-за СРК.
Синдром раздраженного кишечника на сегодняшний день является одним из самых проблемных заболеваний в гастроэнтерологии. Это состояние по разным оценкам имеют около 10 процентов населения, то есть каждый 10-й из нас. При этом симптомы достаточно мучительные и реально заставляют людей страдать. К счастью буквально недавно были разработаны новые стандарты диагностики и лечения этой болезни, которых ждали целых 10 лет!
Подозревать синдром раздраженного кишечника можно, если есть боли в животе, связанные с нарушением стула. Стул может быть жидкий или твердый, или иногда жидкий, или иногда твердый, или иногда такой, а в другие периоды времени другой. То есть при наличии болей в животе чаще 1 раза в неделю и изменений стула можно думать о синдроме раздраженного кишечника.
Первое, что нужно сделать, если у вас возникли такие симптомы и сохраняются в течение месяца или дольше, это обратиться к врачу для проведения обследования. Обследование назначается в зависимости от состояния живота, может быть минимальным (какие-то общие анализы) или достаточно полным, включая колоноскопию. В принципе, в зависимости от состояния могут быть использованы разным методы – ирригоскопия, компьютерная томография с двойным контрастированием, капсульная эндоскопия и другие, все решается индивидуально. Однако у многих пациентов даже не требуется дополнительное обследование.
Самое важное, что при синдроме раздраженного кишечника практически все анализы нормальные и не имеют отклонений от нормы, но живот продолжает болеть и проблемы со стулом сохраняются!

Если при синдроме раздраженного кишечника у вас нашли анемию или снижение гемоглобина, или снижение уровня железа, то дело плохо. Значит беспокоящий вас недуг вовсе не синдром раздраженного кишечника, а одно из воспалительных заболеваний кишечника! Это может быть язвенный колит, болезнь Крона, дивертикулярная болезнь, полипоз кишечника или другие болезни. В такой ситуации обязательно нужен осмотр и дополнительное обследование, потому что болезнь может быть серьезной.
Для лечения воспалительных заболеваний кишечника, важно понимать какое именно воспаление возникло. От этого будет зависеть способ и длительность лечения. В любом случае, это будут достаточно специальные лекарства, которые назначит врач. Для лечения анемии при воспалительных заболеваниях кишечника подходят не все лекарства, а вернее, подходит только одно – Сидерал Форте. Потому что в отличие от любого другого препарата железа он не имеет побочного действия на кишечник и даже при нарушении всасывания пищи в кишечнике железо из него попадет в организм.
Чтобы лечить синдром раздраженного кишечника важно быть уверенным, что нет других болезней кишечника. После этого можно приступать и к лечению. В зависимости от типа болей, частоты и консистенции стула используются разные варианты лечения. При болях и запорах используется коррекция питания, специальная диета. Затем приступают к волокнам и осмотическим слабительным. При боли и диарее используются средства, замедляющие сокращения кишечника. Если же диарея сохранялась долго, более месяца, необходимо убирать из кишечника избыточный бактериальный рост и восстанавливать моторику кишечника.
При синдроме раздраженного кишечника также нарушается и чувствительность нервных волокон, расположенных в кишечнике. Именно поэтому боли могут восприниматься и чувствоваться намного сильнее, чем ситуация в кишечнике на самом деле. Самое сложное в лечении – это восстановления чувствительности кишечника. Для этого используются различные лекарства, действующие на специальные рецепторы.
Синдром раздраженного кишечника не смертельный, но очень мучительный.
Берегите кишечник!
Автор: Сергей Вялов, врач-гастроэнтеролог в GMS Clinic, к.м.н. Член Американской гастроэнтерологической ассоциации (AGA) и Российской гастроэнтерологической ассоциации (РГА)
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«Заболевания кишечника. Железодефицитные анемии»
МИНСК, 2008
Заболевания кишечника
Площадь слизистой тонкой и толстой кишок составляет 300 м2, что в 150 раз больше поверхности кожи, в 4 раза больше дыхательной поверхности легких. Масса микрофлоры достигает 2 кг. В 1 мг содержится 400 млрд. микроорганизмов, а в терминальном отделе ileum в 1 мл – 10 000 бактерий. За счет складок (х3), ворсинок (х10) и тысяч микроворсинок (х20) поверхность слизистой увеличивается в 600 раз. Основная защита слизистой – секреторный IgA. причина энтерита – ранняя деконъюгация желчных кислот, что вызывает дисбиоз.
Также причинами являются инфекционные агенты, переедание, ионизирующее излучение, токсические вещества, лекарственные средства (салицилаты, ГКС, иммунодепрессанты), туберкулез, ревматизм, пищевая аллергия, злокачественные новообразования, гипоксия, состояние после резекции желудка.
ПАТОГЕНЕЗ
В патогенезе играют роль изменение микрофлоры, рост патогенных микроорганизмов, нарушение физиологической регенерации, когда запаздывает дифференцировка энтероцитов, что приводит к атрофии ворсинок и склерозированию крипт.
В патогенезе тонкокишечной диареи выделяют несколько составляющих:
осмотический компонент – нарушение полостного и мембранного пищеварения, в результате чего в просвете кишки накапливаются осмотически активные крупные молекулы;
секреторный компонент (под влиянием бактериальных эндотоксинов);
моторный компонент – усиление перистальтики – растяжение кишечника в результате увеличения количества содержимого, а также повышения концентрации веществ, повышающих моторику кишечника – мотилин, серотонин, ВИП (холероподобное состояние), при воздействии на барорецепторы.
Выделяют 3 степени тяжести энтеропатий:
легкое течение – местные кишечные симптомы, повышенная утомляемость, снижение веса до 5 кг;
средней тяжести – при полноценном питании потеря веса до 10 кг, более выражены общие расстройства, трофические нарушения;
тяжелое течение – прогрессирующее снижение массы тела, дистрофические изменения кожи, ногтей, волос, боли в икроножных мышцах, костях, гипопротеинемия, отеки, анемия, гипотония, нарушения менструального цикла, половая слабость.
Местный энтеральный синдром
Происходит нарушение полостного и пристеночного пищеварения (мальдигестия). Клиника: диарея, метеоризм, отрыжка, неприятный привкус во рту, боли в животе (чаще во второй половине дня), кашицеобразный стул (полифекалия), нечастый (3-4 раза в сутки), без примеси крови, слизи, гноя, но с примесьями непереваренной пищи при высокой энтеропатии (еюнит), могут быть явления демпинг-синдрома – чувство жара, приливы к голове до головокружения, слабость, сердцебиение. При илеите – упорные боли или вздутия справа, появление водянистых поносов (не всасывается вода). Симптом Образцова – плеск в области слепой кишки.
Мезаденит – болезненность по линии, проходящей через пупок и соединяющей середину левой реберной дуги и илеоцекальную область кнутри от слепой кишки. Боли усиливаются после физической нагрузки или дефекации. Также есть боли вокруг пупка из-за увеличения давления в тонкой кишке.
Развивается полигиповитаминоз:
РР – пеллагрический синдром: раздражительность, неуравновешенность, подавленное настроение, конфликтность, слюнотечение. Необходимо дать препараты никотиновой кислоты. Язык – отечный, с отпечатками зубов (как при гипотиреозе), приобретает малиновый оттенок, наблюдается гипертрофия, а потом атрофия сосочков с трещинами и изъязвлениями, затем язык становится полностью гладким. На углах рта и крыльях носа появляются трещины, которые от постоянного смачивания изъязвляются. На коже – эритемы с четкой границей, отек, сухость, шелушение. Цвет становится серо-коричневым, могут появляться очаги депигментации. Характерны полиневриты, парестезии.
В2 – изменения волос, ногтей, заеды (ангулярный стоматит), дерматит крыльев носа.
В1, В6 – частые головные боли, слабость, атония кишечника, миокардиодистрофия вплоть до нарушений ритма, нарушения со стороны ПНС.
Из-за лактазной недостаточности могут быть симптомы непереносимости молочных продуктов.
Синдром мальабсорбции
Связан с недостаточностью всасывания:
1) жиры – дефицит массы тела, гипохолестеринемия (снижение синтеза гормонов, нарушение проницаемости мембран), стеаторея, сухость кожи, нарушения зрения, гипокальциемия (кальций омыляется и уходит вместе с калом) – онемение губ, пальцев стоп, кистей, боли в костях (оссалгии), усиливающиеся в покое.
2) углеводы: гипогликемия после приема концентрированного раствора сахара, подташнивание от голода и др.
3) позже – признаки нарушения всасывания белка: гипопротеинемия, гипоальбуминемия, отеки, множественная эндокринная недостаточность
4) водно-электролитные нарушения – гипокалиемия (мышечная слабость, снижение моторики, экстрасистолия), гипонатриемия (гипотония, тахикардия, жажда, сухость кожи), гипофосфатемия – явления деменции, гипокальциемия, недостаток железа — железо-дефицитная анемия и трофические нарушения.
Присоединяются другие гиповитаминозы – В12,В9-дефицитная анемия, дефицит витаминов С и К – геморрагический синдром.
Из-за нарушения всасывания жиров, белков, углеводов – стеаторея, креаторея, амилорея. Снижение рН кала до 5,5. Бродильная диспепсия.
Исследование – проба с дексилозой (в норме – 30% выделяется с мочой, а тут меньше).
Дифференциальную диагностику необходимо проводить с целиакией (глютеновой энтеропатией), дисахаридазными энтеропатиями (тригелазной, инвертазной, лактазной).
Болезнь Уиппла – интестинальная липодистрофия. Это системное заболевание, в которое вовлекается в т.ч. тонкая кишка. В биоптате слизистой еюнодуоденальной зоны – микробациллы Уиппла, накопление липидов. Клиника: диарея, полиартралгия, лимфаденопатия.
ЛЕЧЕНИЕ
Диета: стол 4, 4а, 4б
Медикаментозная терапия:
Антибиотикотерапия (при инфицированности всех отделов) – достаточно короткая: интетрикс по 1 таблетке 3 раза в день, нитрофуроксазид, метронидазол 3 раза в день. Применяются невсасывающиеся в кишечнике сульфаниламиды: бисептол, сульгин, фталазол. Можно фуразолидон, тетрациклин 5-7 дней, эритромицин 5-7 дней.
При дисбиозе – пробиотики (пробактерин, колибактерин, лактобактерин по 5 доз 2 раза в день до еды).
Противодиарейные препараты: имодиум (угнетает пропульсивную перистальтику) – не более 3 дней, чтобы не было запоров.
Вяжущие средства: смекта, цитрат висмута, белая глина, отвар коры граната, конский чай, сухая черника, рисовый кисель.
Спазмолитики, холиноблокаторы: бускопан, гастроцепин, препараты белладонны, но-шпа, папаверин.
Ферментные препараты: крион, мезим, панцитрат.
При запорах – фестал, дигестил.
Ветрогонные средства, в т.ч. карболен.
Активная витаминотерапия лечебными дозами.
Белковые гидролизаты, липидные смеси.
Препараты кальция (+ витамин D), панангин, железо.
Физиолечение
Согревающие компрессы для улучшения трофики – озокерит, парафин
Диатермия.
Хронический колит
Клиника зависит от локализации поражения:
начальный отдел – водянистый стул;
конечный отдел – кровь, слизь, гной в кале;
анус – алая кровь.
Болезнь Крона. Этиология неизвестна, существуют различные теории: наследственности, бактериальная (в частности, есть версия, что микобактерия туберкулеза инициирует иммунное воспаление) и др. Возникает гранулематозное воспаление всех отделов ЖКТ. Наблюдаются язвы, трещины, пенетрация (если вовлекается передняя брюшная стенка, то могут быть наружные свищи). Лечение: различные противовоспалительные препараты: сульфасалазин (2 г/сут), салазин (по 2 таблетки 4 раза в день) длительно; ГКС (будесонид), интал (тайлед) 0 стабилизатор эпителиоцитов в микротрещинах. Симптоматическая терапия. Ромазулан в микроклизмах (препарат ромашки) – спазмолитическое и противовоспалительное действие.
Неспецифический язвенный колит. Этиология также неизвестна. Поражается в основном только толстый кишечник, еще чаще – его нисходящие отделы. В процесс вовлекается слизистая оболочка, на которой возникают эрозии и микроабсцессы с нейтрофильной инфильтрацией).
Дифференциальная диагностика: с опухолями, дивертикулярной болезнью (это самая частая причина кровотечений из нижних отделов толстого кишечника), полипозом кишечника, ишемической болезнью кишечника. Для этого используются: ректороманоскопия с биопсией, ирригоскопия и др.
Железодефицитные анемии
Анемия – снижение содержания гемоглобина и/или эритроцитов в единице объёма крови.
КЛАССИФИКАЦИЯ АНЕМИЙ
Патогенетическая:
1. Острая постгеморрагическая;
2. Анемии вследствие нарушения кровообразования:
железодефицитная;
анемии, связанные с нарушением синтеза ДНК и РНК (мегалобластные);
анемии, связанные с нарушением синтеза или утилизации порфиринов;
анемии, обусловленные угнетением пролиферации клеток костного мозга;
3. Анемии вследствие повышенного кроверазрушения:
гемолитические.
Морфологическая:
1. По объему эритроцитов:
2. По цветовому показателю (ЦП):
нормохромная (0,8-1,08);