Анемия при дилатационной кардиомиопатии
Дилатационная кардиомиопатия — это клинический вариант врожденного или чаще приобретенного порока сердца, характеризуется расширением камер при неизменном объеме миокарда.
Более того, мышечный слой может истончаться по причине компрессии, растяжения и последующего нарушения питания.
Проявляется болезнь не сразу, спустя годы возникают какие-то симптомы. Но они неспецифичны. Человек может списывать отклонения на проблемы с желудком и пищеварительной системой, погоду, на что угодно, но не подозревать о проблеме.
Драгоценное время утекает, органический дефект оказывается все стабильнее и больше, угнетая кардиальную деятельность. Итог — внезапная смерть от остановки сердца.
Всегда ли сценарий столь пессимистичен? Конечно, нет. Все зависит от пациента и его отношения к собственному здоровью.
Механизм развития патологии
Суть анатомического дефекта кроется в расширении одной, но чаще сразу нескольких камер.
В ходе развития отмечается скопление крови в кардиальных структурах. Отсюда возникновение постепенного застоя и растяжения предсердий и/или желудочков.
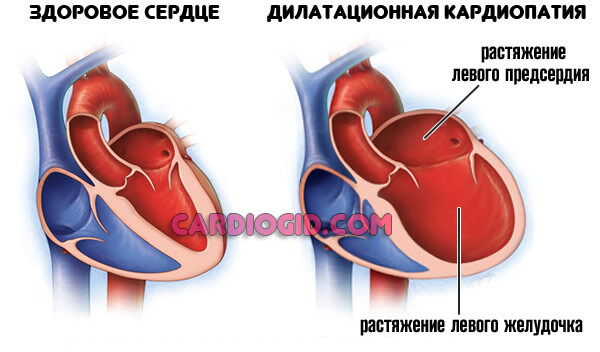
Основной процесс имеет свойство прогрессировать, обычно это недостаточность аортального, митрального клапана, бывает, что в сочетании. Объем жидкой соединительной ткани, остающейся в кардиальных структурах, увеличивается постепенно.
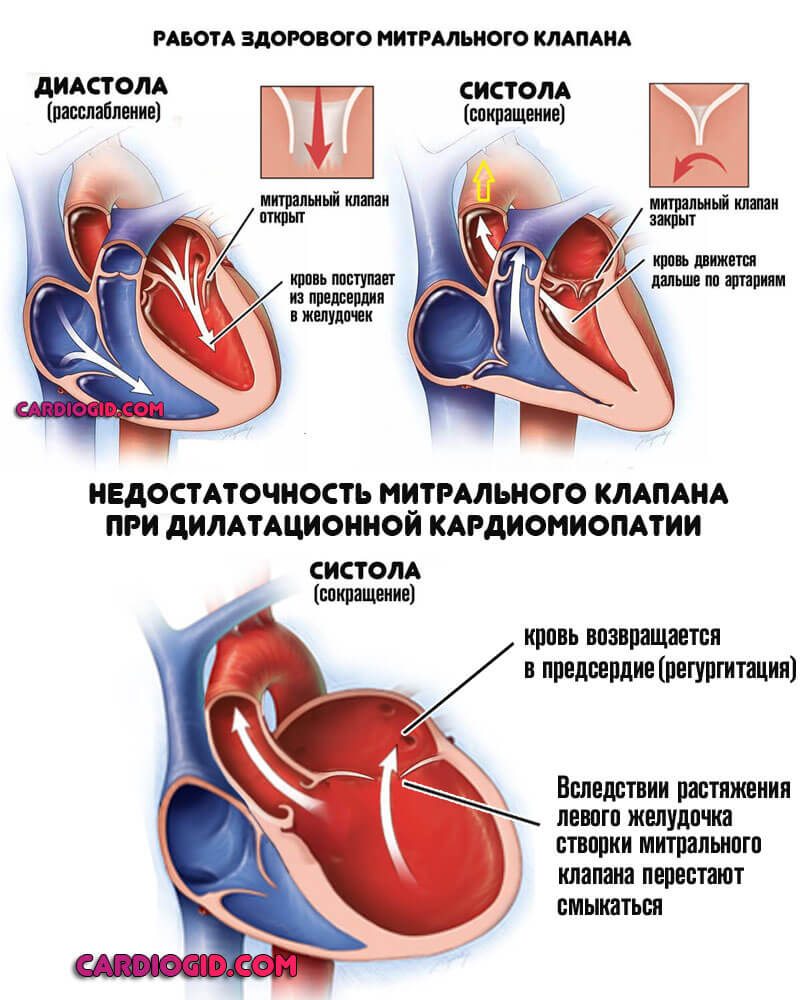
Сердце растет дальше, однако объем мышечной массы сохраняется прежним, поскольку сократительная способность до определенного момента не страдает (это главное отличие кардиомиопатии дилатационной от прочих форм).
Более того, слой функциональных клеток истончается. Рост объема органа приводит к растяжению ткани, возникновению хронической сердечной недостаточности, третичной ишемии и постепенной дистрофии.
В конечном итоге падает объем выброса, страдают все системы, само же сердце перестает работать достаточно активно по причине слабости миокарда, что только усугубляет процессы.
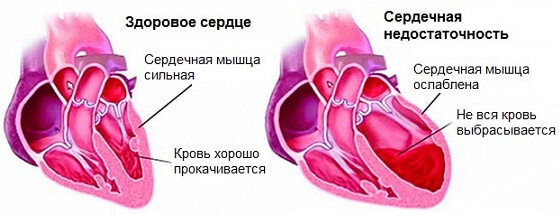
Исход — смерть от остановки работы мышечного органа или полиорганной недостаточности. Что наступит раньше — большой вопрос, но в отсутствии терапии летальный исход неминуем.
От момента появления первых симптомов до фатального результата проходит 5-15 лет.
Процесс прогрессирует постепенно, время на диагностику и лечение есть. Исключения составляют возможные неотложные состояния, спровоцированные гипоксией (кардиогенный шок, асистолия, инфаркт, инсульт).
Причины расширения камер
Дилатационная кардиомипатия (сокращенно ДКМП) имеет собственный код по МКБ-10: I42.1. Факторы развития патологического процесса всегда кардиальные. Состояние не бывает первичным почти никогда, оно вторично, то есть, обусловлено прочими заболеваниями.
Среди возможных:
- Врожденные и приобретенные аномалии развития сердца. Существуют десятки генетических и фенотипических синдромов, обусловленных нарушениями перинатального периода.
Закладывание сердечнососудистой системы происходит на 2 неделе беременности, уже тогда возможны проблемы. Задача матери — обеспечить нормальную среду для развития эмбриона, а потому и плода. Первый триместр особенно ответственный.
Приобретенные патологии определяются неправильным образом жизни, перенесенными болезнями. Симптомами часто не проявляются ни те, ни другие (не считая генетических отклонений).
Залог сохранения здоровья и жизни — регулярный скрининг по определенной индивидуальной программе. Достаточно 1-2 раза в год проходить профилактическое обследование.
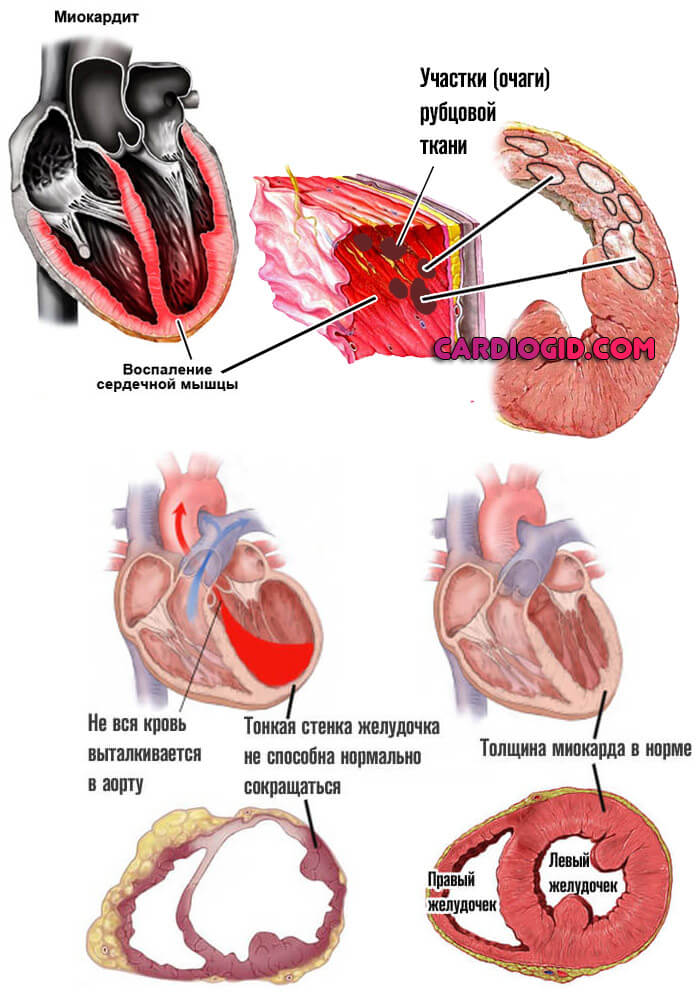
- Миокардит. Воспаление сердечных структур инфекционного (грибкового, вирусного, бактериального) происхождения. Симптомы достаточно специфичны и интенсивны, чтобы побудить человека отправиться к врачу.
Восстановление проводится в стационаре с применением антибиотиков, кортикостероидов и протекторных препаратов. В отсутствии терапии возникает деструкция мышц, предсердий, что снижает сократительную способность.
- Генетический фактор. Если в роду был человек, страдавший какой-либо формой кардиомиопатии, присутствует риск, что патологическое отклонение проявится в фенотипе у потомка.
Для более конкретных выводов рекомендуется опросить старших членов семьи и обратиться за консультацией к генетику. Вероятность варьируется в широких пределах.
По разным оценкам, наличие одного родственника определяет риск в 25%, двух — в 40%. Но это не приговор.
Если соблюдать профилактические меры, есть шансы не встретиться с проблемой. С другой стороны, даже диагностированный процесс не гарантирует летального исхода.
На ранних этапах патологию можно обуздать и прожить долго, без какой либо симптоматики и существенных ограничений.
- Аутоиммунные процессы. Ревматизм, системная красная волчанка, тиреоидин Хашимото и прочие. В определенный момент влекут генерализованные поражения всех систем.
- Метаболические нарушения в результате диет, анорексии и осознанного голодания. Возникают в рамках длительного процесса. Примерные сроки — 1-2 месяца с начала изнурения организма. Восстановление проводится осторожно, тело ослаблено, возможны непредсказуемые последствия, вплоть до остановки сердца или же разрыва истонченного желудка при обильном потреблении пищи.
- Длительно текущая артериальная гипертензия. На первой стадии ГБ осложнения крайне редки, возникают не более, чем в 3-7% случаев. 2 и 3 этапы особенно опасны. Показатели тонометра закрепляются на высоких уровнях, повышается нагрузка на сердце, миокард.
Расширение камер — компенсаторный механизм, когда кардиальные структуры не справляются с сократительным объемом, жидкая соединительная ткань застаивается, возникает расширение.
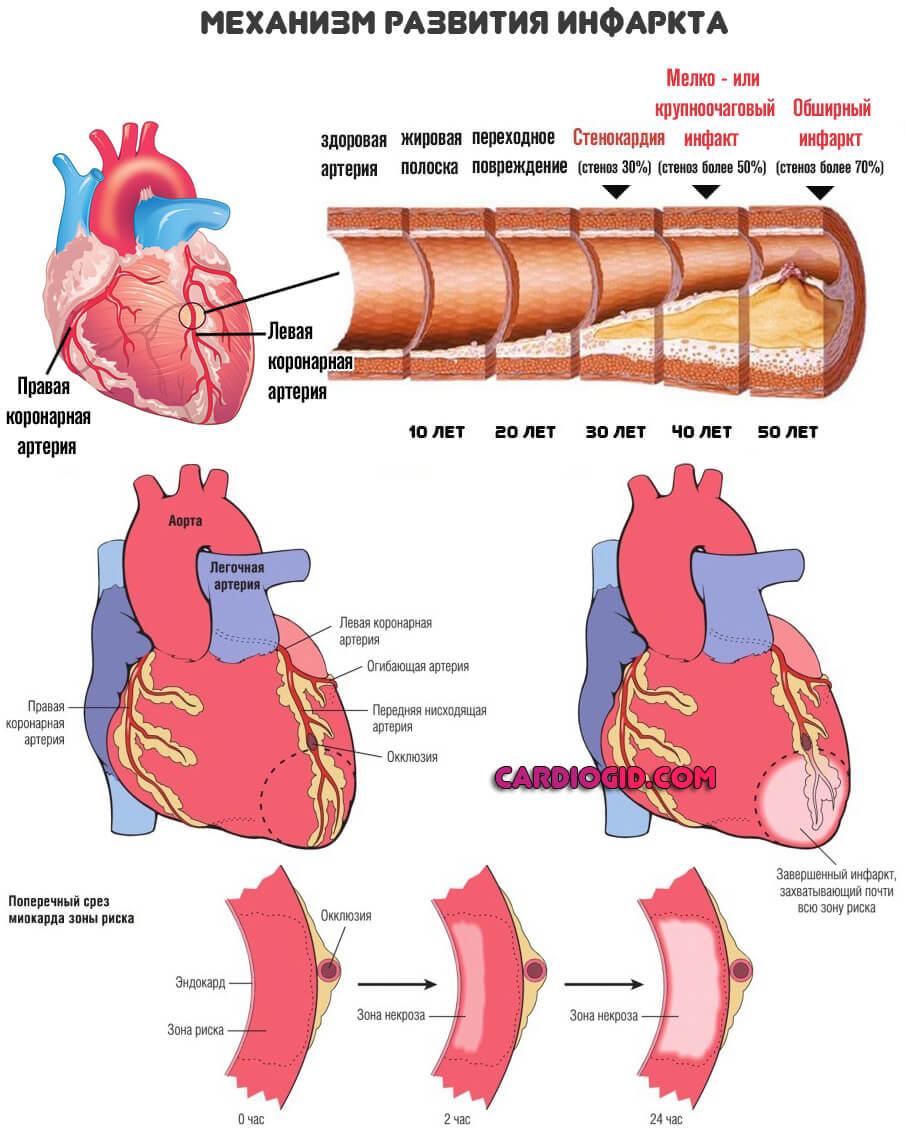
- Ишемическая болезнь длительного характера. Приводит к выраженным дистрофическим процессам в мышечном слое сердца. Следующий эволюционный шаг развития патологии — инфаркт.
- Инфаркт. Крайняя степень коронарной недостаточности. Отмечается некроз клеток-миоцитов, замещение последних рубцовой, не активной тканью.
- Токсические поражения в результате злоупотребления алкоголем, контакте с солями тяжелых металлов, опасных ядовитых веществ. Также сказывается постоянный прием гликозидов (они подстегивают сократительную активность миокарда без оглядки на функциональный запас органа).
В отсутствии данных за органические патологии констатируют идиопатическую дилатационную кардиомиопатию. В таком случае лечение симптоматическое, направлено на поддержание работы сердца, также приостановку прогрессирования.
Как уже сказано, первичной патология бывает только в случае врожденного порока, либо генетического заболевания. Все прочие ситуации — вторичны.
Симптомы
Перечень проявлений зависит от степени тяжести процесса. Общепринятой классификации и стадирования, однако, не существует. Потому определение запущенности явления проводится по интенсивности признаков и характеру органических дефектов.
Примерная клиническая картина выглядит следующим образом:
- Боли в грудной клетке неясного происхождения. Диффузные, точная локализация пациенту не понятна. Отдают в живот, спину, руки, лицевую область. Интенсивность разнится от незначительного покалывания до невыносимого, мучительного приступа. Симптом неспецифичен, также по силе болевого синдрома невозможно судить о характере процесса. Диагностической роли этот признак не играет.
- Одышка. При интенсивных физических нагрузках (бег, поднятие тяжестей в течение длительного времени) на первой стадии. Затем же нарушение становится постоянным спутником человека. Больной не может подняться по лестнице, а затем и вовсе не способен даже встать с постели без одышки. Это качественный признак, указывающий на степень нарушения газообмена.
- Аритмия. По типу тахикардии, либо обратного явления. Ускорение или замедление сердечной деятельности может сочетаться с отклонениями в интервалах между сокращениями. Экстрасистолия, фибрилляция предсердий как возможные варианты. Несут опасность для жизни.
- Слабость, чувство отсутствия сил, апатичность, снижение работоспособности. На поздних стадиях нет возможности выполнять трудовые обязанности, что сказывается на социальной жизни пациента.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Повышенная потливость. Особенно в ночное время.
- Бледность кожных покровов.
- Головная боль. В затылке или темени. Тюкающая, стреляющая, длительно текущая. Проявляется регулярно, периодически проходит или затихает.
- Вертиго. Нарушения нормальной ориентации в пространстве.
- Психические расстройства: от нервозности, раздражительности, тревожности до галлюцинаторно-бредовых вариантов, онейроидных сосудистых эпизодов, депрессий.
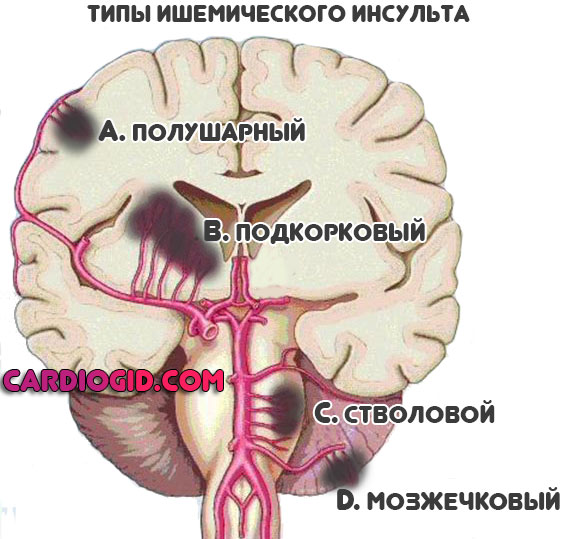
Последние три симптома говорят об ишемии церебральных структур. Это опасно, вероятен инсульт.
Диагностика
Проводится под контролем кардиолога. Участки профильного хирурга возможно, но показано в крайних случаях. Оперативным путем кардиомиопатия не лечится, устраняются таким способом этиологические факторы (пороки).
Примерная схема:
- Устный опрос, объективизация жалоб, симптомов.
- Сбор анамнеза. Учитывается образ жизни, давность течения болезни, наличие соматических патологий, семейная история, лечение (определенное влияние на сердце оказывают кортикостероиды, антипсихотики, транквилизаторы и нормотимики).
- Измерение артериального давления. Также частоты сердечных сокращений. Для выявления возможных отклонений функциональных показателей.
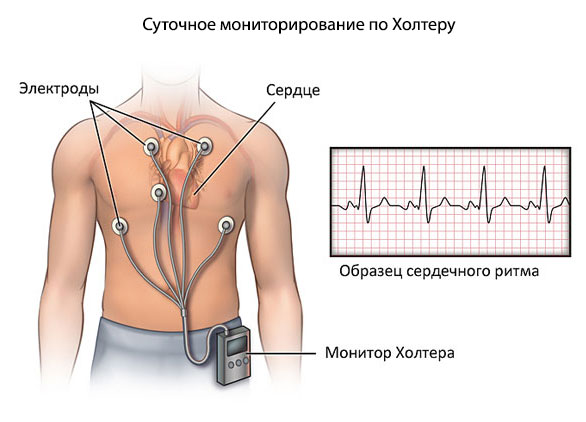
- Суточное мониторирование по Холтеру. Используется для динамического наблюдения за теми же уровнями. Однократного измерения недостаточно. Назначается как в амбулаторных условиях (предпочтительно), так и в стационаре.
- Электрокардиография. Методика оценки функциональной активности сердца. Показывает малейшие отклонения в ритме. Важно, чтобы врач имел достаточную квалификацию для расшифровки.
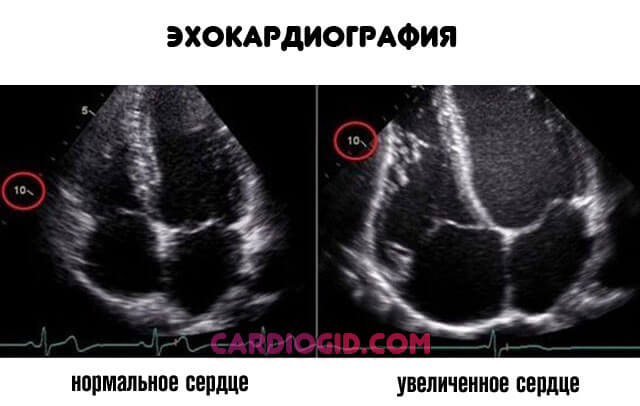
- Эхокардиография. Профильный диагностический способ. Показывает все органические (анатомические) дефекты даже незначительного характера. Подходит для ранней оценки состояния сердца, также степени отклонений в поздний период и прогнозирования.
- КТ или МРТ для более детального рассмотрения анатомических структур.
- Коронография.
- Анализ крови.
Возможно проведение не всех представленных исследований, вопрос решается на усмотрение специалиста. Установление происхождения процесса относительно трудно.
Лечение
Имеет двойственный характер. Требуется этиотропное воздействие, то есть устранение основного заболевания, влекущего анатомические дефекты.
Симптоматическая терапия направлена на редукцию проявлений и приостановку патологического процесса. Такая схема может проводиться на протяжении многих лет и даже всей жизни. Основу мероприятий составляет консервативная методика.
Применяются препараты нескольких фармацевтических типов:
- Антиаритмические на фоне нарушения сократительной способности миокарда. Хиндин или Амиодарон. Возможно использование аналогов.
- Противогипертонические. Существует несколько групп медикаментов. Ингибиторы АПФ, бета-локаторы, антагонисты кальция как основных. Классическая схема: Верапамил или Дилтиазем + Периндоприл в разных торговых формах + Моксонидин или Физиотенз.
- Противотромбические. Одна из основных причин смерти пациентов с дилатационной кардиомиопатией — эмболия сгустками крови. Легочная артерия закупоривается, летальный исход вероятен в течение 2-3 минут или считанных секунд. Применяется Аспирин Кардио для восстановления реологических свойств крови.
- Статины. Для лечения атеросклероза на ранних стадиях.
- Витаминно-минеральные комплексы и средства на основе калия, магния (Аспаркам и прочие).
- Кардиопротекторы.
Гликозиды используются редко ввиду возможности спровоцировать остановку сердца или инфаркт.
Хирургическое лечение проводится по показаниям. Для восстановления анатомической целостности сердечных структур (воспаления, ревматизм, пороки) — протезирования, установки кардиостимулятора.
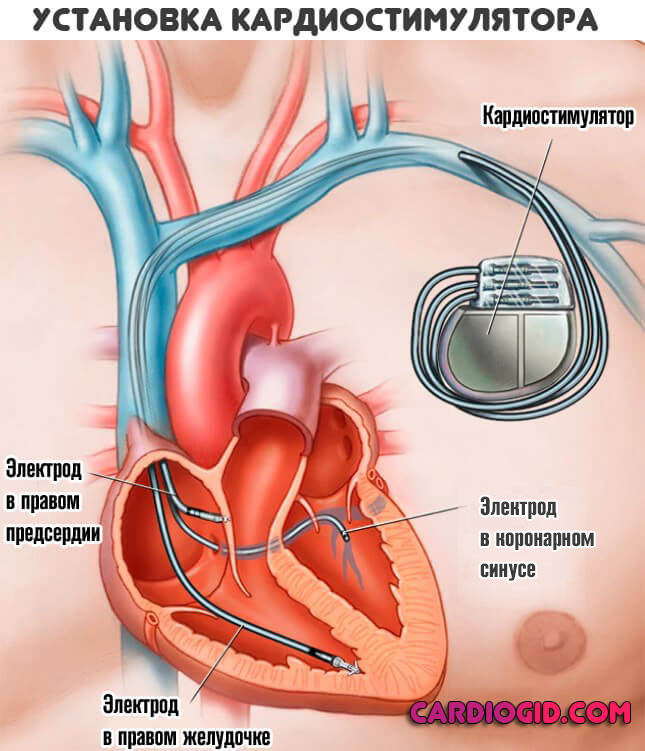
Крайняя мера — трансплантация органа. Проводится редко ввиду сложности найти донора, опасности методики. Назначается, если другого выхода нет и это реальный шанс на выживание (не всегда даже столь радикальным методом можно решить вопрос).
На протяжении периода терапии, а значит, скорее всего, жизни, показано изменение бытовых и прочих привычек.
- Нужно отказаться от курения, алкоголя, психоактивных веществ.
- Сон 8 часов минимум, больше 10 также не рекомендуется, возможны застойные процессы.
- Минимальная полезная физическая активность. Прогулки или ЛФК. Не более. Изнурение для здоровых людей опасно, стоит ли говорить, какие последствия ждут сердечника?
- Питьевой режим — 1.5-2 литра в сутки.
- Соль — 7 граммов, не свыше того.
- Коррекция рациона. Больше витаминов, минералов, белка, меньше углеводов, никакого фаст-фуда, консервов и полуфабрикатов. Также жирного, жареного, копченостей.
При успешном лечении есть шансы на долгую жизнь. Но ограничения станут непременным условием, хотя изменив к ним отношение, возможно переносить новую парадигму с радостью, а не как тяжелую повинность.
Шансы и осложнения
Прогноз жизни при дилатационной кардиомиопатии на ранних стадиях условно-благоприятный. В отсутствии органических причин продолжительность неопределенно долгая.
Неблагоприятные факторы:
- Старческий возраст.
- Наличие семейного компонента.
- Генетические патологии в анамнезе.
- Вредные привычки.
- Повышенная масса тела.
- Недостаточный отклик на лечение.
- Артериальная гипертензия, сахарный диабет в качестве сопутствующих проблем.
Вероятность летального исхода без медицинской помощи — 60% в перспективе пары лет. При условии терапии — 10-20%.
Осложнения:
- Внезапная смерть в результате остановки сердца.
- Кардиогенный шок.
- Инфаркт.
- Инсульт.
- Полиорганная недостаточность.
- Тромбоэмболия.
В заключение
Дилатационная кардиомиопатия — расширение камер органа по врожденным или приобретенным причинам. При постоянных профилактических осмотрах пропустить начало болезни невозможно, что ассоциировано с хорошим общим прогнозом.
Диагностика минимальна, проблем с верификацией обычно нет. Лечение консервативное, на протяжении всей жизни.
Хирургическая методика применяется редко, только по показаниям. На фоне кардиомиоапатии вмешательство несет большие риски. Все решается на усмотрении специалиста при учете мнения человека.
Дилатационная кардиомиопатия (ДКМП) — заболевание миокарда, характеризующееся развитием дилатации (растяжения) полостей сердца, с возникновением систолической дисфункции, но без увеличения толщины стенок.
Характерно развитие прогрессирующей сердечной недостаточности, нарушений сердечного ритма и проводимости, тромбоэмболий, внезапной смерти. Критерием заболевания считается снижение фракции выброса левого желудочка ниже 45 % и размер полости левого желудочка в диастолу более 6 см.
Этиология[править | править код]
Этиология ДКМП разнообразна. По сути, это заболевание является синдромом, развивающимся в исходе различных состояний, поражающих миокард. Это весьма распространенное заболевание — его частота достигает 1:2500, это третья по частоте причина сердечной недостаточности. В число причин ДКМП входят:
- Инфекционные причины (как исход миокардита, либо развитие на фоне миокардита) — вирусные, бактериальные, грибковые, риккетсиозные, паразитарные (например, при болезни Шагаса).
- Токсические причины — алкогольное поражение сердца, медикаментозные воздействия (антрациклины, доксорубицин и др.), тяжёлые металлы (кобальт, ртуть, мышьяк, свинец). Алкогольное поражение сердца считается самой частой причиной ДКМП в обычной клинической практике, но нет четких доказательств, что в данном случае только алкоголь вызывает поражение сердца. Возможно, большее значение имеет недостаточность тиамина, столь характерная для алкоголиков. Нельзя исключить и роль генетических факторов (кардиомиопатия развивается далеко не у каждого алкоголика).
- Аутоиммунные заболевания, включая системные заболевания соединительной ткани.
- Феохромоцитома.
- Нейромышечные заболевания (мышечные дистрофии Дюшенна/Беккера и Эмери-Дрейфуса).
- Метаболические, эндокринные, митохондриальные заболевания, нарушения питания (дефицит селена, карнитина).
Идиопатическая ДКМП встречается в 20-35 % случаев. Она связана с более чем 20 локусами и генами, то есть генетически гетерогенна. Обычно аутосомно-доминантная, но встречаются Х- сцепленные аутосомно-рецессивные и митохондриальные формы. Обнаружено, что в некоторых случаях ДКМП имеют место мутации тех же генов, которые определяют развитие гипертрофической кардиомиопатии (α- актин, α-тропомиозин, тропонины Т и I и др.). Описаны случаи перехода гипертрофической кардиомиопатии в дилатационную. Достаточно часто заболевание связано с мутацией гена А/С ламина.
Иногда к ДКМП относят и так называемую ишемическую кардиомиопатию — развитие систолической дисфункции на фоне дилатации полостей сердца у больных ИБС без перенесенного инфаркта миокарда.
Морфологические признаки ДКМП — эксцентрическая гипертрофия и дилатация камер сердца. Обычно поражаются левые отделы, при наследственных формах в 1,7 % случаев поражается и правый желудочек. Гистология показывает наличие распространенного склероза и гидропической дистрофии миокарда (более 30 % поверхности среза), без воспалительных изменений. Не менее 50 % кардиомиоцитов затронуты атрофией. Ядра клеток полиморфичны, митохондриальный матрикс кальцифицирован. Следует отметить, что воспалительные очаги могут обнаруживаться в том случае, если причиной заболевания был миокардит. Склероз миокарда обычно распространенный, но возможны и очаговые изменения. Данные критерии в основном пригодны только для диагностики идиопатической ДКМП.
Патогенез[править | править код]
Под действием экзогенных факторов уменьшается количество полноценно функционирующих кардиомиоцитов, что приводит к расширению камер сердца и нарушению сократительной функции миокарда. Полости сердца расширяются, что приводит к развитию систолической и диастолическои дисфункции обоих желудочков. Развивается хроническая сердечная недостаточность.
На начальных стадиях заболевания действует закон Франка-Старлинга (степень диастолического растяжения пропорциональна силе сокращения волокон миокарда). Сердечный выброс сохраняется также за счёт увеличения ЧСС и уменьшения периферического сопротивления при физической нагрузке.
Постепенно компенсаторные механизмы нарушаются, увеличивается ригидность сердца, ухудшается систолическая функция и закон Франка-Старлинга перестаёт действовать. Уменьшаются минутный и ударный объёмы сердца, увеличивается конечное диастолическое давление в левом желудочке и происходит дальнейшее расширение полостей сердца. Возникает относительная недостаточность митрального и трёхстворчатого клапанов из-за дилатации желудочков и расширения клапанных колец. В ответ на это возникает компенсаторная гипертрофия миокарда (способствующая также уменьшению напряжения стенок и уменьшению дилатации полостей) в результате гипертрофии миоцитов и увеличения объёма соединительной ткани (масса сердца может превышать 600 г). Уменьшение сердечного выброса и увеличение внутрижелудочкового диастолического давления могут привести к уменьшению коронарной перфузии, следствием чего становится субэндокардиальная ишемия. В результате застоя в венах малого круга кровообращения уменьшается оксигенация тканей.
Уменьшение сердечного выброса и снижение перфузии почек стимулируют симпатическую нервную и ренин-ангиотензиновую системы. Катехоламины повреждают миокард, приводя к тахикардии, аритмиям и периферической вазоконстрикции. Ренин-ангиотензиновая система вызывает периферическую вазоконстрикцию, вторичный гиперальдостеронизм, приводя к задержке ионов натрия, жидкости и развитию отёков, увеличению ОЦК и преднагрузки.
Для дилатационнои кардиомиопатии характерно формирование в полостях сердца пристеночных тромбов. Они возникают (в порядке уменьшения частоты встречаемости): в ушке левого предсердия, ушке правого предсердия, правом желудочке, левом желудочке. Образованию пристеночных тромбов способствует замедление пристеночного кровотока из-за уменьшения сократимости миокарда, фибрилляции предсердий, увеличения активности свёртывающей системы крови и уменьшения фибринолитической активности.
Клиника[править | править код]
Соотношение мужчин и женщин составляет примерно 5:1. Идиопатическая ДКМП развивается обычно в молодом возрасте. Клинические проявления дилатационной кардиомиопатии, независимо от её причины, можно свести к следующим синдромам:
- Сердечная недостаточность — как левожелудочковая, так и правожелудочковая. Обычно имеет место тотальная («застойная») сердечная недостаточность.
- Кардиалгии, а также приступы стенокардии (у ½ — ¼ больных).
- Нарушения сердечного ритма (часто — фибрилляция предсердий, желудочковая экстрасистолия) и проводимости (блокады ножек пучка Гиса).
- Тромбоэмболии.
Таким образом, клиника заболевания неспецифична. Пациенты погибают либо внезапно, вследствие нарушений ритма, либо в результате прогрессирования сердечной недостаточности.
Объективные данные при ДКМП: обязательна кардиомегалия, перкуторные границы сердца расширены во все стороны, верхушечный толчок смещен влево-вниз, разлитой. При аускультации тоны сердца приглушены, возможен «ритм галопа» за счёт III и IV тонов. Часто выслушивается систолический шум относительной митральной и трикуспидальной недостаточности. Обнаруживается набухание шейных вен, отёчный синдром, гепатомегалия.
Диагностика[править | править код]
ЭКГ[править | править код]
Основная статья: ЭКГ
Низкий вольтаж зубцов комплекса QRS в отведениях от конечностей в сочетании с высокой амплитудой зубцов комплекса QRS в грудных отведениях, часто есть признаки гипертрофии левого желудочка. Нарушения атриовентрикулярной проводимости редки. Блокада левой ножки пучка Гиса встречается в 50 % случаев, но чаще связана с постинфарктными изменениями. Патологические зубцы Q выявляют у 5-20 % больных, но их локализация часто не совпадает с зонами гипокинезии стенок. Из нарушений ритма чаще всего (более 50 %) обнаруживают фибрилляцию предсердий. При мониторировании ЭКГ выявляют желудочковые нарушения ритма — желудочковые экстрасистолы и пароксизмальные желудочковые тахикардии..
Рентгенография[править | править код]
Выявляет увеличение сердечной тени во все стороны, кардиоторакальный индекс более 55 %. Выявляют признаки застоя в легких.
Эхокардиография[править | править код]
Основной метод диагностики заболевания. Выявляют увеличение размеров желудочков сердца (размер левого желудочка в диастолу более 6 см), увеличение предсердий; снижена сократимость левого желудочка (фракция выброса менее 45 %); снижена амплитуда движения стенок и их сократимость, без изменения их толщины; гипокинезия стенок чаще диффузная; увеличено расстояние от конца передней створки митрального клапана до эндокарда межжелудочковой перегородки в диастолу; обнаруживают митральную и трикуспидальную регургитацию; часто находят тромбы в полостях сердца.
Сцинтиграфия[править | править код]
Сцинтиграфия миокарда с таллием−201 имеет значение для дифференциальной диагностики с ИБС (в отличие от ИБС при ДКМП нет столь выраженной очаговости распределения изотопа). Для выявления миокардита необходимо использование сцинтиграфии миокарда с мечеными аутолейкоцитами.
Биопсия[править | править код]
Данные биопсии миокарда неспецифичны, её используют лишь при подозрении на реакцию отторжения трансплантата или кардиотоксическое действие антрациклинов.
Нагрузочные тесты[править | править код]
Нагрузочные тесты позволяют получить ценную информацию о функциональных возможностях сердечно-сосудистой системы больных идиопатической ДКМП и имеют важное значение для дифференциальной диагностики этого заболевания и ИБС. В то время как у больных ДКМП причиной прекращения пробы служит появление одышки и усталости, ограничение толерантности к физической нагрузке при ИБС определяется снижением коронарного резерва.
Спировелоэргометрический тест.
Дифференциальная диагностика[править | править код]
Дифференциальная диагностика при ДКМП проводится с миокардитом (который может служить причиной заболевания), важна также дифференциальная диагностика с ИБС (включая коронарографию). При семейных случаях заболевания может потребоваться генетическая диагностика.
Лечение[править | править код]
Лечение ДКМП — это лечение хронической сердечной недостаточности (ХСН) в чистом виде, поскольку этиотропное лечение возможно лишь при известной этиологии ДКМП.
Немедикаментозные мероприятия включают ограничение жидкости, контроль диуреза, обязательны адекватные физические нагрузки (даже при далеко зашедшей сердечной недостаточности возможна минимальная лечебная физкультура). Большое значение имеет нутритивная (питательная) поддержка при развитии сердечной кахексии. Категорически запрещен алкоголь!
Медикаментозное лечение[править | править код]
Бета-блокаторы являются основными препаратами для лечения ДКМП, особенно семейной формы. Применимы только селективные препараты (карведилол, бисопролол). Лечение начинают с минимальных доз, только после компенсации сердечной недостаточности другими препаратами. Дозу очень медленно титруют, повышая до максимально переносимой. Доказано положительное влияние на выживаемость.
Диуретики — как тиазидные (в малых дозах, ежедневно), так и петлевые (в особенности при декомпенсации течения заболевания). Обязателен контроль диуреза.
Антагонисты альдостерона (верошпирон) показаны большинству больных, в сочетании с диуретиками.
Ингибиторы АПФ обязательны для применения всем больным с сердечной недостаточностью.
Сердечные гликозиды (дигоксин) — назначаются при фибрилляции предсердий, но возможно их использование при синусовом ритме и низкой фракции выброса. Не увеличивают выживаемость, но улучшают качество жизни.
Антагонисты рецепторов к ангиотензину II назначаются не только в случаях непереносимости ингибиторов АПФ, но и при выраженной декомпенсации в сочетании с ингибиторами АПФ.
Антиаритмические средства при опасных для жизни желудочковых аритмиях.
Антиагреганты и непрямые антикоагулянты.
Хирургические и электрофизиологические методы лечения[править | править код]
Сердечная ресинхронизирующая терапия — трёхкамерная стимуляция сердца (один электрод в правом предсердии, два — в желудочках).
Операция окутывания сердца эластичным сетчатым каркасом предотвращает прогрессирование ХСН, на начальных стадиях ДКМП может привести к обратному развитию заболевания.
Механические желудочки сердца (микронасос, установленный в полости левого желудочка) могут использоваться для временной поддержки гемодинамики. Показано, что через несколько месяцев работы аппарата улучшаются функции собственного сердца.
Трансплантация сердца в настоящее время уже не считается средством выбора в лечении ДКМП ввиду возможности альтернативных процедур, перечисленных выше.
Трансплантация сердца является процедурой выбора для пациентов с терминальной сердечной недостаточностью. Основным критерием для определения показаний к трансплантации сердца является прогноз однолетней выживаемости без трансплантации < 50 %.
Объективными критериями такого прогноза являются:
фракция выброса левого желудочка сердца < 20 % натрий сыворотки крови < 135 мэкв/л давление заклинивания в легочной артерии > 25 мм рт.ст.
уровень норадреналина в плазме > 600 пкг/мл
кардиоторакальный индекс > 0,6 снижение максимального потребления кислорода < 10 мл/кг/мин на фоне максимальной медикаментозной поддержки.
Уменьшение фракция выброса и снижение максимального потребления кислорода — наиболее надежные независимые прогностические критерии выживаемости пациентов.
Подбор пациентов с конечной стадией сердечной недостаточности для трансплантации сердца регламентирован Международным обществом трансплантации сердца и легких и гарантирует равноправное, объективное и с медицинской точки зрения оправданное распределение ограниченного количества донорских органов пациентам с наибольшим шансом на выживаемость и реабилитацию.
Лечение стволовыми клетками[править | править код]
Лечение дилатационной кардиомиопатии стволовыми клетками основано на способности стволовых клеток восстанавливать утраченную популяцию клеток сердца (кардиомиобластов). Введенные мезенхимальные стволовые клетки и кардиомиобласты замещают клетки соединительной ткани, нарушающей работу сердечной мышцы. Здоровая мышечная ткань сердца возвращает сократительную функцию сердечной мышцы. Нормализуются показатели работы сердца: увеличивается фракция выброса, лучше звучат тоны сердца. Сосуды очищаются от атеросклеротических бляшек и тромбов, увеличиваются их проходимость и эластичность. Лечение дилатационной кардиомиопатии стволовыми клетками восстанавливает работу печени, почек, легких, освобождая их от застоя крови и жидкостей[1]. Однако в настоящее время вопрос подобной терапии исследован недостаточно, и находится в фазе активных клинических испытаний.
Прогноз[править | править код]
Прогноз при ДКМП остается условно не благоприятным — в случае идиопатической формы заболевания ежегодная летальность от 5 до 45 %, для форм с известной этиологией смертность может быть меньше. Успехи в лечении привели к существенному увеличению выживаемости при этой форме кардиомиопатии.
Литература[править | править код]
- Джанашия П. Х. Кардиомиопатии и миокардиты. — М., 2000. − 128 с
- Кузнецов Г. П. Кардиомиопатии. — Самара, 2005. — 138 с.
- Кушаковский М. С. Хроническая застойная сердечная недостаточность. Идиопатические кардиомиопатии. — СПб., 1997. — 320 с
- Национальные Рекомендации ВНОК и ОССН по диагностике и лечению ХСН (второй пересмотр)// Журнал Сердечная Недостаточность. — 2007. — Т. 8, № 1 (39). — С. 4 − 41.
- Шапошник И. И. Диспансеризация больных кардиомиопатиями. — Челябинск, 1993. — 22 с.
- Maron BJ. Contemporary Definitions and Classification of the Cardiomyopathies: An American Heart Association Scientific Statement From the Council on Clinical Cardiology, Heart Failure and Transplantation Committee; Quality of Care and Outcomes Research and Functional Genomics and Translational Biology Interdisciplinary Working Groups; and Council on Epidemiology and Prevention/ B.J. Maron, J. A. Towbin, G. Thiene, C. Antzelevitch et al.// Circulation − 2006. — № 113. — Р. 1807—1816
Примечания[править | править код]
- ↑ Аверьянов А. В., Коноплянников А. Г. Клеточные технологии в лечении заболеваний легких — есть ли перспективы? // Клиническая практика. — 2010. — № 4. — С. 3.
Болезни сердечно-сосудистой системы (I00—I99) | |
|---|---|
| Артериальная гипертензия |
|
| Ишемическая болезнь сердца |
|
| Цереброваскулярные болезни |
|
| Лёгочная патология |
|
| Перикард |
|
| Эндокард / Клапаны сердца |
|
| Миокард |
|
| Проводящая система сердца |
|
| Другие болезни сердца |
Связанные материалы © IRAKLIY PEPPEROV BLOG |

