Анемия после протезирования аортального клапана
Статья посвящена проблеме приобретенной механической гемолитической анемии, вызванной дисфункцией имплантированных сердечных клапанов. Показано, что в современных условиях наиболее часто выраженные признаки гемолиза наблюдаются при дисфункции протеза, например, вследствие образования параклапанной фистулы. Представлены клинические случаи.
В настоящее время благодаря современным возможностям сердечно-сосудистой хирургии операция протезирования клапанов сердца стала повседневной в работе специализированных кардиохирургических центров. В мире живут десятки тысяч пациентов с имплантированными сердечными протезами. В условиях хирургической коррекции клапанов становится актуальной проблема послеоперационной анемии, которая может носить различный характер. Вероятность развития у такого рода больных приобретенной механической гемолитической анемии во многом определяет течение послеоперационного периода. Большое значение в достижении хороших отдаленных результатов приобретают квалифицированный контроль и лечение этих пациентов у врача поликлиники по месту жительства [1].
Данные о воздействии протезов на эритроциты и на возникновение гемолиза противоречивы. По данным некоторых исследователей, гемолиз бывает клинически невыраженным, в других работах имеются указания на значительные клинические проявления гемолиза [1–4]. Степень клинических проявлений гемолиза зависит как от состояния самих эритроцитов, так и от механических свойств протезов [5, 6]. Несомненно, играют роль не только обработка протеза и материал, из которого он сделан, но и гемодинамические условия: скорость кровотока в области протеза, образование завихрений.
В связи с улучшением методологии оперативных вмешательств, а также с модернизацией искусственных клапанов сердца (ИКС) сердечно-сосудистый риск при операциях на сердце в течение последних десятилетий существенно снизился во всех возрастных группах. В 1960–1970-е гг. после введения в практику протезирования клапанов сердца гемолитическая анемия развивалась у 5–15% прооперированных пациентов, особенно после имплантирования механических шаровых протезов [2, 5]. Использование протезов нового поколения снизило частоту гемолитической анемии до 1% [2, 6]. Современные искусственные клапаны сердца разработаны на основе клинических данных использования нескольких поколений протезов. Они изготовлены из новейших материалов и имеют уникальную конструкцию [7, 8]. Однако компенсированный гемолиз может возникнуть при любом типе протеза. Наиболее часто выраженные признаки гемолиза наблюдаются при нарушении функции протеза, например, вследствие образования параклапанной фистулы. Разрушение эритроцитов с развитием гемолиза связано с нарушением кровотока через дефектный протез и увеличением повреждения эритроцитов его створками [3, 7]. Клинически гемолиз может проявляться симптомами сердечной недостаточности и анемии. Наблюдаются бледность кожных покровов, желтуха, моча может приобретать коричневый или черный цвет. Содержание билирубина повышено, особенно непрямая фракция, могут быть ретикулоцитоз, повышение активности лактатдегидрогеназы (ЛДГ) и уровня свободного гемоглобина в плазме крови. Синдром механического гемолиза подтверждается обнаружением в мазке крови больного фрагментов (обломков) эритроцитов (Fragmentes Red Cell (FRC)) или шистоцитов (син. — шизоциты). Наблюдаются анизопойкилоцитоз (изменение формы и размеров эритроцитов), полихромазия (способность окрашиваться как основными, так и кислыми красителями). При длительно протекающем гемолизе развивается дефицит железа.
В отечественной и зарубежной литературе описано очень мало случаев макроангиопатической гемолитической анемии, связанной с механическим повреждением эритроцитов у пациентов с ИКС. Мы приводим собственные наблюдения о гемолизе, вызванном дисфункцией механического двустворчатого протеза МедИнж (ЗАО НПП «МедИнж», Россия).
Пациентка, 65 лет.
Диагноз: сочетанный приобретенный порок митрального, аортального и трикуспидального клапанов. Проведено протезирование аортального (МедИнж 23) и митрального (МедИнж 29) клапанов, аннулопластика трикуспидального клапана по Де Вега-2.
До оперативного вмешательства у пациентки показатели красной крови не выходили за пределы соответствующих референтных интервалов: эритроциты — 4,16×1012/л; гемоглобин — 124 г/л; гематокрит — 36%; средний объем эритроцитов — 86,6 фл; среднее содержание гемоглобина в эритроците — 29,8 пг; средняя концентрация гемоглобина в эритроците — 344 г/л; ширина распределения эритроцитов по объему — 13,7%. На 10-е сут после операции у нее наблюдалась нормохромная анемия: эритроциты — 2,74×1012/л; гемоглобин — 83,2 г/л; гематокрит — 23,7%; средний объем эритроцитов — 86,7 фл; среднее содержание гемоглобина в эритроците — 30,4 пг; средняя концентрация гемоглобина в эритроците — 351 г/л; ширина распределения эритроцитов по объему — 16,1%. Через 1 мес. признаки анемии сохранялись: эритроциты — 2,54×1012/л; гемоглобин — 80,2 г/л; гематокрит — 23%; средний объем эритроцитов — 82,3 фл; среднее содержание гемоглобина в эритроците — 27,4 пг; средняя концентрация гемоглобина в эритроците — 351 г/л; ширина распределения эритроцитов по объему — 17,1%. На фоне приема сульфата железа и аскорбиновой кислоты 200 мг/сут эффекта не наблюдалось.
Пациентку беспокоили одышка при минимальной физической нагрузке, в положении лежа, отеки, повышенная утомляемость. Через 6 мес. после операции в связи с сохранением жалоб, признаков анемии (гемоглобин — 70–80 г/л) находилась на лечении в терапевтическом отделении. У пациентки был повышен уровень непрямого билирубина (40,4 мкмоль/л), проба Кумбса отрицательная, отмечалось периодическое выделение мочи черного цвета. Эффекта от преднизолона не было. Была обследована у гематолога, диагностирована приобретенная гемолитическая анемия, обусловленная механическим повреждением эритроцитов протезированными клапанами сердца. Направлена в кардиохирургический стационар для решения вопроса о повторном оперативном вмешательстве.
При поступлении в стационар состояние тяжелое. Кожные покровы бледные, желтушные. Живот увеличен за счет асцита. Пастозность стоп, лодыжек. Тоны сердца приглушены, аритмичные. Мелодия протеза четкая, систолический шум во всех точках. На эхокардиографии: в проекции аортального клапана протез без признаков дисфункции; в проекции митрального клапана диагностирована трансклапанная регургитация 1–2 степени, по задней части протеза — параклапанная фистула 2 степени. Показатели красной крови: эритроциты — 2,76×1012/л; гемоглобин — 90 г/л; гематокрит — 26,3%; средний объем эритроцитов — 95,6 фл; среднее содержание гемоглобина в эритроците — 32,2 пг; средняя концентрация гемоглобина в эритроците — 342 г/л; ширина распределения эритроцитов по объему — 24,3%, при микроскопии окрашенного мазка — полихромазия, шистоциты (2,0%) (рис. 1), ретикулоциты — 2,5%. Билирубин общий — 98,5 мкмоль/л, билирубин непрямой — 50,4 мкмоль/л, свободный гемоглобин — 0,6 г/л.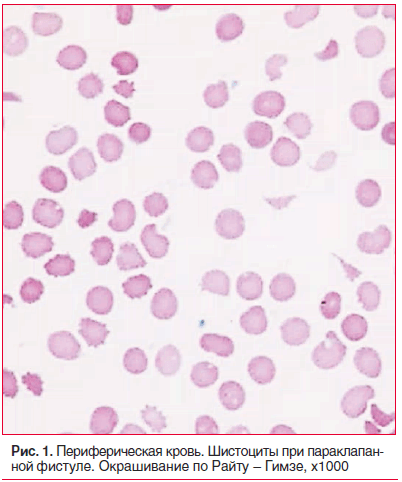
К сожалению, ввиду наличия у пациентки аортального протеза эндоваскулярное закрытие параклапанной фистулы митрального протеза было технически невыполнимо. В настоящее время пациентка наблюдается у кардиолога и гематолога по месту жительства. При снижении гемоглобина ниже 60 г/л ей проводятся трансфузии эритроцитосодержащих компонентов крови.
Пациентка, 60 лет. Диагноз: приобретенный порок митрального и трикуспидального клапанов. Проведены протезирование митрального (МедИнж 29) клапана, аннулопластика трикуспидального клапана по Де Вега.
Через 1 год после оперативного вмешательства у пациентки наблюдалось ухудшение состояния: одышка при минимальной физической нагрузке, отеки на ногах, последние 6 мес. — желтушность склер. В анализах, выполненных по месту жительства, — билирубин до 134 мкмоль/л. По данным чреспищеводной эхокардиографии в проекции митрального клапана — параклапанная фистула 1 степени.
Пациентка была госпитализирована в кардиохирургический стационар для устранения дефекта. При поступлении: билирубин — 110 мкмоль/л, непрямой билирубин — 22,7 мкмоль/л, свободный гемоглобин — 0,3 г/л. Наблюдалась гипохромная анемия: эритроциты — 4,6×1012/л; гемоглобин — 100 г/л; гематокрит — 36%; средний объем эритроцитов — 73,9 фл; среднее содержание гемоглобина в эритроците — 21,7 пг; средняя концентрация гемоглобина в эритроците — 291 г/л; ширина распределения эритроцитов по объему — 24,4%, шистоциты — 1,3%. Пациентке было проведено эндоваскулярное закрытие параклапанной фистулы окклюдером с положительной динамикой, с постепенным снижением уровня общего и непрямого билирубина, повышением уровня гемоглобина. При выписке гемоглобин — 128 г/л.
Таким образом, при подозрении на гемолиз у больных с ИКС всегда необходимо исключать механическую причину повреждения эритроцитов. Степень анемии в зависимости от степени и выраженности гемолиза может быть различной. Чаще всего анемия нормохромная, но при длительно протекающем гемолизе может носить гипохромный характер, с изменением морфологии красных клеток крови и присутствием шистоцитов либо только с присутствием шистоцитов как изолированным проявлением пойкилоцитоза. Рабочая группа Международного совета стандартизации в гематологии (МССГ (ICSH)) подготовила рекомендации для стандартизации, идентификации, подсчета и описания шистоцитов. Рекомендации определяют морфологическое описание шистоцитов, основанное на соответствующих критериях (в виде шлема; маленькие, неправильной треугольной формы, с наличием 2–3 углов; в форме полумесяца, с заостренными выступами, а также с отсутствием просветления в центре) [9–11]. В качестве полезного дополнения к микроскопу рекомендуется автоматизированный подсчет FRC. К сожалению, не все современные гематологические анализаторы демонстрируют сигналы тревоги («флаги»), сигнализирующие о наличии шистоцитов, а тем более проводят их подсчет. Да и специфичность автоматического метода очень низка (около 20%), требуется микроскопическое исследование для их подтверждения [9]. Поэтому общий анализ крови у пациентов с ИКС при подозрении на гемолиз необходимо дополнять микроскопией окрашенного мазка крови с описанием морфологии эритроцитов.
Выявленный шистоцитоз требует от врача-клинициста безотлагательных действий по установлению диагноза. При наличии клинической картины, лабораторных признаков гемолиза, нарастании в динамике процентного содержания шистоцитов диагноз механического разрушения эритроцитов становится очевидным. При подтверждении механической гемолитической анемии оправданным методом лечения является своевременное репротезирование клапанов сердца.
Источник
А
Б
В
Г
Д
Ж
З
И
Й
К
Л
М
Н
О
П
Р
С
Т
У
Ф
Х
Ц
Ч
Ш
Э
Ю
Я
- Что такое Гемолитические анемии, связанные с механическим повреждением эритроцитов
- Диагностика Гемолитических анемий, связанных с механическим повреждением эритроцитов
- Лечение Гемолитических анемий, связанных с механическим повреждением эритроцитов
- К каким докторам следует обращаться если у Вас Гемолитические анемии, связанные с механическим повреждением эритроцитов
Что такое Гемолитические анемии, связанные с механическим повреждением эритроцитов
Механическое разрушение эритроцитов при протезировании сосудов или клапанов сердца. Вероятно, в основе данной формы анемии лежит механическая травма эритроцитов из-за резкого сжатия мелких кровеносных сосудов. Механическая гемолитическая анемия отмечена при гемолитико-уремическом синдроме, злокачественной гипертонии, метастатическом раке, ангиосаркомах.
Впервые в 1954 г. была описана гемолитическая анемия у больных с протезом клапана аорты. В 1961 г. описывают больного с острым разрушением эритроцитов после пластической операции по восстановлению межпредсердной перегородки при помощи тефлона. Пришлось прибегнуть к повторной операции, установившей у больного недостаточность митрального клапана. Во время систолы кровь попадает на тефлоновую перегородку с участком, лишенным эндотелия. На этом участке был небольшой мешок, вероятно, вызывавший завихрения крови. Во время повторной операции мешок зашили и прикрыли оголенный участок тефлона эндотелием, после чего признаки повышенного разрушения эритроцитов исчезли. С того времени было много сообщений об остром гемолитическом синдроме после подобной операции.
Судя по данным литературы, наиболее часто острая гемолитическая анемия наступает в случаях протезирования аортального клапана. Описана гемолитическая анемия, развившаяся через 8 ч после операции. В других случаях разрушение эритроцитов развивалось лишь через несколько дней и даже недель после операции. Иногда гемолитическая анемия развивалась после протезирования митрального клапана.
Диагностика Гемолитических анемий, связанных с механическим повреждением эритроцитов
Степень анемии может быть различной в зависимости от выраженности процесса разрушения эритроцитов. Имеются изменение формы и размеров эритроцитов, полихромазия (способность окрашиваться как основными, так и кислыми красителями). Нередко обнаруживаются признаки фрагментации эритроцитов, появляется большое количество треугольных эритроцитов, шизоцитов (обломки эритроцитов), эритроцитов с шипами. Возможны гипохромия эритроцитов и снижение цветового показателя, связанные с длительной потерей железа с мочой. Количество лейкоцитов и тромбоцитов в большинстве случаев в пределах нормы. Содержание билирубина бывает несколько повышенным. Содержание железа сыворотки нормальное или несколько сниженное. Не исключено, что при механической травме на измененной мембране эритроцитов иногда неспецифически фиксируются различные сывороточные белки, в том числе и иммуноглобулины.
Таким образом, главным фактором в механизме развития острой гемолитической анемии у лиц, перенесших операции на сердце и протезирование, является механическое разрушение эритроцитов при соприкосновении с поверхностью протеза. Несомненно, играют роль не только обработка протеза и материал, из которого он сделан, но и гемодинамические условия: скорость кровотока в области протеза, образование завихрений.
Диагностика основывается:
- на данных анамнеза;
- на обнаружении в мазках фрагментов эритроцитов и большого количества шизоцитов;
- на признаках внутрисосудистого разрушения эритроцитов (таких как повышение свободного гемоглобина плазмы, гемосидерина мочи, повышение активности ЛДГ сыворотки в результате выхода фермента из эритроцитов).
У больного с механической гемолитической анемией продолжительность жизни перелитых эритроцитов здорового человека резко укорочена. Такое исследование информативнее определения продолжительности жизни собственных эритроцитов больного. Ее укорочение может быть следствием разных причин, тогда как укорочение продолжительности жизни эритроцитов здорового человека связано с механическим разрушением, если в сыворотке нет алло- или аутоантител к эритроцитам донора.
Лечение Гемолитических анемий, связанных с механическим повреждением эритроцитов
Лечение симптоматическое; при тяжелой гемолитической анемии показаны переливание эритроцитов, иногда повторная операция. Нетяжелая гемолитическая анемия лечения не требует, постепенно ее признаки уменьшаются. При симптомах железодефицитной анемии рекомендуется лечение препаратами железа.
К каким докторам следует обращаться если у Вас Гемолитические анемии, связанные с механическим повреждением эритроцитов
Гематолог
Терапевт
Акции и специальные предложения
Медицинские новости
14.11.2019
Специалисты сходятся во мнении, что необходимо привлечение внимания общественности к проблемам сердечно-сосудистых заболеваний. Некоторые из них являются редкими, прогрессирующими и трудно диагностируемыми. К таким относится, например, транстиретиновая амилоидная кардиомиопатия
14.10.2019

12, 13 и 14 октября, в России проходит масштабная социальная акция по бесплатной проверке свертываемости крови – «День МНО». Акция приурочена к Всемирному дню борьбы с тромбозами.
07.05.2019

Заболеваемость менингококковой инфекцией в РФ за 2018 г. (в сравнении с 2017 г.) выросла на 10 % (1). Один из распространенных способов профилактики инфекционных заболеваний – вакцинация. Современные конъюгированные вакцины направлены на предупреждение возникновения менингококковой инфекции и менингококкового менингита у детей (даже самого раннего возраста), подростков и взрослых.
Медицинские статьи

Офтальмология является одной из наиболее динамично развивающихся областей медицины. Ежегодно появляются технологии и процедуры, позволяющие получать результат, который еще 5–10 лет назад казался недостижимым. К примеру, в начале XXI века лечение возрастной дальнозоркости было невозможно. Максимум, на что мог рассчитывать пожилой пациент, — это на…
Почти 5% всех злокачественных опухолей составляют саркомы. Они отличаются высокой агрессивностью, быстрым распространением гематогенным путем и склонностью к рецидивам после лечения. Некоторые саркомы развиваются годами, ничем себя не проявляя…
Вирусы не только витают в воздухе, но и могут попадать на поручни, сидения и другие поверхности, при этом сохраняя свою активность. Поэтому в поездках или общественных местах желательно не только исключить общение с окружающими людьми, но и избегать…
Вернуть хорошее зрение и навсегда распрощаться с очками и контактными линзами – мечта многих людей. Сейчас её можно сделать реальностью быстро и безопасно. Новые возможности лазерной коррекции зрения открывает полностью бесконтактная методика Фемто-ЛАСИК.
Источник
Работа после замены клапана
Аортальный клапан представляет собой элемент внутреннего каркаса сердца. Располагается он на границе левого желудочка и самого крупного коронарного сосуда кровеносной системы, несущего обогащенную кислородом кровь по всему организму. Конструкция состоит из фиброзного кольца и трех полулунных створок, которые распахиваются во время выталкивания порции крови в аорту и препятствуют ее обратному возврату. В результате такого процесса камеры имеют возможность поочередно отдыхать.
Важно знать! Когда клапан не справляется со своей функцией, нарушается гемодинамика, что приводит к перегрузке миокарда и его преждевременному изнашиванию. Сердечная недостаточность становится причиной замедления циркуляции крови, из-за чего образуются застойные явления, негативно отражающиеся на работе внутренних органов и систем.
О замене аортального клапана врачи говорят, когда он уже не в состоянии правильно функционировать, и возникает опасность нарушения кровообращения. Благодаря инновационным технологиям операция выполняется быстро с минимальными рисками для пациента. Большой выбор протезов позволяет подобрать идеальный вариант и продлить человеческую жизнь.
Нарушения работы аортального клапана могут возникнуть по многим причинам. Прежде всего, это врожденный порок – деформация наблюдается с момента появления человека на свет. Часто такое случается в зрелом возрасте, когда на фоне многолетнего бесперебойного функционирования происходит неполное смыкание створок, что повышает нагрузку на сердечную мышцу. В этом случае речь идет о приобретенной патологии. Показания к операции:
- Инфекционный или бактериальный эндокардит. Вегетация микроорганизмов на створках клапанов и внутренней оболочке миокарда.
- Симптомы сердечной недостаточности после проведенной операции аортокоронарного шунтирования.
- Аневризма аорты, которая характеризуется выпячиванием в виде мешка и приводит к деформации клапана.
- Стеноз аортального отверстия. Сужение препятствует полному раскрытию перегородки, из-за чего замедляется выброс крови из желудочка.
- Дегенеративные процессы. Изменения в структуре и форме обусловлены возрастным старением.
На работу клапана могут повлиять и некоторые заболевания, сопровождающиеся характерными симптомами сердечно-сосудистой недостаточности – одышкой, болью в груди, обморочными состояниями.
Протезирование митрального клапана не всегда назначается врачом при существующих проблемах. В некоторых ситуациях имеются противопоказания к ее проведению.
- Инфаркт миокарда.
- Инсульт – острое нарушение мозгового кровообращения.
- Инфекционные заболевания в острой форме.
- Хронические патологии в период обострения (сахарный диабет, бронхиальная астма).
Хирургическое вмешательство противопоказано при тяжелой форме сердечной недостаточности, когда встает вопрос о пересадке сердца.
С конца прошлого столетия аортальные протезы претерпели значительные изменения. Клапаны на основе шариковых соединений считаются давно устаревшими. На смену пришли более удобные и современные конструкции в виде двустворчатых шарнирных протезов.
- Механические. Изготавливаются из гипоаллергенного материала, который не отторгается организмом. Они имеют форму настоящего органа и сохраняют длительный срок эксплуатации.
- Биологические. При повышенном риске тромбообразования для замены поврежденной перегородки используются ксенотрансплантанты, изготовленные из перикарда телят или сердца свиней, а также ткани некоторых других животных.
- Аллотрансплантаты. Извлекаются из донорского сердца и вживляются в мышцу пациента.
В редких случаях недееспособный клапан заменяется аналогичным, который располагается в легочном стволе, а на место последнего уже устанавливается протез.
На сегодняшний день замена аортального клапана без вскрытия грудной клетки выполняется довольно часто, особенно при незначительных повреждениях. Как и замена митрального клапана больного сердца, операция занимает много времени – приблизительно 5-6 часов. Чаще всего процедуру стараются проводить малоинвазивными методами, и лишь в редких случаях при тяжелом течении заболевания прибегают к открытому вмешательству.
- Миниторакотомия. Проводится под общим наркозом. Выполняется несколько небольших разрезов ниже груди пациента. Протез аортального клапана вживляется обычным способом с применением аппарата искусственного кровообращения.
- Эндоваскулярный метод. Данный вид операции выполняется с использованием местной анестезии и применением рентгена. Он предполагает введение микропротеза с помощью катетера посредством небольших надрезов в плечевой артерии, но чаще в бедренном сосуде нижней конечности. Он устанавливается на место, после чего вспомогательная трубка выводится наружу через ногу.
- MitraClip. На русский язык переводится как коррекции митрального клапана при повреждениях любой сложности. Операция выполняется по традиционной схеме.
Важно знать! Наиболее распространенным вариантом считается открытая операция на сердце, которая позволяет устранять самые сложные патологии.
После принятия решения о проведении хирургического вмешательства пациент обязан пройти ряд исследований, которые помимо осмотра врачом включают следующие процедуры.
- Делается анализ крови на все необходимые показатели.
- Проводится электрокардиограмма для установления сердечного ритма.
- Выполняется эхокардиограмма с целью выявления движения миокарда и его клапанов.
- Делается катетеризация сердца: через тонкую трубку вводится контрастное вещество, чтобы определить проблему функционирования аортального клапана.
При необходимости рекомендуется пройти консультацию у гинеколога, уролога, стоматолога, ЛОР-врача с целью исключения инфекции. За некоторое время до выполнения плановой операции пациенту показано сделать следующее
- исключить прием антикоагулянтов;
- прекратить употребление аспирина и противовоспалительных препаратов;
- накануне назначенной даты употреблять в пищу только легкие блюда;
- воздержаться от еды в день мероприятия;
- надеть удобное просторное белье.
Пациент должен иметь при себе паспорт, страховой полис, СНИЛС, направление лечащего врача, результаты обследования. После того, как все указания будут соблюдены, врач назначает время операции.
Операция на открытом сердце — классический метод, и проводится она под общей анестезией. Ход ее определяется в несколько этапов.
- Выполняется срединная стенотомия – большой разрез на груди.
- Пациент подключается к аппарату искусственного кровообращения.
- Производится охлаждение сердца с целью замедления его биения.
- Хирург производит удаление поврежденного клапана, после его устанавливает протез.
- Выполняется наложение швов.
- Производится поэтапное отключение больного от устройства.
В силу распространенности и доступности, процедура считается привычной и относительно несложной. Уже спустя несколько дней пациент может постепенно возвращаться к нормальной жизни, где единственным напоминанием о перенесенной операции будет шрам.
В редких случаях операция по замене митрального и аортального клапана может привести к развитию некоторых осложнений. Наиболее распространенными считаются тромбоэмболические. Для предупреждения образования сгустков крови назначается прием антикоагулянтов и антиагрегантов, то есть препаратов, препятствующих быстрой свертываемости крови и способствующих ее разжижению.
Не менее опасным считается развитие или рецидивирование инфекционного эндокардита, причем риск возрастает в несколько раз при установке биологического протеза. В качестве профилактических и лечебных мероприятий в постоперационный период пациенту назначается курс антибиотиков. Характерными признаками начинающегося процесса являются:
- озноб, лихорадка;
- повышение температуры тела;
- появление симптомов сердечной недостаточности вследствие нарушения работы клапана.
В редких случаях осложнения проявляются в виде таких явлений:
- кровотечений после приема антикоагулянтов;
- разрастаний рубцовой ткани;
- гемолитической анемии.
Своевременное выявление этих состояний позволяет быстро провести повторную операцию или иные мероприятия по их устранению.
После проведения операции пациенты обязаны оставаться 5-8 суток в медицинском учреждении для прохождения кардиологической реабилитации и общего восстановления организма, которое представляет комплекс эффективных мероприятий:
- курс лечения медикаментами;
- физиотерапевтические процедуры;
- умеренные физические нагрузки для дозированной тренировки сердца;
- подробная консультация профильного врача относительно изменения образа жизни;
- рекомендации диетолога по коррекции питания.
В послеоперационный период человек должен стараться избегать посещения бань, саун, бассейнов.
Прогноз после проведения операции по замене клапана сердца любого вида считается благоприятным. Риск инвалидности и смертности от сердечной недостаточности значительно снижается, а продолжительность жизни, наоборот, существенно увеличивается.
Внимание! Летальный исход операции составляет 0,2%, причем связан он практически всегда с образованием тромбов или развитием инфекционного эндокардита.
После замены клапана пациенту предлагается кардинально изменить условия жизни. В течение первого года после проведении операции он должен посещать врача ежемесячно, на втором году значительно меньше – раз в полгода. Во все остальное время обращаться к специалисту с целью осмотра нужно не реже одного раза в год. При каждом визите рекомендуется проходить ЭКГ и ЭхоКГ.
Независимо от срока, который прошел после операции, в течение оставшейся жизни рекомендуется придерживаться несложных правил.
- Отказаться от употребления крепких напитков, в том числе и кофе.
- Избавиться от вредных привычек.
- Скорректировать рацион питания, соблюдать щадящую диету.
- Периодически принимать витаминно-минеральные комплексы для поддержания их оптимального баланса в организме.
Необходимо сформировать правильный распорядок дня: выделить не более 8 часов на трудовую деятельность, не меньше указанного периода – на отдых и сон. Остальное время разделить между приемами пищи, прогулкой на свежем воздухе и занятиями лечебной гимнастикой, которая направлена на укрепление сердечной мышцы.
Оглавление:
- Регулярное посещение врача – ежемесячное в первый год после операции, раз в полгода во второй год и ежегодное в последующем, с постоянным мониторингом функций сердечно-сосудистой системы с помощью ЭКГ и эхокардиоскопии,
- Регулярный прием назначенных препаратов (антикоагулянтов, антибиотиков),
- Лечение остаточной сердечной недостаточности с помощью постоянного приема дигоксина и мочегонных препаратов (индапамид, верошпирон, диувер и др),
- Адекватная физическая активность,
- Соблюдение режима труда и отдыха,
- Соблюдение диеты — исключение жирных, жареных, соленых продуктов, употребление большого количества овощей, фруктов, кисломолочных и крупяных изделий,
- Полное исключение вредных привычек.
Противопоказания к операции
Наиболее сложны для понимания пациенты с аортальным стенозом и градиентом давления ≤ 30 мм рт.ст. в сочетании с низкой фракцией выброса (≤ 20%). У этих больных вследствие сниженной контрактильности миокарда левого желудочка трансвальвулярный градиент остается невысоким, поэтому сложно оценить степень выраженности аортального стеноза.
Для этих больных показания к операции остаются неясными, так как в послеоперационном периоде остается сложным прогнозировать эффективность операции. В этой связи для определения истинной степени стеноза необходимо проводить стрессЭхоКГ с добутамином, что одновременно позволяет выяснить прогноз операции.
Операция показана также всем больными с симптомами заболевания, так как эти больные имеют 10% ежегодную летальность, если им оперативное лечение не проводится. Асимптоматичные пациенты, у которых желудочковые дисфункции развиваются меньше, чем у 6% в год, а внезапная смерть меньше 0,2% в год не являются кандидатами для хирургического лечения.
Протезирование аортального клапана у бессимптомных больных остается спорным вопросом. Многие авторы рекомендуют хирургию только для симптоматичных пациентов, так как считают, что изменения миокарда желудочков обратимы. Однако, другие авторы утверждают, что существует множество пациентов с бессимптомным аортальным стенозом, имеющих высокий риск внезапной смертельной или необратимой депрессии миокарда левого желудочка, которым хирургическое лечение показано до появления клинических признаков.
Нет ясных критериев, определяющих эту когорту пациентов. Однако, многие утверждают, что площадь аортального клапана 0,60 см2 или меньше, является свидетельством неадекватного гипотензивного ответа на физическую нагрузку, тяжелой дисфункции левого желудочка, желудочковой тахикардии, или чрезмерный гипертрофии (толщина миокарда левого желудочка
Источник


