Все об атеросклероз сосудов сердца
Атеросклероз сосудов сердца – хроническое заболевание, которое развивается при образовании холестериновых бляшек на стенках коронарных артерий. Отложения мешают сердцу получать адекватное кровоснабжение, оно ослабляется. Если атеросклеротическая бляшка полностью перекроет просвет сосуда, часть клеток отмирает – развивается инфаркт миокарда.

Механизм развития атеросклеротической бляшки
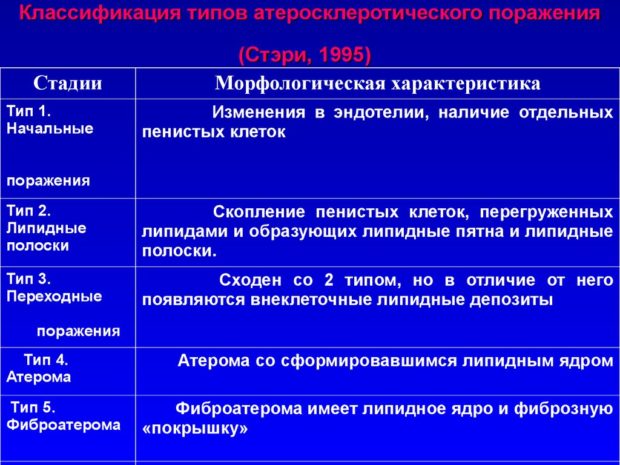
Выделяют 5 стадий:
- Долипидная. Создаются условия для образования атеросклеротической бляшки: сосудистая стенка травмируется. Происходят изменения состава крови: увеличивается концентрация плохого холестерина. Она заканчивается, когда ферменты организма перестают успевать очищать стенку артерии от «налета».
- Липоидоз. Вторая стадия атеросклероза – начало формирование атероматозной бляшки. Холестерин, липопротеины низкой плотности (ЛПНП) начинают налипать на стенку артерии, образуя жировые полосы, пятна. Бляшка пока настолько мала, что не затрудняет кровоток.
- Липосклероз. Очаг отложения прорастает соединительной тканью. Размеры атеросклеротической бляшки увеличиваются.
- Атероматоз. Начинается деструкция жировых отложений. Из продуктов распада образуется плотная масса, деформирующая стенку артерии. К этому моменту холестериновая бляшка достигает больших размеров, мешает нормальному кровоснабжению сердца. Часто поверхность поражения начинает изъязвляться, что провоцирует тромбообразование.
- Атерокальциноз. В толще бляшек откладывается соли кальция. По плотности формирование напоминает камень. Риск тромбообразования повышается.
Читайте также: последствия атеросклеротической болезни сердца
Причины, факторы риска
Атеросклероз – хроническое нарушение, развивающееся несколько десятилетий. Когда говорят о причине патологии, обычно используют термин «полиэтиологическое заболевание». Это значит, что за развитие болезни ответственно сразу несколько факторов. Повреждающее действие на стенку артерии оказывают:
- курение;
- повышенное артериальное давление;
- высокий холестерин, ЛПНП;
- диабет;
- пристрастие к спиртному.
При атеросклерозе сердца существуют факторы риска, повышающие вероятность развития заболевания:
- возраст. Чаше всего от данной патологии страдают люди старшего, пожилого возраста;
- пол. Мужчины имеют больший риск развития ишемической болезни сердца, а также других ассоциированных с атеросклерозом заболеваний;
- наследственная предрасположенность;
- лишний вес;
- регулярные сильные стрессы;
- диета, содержащая избыток насыщенных жиров, бедная клетчаткой.
Признаки атеросклероза сердца
Первые признаки появляются, когда атеросклеротическая бляшка перекрывает значительную часть сосуда. Обычно вначале заболевания ухудшение самочувствия наступает после физической нагрузки, эмоционального перенапряжения. Симптомы атеросклероза коронарных артерий могут включать:

- Приступ стенокардии. Ощущается как сдавливание, боль в середине или левой части груди. Обычно приступ проходит за несколько минут. У отдельных людей боль может отдавать в шею, спину, руку;
- Одышка. Может быть постоянной или развиваться после нагрузок.
При атеросклерозе сердца полная блокировка одной из сердечных артерий приводит к инфаркту миокарда. Его симптомы – сильная, продолжительная боль в области середины груди, которая отдает в плечо, челюсть, руку. Иногда ее сопровождает одышка, потоотделение.
Современные методы диагностики
Диагностика начинается с осмотра у врача. При наличии факторов риска, симптомов, сердечных шумов пациента направляют пройти более тщательное обследование. Оно может включать:
- биохимический анализ крови с развернутой липидограммой. Данный анализ дает врачу информацию о функционировании внутренних органов, а также содержании холестерина и его фракций;
- электрокардиограмма (ЭКГ). Запись электрических импульсов сердца позволяет оценить проводимость сердечной мышцы. Атеросклероз сердца нарушает питание миокарда, что отражается на электрокардиограмме;
- стресс-тест. В начале заболевания симптомы, а также изменения сердечной активности регистрируются только после нагрузок. Поэтому запись кардиограммы могут сочетать с ездой на велотренажере, бегом по беговой дорожке или другим видом физической активности. Вариант стресс теста – введение лекарственных препаратов, моделирующих физическую нагрузку;
- ангиограмма – способ получения изображения сосудов сердца. Пациенту внутривенно вводят краску, делающую артерии хорошо видимыми на рентгеновских снимках, МРТ, КТ;
- эхокардиограмма (УЗИ сердца) – позволяет оценить состояние сердечной мышцы, клапанов, камер. При помощи ультразвукового исследования можно измерить скорость кровотока, а также другие характеристики. Для такого развернутого обследования, которое называется допплерографией, требуется специальный датчик.
Как убрать бляшки в сосудах сердца: особенности лечения
Существует несколько методов лечения атеросклероза. При выборе врач учитывает индивидуальные особенности пациента, наличие сопутствующих заболеваний, риск развития инфаркта миокарда.
На начальном этапе большинству пациентов для улучшения самочувствия достаточно соблюдать диету, пересмотреть свой образ жизни. Медикаментозная терапия атеросклероза показана больным с более запущенными стадиями заболевания, а также людям с противопоказаниями к оперативному вмешательству. Хирургическое лечение необходимо людям с тяжелой формой заболевания.
Диета

Правильное питание, сочетающееся со здоровыми привычками может снизить уровень триглицеридов на 50%. Соблюдать такую диету несложно, ведь она содержит мало запретов, а также дает простор кулинарному творчеству. Основные принципы правильного питания:
- Питайтесь часто, но понемногу. Идеально разделить суточный прием пищи на завтрак, обед, ужин, между которыми включить 2 перекуса.
- Выбирайте здоровые жиры. Насыщенные жиры, которых много в красном мясе, животном жире, жирной молочной пище, пальмовом, кокосовом маслах, повышают уровень общего холестерина, ЛПНП. Их содержание не должно превышать 7% от суточной нормы калорий. Здоровые ненасыщенные жирные кислоты содержатся в орехах, семечках, авокадо, растительных маслах. Их должно быть больше.
- Исключите транс-жиры. Они значительно повышаю концентрацию плохого холестерина, снижают содержание хорошего. Транс жирами богата жареная пища, готовые продукты: от печенья до вермишели быстрого приготовления. Поэтому перед покупкой всегда изучайте этикетку.
- Ешьте пищу, богатую омега-3 жирными кислотами. Они повышают концентрацию ЛПВП, снижают триглицериды, нормализируют давление. Омегой 3 богаты рыбы жирных сортов: сельди, скумбрии, лососи, макрели. Омега-3 жирные кислоты можно получить из растительной пищи: семян льна, миндаля, грецких орехов. Кроме того, такие продукты богаты полноценным белком.
- Не забывайте о клетчатке. Лидеры по ее содержанию овощи, бобовые, отруби, каши. Оба типа клетчатки благотворно сказываются на состоянии сердечно-сосудистой системы. Но растворимые формы углеводов обладают способностью снижать уровень ЛПНП.
Здоровые привычки
Атеросклероз сосудов сердца можно побороть простыми изменениями образа жизни. Врачи советуют:

- Бросить курить. Полностью отказаться от сигарет – хорошая идея. Во-первых, так можно повысить уровень ЛПВП, во-вторых – снизить риск развития сердечно-сосудистых заболеваний. Врачи посчитали, что через год избавления от вредной привычки вероятность возникновения сердечно-сосудистых заболеваний понижается в два раза. Через 15 лет после отказа сигарет прогноз будет таким же, как у людей, которые никогда не курили.
- Избавьтесь от лишнего веса. Даже снижение массы тела на 5-10% позволяет существенно снизить уровень холестерина;
- Алкоголь только в небольших количествах. Умеренные дозы алкоголя повышает ЛПВП, но только умеренные. Для женщин, мужчин старше 65 — не более 14 г спирта/сутки, для мужчин младше 65 лет – до 28 г/сутки. 14 г спирта эквивалентно 45 мл водки, 150 мл 12% вина, 360 мл 5% пива;
- Будьте физически активными. Всего 30 минут ежедневных упражнений достаточно для заметного снижения уровня холестерина, повышения ЛПВП. Если у вас не получается уделять столько времени занятиям, замените их прогулкой или работой на огороде.
Лекарственные препараты
При запущенной форме атеросклероза сердца только диеты, приобщения к здоровому образу жизни недостаточно. Современные медикаментозные средства не могут вылечить больного полностью, но применение препаратов позволяет сохранить качество жизни пациента на высоком уровне, а также снизить риск развития инфаркта миокарда, инсульта.
Схема лечения составляется для каждого пациента индивидуально, с учетом нюансов течения заболевания, данных истории болезни. Она может включать различные классы лекарств.
Гиполипидемические средства
Препараты этой группы снижают уровень общего холестерина, липопротеинов очень низкой, низкой плотности (ЛПОНП, ЛПНП), триглицеридов, повышают содержание липопротеинов высокой плотности (ЛПВП). Изменение концентрации липидов позволяет остановить рост холестериновых бляшек, немного уменьшить их размеры, а также улучшить состояние сосудов. Схема лечения может включать один или несколько классов гиполипидемических препаратов:

- статины – самые мощные из существующих препаратов. Они блокируют синтез холестерина. Концентрация «плохих» жиров уменьшается, «хороших» растет. Статины последнего поколения – аторвастатин, розувастатин обладают наибольшей силой действия, наименьшим количеством побочных эффектов. Пациентам с умеренно высоким уровнем холестерина могут назначить более простой симвастатин;
- фибраты – до появления статинов считались самыми мощными лекарствами, нормализирующими уровень липидов. Они стимулируют расщепление ЛПОНП, незначительно снижают ЛПНП, а также повышают ЛПВП. Чаще всего для лечения пациентов с атеросклерозом назначают фенофибрат;
- высокие дозы витамина РР (никотиновая кислота, витамин В3). Эффективно снижает уровень триглицеридов, умеренно – общего холестерина, ЛПНП, повышает ЛПВП. Однако препараты никотиновой кислоты редко применяются для лечения атеросклероза сосудов. Причина непопулярности – большая распространенность побочных реакций. Около 80% пациентов испытывают неприятные ощущения на фоне приема витамина РР;
- секвестранты желчных кислот (колестирамин, колестипол) – связывают желчные кислоты, поступающие в кишечник. Образовавшиеся комплексы выводятся с калом. Это заставляет организм синтезировать новые желчные кислоты, используя в качестве сырья холестерин. Этим объясняется их способность понижать общий холестерин, ЛПНП.
- ингибиторы всасывания холестерина (эзетимиб). Препараты данной группы препятствуют усвоению пищевого холестерина. Организму приходится расщеплять ЛПНП, а также изымать стерол из периферических тканей. Эти изменения приводят к нормализации показателей жирового обмена;
- препараты ненасыщенных жирных кислот (Омакор, ОмегаТрин). Средства, содержащие омега-3 жирные кислоты, благотворно влияют на показатели липидного спектра крови. Они обладают очень мягким действием. Их назначают при легкой форме атеросклероза.
Антикоагулянты
При атеросклерозе сердца риск развития тромбообразования возрастает. Чтобы не допустить перекрытия коронарных артерий в схему лечения добавляют препараты, которые уменьшают вязкость крови, а также препятствуют слипанию клеток. Чаще других назначают препараты аспирина, варфарина.
Читайте также: обзор непрямых антикоагулянтов перорального приема
Антигипертензивные медикаменты
Высокий уровень артериального давление и атеросклероз сердца практически всегда неразрывно связаны. Постоянное влияние гипертензии на стенку сосуда делает артерию неэластичной, ломкой. Она легко повреждается, а на месте травмы образуется атеросклеротическая бляшка. По этой причине снижение давления всего на 35-40% уже тормозит развитие атеросклероза.
Для коррекции показателей давления пациенту назначают амлодипин, бисопролол, валсартан, лизиноприл, нитроглицерин. Некоторые из перечисленных препаратов обладают дополнительными свойствами: уменьшают частоту, силу сердечных сокращений. Это снижает нагрузку на ослабленное сердце.
Хирургическое лечение
К операции прибегают при значительном риске перекрытия просвета коронарных сосудов, а также невозможности контролировать симптомы при помощи лекарств. Существует несколько хирургических техник лечения атеросклероза коронарных сосудов сердца.
Коронарная ангиопластика
Малоинвазивная процедура, в крупную артерию вводят катетер со спущенным баллоном на конце. Под контролем аппаратуры врач передвигает его по сосудам пока не достигнет участка сужения. Затем производится серия надувания, сдувания баллона, что помогает расширить просвет артерии. Извлечение атеросклеротической бляшки при этом не проводят.

Закрепления результата достигается установкой стента – миниатюрный металлический каркас, который доставляют сложенным к месту сужения. Современные стенты могут содержать покрытие из лекарственных препаратов, помогающих удерживать сосуд расширенным. Операцию проводят в экстренном порядке при поступлении пациентов с инфарктом миокарда.
Шунтирование коронарной артерии
Коронарная пластика не всегда может адекватно восстановить кровоток. Для лечения более серьезных случаев атеросклероза сердца используют технику шунтирования. Это сложная операция, цель которой создать запасной путь току крови в обход суженого участка. Хирург вырезает у пациента участок грудной, лучевой артерии или подкожной вены ноги. Затем выше, ниже места сужения делаются надрезы, к которым пришивают сосудистый протез.
Шунтирование требует немало времени – около 3-4 часов, а также длительной реабилитации. По этой причине такую операцию назначают только тяжелобольным людям.
Трансплантация сердца
У некоторых пациентов состояние собственного сердца настолько плохо, что не имеет смысла его оперировать. Но если это молодой человек, другие органы которого имеют хорошее состояние, ему может быть рекомендована трансплантация донорского сердца. Процедура требует высочайшей квалификации врачей, современного оборудования, значительных финансовых вложений, а также наличия подходящего донора. Поэтому ее удается произвести редко.
Народные средства
Атеросклероз сердца на начальных стадиях можно притормозить при помощи народных методик лечения. Для этого нужно использовать силу биологически активных веществ, содержащихся в различных травах, продуктах питания. Снизить уровень холестерина, привести в порядок сосуды помогут следующие рецепты:
- Чеснок. Популярный овощ полезно есть всем, кто имеет высокий холестерин. Он снижает кровяное давление, уровень плохого холестерина, замедляет развитие атеросклероза. Чеснок можно есть готовым, сырым или приготовить из него масло. Для этого очистите, пропустите через пресс одну головку чеснока. Залейте ее 0,5 л оливкового масла. Используйте для заправки салатов, гарниров.
- Семена льна. Богаты омега-3 жирными кислотами, которые обладают способностью снижать риск сердечно-сосудистых заболеваний. Необходимо принимать измельченными. Горсть семян поместите в кофемолку, измельчите. Можно добавлять в салаты, посыпать гарниры или овощные рагу.
- Плоды боярышника. Используются для лечения сердечно-сосудистых заболеваний со времен Римской империи. Для приготовления настоя залейте 2 ст. л. ягод стаканом кипятка. Выпивайте по 100 мл 3 раза/сутки.
- Астрагал. Растение с красивым названием обладает антибактериальными, противовоспалительными свойствами, поддерживает иммунную систему, снижает риск сердечных заболеваний. Для приготовления настоя 15 г травы поместите в термос, залейте 300 мл кипятка. Настаивайте 2 часа. Выпивайте по 100 мл перед завтраком обедом, ужином.
- Прополис. Обладает очень разносторонним действием. Для лечения используют водную или спиртовую настойку прополиса. Принимают по 7 капель за полчаса до еды на протяжении 3 месяцев. Спиртовую настойку перед употреблением разводят водой.
Больше рецептов можно узнать посмотрев видео.
Возможные осложнения, профилактика
Самое опасное осложнение атеросклероза сердца – инфаркт миокарда. Кроме того, при регулярном недостаточном кровообращении сердечная мышца слабеет. Она не может справляться с имеющейся нагрузкой, развивается сердечная недостаточность.
Чем раньше вы начнете правильно питаться, откажитесь от вредных привычек, приобретете здоровые, тем позже начнет развиваться атеросклероз. Но самое главное здоровый образ жизни помогает снизить вероятность развития инфаркта, инсульта, а также других болезней.
Важное место в профилактике атеросклероза занимают плановые анализы крови. Рекомендуется начинать контролировать уровень триглицеридов с детского возраста. Первый анализ следует сделать ребенку к 9-11 годам, затем к 17-21 годам. Взрослым людям необходимо проходить обследование каждые 4-6 лет.
Литература
- Valencia Higuera. What Is Coronary Artery Disease?, 2018
- Mendis Shanthi, Puska Pekka, Norrving Bo. Global atlas on cardiovascular disease prevention and control, 2011
- Christian Nordqvist. Coronary heart disease: What you need to know, 2018

Ирина Костылева
Высшее медицинское образование. Кировская государственная медицинская академия (КГМА). Участковый терапевт. Подробнее об авторе
Последнее обновление: Февраль 1, 2020
В 21 веке атеросклероз стал одним из самых опасных и распространенных заболеваний. Болезнь может долгие годы развиваться бессимптомно или иметь слабую симптоматику, и проявиться уже на поздних стадиях, когда лечение должно быть экстренным для спасения жизни. Форма атеросклероза, поражающая сосуды сердца, опасна еще и тем, что приводит к быстрому развитию инфаркта и инсульта. Благоприятный прогноз может быть только при своевременном обращении к врачу и точному следованию курса лечения.
Этиология атеросклероза
Артериосклероз и атеросклероз сердца — это синонимы названия одной болезни. С медицинской точки зрения, атеросклероз является формой артериосклероза, заболевания, для которого характерно утолщение стенки сосуда. При атеросклерозе стенка артерии уплотняется за счет бляшек, содержащий жиры, холестерин и т.п. вещества.
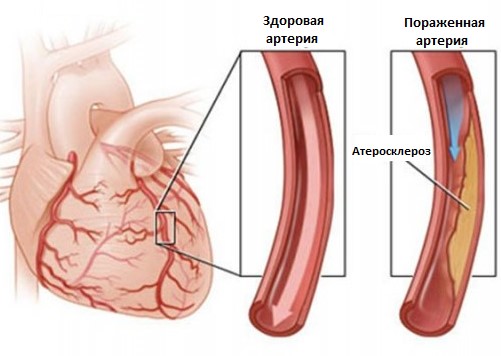
Атеросклероз сосудов сердца поддается лечению только при обращении к врачу на ранних стадиях и следованию курса лечения. На поздних стадиях и в запущенных ситуациях внезапная смерть наступает от осложнений и остановки сердца.
Причины развития заболевания
К основным причинам атеросклероза сердца относят:
- повышение уровня холестерина в крови в результате неправильного питания;
- ожирение и лишний вес;
- сахарный диабет;
- хронические заболевания сердечно-сосудистой системы;
- злоупотребление алкоголем, никотином;
- употребление наркотических веществ;
- наследственность.
Также существует ряд негативных факторов, способствующих быстрому прогрессированию болезни сердца. Это:
- гиподинамия или малоподвижный образ жизни;
- частое повышенное артериальное давление;
- нарушение реакции на глюкозу;
- нарушение жирового обмена;
- патологии и нарушения аорты;
- подагра;
- сердечные патологии;
- неблагоприятный психологический климат на работе и дома.

Частые стрессы, повышенная физическая или эмоциональная нагрузка, плохие условия экологии, травмы и даже постоянный прием гормональных препаратов могут спровоцировать развитие атеросклероза. Если присутствует сразу несколько факторов, то риск появления болезни возрастает в несколько раз.
Симптомы и признаки
Симптомы атеросклероза сосудов сердца могут проявляться по одному или сразу несколькими, с нарастающей или затихающей силой, в состоянии покоя или после физической нагрузки. Обычно на начальной стадии они менее заметны и проходят самостоятельно. По мере прогрессирования болезни интенсивность и агрессивность симптомов возрастает.
К признакам атеросклеротического повреждения коронарных сосудов сердца относят:
- боль за грудиной;
- отдышку и частые головные боли;
- снижение работоспособности и быструю утомляемость;
- общую слабость, недомогание;
- ухудшение памяти;
- повышенное артериальное давление;
- отечность и частое онемение нижних конечностей;
- боль в спине.

Атеросклеротическое поражение аорты проявляется:
- болью в области сердца, имеющей давящий или жгучий характер;
- болью в спине и руках;
- сильным онемением нижних конечностей;
- критически-высокими показателями артериального давления;
- нарушением работы речевого аппарата, изменением голоса;
- проблемами в проглатывании пищи;
- быстрым развитием ишемической болезни сердца;
- частыми обмороками;
- быстрой потерей массы тела;
- потерей мышечного тонуса.
Несмотря на специфический характер симптомов многие приравнивают недомогание к хронической усталости или стрессу. Если один или несколько симптомов повторяются регулярно — это повод обратиться к врачу и пройти полное обследование.
Стадии развития
Существует несколько стадий развития атеросклероза. На начальной (этап липоидоза) происходит образование липидных пятен и возникает эндотелиальная дисфункция. Объясняется это повышением уровня атерогенных фракций липопротеинов очень низкой и низкой плотности (при сахарном диабете), сильным потоком крови (при артериальной гипертензии) и химическими факторами, хроническими воспалениями в стенках сосудов и гипергомоцистеинемией.
На второй стадии или стадии образования фиброзных бляшек пенистые клетки подвергаются апоптозу, что провоцирует проникание липидов во внеклеточное пространство. Липиды начинают пропитывать интиму и создавать липидное ядро, которое постепенно обрастает соединительной тканью. Также в местах поражения отмечается повышенная проницаемость сосудов и склонность к разрывам стенок сосудов.
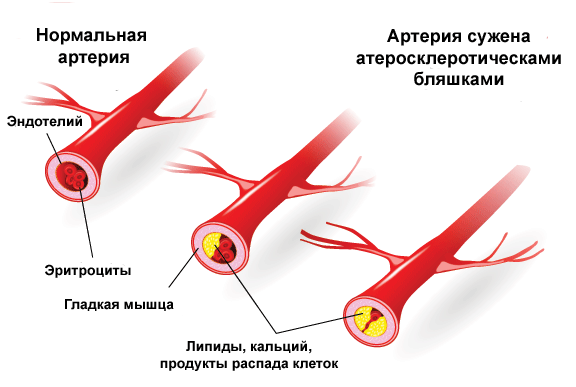
Третий этап — формирование осложненной бляшки. На этой стадии резко увеличивается размер липидного ядра и возникает кровоизлияние в бляшку, происходит истончение фиброзной капсулы и разрушение оболочки из соединительной ткани. Сопровождается процесс разрывами стенок и образованием атероматозных язв.
Завершающий этап — это атерокальциноз. На этой стадии наблюдается отложение в атероматозные массы, на фиброзную ткань и межуточное вещество солей кальция. Прогрессирование воспалительного процесса истончает фиброзную оболочку бляшки и повышает внутреннее и наружное давление. На стадии атерокальциноза отмечается основная масса осложнений, т.к. происходит дестабилизация атеросклеротической бляшки. Нарушение целостности оболочки повышает риск окклюзии
Классификация ВОЗ
Медики подразделяют заболевание по локализации и по способу возникновения, по фазам течения и по стадиям течения.
По форме выделяют гемодинамический атеросклероз, возникающий при ангиоспазмах, гипертонии и иных вазомоторных нарушениях, смешанный и метаболический, возникающий на фоне нарушения липидного обмена, эндокринных болезней и иных алиментарных нарушений.
По локализации болезнь делят на:
- атеросклероз коронарных артерий;
- атеросклероз аорты;
- атеросклероз периферических артерий и т.д.
По стадиям течения болезни атеросклероз делят на:
- начальный, включающий вазомоторные и лабораторные нарушения;
- клинический, включающий стадию ишемии, тромбонекротическую и фиброзную.
Классификация по фазам течения болезни включает стадию прогрессирования, стабилизации и регрессирования.
Диагностика
Методы диагностики атеросклероза аорты сердца и прочих сосудов включают:
- анамнез;
- лабораторные исследования;
- неинвазивные исследования;
- инвазивные исследования.
Важную роль в диагностике играет изучение семейного анамнеза, а также выявление основных факторов риска: курение, употребление алкоголя, уровень ежедневной физической активности, питание и т.д.
Лабораторные методы
Первым назначают анализ на определение уровня общего холестерина в крови. Для здоровых людей является нормой:
- общий холестерин: менее 5.0 ммоль/л;
- липопротеины низкой плотности: менее 3.0 ммоль/л.
Затем назначают анализы на определение:
- уровня липопротеинов высокой плотности;
- уровня триглицеридов;
- индекса атерогенности.

При диагностике нелипидных факторов риска назначают анализы на определение уровня:
- глюкозы;
- гликозилированного гемоглобина;
- С-реактивного белка в крови;
- гомоцистеина;
- фибриногена;
- аполипротеина А1 и В.
Дополнительно проводят измерение артериального давления и объемов тела для определения ожирения или количества лишнего веса.
Неинвазивная диагностика
К неинвазивным диагностическим методам относится:
- электрокардиография;
- электрокардиография с нагрузочной пробой;
- эхокардиография;
- МРТ и КТ;
- двухмерная эхокардиография;
- ультразвуковая доплерография сосудов сердца;
- импедансная плетизмография;
- радионуклидная ангиография.
Данные методы позволяют определить состояние артерий и кровотока, наличие тромбоза даже глубоких вен, скорость течения крови, размеры атеросклеротических бляшек и состояние сердечной мышцы даже после недавнего инфаркта.
Инвазивные методы
Инвазивная диагностика атеросклероза аорты и прочих сосудов сердца включает:
- интраваскулярную ультрасонографию;
- ангиографию;
- интраваскулярную магнитно-резонансную томографию;
- ангиоскопию;
- термографию бляшек;
- оптическую когерентную томографию;
- эластографию.
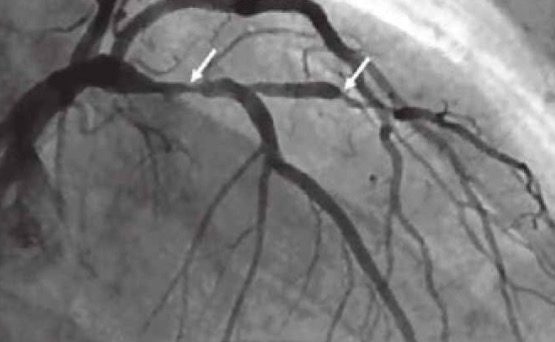
При помощи инвазивных методов диагностики можно оценить структуру стенок коронарных артерий, визуализировать типы атеросклеротических бляшек, выявить места стенозов и уточнить характер поражения стенок сосудов. Дополнительно можно получить данные о морфологических изменениях в тканях, выявить нестабильные бляшки и бляшки с повышенным содержанием липопротеинов.
Лечение болезни
Методы лечения атеросклероза сердца зависят от стадии болезни, возраста пациента и наличия сторонних хронических заболеваний. Задачи терапии атеросклероза сердца включают:
- коррекцию показателей липидного профиля и иных факторов риска;
- коррекцию при помощи хирургии гемодинамических нарушений;
- лечение осложненной формы болезни.
При атеросклерозе госпитализация необходима при ухудшении состояния пациента из-за сопутствующего заболевания (гипертонии, сахарного диабета и т.д.) или при развитии экстренных осложнений (инфаркт миокарда, расслаивающаяся аневризма аорты и т.п.).
Медикаментозная терапия
Медикаментозный метод лечения атеросклероза сердца ставит своими целями:
- коррекцию изменяемых факторов риска развития болезни;
- коррекцию дислипидемии;
- контроль гипертонии;
- контроль гипергликемии;
- контроль возможных новых факторов риска;
- профилактику атеротромбоза.

Врачи назначают препараты нескольких групп. Первая из них — статины (мевакор, арторвастатин, правастатин, розувастатин). Вторая группа — это новый класс препаратов для снижения общего холестерина и липопротеинов низкой плотности. Ингибиторы абсорбации холестерина кишечника назначаются обычно в дополнение к статинам. Третья группа препаратов — это секвестранты желчных кислот или ионообменные смолы. Они применяются в качестве гиполипидемических лекарств уже несколько десятилетий и доказали свою надежность. Производные фиброевой кислоты или фибраты — это еще одна группа препаратов. К ней относят фенофибрат, клофибрат, безафибрат и т.д. Использование фибратов в лечение атеросклероза сокращает смертность от сердечно-сосудистых заболеваний.

Важную роль в лечение атеросклероза играют и препараты группы никотиновой кислоты. Они относятся к витаминам группы В и в высоких дозах обладают гиполипидемическим действием. Никотиновая кислота является единственным средством для уменьшения концентрации в крови липопротеина-А. Группа препаратов с содержанием Омеги-3 применяется для лечения гипертриглицеридемии. Также больным назначают ингибиторы липазы желудочно-кишечного тракта. Препарат орлистат способствует прекращению процесса всасывания жиров и калорий.
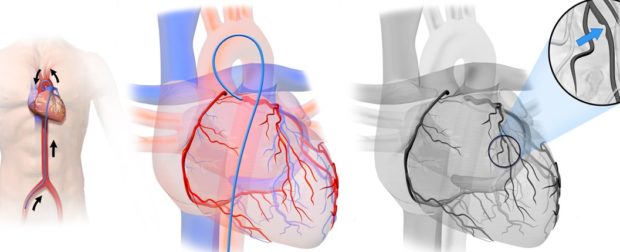
Хирургические методы
При стенозе и окклюзии артерии используют такие хирургические методы, как стентирование и коронарная ангиопластика и аорто-коронарное шунтирование. Из ангиохирургических методов обычно используют протезирование сосудов и эндартерэктомию.
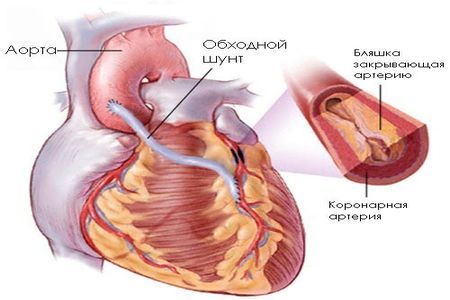
Хирургическое вмешательство необходимо в случае, когда болезнь находится в запущенном состоянии и уже не поддается медикаментозному лечению и угрожает жизни человека. Решение о проведение операции принимает врач-кардиолог после диагностики и дополнительного обследования у кардиохирурга.
Народные способы лечения
Средства народной медицины назначают в дополнение к традиционной терапии на ранних стадиях болезни. При атеросклерозе сосудов сердца эффективны:
- настойка из листьев подорожника на кипятке;
- настойка чеснока на водке;
- настойка шиповника на водке;
- отвар из душицы,листьев ежевики, девясила и пастушьей сумки;
- настой из листьев и стеблей земляники, крапивы, мелиссы и одуванчика;
- отвар из клевера, рябины и календулы.
Принимать лекарственные настойки и отвары можно только после консультации с врачом. Компоненты трав могут усиливать или ослаблять действие медикаментов, а также стать причиной появления аллергической реакции.

Осложнения и последствия
При своевременном обращении к врачу на ранних стадиях заболевания вероятность развития осложнений минимальна. Заболевание поддается медикаментозному лечению и не имеет фатального прогноза. Если болезнь (особенно форма атеросклероза венечных артерий сердца) перешла в хроническую стадию, то повышается риск развития инфаркта или ишемической болезни, аневризмы аорты или инсульта.
Диета при атеросклерозе
Лечение и профилактика атеросклероза подразумевает постоянную диету, ограничивающую поступление в организм жиров животного происхождения. Важно не только подсчитывать ежедневное количество калорий, но и составить меню так, чтобы:
- количество белков не превышало 15%;
- количество жиров не превышало 30%;
- количество углеводов не превышало 55%.
При составлении меню необходимо заменить жирные сорта мяса рыбой, птицей или бобовыми. Молоко и молочные продукты разрешены только обезжиренные. Обязательно в рацион нужно включить продукты, содержащие полиненасыщенные и мононенасыщенные жирные кислоты (морепродукты, растительные масла). Больным атеросклерозом рекомендуют включить дважды в неделю блюда из жирной морской рыбы (тунец, лосось).

Исключить из питания необходимо крепкие и газированные напитки, консервированные продукты, фаст-фуд, мучные и колбасные изделия. В рационе важное место нужно отвести свежим овощам (кроме картофеля) и фруктам, бобовым, крупам (кроме риса), а также орехам и хлебу из твердых сортов пшеницы.


