Ведение больных при бронхиальной астме
Лечение астмы требует изменения привычного образа жизни. Успешность терапии зависит не только от соблюдения врачебных рекомендаций в плане приема лекарственных препаратов, но и от своевременности принимаемых мер по устранению осложнений, возникающих на фоне заболевания.
Для этого используются дневники самоконтроля при бронхиальной астме.
Особенности образа жизни больных астмой

Течение бронхиальной астмы носит хронический характер. В связи с этим терапия патологии проводится в домашних условиях. И астматикам необходимо самостоятельно принимать лекарственные препараты для купирования симптомов, отслеживать любые изменения, происходящие в организме.
Одновременно с этим следует ограничить воздействие аллергенов и скорректировать ежедневный рацион. Также важно контролировать пиковую скорость выдыхаемого воздуха (МСП), по этому показателю определяется успешность проводимого лечения.
Самоконтроль как способ управления болезнью

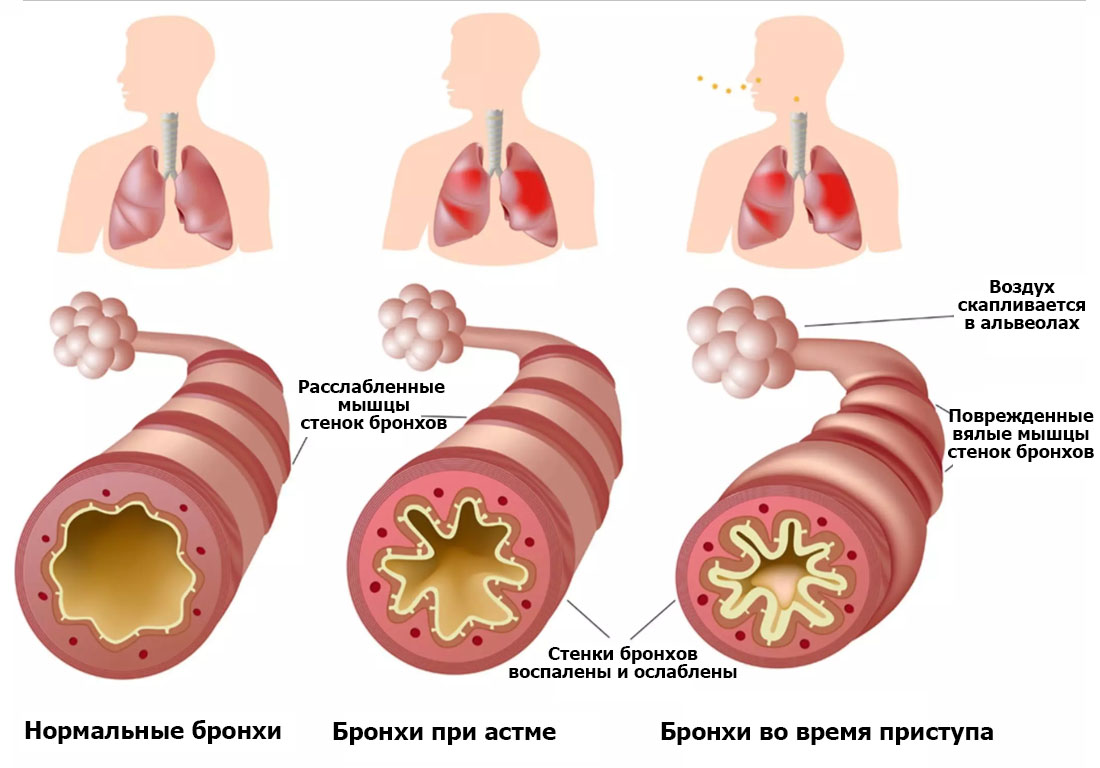
Чтобы контролировать состояние своих бронхов, рекомендуется использовать пикфлоуметр. Этот аппарат регистрирует максимальную скорость, с которой больные астмой способны вдыхать и выдыхать воздух. То есть устройство показывает продуктивность легких.
С помощью пикфлоуметра можно:
- определить эффективность проводимого лечения;
- фиксировать возникающие симптомы;
- своевременно выявлять сужение бронхов (прогрессирование заболевания);
- выявлять закономерности развития заболевания;
- регистрировать приступы удушья, что позволяет вовремя принимать соответствующие лекарства.
Бронхиальная астма провоцирует различные изменения, причины и вероятность наступления которых не всегда удается определить. Пикфлоуметр дает возможность выявить взаимосвязь между обострением патологии и определенными факторами.
В частности, если прибор показывает уменьшение скорости вдоха воздуха в то время, когда пациент находится дома, возможно, в помещениях присутствует аллерген, снижающий продуктивность легких и бронхов. Ведя дневник, в котором приводятся часовые и суточные изменения показаний аппарата, можно установить, при каких условиях изменяется МСП. На основании полученных сведений корректируются:
- схема лечения;
- условия проживания;
- поведение пациента;
- рацион.
Пикфлоуметр помогает своевременно проводить мероприятия, направленные на предупреждение развития осложнений.
Правила пользования пикфлоуметром
Пикфлоуметрия (процедура, в рамках которой оценивается скорость вдыхания/выдыхания воздуха) показана всем пациентам с бронхиальной астмой. К этому методу оценки собственного состояния необходимо прибегать ежедневно. Частоту использования пикфлоуметра разрешено уменьшать, когда длительное время состояние пациента остается неизменным.
Процедуру следует повторять не менее двух раз в сутки в одно и то же время, согласно разработанному графику. Порядок проведения контроля с помощью пикфлоуметра зависит от особенностей лечения:
- Пациент принимает бронхолитики. Процедуру проводят сразу после пробуждения и перед сном.
- Пациент не принимает бронхолитики. Процедуру проводят после пробуждения и за 3-4 часа до сна.
Чтобы снизить степень влияния больного на пиковую скорость выдоха (ПСВ), пикфлоуметрия проводится 3 раза подряд. Перед началом процедуры пациент должен встать, удерживая аппарат в горизонтальном положении. На приборе необходимо установить нулевое значение. Поднося устройство ко рту, нужно держат пальцы так, чтобы шкала и отверстие с торца оставались открытыми.
Далее нужно выполнить следующие действия (в указанном порядке):
- Сделать глубокий вдох, чтобы при выдохе был максимальный поток воздуха.
- Крепко обхватить губами мундштук пикфлоуметра.
- Сделать быстрый выдох.
Из данных, полученных после трехкратного повторения процедуры, записываются в дневник самоконтроля средние показатели.
На результаты пикфлоуметрии влияют различные факторы, включая пол, возраст и особенности образа жизни пациента. Поэтому при оценке полученных данных учитываются значения ПСВ в разные периоды.
Для лучшего контроля над изменениями, происходящим на фоне бронхиальной астмы, проводится зонирование графика на красный, желтый и зеленый участки. Границы последних определяет лучший показатель ПСВ, достигнутый в период ремиссии патологии. Нижние зоны определяются как 80% и 60% от указанного результата.
Трактовка результатов

Показатели пикфлоуметрии могут быть следующими:
- Зеленая зона. Эта область располагается на графике между лучшим показателем ПСВ и пиковой скоростью, умноженной на 0,8. Попадание в зеленую зону свидетельствует о нормальном (контролируемом) течении патологии, отсутствии симптомов обострения. Показатели в течение суток меняются в пределах 20%, а ПСВ превышает 80%.
- Желтая зона. Располагается ниже показателя пиковой скорости, умноженного на 0,6. Попадание в желтую зону свидетельствует об обострении бронхиальной астмы и отсутствии выраженного эффекта от проводимой терапии. Заболевание в этом случае провоцирует интенсивный кашель, ухудшение общего состояния пациента. ПСВ варьируется в пределах 60-80%. При попадании в желтую зону рекомендуют в 2 и более раз увеличить дозировку принимаемых препаратов.
- Красная зона. Располагается ниже границы желтой. Эта зона указывает на ухудшение состояния, характеризующееся одышкой, постоянным кашлем и другими неприятными ощущениями. ПСВ менее 60%, а показатели пикфлоуметрии меняются в течение суток более чем на 30%. Пациентам в данном случае потребуется срочная медицинская помощь для купирования возможного удушья.
При попадании в красную зону показатели помогают определить степень развития обструкции легких и интенсивность общей симптоматики. Чтобы результаты исследования были максимально точными, перед утренней процедурой не следует принимать лекарственные препараты.
Необходимость ведения дневника самоконтроля

Дневник пациента с бронхиальной астмы — это инструмент для самостоятельной диагностики обострений, позволяющий своевременно вносить изменения в схему терапии заболевания. Такой подход помогает контролировать течение патологии.
С помощью дневника проводится оценка степени обструкции легких и характер нарушения продуктивности последних. На основании результатов учета проводимых измерений врач при необходимости меняет подход к лечению с целью предотвращения приступов астмы и улучшения качества жизни пациента.
Как правильно вести дневник самоконтроля при бронхиальной астме

Журнал самоконтроля при бронхиальной астме содержит значения пиковой скорости выдыхания воздуха. Внося эти данные в дневник, необходимо указывать дату и время проведения процедуры.
После каждого заполнения журнала нужно сравнивать текущие значения с ранними. Если полученные показатели ниже 80% пиковой скорости выдыхания, необходимо действовать в соответствии с инструкцией (принять препараты или иное), составленной врачом.
Также в дневнике следует отмечать общее число вдохов бета 2-агониста короткого действия (препарат для ингаляции, применяемый при удушье) за последний день. Кроме того, важно отражать в журнале все симптомы бронхиальной астмы, возникающие в течение суток.
В заключение

Регулярный контроль астмы, осуществляемый с помощью журнала, повышает шансы на успешное восстановление пациента, повышение качества жизни последнего и удлинения периода ремиссии.
В рамках терапии патологии также необходимо применять другие методы, направленные на предупреждение обострений и купирование симптомов, а не ограничиваться ведением журнала.
Источник
Поводами для обращения пациента к врачу являются: наличие жалоб, характерных бронхиальной астме; посещение для оценки эффективности лечения; появление клиники обострения состояния. В первом случае проводится весь комплекс мероприятий, предусмотренных стандартом, при установлении диагноза бронхиальной астмы (см. «Критерии постановки диагноза бронхиальной астмы»). После установления диагноза и определения степени тяжести заболевания назначается лечение в объеме ступени стандартной схемы лечения.
При первом визите точно установить степень тяжести заболевания сложно, необходимы данные мониторинга ПСВ (пикфлоумониторинга) желательно в течение одной — двух недель. Вводный недельный период мониторирования назначается, если у больного астма интермиттирующего или легкого персисти-рующего течения и не требуется назначения терапии в полном объеме. В противном случае необходимо проводить адекватное лечение и мониторировать больного течение двух недель. При посещении по назначенной явке проводится анализ данных пикфлоуграммы, динамика изменений клинической симптоматики, уточняется схема лечения. Важно помнить, что при положительной динамике уменьшать терапию следует «ступенчато», понижая, отменяя последнюю дозу или дополнительные препараты до минимально эффективной. Снижение поддерживающей терапии возможно, если астма остается под контролем не менее 3 месяцев.
Обострение бронхиальной астмы
Обострение бронхиальной астмы — это эпизоды прогрессивного нарастания одышки, кашля, появление свистящих хрипов и чувство нехватки воздуха, сдавления грудной клетки или различные сочетания этих симптомов. Отмечается снижение ПСВ и ОФВ1, причем эти показатели более объективно отражают
степень тяжести обострения, чем выраженность клинических проявлений. Обострение бронхиальной астмы следует начинать лечить как можно раньше.
Обострение обычно является результатом недостаточной базисной терапии или контакта с фактором риска астмы (триггером). Степени тяжести обострения могут быть от легкой до угрожающей жизни больного. Ухудшение обычно прогрессирует в течение нескольких часов или дней, но иногда может произойти за несколько минут. Тяжелые обострения и случаи смерти обычно связаны с недооценкой тяжести состояния, неправильными действиями в начале обострения или неправильным лечением обострения.
Оценка тяжести обострения определяется следующими параметрами.
Клиническая картина: кашель (чаще сухой, приступообразный), затрудненность дыхания, тяжесть в грудной клетке, свистящее дыхание, вынужденное положение.
Оценивается: спирометрия с определением ОФВ1 или пикфлоуметрия с определением ПСВ; физическая активность; речь; сфера сознания; частота дыхания (ЧД); характер дыхания (свистящее); пульс; газовый состав крови (РаО2 и РаСО2) или сатурация О2.
Легкий приступ удушья
Параметры: физическая активность сохранена, разговаривает предложениями, больной возбужден, тахипноэ, свистящее дыхание в конце выдоха, тахикардия, ПСВ около 80%, газовый состав крови в пределах нормы.
Начальный этап лечения: назначаются в2-агонисты 3-4 раза в течение часа. При хорошем ответе на начальную терапию (ПСВ более 80%, хорошее самочувствие в течение 4 часов). Рекомендуется продолжить прием в2-агонистов каждые четыре часа в течение 24-48 часов. Требуется консультация врача для определения дальнейшей тактики лечения. При недостаточном ответе в течение 1-2 часов (ПСВ 60-80%) рекомендуется принять кортикостероиды перорально, продолжить прием в2-агонистов каждые 4 часа в течение 24-48 часов. Требуется консультация врача незамедлительно или в течение дня для коррекции терапии. При плохом ответе в течение 1 часа (ПСВ менее 60%) рекомендуется при
нять глюкокортикостероиды перорально, вызвать скорую медицинскую помощь или госпитализация в клинику.
Источник
 |
| Рисунок 1. Согласно Британскому руководству по астме, пациента, получающего один раз в день ингаляционный b2-агонист короткого действия, следует перевести на ингаляционный кортикостероид |
Какой из ингаляционных кортикостероидов больше всего подходит для лечения астмы?
Какова роль
b2-агонистов
длительного
действия?
Есть ли смысл использовать нелекарственные методы лечения?
Современный подход к ведению больных бронхиальной астмой (БА) основан на трактовке БА как воспалительного процесса аллергического характера. Уменьшение воспаления снижает свойственные астме гиперчувствительность и колебания просвета воздухоносных путей, а соответственно и астматические проявления. Это подтверждает и менее известная концепция, согласно которой хронически недолеченное воспаление приводит к фиброзу воздухоносных путей и их необратимой обструкции.
БА — распространенное заболевание, для лечения которого применяется широкий набор лекарственных средств. Кроме того, существуют тщательно разработанные руководства [1, 2], которым вполне можно следовать, конечно с учетом индивидуальных особенностей каждого пациента.
- Нетяжелая БА (ступени 1 и 2 Британского руководства по астме, см. рис. 2, составитель — Британское пульмонологическое общество)
Традиционно при нетяжелой БА применяют только b2-агонисты. Если таким образом не удается адекватно контролировать заболевание, следующим шагом при лечении взрослых является введение ингаляционного кортикостероида в небольшой дозе, не более 800 мкг беклометазона (или эквивалент) в сутки.
Вопрос о том, когда именно стоит дополнительно назначать ингаляционный кортикостероид, остается спорным. Согласно Британскому руководству по астме, пациента, получающего один раз в день ингаляционный b2-агонист короткого действия, целесообразно перевести на ингаляционный кортикостероид, однако некоторые специалисты опровергают это мнение, считая, что делать это следует на более поздних стадиях лечения. Существует также концепция, по которой все астматики должны принимать ингаляционные кортикостероиды. Она обосновывается тем фактом, что постоянное воспаление постепенно приводит к необратимым изменениям воздухоносных путей.
Однако ввиду отсутствия данных об инвазивных методах исследования трудно оценить обоснованность лечения всех астматиков кортикостероидными противовоспалительными средствами.
Какой противовоспалительный препарат выбрать? В Великобритании широко используют три ингаляционных кортикостероида — беклометазон, будесонид и флютиказон, которые отличаются безопасностью и наибольшей эффективностью.
Исследование безопасности обычно включает в себя оценку функции гипоталамо-гипофизарно-адреналовой системы, костного метаболизма и роста у детей. Не совсем ясно, как эти исследования соотносятся с клинически значимыми побочными эффектами. Если говорить об эффективности, то здесь флютиказон имеет преимущество перед остальными двумя препаратами, но при нетяжелой БА этот факт является спорным, так как, например, можно с одинаковым успехом назначить будесонид или беклометазон в дозе 400 мкг и флютиказон в дозе 200 мкг.
Флютиказон в высоких дозах позволяет сократить количество применяемых средств, т. е. в этом смысле он более удобен, и, возможно, имеет смысл проводить исследования его безопасности именно в таком ракурсе.
В то же время флютиказон более дорогой препарат: большинство моих пациентов, например, предпочитают более дешевые беклометазон либо будесонид, в зависимости от собственных вкусов.
Что делать, если пациент не может или не хочет принимать ингаляционные стероиды? Обычно в качестве альтернативы используют кромогликат натрия или недокромил, но некоторые считают, что в этом случае могут быть полезны недавно появившиеся в практике антагонисты лейкотриенов.
Эти средства были разработаны для ингибирования одной из групп медиаторов воспаления, и, вне всякого сомнения, они успешно действуют при БА, хотя данных, свидетельствующих об их большей эффективности по сравнению с кромогликатом, пока нет. Они могут быть показаны при астме, вызываемой физической нагрузкой, но результаты сравнительных исследований еще только ожидаются.
Стоит упомянуть, что в США традиционно до назначения ингаляционных кортикостероидов применяют препараты теофиллинового ряда, хотя они и не являются собственно противовоспалительными. Надежные сравнительные исследования по всем этим возможностям пока не проведены.
Специалисты стараются избегать назначения кортикостероидов в любой форме детям, предпочитая начать лечение с кромогликата натрия или недокромила. Однако имеются четкие данные, подтверждающие эффективность ингаляционных кортикостероидов, и при необходимости врачи прописывают кортикостероиды детям так же, как и взрослым.
- БА средней тяжести/тяжелая (ступени 3-5 Британского
руководства по астме)
Терапевтические мероприятия для таких больных до сих пор находятся в стадии обсуждения. Тяжесть БА со временем меняется, порой пациенты обнаруживают, что симптомы практически исчезли, и b2-агонист короткого действия требуется им редко. В этом случае стоит попытаться снизить дозу постоянно принимаемых препаратов. Однако многие пациенты предпочитают не подвергаться неизбежному риску ухудшения состояния.
Высокие дозы ингаляционных кортикостероидов против b2-агонистов длительного действия. Если БА не поддается контролю ингаляционных кортикостероидов в низких дозах, то выбор стоит между увеличением дозы ингаляционного стероида до 2000 мкг беклометазона (или эквивалент) и дополнительным приемом b2-агониста длительного действия.
Эти возможности сравнивали непосредственно в исследовании беклометазона и сальметерола, причем были доказаны несомненные преимущества последнего [3].
Последующий анализ этих данных выявил значительные различия в реакции на препараты: у части пациентов увеличение дозы ингаляционных кортикостероидов дало более эффективный результат.
Таким образом, результаты исследования свидетельствуют, что увеличение дозы ингаляционных кортикостероидов является целесообразным, поскольку дает возможность справиться с воспалением настолько, насколько это возможно, до назначения бронходилятаторов, которые могут «маскировать» постоянное воспалительное повреждение воздухоносных путей.
Все же, поскольку научные данные однозначно свидетельствуют о более качественном восстановлении функции легких сальметеролом, я предпочитаю назначать этот препарат до увеличения дозы ингаляционных стероидов до 1000 мкг беклометазона в сутки.
Альтернативный b2-агонист длительного действия эформотерол, вероятно, столь же эффективен, как и сальметерол [4]. Однако эти два препарата не идентичны друг другу в той степени, как b2-агонисты короткого действия, и со временем может выявиться их клинически значимое различие.
Другие терапевтические средства. Почему выбор должен сводиться к b2-агонисту длительного действия или увеличенной дозе ингаляционного кортикостероида? Проводился сравнительный анализ применения теофиллина вкупе с ингаляционным кортикостероидом в низкой дозе и увеличенной дозы кортикостероида, при этом комбинация из первых двух препаратов показала более качественный результат.
| Таблица 1. Препараты, которые следует назначать дополнительно пациентам-астматикам, принимающим ингаляционные кортикостероиды и b2-агонисты короткого действия |
| Разделение на группы противовоспалительных средств и бронходилятаторов отражает основное действие препаратов Выраженной противовоспалительной активностью обладают:
Преимущественно расширяют
|
Тем не менее это преимущество носит не столь явный характер, как описанное ранее действие сальметерола. Более того, при сравнении сальметерола с теофиллином (равно как и с любым из препаратов, перечисленных в табл. 1) обнаруживается несомненное превосходство первого.
Сложнее принимать решение в случаях, когда не достигается желаемых результатов при совместном приеме ингаляционного кортикостероида и b2-агонистов короткого и длительного действия. Необходим сравнительный анализ эффективности приведенных в табл. 1 препаратов при лечении пациентов, уже принимающих три вышеназванных средства.
Из-за отсутствия соответствующих исследований сложно рекомендовать порядок назначения этих средств; лучшее, что можно посоветовать, — индивидуальный подход к каждому пациенту, который, кстати, может предпочитать препараты для приема внутрь, а не ингаляторы.
В случае с неподдающейся лечению БА врач может назначить регулярный прием пероральных кортикостероидов. Этот шаг оправдан, если не удается контролировать приступы. Дабы избежать последствий длительного приема кортикостероидов, Национальное общество по остеопорозу рекомендует пациентам, принимающим кортикостероиды, назначать бисфосфонат в качестве профилактической терапии. Хотя рекомендации этой организации ориентированы не на астматиков, на мой взгляд, следует их придерживаться, пока не появятся данные по больным астмой.
- Ингаляционные устройства
Ингаляционный путь введения лекарственных средств при БА предпочтительнее перорального прежде всего благодаря непосредственному попаданию препарата в воздухоносные пути, что позволяет избежать системных эффектов. Однако эффективность ингаляционной терапии в огромной степени зависит от вида ингаляционного устройства.
Определенные параметры, такие как размер частиц и показатели вдыхаемого потока, обычно не учитываемые, влияют на эффект, обеспечиваемый одной и той же дозой одного и того же препарата.
Компании, продающие эти устройства, не обязаны сравнивать новые ингаляторы с уже существующими, поэтому трудно четко сформулировать требования к ингаляционному устройству. В настоящее время при выборе ингалятора, как правило, решающее значение имеет его цена. В самом начале используется ингалятор с измеряемой дозой (ИИД). Он необходим для того, чтобы убедиться в способности пациента правильно использовать выбранное им устройство. Спейсеры применяются при трудностях с использованием ИИД, хотя пациенты, ведущие подвижный образ жизни, которым приходится часто прибегать к b2-агонистам короткого действия, находят их объем недостаточным. Спейсеры имеет смысл применять, когда дозы достигают 1000 мкг беклометазонового эквивалента, чтобы снизить возможность развития кандидоза.
 |
| Рисунок 2. Ступенчатый подход к ведению больных астмой, предлагаемый Британским руководством по астме. (Из обзора Британского пульмонологического общества, 1995, с изменениями [1]) |
Среди пациентов распространено мнение о необычайной эффективности небулайзеров, поскольку они применяются в госпиталях, но очень немногим больным регулярно требуются такие высокие дозы, поэтому дома небулайзеры можно использовать, только все тщательно взвесив и проконсультировавшись с врачом.
- Ведение больных/обучение
В современной медицинской практике пациенты под руководством профессиональных медиков учатся самостоятельно справляться со своей болезнью. При этом они должны разбираться в действии различных лекарственных средств и знать, как следить за своим самочувствием и т. п.
- Нелекарственные
методы лечения
Поскольку БА нельзя излечить, а можно лишь контролировать ее проявления, многие пациенты с недоверием относятся к альтернативным методам лечения. Очевидной проблемой является ограничение контактов с аллергеном. Время от времени встречаются пациенты с чувствительностью к одному явно выраженному аллергену, контакта с которым можно избежать, например кошкой или собакой, хотя некоторые исследования обнаруживают необычайно высокие уровни содержания кошачьей перхоти в таких, казалось бы, неподходящих местах, как автобусное сиденье.
Большинство же пациентов обнаруживают аллергию к домашним пылевым клещам, избежать контакта с которыми очень трудно. Можно снизить количество этих вездесущих созданий в помещении: мощные пылесосы позволяют очищать ковры, покрывала и т. п.; в продаже имеются специальные чехлы на мягкую мебель и матрасы, уменьшающие количество паразитов.
Остается неясным, можно ли уменьшить количество клещей до такой степени, чтобы облегчить состояние астматика. Результаты исследований (правда, имеются сомнения относительно их корректности) разочаровывают. До появления достоверных данных не стоит поощрять пациентов тратить деньги на борьбу с клещом.
Для того чтобы дать
«зеленую улицу» разработке
новых ингаляционных
приспособлений, накоплено слишком мало данных
Иммунотерапия, направленная на десенсибилизацию пациента, в Великобритании широко не применяется. Этот подход также не подходит пациентам с множественной гиперчувствительностью. Отсутствуют и данные, свидетельствующие об эффективности десенсибилизации.
Попытки проводить нелекарственную терапию БА предпринимались много раз, но научных результатов, позволяющих сделать определенные выводы, явно недостаточно.
Частично это объясняется трудностями образования контрольной группы при исследовании некоторых дополнительных методов лечения. Имеются данные об успешном применении йоги при БА, но их мало, метод не подвергся тщательному изучению. Гораздо шире распространена акупунктура, но, судя по отзывам, она не дает убедительных результатов. Проведенный нами недавно анализ литературы по этой проблеме не обнаружил каких-либо научно доказанных методов.
Нужны ли больным БА физические упражнения? Они, несомненно, полезны для общего состояния здоровья, но вряд ли способны улучшить функцию легких.
Восстановление функции легких, основанное на возрастающей нагрузке, широко изучалось применительно к ХОЗЛ, когда физическая выносливость оказывает прямое воздействие на качество жизни. Отдельного исследования по астматикам не проводилось, но в общем медицинские данные свидетельствуют, что показанные ими результаты были такими же обнадеживающими, как и у других пациентов. При хронической БА оптимальными по-прежнему остаются общепринятые способы реабилитации. Перед началом физических упражнений астматикам часто рекомендуется прием b-агониста.
Литература
1. The British Guidelines on Asthma Managment. 1995 Review and position Statement // Thorax 1997; 52(suppl 1): 1-20.
2. North of England Asthma Guideline Development Project. Summary version of evidence based guideline for the primary care managment of asthma in adults // B. M. J. 1996; 312: 762-766.
3. Woolcock A., Lundback B., Ringdal N., Jacques L. A. Comparison of addition of salmeterol to inhaled steroids with doubling of the dose of inhaled steroids // Am. J. Respir. Crit. Care. Med. 1996; 13: 1481-1488.
4. Pauwels R. A, Lofdahl C-G, Postma D. S, Tattersfield A. E, O’Byrne P., Barnes P. J., Ullman A. Effect of inhaled eformoterol and budesonide on exacerbation of asthma // N. Engl. J. Med. 1997; 337: 1405-1411.
5. Gibson P. G., Coughlan J., Wilson A. J., Hensley M. J., Abramson M., Bauman A., Walters E. H. The effects of limited (education only) patient education programs on the health outcomes of adults with asthma (Cochrane Review). In: The Cochrane Library, Issue 3. Update Software, Oxford 1998.
Источник


