Ультразвук при лечении бронхита
Ультразвуковая терапия, УЗТ, фото ультразвук, лечение ультразвуком, ультразвук лечение
Описание метода
Ультразвук представляет собой высокочастотные колебания частиц среды. Частота ультразвуковых колебаний лежит в неслышимом для человека акустическом диапазоне (свыше 20 кГц). В физиотерапевтической практике используют ультразвуковые колебания частотой от 800 до
3000 кГц, в ультразвуковой хирургии — от 20 до 100 кГц. Дотирование осуществляется по интенсивности ультразвука, длительности воздействия, а также по режиму генерации ультразвука (непрерывный, импульсный). Интенсивность ультразвука до 0,4 Вт/см.кв. считается низкой, в пределах 0,5-0,8 Вт/см.кв. — средней, 0,9-1 Вт/см.кв. и выше
— высокой. Как правило, в лечебных целях используют ультразвук интенсивностью не выше 1 Вт/см.кв. В непрерывном режиме генерируется поток ультразвуковых волн на протяжении всего времени воздействия. Импульсный режим предусматривает применение импульсов ультразвука с частотой 50 Гц и длительностью 2,4 и 10 мс. Для лечебного применения
ультразвук получают с помощью специальной аппаратуры, работа которой основана на принципах обратного пьезоэлектрического эффекта. Поглощение ультразвука патологическими тканями зависит от их акустических свойств и частоты ультразвуковых колебаний. Интенсивность ультразвука частотой 800-900 кГц уменьшается примерно
вдвое в мягких тканях на глубине 4-5 см, а при частоте около 3000 кГц — на глубине 1,5-2 см. Жировая ткань поглощает ультразвук примерно в 4 раза, мышечная — в 10 раз, а костная — в 75 раз сильнее, чем кровь. Наиболее сильное поглощение ультразвука наблюдается на границе тканей, обладающих разными акустическими свойствами (кожа — подкожная
клетчатка, фасция — мышца, надкостница — кость). Поглощение ультразвука заметно меняется при изменении состояния ткани в связи с развитием в ней патологического процесса (отек, инфильтрация, фиброз и др.).
Основы физического, физиологического и лечебного действия ультразвука
Механизм биологического действия ультразвука обусловлен 3 факторами: механическим, термическим и физико-химическим. Ультразвук обладает выраженным противовоспалительным действием, которое обусловлено тепловым, рассасывающим и сосудорасширяющим его влиянием, а также значительным ускорением скорости крово- и
лимфооттока. В основе ультразвуковой терапии лежит специфический характер взаимодействия ультразвука с биологическими тканями. Первичный эффект действия ультразвука проявляется влиянием на тканевые и внутриклеточные процессы; изменение процессов диффузии и осмоса, проницаемости клеточных мембран, интенсивности
протекания ферментативных процессов, окисления, кислотно-щелочного равновесия, электрической активности клетки. В тканях под влиянием ультразвука активируются обменные процессы, увеличивается содержание нуклеиновых кислот и стимулируются процессы тканевого дыхания. Под влиянием ультразвука повышается проницаемость
стенок сосудов, поэтому воздействие ультразвука на ткани, находящиеся в состоянии воспаления с выраженными экссудативными явлениями, может вызвать ухудшение течения патологического процесса. Это следует учитывать при ультразвуковой терапии острых воспалительных заболеваний. В то же время отмечено рассасывающее действие ультразвука
на продуктивное воспаление, что позволяет применять его при разрешающихся подострых и хронических воспалительных процессах. Установлено выраженное спазмолитическое действие ультразвука, на чем основано его применение в лечебных целях при бронхоспазмах, дискинезиях кишечника, спазмах мочевого пузыря, почечной колике и др. Одним из
специфических свойств ультразвука является «разволокняющее» действие, которое способствует менее грубому рубцеванию и приводит, в известной мере, к рассасыванию (размягчению) уже сформировавшейся рубцовой ткани, вследствие расщепления пучков коллагеновых волокон на отдельные фибриллы, их отделения от аморфного цементирующего
вещества соединительной ткани. На этом основано применение ультразвука при заболеваниях и повреждениях опорно-двигательного аппарата, нервов, а также рубцовых и спаечных процессах после оперативных вмешательств и воспалительных заболеваний. Относительно небольшие дозы ультразвука оказывают стимулирующее влияние на процессы регенерации
в различных тканях; большие дозы угнетают эти процессы. Действие ультразвука на организм больного характеризуется также и эффектом, который связывают с торможением и блокированием проведения болевого импульса в нервных клетках специальных ганглиев и по нервным волокнам. Этот эффект лег в основу применения ультразвуковой терапии при
лечении заболеваний и патологических состояний, сопровождающихся выраженным болевым синдромом (невралгии, остеохондроз, миозит и др.). Совокупность ответных реакций организма больного на действие ультразвука включает как местные тканевые изменения (активацию ферментативных и трофических процессов, микроциркуляции, стимуляцию
регенерации и др.), так и сложные нейрогуморальные реакции. Происходит стимуляция адаптивных и защитных механизмов, повышение неспецифической резистентности организма, активация механизмов восстановления и компенсации. В физиотерапии широко применяется метод фонофореза (ультрафонофореза, сонофореза) лекарственных средств,
объединяющий действие двух агентов: физического фактора (т.е. ультразвука) и химического (лекарственного препарата), вводимого в организм с его помощью. Под действием ультразвука лекарственное средство проникает в эпидермис, откуда диффундирует в кровь и лимфу. Для обеспечения акустического контакта с ультразвуковой головкой аппарата кожу в области
воздействия перед процедурой смазывают контактным веществом (вазелиновым, растительным маслом, лекарственной смесью). Воздействие на кисти, стопы, лучезапястные, локтевые, голеностопные суставы проводят, погрузив их в ванночку с водой (t° воды 32-36°). Обычно применяют так называемую лабильную методику воздействия, при которой
ультразвуковую головку медленно перемещают по коже; при проведении процедуры в воде соответствующие движения излучателем проводят на расстоянии 1-2 см. от поверхности кожи. Иногда применяют так называемую стабильную методику, при которой ультразвуковая головка на протяжении всего периода воздействия неподвижна относительно облучаемого
участка. Ультразвуковое воздействие осуществляют на соответствующие участки поверхности тела (так называемые поля), площадь каждого из них составляет 150-250 см.кв. При первых процедурах воздействуют на 1-2 поля, при хорошей переносимости начиная с 3-4-й процедуры количество полей можно увеличить до 3-4. Продолжительность воздействия
на 1 поле от 2-3 мин до 5-10 мин, а длительность всей процедуры не более 12-15 мин. Процедуры проводят ежедневно или через день, на курс назначают от 6 до 12 процедур. В травматологии и ортопедии ультразвукова терапия широко используют в комплексном лечении последствий травм органов опорно-двигательного аппарата, а также в
восстановительном периоде после реконструктивных операций на суставах, мышцах, сухожилиях. Рассасывающую ультразвуковую терапию в импульсном режиме и небольших дозах применяют при гематомах и гемартрозе, начиная с 3-4-го дня после травмы. При этом воздействие направлено непосредственно на пораженные суставы, мышцы, сухожилия,
нервы. Для усиления обезболивающего действия ультразвука при травмах назначают фонофорез анальгина. Применение ультразвука при консервативной терапии в урологии стало возможным с созданием специальных аппаратов, которые позволяют воздействовать на пораженный орган (предстательную железу, мочеиспускательный канал, мочевой пузырь)
с помощью внутриполостных излучателей. Наибольшая эффективность достигается с помощью ультразвука интенсивностью 0,3-0,4 Вт/см.кв. в импульсном режиме 4-10 мс в течение 5-7 мин для больных хроническим циститом, простатитом и при послеоперационном недержании мочи; 0,8-1 Вт/см.кв. в непрерывном режиме в течение
8-10 мин, при болезни Пейрони и наличии конкремента в нижней трети мочеточника ультразвуковая терапия проводятся ежедневно (всего 10-15 сеансов). В гинекологии применяют внеполостные и полостные (влагалищные) методики. При внеполостных методиках ультразвуковые воздействия осуществляют в паховой, надлонной и
гипогастральной областях. Влагалищную ультразвуковую терапию проводят с помощью специального влагалищного излучателя. При этом используют в основном малые и средние дозы ультразвука; большая интенсивность ультразвука (1 Вт/см.кв) показана при выраженном спаечном процессе. В офтальмологии ультразвуковую терапию применяют при свежих
деформирующих рубцах кожи, век и конъюнктивы, склеритах, иридоциклитах, инфильтратах и свежих помутнениях роговицы, кровоизлияниях в переднюю камеру и стекловидное тело (спустя 7-10 дней), рыхлых хрусталиковых массах в области зрачка и в передней камере после травм и операций, пигментной дегенерации сетчатки, частичной атрофии зрительного
нерва. Ультразвуковую терапию часто сочетают с фонофорезом антибактериальных, десенсибилизирующих, рассасывающих, гипотензивных средств, мидриатиков, протеолитических ферментов. Процедуры проводятся ежедневно или через день (всего 10-20 процедур). Воздействие ультразвуком на глаз осуществляется через слой стерильного
изотонического раствора хлорида натрия с помощью ванночек различной конструкции. Для проведения фонофореза ванночка заполняется раствором лекарственного вещества. В дерматологии ультразвуковая терапия используют при различных нейродермитах, трофических изменениях кожи, рубцово-спаечных процессах. Воздействие ультразвуком с
частотой 2,64 мГц осуществляют в зоне очага поражения и соответствующих ему рефлексогенных паравертебральных областях. Для лечения заболеваний кожи применяют, как правило, ультразвук малой интенсивности, за исключением рубцово-спаечных процессов, при которых используют ультразвук интенсивностью до 1 Вт/см.кв. При заболеваниях уха,
горла и носа используют лабильную или стабильную методику ультразвуковой терапии. Ультразвуковое воздействие по лабильной методике проводят на кожу области поражения, по стабильной методике — эндоназально. При ЛОР-заболеваниях и в стоматологии ультразвуковая терапия проводится при артрите и артрозе височно-нижнечелюстного сустава,
гайморите, контрактуре жевательных мышц, пародонтозе, пародонтите, а также для обработки простых и гнойных ран. Курс лечения состоит из 10-12 процедур, которые проводят ежедневно или через день. Повторные курсы лечения можно проводить детям через 3-4 мес., взрослым — через 2-3 мес. Ультразвуковая терапия постоянно пополняется новыми
методами. Показана возможность увеличения радиочувствительности опухолевой ткани в результате предварительной обработки ультразвуком необходимой интенсивности. Перспективно применение фокусированного ультразвука, позволяющего локально разрушать патологически измененные структуры, лежащие в глубине здоровых тканей, раздражать кожные и глубинные воспринимающие нервные структуры и др.
Показания к ультразвуковой терапии:
— заболевания внутренних органов (хронический бронхит, астматический бронхит, хроническая пневмония, бронхиальная астма, начальные формы пневмокониоза, язвенная болезнь желудка и двенадцатиперстной кишки в неосложненной форме, хронический колит, хронический холецистит, дискинезия жёлчно-выводящих путей, хронический панкреатит, облитерирующие заболевания сосудов конечностей);
— заболевания опорно-двигательного аппарата (дегеративно-дистрофические и воспалительные заболевания суставов и позвоночного столба: деформирующий остеоартроз, межпозвонковый остеохондроз, спондилёз, ревматоидный артрит, анкилозирующий спондилоартрит, контрактура Дюпюитрена и Лидерхоза, пяточные шпоры, травмы опорно-двигательного аппарата в виде поражения менисков и растяжения связок);
— заболевания периферической нервной системы (радикулит, неврит, невралгия, миалгия, травмы периферических нервов).
Противопоказания (в зависимости от зоны проведения УЗ процедур):
— острые инфекционные заболевания;
— лихорадочное состояние;
— резко выраженный невроз;
— выраженный атеросклероз;
— ИБС (стенокардия, инфаркт миокарда);
— вегетативная дистония с наличием артериальной гипотензии;
— выраженные проявления сердечно-сосудистой недостаточности;
— выраженные проявления лёгочно-сердечной недостаточности;
— внутриглазные опухоли;
— внутриглазные инородные тела;
— отслойка сетчатки;
— угрожающие состояния отслойки сетчатки;
— рецидивирующие кровоизлияния в глаза;
— резкая гипотония глаз;
— аритмия;
— аневризма сердца;
— гипертоническая болезнь 2-3 стадии;
— тромбофлебит;
— недостаточность кровообращения 1-2 степени;
— быстропрогрессирующие доброкачественные новообразования;
— хронический кровоточащий геморрой;
— обострение геморроя;
— хронический гнойный парапроктит;
— доброкачественные опухоли прямой кишки;
— трещины заднего прохода;
— аденома предстательной железы II—III стадии;
— язвы мочевого пузыря;
— лейкоплакия мочевого пузыря;
— язвы и эрозии шейки матки;
— полипы уретры;
— выраженные рубцовые сужения мочеточника ниже расположения конкремента;
— болезни крови;
— склонность к кровотечению;
— психические заболевания;
— диэнцефальные кризы;
— беременность;
— тиреотоксикоз;
— кахексия.
— сирингомиелия.
Источник
Число больных респираторными недугами постоянно увеличивается. Причин этому множество – от загрязненного воздуха до невнимательного отношения к здоровью. Лучше всего не болеть, а помощником в этом будет физиотерапия. При бронхите это отличный вариант улучшения состояния человека. О популярных процедурах рассказано в статье.
Показания
Физиотерапию проводят в лечении:
- парезов;
- параличей;
- заболеваний суставно-связочного аппарата кожи;
- органов дыхания;
- нарушений обмена веществ.
По отзывам, такое лечение при бронхите оказывает положительное воздействие. Главное – чтобы все процедуры подбирались специалистом. Еще необходим комплексный подход.
Противопоказания
Физиотерапию не выполняют при:
- злокачественных новообразованиях;
- системных болезнях крови;
- кахексии;
- гипертонии 3 стадии;
- выраженном атеросклерозе сосудов мозга;
- болезнях сердца, сосудов в стадии декомпенсации;
- кровотечении;
- тяжелом состоянии человека;
- лихорадке, если температура тела больше 38 градусов;
- туберкулезе;
- эпилепсии;
- психозах с явлениями психомоторного возбуждения;
- истерии с тяжелыми судорожными припадками.
Особенности лечения
Применение физических факторов для получения необходимого лечебного действия положено в основу физиотерапии. Ее способы проверены временем и считаются одними из безопасных для людей разного возраста. В физиотерапии задействованы знания многих наук: физики, химии, радиотехники, биохимии и прочих.

Физиотерапия при бронхите обычно выполняется в стационаре. Особенности лечения заключаются в следующем:
- Излучение разного типа воздействует на атомы и молекулы в клетках организма человека.
- Из-за этого происходят биохимические изменения внутри клеток.
- Клетки меняют структуру ткани.
- Наблюдается изменение органов. При правильном воздействии на организм оказываются лечебные свойства.
По отзывам, физиотерапия позволяет восстановиться после бронхита. Применяемые методы уменьшают боли и воспаления в проблемном месте, улучшают самочувствие. К их свойствам относят нормализацию кровоснабжения и заживление тканей.
Применяется физиотерапия при беременности, но перед этим необходимо проконсультироваться со специалистом. Не все процедуры способны принести нужный эффект. К тому же все сеансы надо выполнять осторожно.
Польза при бронхите
Количество больных становится все больше. Причем это происходит не только по причине ухудшения экологической обстановки, но и из-за адаптации возбудителей недугов к медицинским препаратам. Прием только лекарств может быть неэффективным в борьбе с воспалением. Патологический процесс происходит под действием патогенной микрофлоры, накапливаемой в большом количестве. А организм не может самостоятельно ее устранить.
Физиотерапия при бронхите позволяет подавить воспалительный процесс, стимулирует отведение мокроты и не допускает разрушение тканей. Процедуры имеют общеукрепляющее действие, позволяют избавиться от боли при кашле, восстановить кровообращение, не допустить гипоксию и уплотнение стенок бронхов. Физиотерапия при хроническом бронхите может использоваться как во время обострений и рецидивов, так и в период ремиссии. В любом случае ожидается положительный эффект. Эффективна физиотерапия при остром бронхите, только требуется подождать нормализации температуры. Процедуры используются и для профилактики и, по отзывам пациентов, оказываются весьма эффективными.
УВЧ-терапия
Это один из популярных методов физиотерапии при бронхите. С ним уменьшается воспаление, снимается спазм дыхательных путей и улучшаются защитные силы организма. Процедура предполагает воздействие электрического поля высокой частоты, энергия которого способна поглощаться тканями организма. В итоге выполняются нужные для выздоровления изменения.
Контакт с пациентом осуществляется через электроды, размещаемые параллельно туловищу на определенном расстоянии. Размер пластин выбирают на основе объема легких. Сеанс длится не более 20 минут. Весь курс составляет до 12 процедур. Выполнять их необходимо регулярно, к примеру, через день.
УВЧ-терапия эффективна для устранения признаков грибкового, вирусного, бактериального бронхита. Еще ее используют при пневмонии. Хоть данные недуги отличаются по возбудителю и последствиям, все равно кашель при них считается одним симптомом. Как свидетельствуют отзывы, УВЧ-терапия облегчает состояние уже через несколько сеансов, но для лучшего эффекта требуется прохождение всего курса.
Электрофорез
Этот вид физиотерапии при бронхите у взрослых способен усилить эффект лекарств и ускорить выздоровление. Способ основан на взаимодействии электрического тока с препаратом, введенным больному. Данный сеанс повышает результат лечения при острой и хронической форме бронхита.
При ХОБЛ (хронической обструктивной болезни легких) нередко прописывается электрофорез с эуфиллином детям. Сеанс полностью безболезненный и нормально переносится. У некоторых родителей появляются сомнения, может ли выполняться электрофорез во время кашля. Данная процедура является эффективной и безопасной, облегчает отхождение мокроты и расширение дыхательных путей.
УФО
Физиотерапия при бронхите в поликлинике может выполняться в виде УФО. Ультрафиолетовые лучи имеют иммуностимулирующий, бактерицидный эффект. УФО грудной клетки помогает в лечении вирусных, бактериальных респираторных недугов.

После физиолечения у детей и взрослых происходит активизация процессов репарации. При наличии бронхита это нужно для быстрого восстановления слизистой дыхательных путей и нормального функционирования. Облучение выполняют с 1 дня болезни, при этом захватывается шея, грудина, межлопаточная часть.
Сеансы надо выполнять ежедневно, только не забывать чередовать переднюю и заднюю поверхности. При острой форме недуга курс равен 4 процедурам, а при хроническом для полного восстановления их надо провести до 12.
Массаж
Данная процедура является одной из простых и доступных. Постукивания пальцами, растирания позволяют улучшить кровообращение, расширяют бронхи и стимулируют кашель. Сеанс длится 5-10 минут. Для этого применяют теплое масло. Курс включает 5 и более сеансов.
Легкий и правильный массаж считается абсолютно безопасным. Его преимущество в том, что воздействие только внешнее. Исключаются такие осложнения, как аллергия, индивидуальная непереносимость. Не требуется специальное оборудование. Поэтому это отличный метод физиотерапии при бронхите в домашних условиях. У детей и взрослых с такой процедурой выздоровление наступает быстрее.
Ингаляции
По отзывам, это не менее эффективный метод лечения. Его тоже можно использовать дома. Ингаляции оказывают кроме бронхорасширяющего действия антибактериальный, отхаркивающий эффект. Этот вид физиотерапии подходит беременным и детям.
На сегодняшний день есть много паровых ингаляторов и небулайзеров. Жидкими компонентами могут быть:
- травяные настои и масла;
- медицинские растворы;
- минеральная вода.
Из трав выбирают ромашку, календулу, шалфей. Перед такими процедурами нужно проверить склонность к аллергии. Из медицинских растворов часто используют натрия хлорид.
Магнитотерапия
Этот метод эффективен в лечении различных лор-заболеваний, включая бронхит. Физиопроцедура устраняет воспаление, стимулирует обновление тканей, улучшает обмен. С ней облегчаются симптомы заболевания.
Водные процедуры
Чтобы физиотерапия была эффективна при бронхите, ее совмещают с закаливанием водными процедурами. Помогают соляные и хвойные ванны, обтирания, циркулярный душ. Врачи рекомендуют ходить в бани и сауны, накладывать согревающие компрессы.
Комплексное физиолечение
В комплексном физиолечении применяется несколько методик, усиливающих эффект друг друга. Это позволяет получить быстрый и качественный результат. С воспалением бронхов помогает бороться электрофорез, воздействие ультразвуком и массаж.
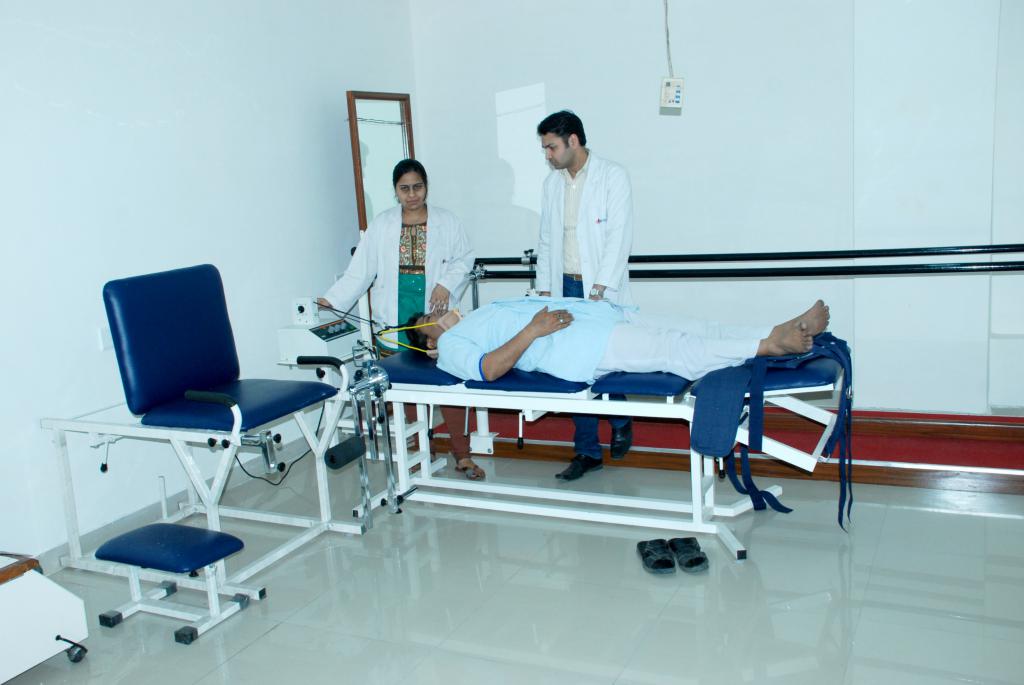
Все методы не только благоприятно влияют на отхождение мокроты и восстановление слизистой, но и повышают чувствительность тканей к остальным аппаратным процедурам. К примеру, электрофорез с бронхорасширяющими или муколитическими средствами выполняется перед курсом массажа. Такая физиотерапия при обструктивном бронхите считается достаточно эффективной.
При комплексном подходе важно учитывать индивидуальное течение заболевания пациентов. Необходимо придерживаться некоторых правил:
- Только одна процедура должна быть выбрана в качестве основной. Остальные будут вспомогательными, поэтому не могут нагружать организм.
- В 1 день не проводится больше 2 процедур. Еще в 1 день не используются разные методики, которые воздействуют на общее состояние организма, во избежание утомления.
- Физиолечение нужно отложить при проведении диагностих мероприятий (зондирование, томография).
- Ультрафиолетом нельзя облучать участки с кожной эритемой.
В детском возрасте
Физиотерапия при бронхите у детей тоже весьма эффективная, только при выполнении такого лечения важно учитывать некоторые особенности:
- Толщина кожи меньше по сравнению со взрослыми.
- Возбуждающие процессы от сеанса способны быстро распространяться по нервным волокнам.
- Организм ребенка наиболее восприимчив к такому лечению.
- Желательно выбирать лишь местные процедуры, которые не способны оказывать эффект на организм в целом.
- При переутомлении или после приема пищи процедуры не выполняют.
При выборе физиотерапии при бронхите ребенку желательно выполнить массаж, наложить компресс, использовать ЛФК, ингаляции, ДВМ-терапию. Такое лечение позволяет уменьшить дозировку лекарственных средств, назначаемых детям, или сократить длительность лечебного курса. Пациентам разного возраста при бронхиальной астме данные сеансы облегчают приступы и уменьшают их количество. Согласно отзывам, такая терапия помогает детям быстрее справиться с недугом.
Профилактика обострений
Многие дети, у которых выявлен бронхит, могут скоро опять заболеть. Связано это с 2 причинами:
- Лечение выполнено не до конца.
- После выздоровления не соблюдались правильные условия и режим ребенка.

Чтобы не допустить обострения, необходимо придерживаться простых правил:
- Требуется вести активный, здоровый образ жизни. Необходимы закаливания, плавание, больше прогулок, отдых на курортах, в санаториях.
- Важно следить за климатом в помещении. Подходящая влажность составляет 60 %, а температура – 20 градусов.
- При обильном питье и увлажнении слизистой носа получится не допустить засыхания мокроты и пересушивания слизистых.
- Рацион, насыщенный витаминами, укрепляет иммунитет естественным способом, а также повышает сопротивляемость инфекциям. Прополис при бронхитах имеет сильный антибактериальный эффект и в начале недуга способен заменить лекарства.
Все это легко обеспечивается в домашних условиях без лишних денежных трат. Благодаря тщательному контролю за здоровьем получится не допускать осложнений, это намного лучше, чем постоянное лечение в больницах.
Источник


