Тактика ведения больных с анемией
МЕТОДИЧЕСКАЯ
РАЗРАБОТКА
ДЛЯ СТУДЕНТОВ
VI КУРСА ПО ТЕМЕ
«АНЕМИЧЕСКИЙ СИНДРОМ. ОСОБЕННОСТИ
ВЕДЕНИЯ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ КРОВИ
В ПОЛИКЛИНИКЕ»
Тема занятия.
Диагностика и тактика ведения больных
с заболеваниями крови, прежде всего с
анемией в условиях поликлиники.Мотивация.
Участковый терапевт периодически
сталкивается с больными, имеющими
изменения в анализах крови. При изменении
лейкоцитарной формулы или появлении
нетипичных (бластных) клеток крови,
больного обычно направляют на консультацию
к гематологу. Больных с анемиями врач
поликлиники самостоятельно проводит
дифференциальный диагноз, обследует
и лечит пациента. Цель занятия.
Студент должен
знать:
Раннюю диагностику
заболеваний крови;Показания к
госпитализации;Лечение
железодефицитной, ДНК- и РНК-зависимой
анемии;принципы
диспансеризации;критерии временной
и стойкой утраты трудоспособности;отбор на
санаторно-курортное лечение.
Студент должен
уметь:
организовать
прием пациента с заболеваниями крови
в поликлинике и на дому;правильно заполнить
документацию, с которой имеет дело
участковый терапевт;организовать
диспансерное наблюдение больных
анемией, оформить первичную и текущую
документацию;составить план
вторичной профилактики для пациента
с заболеваниями крови, оценить
эффективность диспансеризации;оценить признаки
временной или стойкой утраты
трудоспособности;направить больного
на санаторно — курортное лечение.
Содержание
занятия.
Основные вопросы:
Железодефицитная
анемия.
Диагностика.
ЖДА в своем развитии
проходит несколько этапов, коррелирующих
с изменениями определенных лабораторных
показателей. Первоначально уменьшается
содержание резервного железа. При этом
уменьшается содержание ферритина в
сыворотке крови. На следующем этапе
начинает страдать эритропоэз. Возрастает
общая железосвязывающая способность
сыворотки (ОЖСС). Снижаются уровень
сывороточного железа и процент насыщения
трансферрина железом. В мазках
периферической крови появляются
гипохромные эритроциты. В развернутой
стадии ЖДА, помимо различной степени
снижения гемоглобина и цветового
показателя, отмечаются микроцитоз,
пойкилоцитоз и анизоцитоз.
Клиническая картина
представлена общеанемическими симптомами:
слабость, одышка, головокружение,
сердцебиение, обмороки. Сидеропенические
симптомы: изменения кожи и слизистых
(сухость, трещины на коже рук и ног,
ангулярный стоматит), ногтей (ломкость,
койлонихия), волос (сухость и выпадение).
Характерна мышечная слабость. Снижается
трудоспособность.
Одним из лучших
тестов диагностики ЖДА сегодня считается
определение ферритина плазмы. Низкое
содержание ферритина указывает на
дефицит железа.
Повышение содержания
сывороточного железа, процента насыщения
трансферрина и снижение ОЖСС исключают
диагноз ЖДА. В этой ситуации может
предполагаться или сидероахрестическая
анемия или талассемия.
Временная
нетрудоспособность. Обычно сроки
временной нетрудоспособности для
больных ЖДА легкой степени составляют
10-14 дней, средней и тяжелой степени –
соответственно 14-15 и 30-35 дней.
Лечение.
Во всех случаях выясненной причины
анемии следует попытаться ее устранить
в условиях полклиники или стационара.
Основные препараты
железа: сорбифер дурулес, тардиферон,
ферроплекс, эрифер.
Пероральные
препараты железа содержат соли как
двухвалентного, так и трехвалентного
железа. Все препараты простых солей
вызывают большое количество побочных
эффектов, главным образом со стороны
желудочно-кишечного тракта. В среднем
терапевтическая доза любой простой
соли железа в пересчете на элементарное
железо составляет 180 мг в день. Та суточная
доза, которая будет хорошо переноситься,
но не будет превышать максимальную
(180-200 мг), может быть рекомендована для
длительной терапии.
Длительность
лечения до восстановления гемоглобина
составляет в среднем 2 мес. Однако, если
источник повышенной кровоточивости
невозможно устранить, прием препаратов
железа должен постоянно повторяться.
Гемотрансфузии
или введение эритроцитарной массы
назначают в случае крайней необходимости
при резком снижении уровня гемоглобина.
В таких случаях больного следует
госпитализировать.
Диспансеризация.
Первичная профилактика ЖДА должна
базироваться на 2-х основных принципах:
уменьшение объема кровопотери и
восстановлении запасов железа с помощью
лекарственных препаратов. Диспансеризация
больных анемией предусматривает
контрольные осмотры больных с определением
показателей гемограммы, сывороточного
железа, ОАМ и реакции кала на скрытую
кровь не реже 2 раз в году. Профилактическая
терапия в случае необходимости и
лечение антианемическими препаратами
при рецидиве заболевания.
Другие
анемии.
В12-дефицитная
анемия.
Гипопластическая
анемия – обусловлена поражением костного
мозга. Для нее характерны в периферической
крови анемия, нейтропения и тромбоцитопения.
Необходимо помнить, что депрессия
костно-мозгового кроветворения
развивается под действием химических
и физических агентов. При отмене препарата
или устранения провоцирующего агента,
кроветворение, как правило, восстанавливается,
хотя иногда апластическая анемия
принимает необратимый характер.
Анемия при
злокачественных новообразованиях –
обусловлена не только метастатическим
поражением костного мозга, но и основным
процессом. Поэтому она приобретает
различный характер: гипо-, нормо- или
гиперхромный.
Анемия при системном
воспалительном процессе — у больных
ревматоидным артритом, СКВ, васкулитами
и т.д. При хронических инфекциях анемия,
как правило, нормо- или легкая гипохромная.
Анемия при
эндокринных заболеваниях – например,
при гипотиреозе.
Анемия при
хронических заболеваниях печени и при
ее алкогольном поражении.
В
условиях поликлиники
большинство пациентов с анемическим
синдромом обследуются и лечатся
участковыми врачами. Это больные ЖДА
и В12-дефицитной анемией.
Показания к
госпитализации больных анемиями:
апластическая и
гипопластическая анемия;острая
постгеморрагическая анемия;прекоматозное и
коматозное состояние при любом типе
анемии;анемия тяжелого
течения (гемоглобин ниже 60 г/л);уточнение причины
анемии;в случае безуспешной
амбулаторной терапии.
Ситуационные
задачи:
Задача № 1.
Больная Н. 54 лет,
предъявляла жалобы на резкую слабость,
одышку, сердцебиение при нагрузке.
Длительно страдает хроническим
атрофическим гастритом. При объективном
обследовании: бледность кожных покровов,
тоны сердца приглушены, короткий
систолический шум на верхушке, дыхание
везикулярное, живот мягкий, умеренно
болезненный при пальпации в эпигастрии.
В гемограмме:
признаки гиперхромной, макроцитарной
анемии средней степени тяжести.
Вопросы:
Сформулируйте
диагноз. О каком типе анемии может идти
речь?Показана ли
госпитализация?Назначьте терапию.
Тестовые задания
Определите
показания для госпитализации больных
анемией:
Анемия
легкая;анемия
средней степени тяжести;анемия
тяжелая.
Какова
средняя длительность временной
нетрудоспособности у больных ЖДА легкой
степени?
10-14
дней;7-10
дней;3-5
дней.
3.
Санаторно-курортное лечение противопоказано
при наличии:
анемии легкого
течения;злокачественного
новообразования;
3) гемофилии.
5. Длительность
практических занятий: 10 час.
6. Место проведения:
учебная комната, поликлиника.
Оснащение
занятия: знакомство с основными
структурными подразделениями поликлиники,
медицинская документация, ситуационные
задачи, тестовые задания.Работа на занятии:
8.30 – 10.00 Работа
на приеме с участковым терапевтом под
контролем преподавателя.
10.00 – 11.00 Семинар.
11.00 – 12.30 Посещение
больных на дому.
Список литературы:
1.
Поликлиническое дело. Под ред. проф.
В.А.Миняева. М.: Медицина, 1987.
2.
В.С.Зодионченко, П.А.Кольцов, Ю.А.Ливандовский.
Лечение терапевтических больных в
поликлинике. Руководство для врачей.
М.: «Старко», 1997.
3.Поликлиническая
терапия: Учебник / Под ред. В.А.Галкина.
М.: Медицина, 2000.
4.
Справочник по санаторно-курортному
отбору. Под ред. проф. В.М.Боголюбова.
М.: Медицина, 1986.
5.Практические
навыки терапевта. Практическое пособие.
Под общей ред. Г.П.Матвейкова. Минск,
«Вышэйшая школа», 1993.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Железодефицитная анемия (ЖДА) представляет собой клинико–гематологический синдром, возникающий при развитии дефицита железа вследствие различных патологических (физиологических) процессов и характеризующийся снижением уровня гемоглобина (в меньшей степени эритроцитов) наряду с клиническими признаками анемии и сидеропении.
Клинические рекомендации ведения больных ЖДА включают: – выявление причины ЖДА и при необходимости – ее коррекция; – обучение больных ЖДА; – принятие решения о назначении лекарственных препаратов железа (ПЖ); – выбор лекарственного ПЖ; – путь введения ПЖ (внутрь или парентерально); – длительность лечения и необходимость поддерживающей терапии; – контроль переносимости ПЖ и коррекция при плохой переносимости; – оценку эффективности и выявление причин отсутствия или недостаточного эффекта; – коррекцию выявленных причин неэффективности.
Выявление причины ЖДА и возможности ее коррекции
После верификации железодефицитного характера анемии, т.е. синдрома ЖДА, необходимо выявление причины, лежащей в основе данного варианта анемического синдрома (нозологическая диагностика). Для клинициста этот этап является не менее важным и вместе с тем наиболее трудным и ответственным, поскольку в основе имеющейся ЖДА могут лежать потенциально курабельные заболевания. Наличие в МКБ–10 рубрики «Железодефицитная анемия неуточненная» оставляет для врача «лазейку» в случаях отсутствия явной причины анемии, «освобождая» его от тщательности и углубления диагностического поиска на этапе нозологической диагностики. Следует особо подчеркнуть роль врача–интерниста на этапах синдромной и нозологической диагностики, поскольку подавляющее большинство больных ЖДА (независимо от конкретной причины) обращаются прежде всего, как и многие другие пациенты, к терапевту, а не к гематологу или другому специалисту. При выявлении причины ЖДА лечение должно быть направлено на устранение этой причины (по возможности) или коррекцию имеющихся нарушений – лечение эрозивно–язвенных процессов в желудке, оперативные лечения при опухолях ЖКТ, миоме матки, лечение энтеритов, коррекция алиментарной недостаточностии т.д.
Обучение больных
Существенным компонентом ведения больных ЖДА является повышение их образовательного уровня в отношении данной патологии, создание мотивации к лечению, вовлечение пациентов в контроль за своим состоянием и лабораторными показателями. Необходимо разъяснение сущности ЖДА, причин ее возникновения, реальных возможностей коррекции дефицита железа и нормализации уровня гемоглобина. Особое значение имеют обучающие программы у беременных женщин с наличием ЖДА и пациенток, страдающих меноррагиями. У беременных должна создаваться мотивация необходимости коррекции дефицита железа с целью предотвращения недостатка железа у плода. Больные должны быть осведомлены о возможных побочных эффектах при лечении лекарственными препаратами железа, необходимости соблюдения врачебных назначений, в том числе и регулярности приема ПЖ. Следует обязательно указать на недопустимость попыток коррекции дефицита железа с помощью различных пищевых продуктов, а также на строгие показания к назначению инъекционных форм ПЖ.
Принятие решения о назначении лекарственных препаратов железа
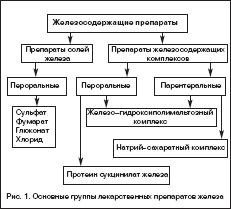
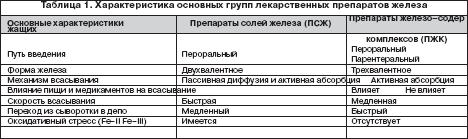
Всем больным ЖДА показана патогенетическая терапия препаратами железа. Следует подчеркнуть ошибочность мнения о возможности коррекции дефицита железа с помощью пищевых продуктов с высоким содержанием железа, что является одним из мифов в представлениях о ведении больных ЖДА. Об этом должны быть осведомлены больные, что следует считать важным образовательным компонентом ведения данной категории пациентов. Разумеется, пища должна быть богата продуктами, содержащими железо. Однако следует иметь в виду неодинаковую степень всасываемости железа из различных продуктов. Так например, железо, содержащееся в мясе в виде гема, всасывается на 40–50%, в то время как из растительных продуктов, овощей, фруктов всасывается всего 3–5% содержащегося в них железа. Поэтому средством выбора для коррекции дефицита железа и уровня гемоглобина у больных ЖДА являются лекарственные препараты железа. На фармацевтическом рынке России в настоящее время имеется большой арсенал ПЖ в различных лекарственных формах, с неодинаковым содержанием в них железа, наличием дополнительных компонентов, влияющих на биодоступность железа, различной стоимостью (рис. 1). Из ПСЖ железо всасывается в двухвалентной форме, в последующем превращается в трехвалетное, которое связывается с трансферрином и используется для построения молекулы гемоглобина. В ПЖК железо находится в трехвалентной форме и всасывается как бы в готовом виде. В ПЖК, в частности, в гидрооксиполимальтозном комплексе, связано как в физиологическом состоянии в молекуле ферритина. Существуют различия в механизмах всасывания железа из ПСЖ и ПЖК. Всасывание железа из ПСЖ происходит главным образом в виде пассивной диффузии согласно градиенту концентрации и в меньшей степени активно, в то время как абсорбция железа из ПЖК является активным процессом в виде конкурентного обмена. Это ведет к различному уровню железа в сыворотке, объему распределения, константам элиминации после абсорбции. Всасывание железа из ПЖК и нарастание его концентрации в сыворотке происходит медленно, но оно быстро поступает в запасы. При применении ПСЖ могут возникать нарушения окислительных процессов (оксидативные повреждения) вследствие превращения ионов двухвалентного железа в трехвалентное, которое соединяется с трансферрином и включается в молекулу гемоглобина. При окислении образуются свободные радикалы, которые вызывают клеточные повреждения, такие как перекисное окисление липидов, нарушение структуры мембранных и клеточных белков, повреждение клеточной ДНК и РНК. ПЖК в отличие от ПСЖ не вызывают «оксидативного стресса», поскольку ионы железа не меняют свою валентность в процессе всасывания (табл. 1). Для лучшей абсорбции ПСЖ рекомендуется принимать за час до еды т.е. на пустой желудок, что может вызывать нарушения со стороны желудка, кишечника и другие побочные эффекты. Современные технологии производства препаратов железа позволяют производить ПСЖ с замедленным высвобождением железа в тонком кишечнике, что уменьшает токсическое воздействие ионов железа на слизистую желудка. Частота побочных эффектов при лечении ПЖК меньше по сравнении с ПСЖ, что обеспечивает лучший комплайенс больных ЖДА. ПСЖ взаимодействуют с некоторыми пищевыми продуктами (танин, фитаты, соли кальция) и медикаментами (пленкообразующие препараты, тетрациклины, препараты кальция), снижающими биодоступность железа. В связи с этим ПСЖ не следует принимать одновременно с указанными пищевыми продуктами и лекарственными препаратами. В то же время пища и медикаменты не оказывают влияния на всасывание железа из ПЖК. Темпы прироста показателей гемоглобина при применении ПСЖ и ПЖК примерно одинаковые.
Путь введения препаратов железа
В большинстве случаев для коррекции дефицита железа при отсутствии специальных показаний ПЖ следует назначать внутрь. Путь введения ПЖ у больных ЖДА определяется конкретной клинической ситуацией, в частности, состоянием кишечного всасывания и переносимостью пероральных ПЖ.
Основными показаниями для парентерального введения ПЖ являются: – патологии кишечника с нарушением всасывания (различные энтериты, синдром недостаточности всасывания); – резекция тонкой кишки; – резекция желудка по Бильрот II с формированием «слепой петли»; – эрозивно–язвенные процессы в желудке (обострение язвенной болезни и др.); – непереносимость ПЖ для приема внутрь. Многие врачи обосновывают назначение парентеральных ПЖ выраженностью анемического синдрома в расчете на якобы больший их эффект, что также не имеет достаточных оснований и не подтверждается клинической практикой. Темпы прироста уровня гемоглобина при назначении ПЖ внутрь и парентерально оказались приблизительно одинаковыми, в связи с чем предпочтение ПЖ в инъекционных формах при необходимости более быстрой нормализации содержания гемоглобина (например, при подготовке к оперативному вмешательству) следует считать неоправданным. ПЖ для парентерального введения могут назначаться при плохой переносимости пероральных ПЖ, однако большинство современных ПСЖ и ПЖК переносятся сравнительно удовлетворительно. В связи с этим принятие решения о назначении парентерального ПЖ должно осуществляться только после ряда «врачебных маневров» (снижение дозы ПЖ, прием вместе с пищей, смена ПЖ для приема внутрь и т.д.).
Выбор лекарственного препарата железа
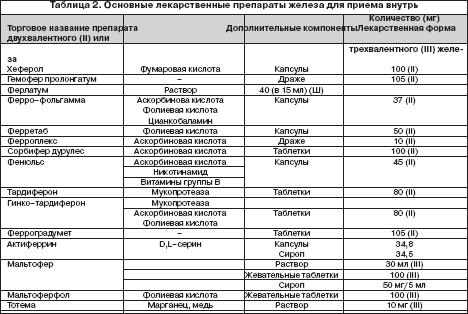
Выбор ПЖ и оптимального режима его дозирования должен определяться количеством и биодоступностью содержащегося в нем железа, переносимостью, стоимостью. При этом необходимо иметь в виду, что адекватный прирост показателей гемоглобина у больных ЖДА может быть обеспечен поступлением в организм от 30 до 100 мг элементарного железа . Учитывая, что при развитии ЖДА всасывание железа увеличивается по сравнению с нормой и составляет 25–30% (при нормальных запасах железа – всего 3–7%), необходимо назначать от 100 до 300 мг элементарного железа в сутки. Применение более высоких доз не имеет смысла, поскольку всасывание железа при этом не увеличивается. С учетом этого при выборе ПЖ следует ориентироваться не на содержание в нем общего количества соединения железа, а на количество элементарного железа. Например, при назначении препаратов сульфата железа с низким содержанием элементарного железа (менее 100 мг) количество принимаемых таблеток должно быть от 3 и выше (в зависимости от содержания железа в каждой таблетке), в то время как препараты сульфата, фумарата или гидроксиполимальтозного комплекса железа с содержанием 100 мг элементарного железа можно принимать в количестве 1–2 таблеток в сутки. Основные ПСЖ представлены сульфатом железа, глюконатом, хлоридом, фумаратом, глицин сульфатом. Наибольшей степенью абсорбции обладают препараты сульфата железа, а наименьшей – глицин сульфата. Многие из ПСЖ содержат вещества, например, аскорбиновую кислоту, усиливающие всасывание железа и улучшающие биодоступность препарата, а также витамины (фолиевую кислоту, цианкобаламин). Среди ПЖК на отечественно рынке имеются гидроксиполимальтозный комплекс, железо–сорбитоловый комплекс, протеин сукцинилат железа, железо–сахарозный комплекс. К новым высокоэффективным и безопасным препаратам железа относятся препараты, представляющие собой неионные соединения железа на основе гидроксиполимальтозного комплекса (ГПК) трехвалентного железа. Структура комплекса состоит из многоядерных центров гидроксида Fe (III), окруженных нековалентно связанными молекулами полимальтозы. Комплекс имеет большой молекулярный вес, что затрудняет его диффузию через мембрану слизистой кишечника. Химическая структура комплекса максимально приближена к структуре естественных соединений железа с ферритином. Абсорбция железа в виде ГПК имеет принципиально иную схему по сравнению с его ионными соединениями и обеспечивается поступлением Fe (III) из кишечника в кровь путем активного всасывания. Неионная структура комплекса обеспечивает его стабильность и перенос железа с помощью транспортного белка, что предотвращает в организме свободную диффузию ионов железа, т.е. прооксидантные реакции. Данные по безопасности, полученные во время клинических исследований препарата железа на основе гидроксида Fe (III) с полимальтозой, свидетельствуют о более низкой частоте побочных эффектов по сравнению с солевыми препаратами железа. Для лучшей переносимости ПСЖ следует принимать во время еды, хотя следует иметь в виду, что всасывание железа лучше при приеме лекарственных препаратов перед едой. Всасываниежелеза может уменьшаться под влиянием содержащихся в некоторых пищевых продуктах веществ – фитинов (рис, соя), фосфатов (рыба, морепродукты), танина (чай, кофе). Многие больные склонны запивать лекарства чаем, что в случаях приема ПЖ в виде солей недопустимо, поскольку образуются плохо растворимые комплексы с низкой их абсорбцией в кишечнике. Кроме того, всасывание железа из ПЖ в виде солей ухудшается при одновременном приеме ряда медикаментов (тетрациклины, антациды, соли магния). С учетом этого следует рекомендовать прием препаратов солей железа в различное время с другими вышеуказанными медикаментами. Препараты ПЖК, в частности, гидроксиполимальтозный комплекс лишены подобных недостатков, поскольку пищевые продукты и медикаменты не оказывают влияние на всасываемость железа (в виде трехвалентной формы) из железосодержащих комплексов. В таблице 2 представлены основные зарегистрированные в России лекарственные ПСЖ и ПЖК для приема внутрь.
Оценка эффективности лечения
В случаях назначения ПЖ в достаточной дозе на 7–10–й день от начала лечения наблюдается повышение количества ретикулоцитов. Достоверное повышение уровня гемоглобина отмечается через 3–4 нед. от начала лечения. Нормализация показателей гемоглобина обычно происходит в сроки 4–9 нед. Иногда наблюдается резкое скачкообразное повышение гемоглобина. Эти индивидуальные колебания могут быть обусловлены, с одной стороны, выраженностью ЖДА, степенью истощения запасов железа, а с другой – эффективностью назначенного ПЖ (количество содержащегося железа, биодоступность и др.). Имеет также значение некомплаентность больных (нерегулярность приема ПЖ, побочные эффекты).
Длительность лечения и поддерживающая терапия
Оптимальная тактика ведения больных ЖДА предполагает насыщающую и поддерживающую терапию ПЖ. Длительность насыщающей терапии зависит от темпов прироста и сроков нормализации показателей гемоглобина, составляя в среднем 4–6 недель. Поддерживающая терапия показана в тех ситуациях, когда причина дефицита железа сохраняется (меноррагии, беременность) или в силу различных ситуаций является трудноустранимой (патология кишечника, носовые и другие кровотечения при геморрагических диатезах). Женщинам, страдающим ЖДА на фоне меноррагий, после нормализации показателей гемоглобина рекомендуется поддерживающая терапия ПЖ в течение 5–7 дней после очередной менструации. Больным надо разъяснять необходимость поддерживающего лечения в связи с продолжающимися избыточными потерями железа. Беременные с ЖДА должны получать ПЖ до конца беременности в целях обеспечения адекватной потребности плода в железе.
Переносимость препаратов железа
Среди побочных эффектов на фоне применения ПЖ внутрь наиболее часто возникают тошнота, анорексия, металлический вкус во рту, запоры, реже – поносы. Развитие запоров обусловлено, по всей вероятности, связыванием в кишечнике сероводорода, являющегося одним из стимулов кишечной перистальтики. В большинстве случаев современные ПЖ вызывают незначительные побочные явления, не требующие их отмены и перехода на парентеральный путь введения. Диспептические расстройства могут уменьшаться при приеме препаратов после еды или уменьшения суточной дозы препарата. Чаще побочные эффекты регистрируютсяпри приеме ПСЖ, в то время как препараты ПЖК (гидроксиполимальтозный комплекс) переносятся лучше и имеют в связи с этим определенные преимущества. В случаях сохраняющейся плохой переносимости пероральных ПЖ показано назначение ПЖ парентерально (внутримышечно или внутривенно). На фоне лечения парентеральными ПЖ, особенно для внутривенного введения, могут возникать аллергические реакции в виде крапивницы, лихорадка, флебиты, анафилактический шок. Кроме того, при внутримышечном введении ПЖ возможно потемнение кожи в местах инъекций, инфильтраты, абсцессы. Если ПЖ для парентерального введения назначают больным гипохромной анемией, не связанной с дефицитом железа, имеется повышенный риск возникновения тяжелых нарушений из–за «перегрузки» железом различных органов и тканей (печень, поджелудочная железа и др.) с развитием гемосидероза.
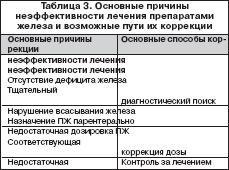
Причины неэффективности лечения препаратами железа
В случае отсутствия или недостаточного эффекта от лечения ПЖ следует выяснить причину с целью возможности ее коррекции. Возможные причины неэффективности лечения ПЖ и способы их коррекции представлены в таблице 3. Необходима убежденность в правильной трактовке всех клинико–лабораторных признаков и в достоверности синдрома ЖДА. Причиной отсутствия или недостаточной эффективности ПЖ может быть недостаточная суточная доза железа, что обычно связано с назначением ПЖ с низким содержанием в нем железа и малым количеством принимаемых таблеток. Так, например, при лечении препаратом, в котором содержится всего лишь 10 мг двухвалентного железа, число принимаемых таблеток должно быть не менее 10 в сутки. Такой режим дозирования неудобен для больных, чем и объясняется, вероятнее всего, невыполнение ими врачебного назначения. С учетом вышесказанного для обеспечения комплаентности следует назначать ПЖ с высоким содержанием железа (не менее 100 мг). Препараты с низким содержанием железа целесообразно использовать в педиатрической практике. Одной из причин неэффективности ПЖ при назначении внутрь может быть нарушение всасывания железа, в частности, у больных с невыявленной или недооцененной кишечной патологией. В этих случаях показано назначение парентеральных ПЖ. В ряде случаев вследствие улучшения самочувствия больные начинают нерегулярно принимать ПЖ или вообще прекращают лечение. В результате показатели гемоглобина не достигают нормальных значений и ЖДА при этом остается фактически недолеченной. С учетом этого длительность насыщающей терапии ПЖ должна определяться сроками достижения нормального уровня гемоглобина, что требует постоянного лабораторного мониторинга. Ряд больных не всегда выполняют назначение врача (регулярность приема ПЖ, достаточная продолжительность и т.д.). В некоторых случаях это может быть обусловлено развитиемпобочных эффектов от ПЖ и самостоятельным прекращением лечения. Поэтому необходим контроль за лечением, эффективностью, переносимостью ПЖ со стороны врача, среднего медперсонала, родственников больных. Отсутствие эффекта от ПЖ может быть связано с неустраненными причинами ЖДА, среди которых клинически наиболее значимыми являются скрытые кровопотери из желудочно–кишечного тракта, чаще из кишечника (невыявленная опухоль!). С учетом этого в подобных ситуациях при исключении других возможных причин неэффективности ПЖ необходимо тщательное эндоскопическое исследование кишечника (в ряде случаев – повторное). Таким образом, у больных ЖДА наряду с устранением причины обязательна патогенетическая терапия ПЖ (ПСЖ и ПЖК), которые должны назначаться преимущественно внутрь. Тактика лечения ПЖ предусматривает выбор пути введения ПЖ с учетом клинической ситуации, оптимального ПЖ с достаточным содержанием в нем железа, оценку эффективности и переносимости препарата, длительность насыщающей и обоснованность поддерживающей терапии. Своевременная верификация синдрома ЖДА и выявление ее причины, адекватная патогенетическая терапия с назначением ПЖ с оптимальными фармакокинетическими свойствами, клинической эффективностью, переносимостью позволяет корригировать анемический синдром и обеспечивать достаточный уровень качества жизни у данной категории пациентов.
Источник