Супрастин при обструктивном бронхите у детей
Применение антигистаминных препаратов для снятия аллергических проявлений достаточно часто является необходимой мерой. Они назначаются не только в монотерапии, но и в комплексе с другими лекарствами, позволяя увеличить их эффективность.

Противопоказания
Перед началом использования супрастина следует выяснить, нет ли у пациента к нему следующих противопоказаний:
- наличие гиперчувствительности к веществам в составе лекарства;
- острых приступов бронхиальной астмы;
- беременности и кормления грудью.
Антигистаминное средство не следует назначать детям до трех лет.
При бронхите назначают Супрастин с повышенной осторожностью:
- при нарушении мочевыведения;
- при гиперпластических изменениях предстательной железы;
- при патологиях функций сердечно-сосудистого аппарата, печени и почек;
- при глаукоме (закрытоугольной);
- у пожилых пациентов.
Если необходима терапия бронхита антигистаминными препаратами, но у больного есть противопоказания к Супрастину, проводится замена лекарства его аналогом.
Побочные эффекты
Как и любое лекарство, противоаллергенные вещества кроме положительного воздействия во время терапии могут вызывать негативные побочные проявления. Именно поэтому при бронхите принимать Супрастин следует только по назначению врача.
Побочное действие Супрастина может проявляться следующими симптомами:
- гипервозбудимость, головные боли, расстройства координации, нарушения сна;
- патологии сердечного ритма; снижение артериального давления;
- болезненность и дискомфорт в области живота, пищеварительные расстройства, рвота и тошнота;
- увеличение внутриглазного давления;
- нарушение функций мочевыведения;
- аллергические проявления.
При развитии вышеописанных или любых других состояний необходимо прервать терапию и обратиться за консультацией к врачу-специалисту, который изменит схему лечения или произведет замену на другое антигистаминное средство.

Дозировка и способ использования
Супрастин при бронхите применяется в следующих дозах:
- взрослые -1 таблетка от 3 до 4 раз на протяжении дня;
- детям 3 — 6 лет — полтаблетки два раза в сутки;
- лечить бронхит Супрастином у ребенка от 3 до 14 лет следует в дозировке 1/2 таблетки от двух до трех раз в день.
Протяженность лечения бронхита назначается врачом индивидуально и зависит от течения болезни и состояния пациента.
Внутривенное и внутримышечное введение препарата применяется в случае крайней необходимости и под строгим контролем специалиста.
Заключение
Супрастин — антигистаминное средство, давно и успешно использующееся для снятия аллергических проявлений. Многочисленные клинические испытания и положительные отзывы врачей и пациентов подтверждают эффективность лекарства.
При использовании Супрастина для лечения бронхитов, очень важно учитывать то, что он усиливает воздействие многих медикаментов, например барбитуратов, анальгезирующих веществ, лекарств, обладающих атропиноподобными свойствами (м-холиноблокаторов). В сочетании со средствами, проявляющими ототоксичное воздействие, негативные эффекты могут увеличиваться.
Супрастин при обструктивном бронхите является незаменимым препаратом, поскольку он помогает снять отек слизистой и значительно облегчить состояние пациента.
Источники:
Видаль: https://www.vidal.ru/drugs/suprastin__789
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=a90310f8-1e55-491e-8e09-4a0ff15be728&t=
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Понравился наш сайт? Расскажи о нем друзьям
Источник
Анонимный вопрос · 18 февраля 2018
22,4 K
Врач-педиатр. Закончила Российский национальный исследовательский медицинский… · health.yandex.ru
Обструктивный бронхит – это состояние бронхов, при котором возникает препятствие прохождению воздуха в легкие и обратно.
Другими словами, обструктивный бронхит – это симптом дыхательной недостаточности.
Помимо признаков респираторной вирусной инфекции, ребенку становится тяжело дышать, поэтому важно обратиться к врачу для очного осмотра или вызвать врача скорой помощи для купирования симптомов. Обычно назначаются ингаляции с беродуалом, пульмикортом, прием антигистаминных препаратов. Муколитические препараты обычно не назначают, так как они угнетают кашлевой рефлекс, что может ухудшить состояние ребенка. Если у ребенка отмечается заложенность носа, то в этом случае используют солевые растворы для туалета носа, сосудосуживающие и антисептические капли. Стараются давать больше пить жидкости ребенку, обычную теплую воду или яблочный сок, не рекомендуют давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение слизистой оболочки. В помещении, где находится ребенок, желательно, чтобы был умеренно влажный, свежий, прохладный воздух. Регулярно проветривать помещение и проводить влажную уборку.
При приступе кашля и отсутствии ингалятора/небулайзера — можно облегчить состояние ребенка при помощи пара в ванной комнате, включается горячая вода с помощью душа и закрывается ванная комната. Нахождение ребенка может составлять от 15-20 минут в ванной комнате.
При остром обструктивном бронхите — если ребёнок задыхается — только скорая и только под наблюдение врача! Хорошо, что мы живём в городе. Мой 3- х летний ребёнок пережил это дважды — реанимация. Это страшно…. Первый случай — более тяжёлый. Мы столкнулись с этим первый раз, хотя нам с мужем уже было под пятьдесят и это не первый ребёнок! Толчок дал вирус! Слава Богу… Читать далее
Люблю машины, развлечения и себя! Разбираюсь в моде и еде)
Необходимо обратиться к врачу, чтобы он назначил Вам правильное лечение, не стоит рисковать здоровьем ребенка. Чтоб макрота отходила быстрее назначают : Лазолван, Амброксол, Мукосол, Доктор Тайсс. Необходимо начать давать сироп Орвирем. Это простудный препарат.
Если вы разбираетесь в моде и еде, не стоит в комментариях приводить названия каких-либо препаратов и давать… Читать дальше
Как проводить ингаляции от кашля детям?
Практикующий врач-педиатр, автор книг и статей о здоровье
Здравствуйте!
Я настоятельно рекомендую все-таки использовать для ингаляций небулайзер. Этот аппарат превращает лекарственное вещество в мелко дисперстные частички, которые направляются прямиком в воспаленный орган и начинат там работат. Это быстро и эффективно
Всего Вам доброго!
С уважением,
Бутузова Олеся
Прочитать ещё 2 ответа
Как вылечить бронхит в домашних условиях быстро у взрослого?
Быстро вылечить бронхит не получится, так как это тяжелое заболевание и требует обращения к врачу. Для домашнего лечения бронхита нужно много пить теплой жидкости, хорошо подойдёт морс, настой ромашки, чай с мёдом и лимоном. Обязательно увлажнить воздух в помещении, закрыв батареи намоченной тканью или включив специальный прибор. Так же можно делать ингаляции физраствором или минеральной водой. Быстро вылечить бронхит не получится, так как это тяжелое заболевание и требует обращения к врачу.
Прочитать ещё 3 ответа
Как сбить температуру у ребенка?
Врач-педиатр, диетолог. Работаю в клинике Doc+. Стаж по педиатрии с 2009 года…. · health.yandex.ru
Обычно не рекомендуется снижать температуру до 38,5*С, если нет индивидуальных рекомендаций. При температуре выше 38,5 *С обычно используется медикаментозная терапия: жаропонижающие средства на основе парацетамола (панадол, эфералган, цефекон Д) или ибупрофена (нурофен).
Для снижения температуры могут быть использованы физические методы охлаждения: обтирание полотенцем, смоченным в прохладной воде. Водкой и уксуссодержащими растворами обтирать нельзя. Так как кожа очень быстро охлаждается, спазмируются поверхностные сосуды, при этом температуры внутри тела может начать нарастать сильнее.
Если ручки и ножки холодные, постарайтесь растереть их, наденьте теплые носочки, перчатки. Остальные участки тела желательно максимально открыть, чтобы улучшить теплоотдачу.
Прочитать ещё 11 ответов
Чем симптомы коронавируса отличаются от симптомов гриппа?
Врач-эпидемиолог по профилактике ВИЧ/СПИДа, коронавируса/COVID19, венерических… · zen.yandex.ru/epid
При легком течении ничем.
Наиболее распространенными симптомами COVID-19 являются:
- температура,
- слабость,
- сухой кашель.
У некоторых больных могут быть головные боли, боли в теле, заложенность носа, насморк, боль в горле или диарея (понос).
Эти симптомы обычно слабо выражены и начинаются постепенно.
Некоторые люди заражаются, но переносят без симптомов и не чувствуют себя плохо.
Большинство людей (около 80%) выздоравливают от болезни без специального лечения.
Но приблизительно 1 из каждых 6 человек, болеющих COVID-19, болеют хуже и у них возникают проблемы с дыханием. Т.е. началась одышка, вызываем скорую! Температура, кашель — вызываем врача.
Пожилые люди (>60 лет) и те, у кого есть серьезные проблемы со здоровьем, такие как высокое кровяное давление, проблемы с сердцем или диабет, более склонны к развитию серьезного течения заболевания.
Источник: ВОЗ
Для дополнительного чтения:
- Симптомы коронавируса по дням.
- 10 правил поведения во время эпидемии коронавируса, которые могут спасти твою жизнь [советы эпидемиолога]
- Cколько живет коронавирус на поверхности предметов [научные источники]
Длинный ответ от американского профессора: Отличие симптомов коронавируса от ОРВИ, гриппа и обычной аллергии.
Прочитать ещё 23 ответа
Можно ли вылечиться от кашля или бронхита без лекарств, просто сидя дома 2-3 недели?
Сначала надо разобраться, что же за зверь этот бронхит.
Бронхит (лат. bronchitis, от бронх + -itis — воспаление) — заболевание дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Является одной из частых причин обращения за медицинской помощью. В большинстве случаев острого бронхита его причиной является инфекция, например вирусная или бактериальная, и требуется лечение противовирусными препаратами или антибиотиками. Хронический бронхит может развиваться как осложнение острого, или в результате длительного действия неинфекционных раздражающих факторов, таких как пыль. В некоторых случаях при бронхите развивается закупорка бронхов из-за отека слизистой оболочки, такой бронхит носит название обструктивного. Лечение бронхита зависит от провоцирующего фактора, типа течения и формы заболевания.
Итак. Если бронхит вызван вирусом или бактериальной инфекцией, то чем дольше вы откладываете лечение, тем тяжелее будет осложнение. Вплоть до возникновения ПНЕВМОНИИ. Так что задумайтесь.
Однако если бронхит вызван каким-то раздражающим фактором, например постоянное вдыхание пыли или курение, то эти факторы стоит немедленно убрать, но даже в этом случае нужно обратиться ко врачу и, скорее всего, придется попить муколитические и отхаркивающие препараты, просто чтобы не образовался застой слизи (которая там так или иначе будет образовываться, потому что именно она провоцирует кашель), который в дальнейшем может спровоцировать более тяжелую форму бронхита.
Я сама переболела три года назад бронхитом. Месяц ходила и подкашливала, чувствовала себя более менее нормально, с дурости и неопытности просто пила Эреспал и думала, что все обойдется. В конечном итоге когда пришла в поликлинику, мне cito сделали рентген легких в двух проекциях и немедленно госпитализировали в больницу прямо из поликлиники. 2,5 недели уколов антибиотиков и щелочного питья, и все обошлось. Но я навсегда усвоила урок: если начинается кашель и от муколитических и отхаркивающих препаратов в течении трех дней не наблюдается никакого эффекта или еще хуже становится, сразу идти ко врачу. А если присоединяется температура, то сразу же обращаться к терапевту! Это может спасти вам жизнь и здоровье.
Прочитать ещё 2 ответа
Источник
 Обструктивный бронхит у детей — воспаление бронхов, проходящее с нарушением их проходимости. Это заболевание чаще всего встречается в детском возрасте и опасно тем, что может способствовать развитию хронической формы патологии и бронхиальной астмы.
Обструктивный бронхит у детей — воспаление бронхов, проходящее с нарушением их проходимости. Это заболевание чаще всего встречается в детском возрасте и опасно тем, что может способствовать развитию хронической формы патологии и бронхиальной астмы.
Бронхит у ребенка проходит с шумным, учащенным дыханием, хрипами, малопродуктивным кашлем. До 3 лет болезнь переносят примерно 2 из 10 детей, у многих из них в будущем отмечаются рецидивы.
Этиология
Причины обструктивного бронхита у детей прежде всего связаны с проникновением инфекции (микоплазмы, адено- и энтеровирусов, рино- и герпесвирусов, хламидий). Развитию заболевания обычно предшествует ОРВИ и могут сопутствовать насморк, конъюнктивит и др.
В некоторых случаях бронхит у ребенка вызывают плесневые грибки, образующиеся в помещениях с высокой влажностью. В этом случае вместе с лечением обязательно нужно провести обработку комнаты специальными растворами. Иногда при бронхите определить патогенную флору сложно, поскольку она является компонентом нормальной микрофлоры органов дыхания.
В последнее время многие дети страдают аллергическими реакциями. Провоцировать их могут консервированные продукты, >медикаменты, полуфабрикаты, пыльца растений, домашняя пыль, покупные сладости, шерсть животных и многое другое. Аллергический фактор во многом способствует хроническому течению болезни.
Нередко рецидивирующий обструктивный бронхит у детей формируется на фоне гельминтоза, пассивного курения, плохой экологии, наличия очагов хронической инфекции.
Патогенез
У ребенка механизм развития обструктивного бронхита сложен. В результате проникновения вируса возникает воспаление слизистой бронхов с образованием эозинофилов, моноцитов, нейтрофилов и выделением медиаторов. Что в конечном счете вызывает отек, спазм бронхов и чрезмерное вырабатывание вязкого секрета, который ребенок не в силах откашлять. Развиваются идеальные условия для размножения инфекции, а негативные факторы (пассивное курение и т. д.) только поддерживают воспалительный процесс и затрудняют лечение.
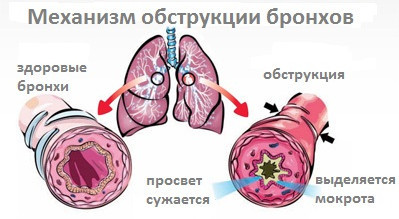
Обструкция — это не только осложнение, но и защитная реакция организма для проникновения патогенного агента вглубь легких, например, у детей с этой формой бронхита практически исключено развитие пневмонии.
Симптомы
Острый обструктивный бронхит у детей обычно отмечается в 2–3 года. Изначально клинические проявления определяются признаками ОРВИ — гипертермия, насморк, першение в горле, слабость. У малышей иногда появляются диспептические симптомы (тошнота, вздутие живота). При бронхите кожа малыша бледная, а вокруг рта имеет синеватый оттенок, шейные лимфоузлы увеличены.
Частичная закупорка бронхов происходит от 1 до 3 дней. При этом ЧДД увеличивается до 50–60 в минуту, выдох становится свистящим, шумным, слышимым на расстоянии, одышка. У ребенка в дыхании участвует вспомогательная мускулатура (мышцы шеи, плеч), крылья носа раздуты, объем грудной клетки увеличен, уступчивые места втянуты. При бронхите кашель приступообразный, мучительный, со скудной мокротой, не приносящий облегчения, возникающий в ночные часы. Мокрота даже при влажном кашле эвакуируется сложно. Обструкция в среднем продолжается неделю, а потом дыхание постепенно нормализуется.
У недоношенного и ослабленного ребенка высокий риск развития хронической формы бронхита и острого бронхиолита, при котором появляются признаки дыхательной недостаточности. Затяжное течение заболевания отмечается при астенизации, рахите, ЛОР-патологии и анемии.
Диагностика
При первых признаках бронхита необходимо как можно скорее провести инструментальные и клинико-лабораторные обследования у ребенка. Осмотр проводит пульмонолог или педиатр, иногда необходима консультация оториноларинголога, аллерголога и иных специалистов.
При перкуссии (простукивании) над легкими диагностируется коробочный оттенок, а при аускультации (выслушивании) определяются двусторонние хрипы. При бронхите в общем анализе крови может выявляться лимфоцитоз, метаболический ацидоз, умеренная гипоксемия.
На рентгеновском снимке обнаруживаются признаки вздутия ткани легких, уплощения купола диафрагмы, изменение положения ребер и расширения корней легких.
По необходимости врач может назначать ПЦР, серологическую и иммунологическую диагностику крови, исследование смывов из носоглотки, постановку аллергопробы, микроскопию мокроты и ее бакпосев.
Для оценки состояния и функционирования дыхательной системы проводят бронхоскопию, исследование дыхательных объемов и бронхоальвеолярный лаваж.
Ребенок должен быть тщательно обследован для предотвращения развития осложнений: бронхиальной астмы, облитерирующего или хронического бронхита, эмфиземы легких, бронхиолита и бронхоэктатической болезни.
Лечение
 Лечение обструктивного бронхита у детей должно проводиться только по назначению врача. Самостоятельное назначение или отмена препаратов, неверная дозировка или несоблюдение длительности курса приема может привести к затяжному течению болезни, переходу ее в хроническую форму, развитию тяжелых осложнений.
Лечение обструктивного бронхита у детей должно проводиться только по назначению врача. Самостоятельное назначение или отмена препаратов, неверная дозировка или несоблюдение длительности курса приема может привести к затяжному течению болезни, переходу ее в хроническую форму, развитию тяжелых осложнений.
Во многих случаях обструктивный бронхит лечится в домашних условиях. Госпитализация обычно производится при первом приступе бронхоспазма, когда у родителей нет навыка, аппаратов для ингаляционной терапии и лекарственных препаратов для борьбы с заболеванием.
Кроме этого, лечение обструктивного бронхита в стационаре может быть показано в следующих случаях:
- возраст ребенка менее 1 года;
- дыхательная недостаточность II ст. (одышка в покое более 40 дыхательных движений в минуту, цианоз, то есть посинение носогубного треугольника, вялость, синюшность кистей, стоп);
- выраженная интоксикация (лихорадка, слабость, отказ от еды, тошнота и рвота);
- подозрение на воспаление легких;
- неэффективность амбулаторного лечения.
Лечение обструктивного бронхита в домашних условиях включает следующие компоненты:
- режим и питание;
- снятие (купирование) приступа обструкции;
- медикаментозное лечение;
- массаж;
- физиотерапия.
Режим и питание
 В первые дни болезни ребенок должен соблюдать постельный режим. Рекомендуется поднять изголовье кровати. В течение дня ребенку нужно менять положение тела, садиться, наклоняться. Необходимо несколько раз в день свешиваться с края кровати, чтобы облегчить отхождение мокроты.
В первые дни болезни ребенок должен соблюдать постельный режим. Рекомендуется поднять изголовье кровати. В течение дня ребенку нужно менять положение тела, садиться, наклоняться. Необходимо несколько раз в день свешиваться с края кровати, чтобы облегчить отхождение мокроты.
Необходимо увлажнять воздух в комнате, регулярно ее проветривать, обеспечить достаточное освещение прямыми солнечными лучами. Не следует повышать температуру воздуха выше 22˚С, потому что это вызывает пересушивание слизистых оболочек.
Необходимо ограничить контакт ребенка с аллергенами — заменить пуховые подушки на синтетические, убрать одеяла, ковры и другие источники пыли, вынести из комнаты растения, аквариум, не пускать домашних животных, ежедневно делать влажную уборку.
Ребенок должен больше пить. Полезна щелочная минеральная вода без газа, чай с молоком, отвар шиповника (при отсутствии аллергии на него).
Пища должна быть легкая, но питательная, с исключением пищевых аллергенов (цитрусовые, шоколад, яйца, рыба, мед и другие). Предпочтительнее молочно-растительная диета.
Купирование приступа бронхиальной обструкции
Для снятия спазма бронхов применяются лекарства в виде ингаляций. Ингаляции можно проводить с помощью небулайзера или готовых аэрозолей. У детей до 3 лет применение аэрозолей ограничено из-за сложностей с вдыханием препарата.
Для снятия бронхоспазма сначала необходимо провести ингаляцию с бронхолитиком. У детей до 3 лет это обычно беродуал в смеси с физиологическим раствором через небулайзер, у более старших детей возможно использование вентолина (сальбутамола) через небулайзер или с использованием готового аэрозоля. Бронхолитический препарат расширит бронхи и облегчит дыхание.
У маленьких детей облегчить ингаляцию поможет специальное устройство — спейсер, помогающее накопить лекарственный аэрозоль в ограниченном объеме, а потом вдохнуть его. При отсутствии и небулайзера, и спейсера можно попробовать отрезать дно у пластиковой бутылки, проложить обрезанный край салфеткой, брызнуть в бутылку 2–3 дозы аэрозоля и приложить край к лицу ребенка, чтобы он вдохнул лекарство. Такое импровизированное устройство не заменяет собой спейсер или небулайзер, но в критической ситуации поможет облегчить состояние ребенка.
После ингаляции состояние ребенка улучшится, хрипы ослабеют, начнет откашливаться мокрота. Через 15 минут после ингаляции с бронхолитиком нужно сделать такую же ингаляцию с местным глюкокортикоидом — пульмикортом. Пульмикорт обладает противовоспалительным, противоотечным, антиаллергическим действием. Назначить его должен врач. Обычно его применяют при обструкции средней и тяжелой степени.
При неэффективности таких мероприятий необходимо вызывать «скорую помощь». Неоднократное повторение ингаляций с бронхолитическими препаратами может вызвать усиление обструкции.
Медикаментозное лечение
 После купирования приступа обструкции чаще всего назначаются ингаляции с муколитическими препаратами. Их следует с осторожностью применять у детей до года, так как они могут не справиться с большим количеством образующейся жидкой мокроты. Использование муколитиков у маленьких детей обязательно должно сочетаться с дренирующим массажем.
После купирования приступа обструкции чаще всего назначаются ингаляции с муколитическими препаратами. Их следует с осторожностью применять у детей до года, так как они могут не справиться с большим количеством образующейся жидкой мокроты. Использование муколитиков у маленьких детей обязательно должно сочетаться с дренирующим массажем.
Препараты ацетилцистеина менее предпочтительны, так как вызывают образование обильной жидкой мокроты. Лучше всего использовать препараты амброксола («Лазолван») в ингаляциях через небулайзер или в виде сиропа.
Хорошо себя зарекомендовал сироп «Аскорил», являющийся комбинацией бронхолитика сальбутамола, бромгексина и гвайфенезина, облегчающих отхождение мокроты.
В остром периоде следует ограничить применение растительных средств, так как они могут усилить бронхоспазм аллергической природы. Их можно применять при стихающем обострении вместо муколитических средств в течение 7–10 дней («Геделикс», «Бронхикум» и другие по назначению врача).
Может применяться препарат «Эреспал», обладающий свойством расширять бронхи, облегчать отхождение мокроты и уменьшать ее количество.
Ингаляции с бронхолитиками после купирования обструкции чаще всего назначаются на ночь.
В тяжелых случаях возможно курсовое применение ингаляций пульмикорта.
Препараты, подавляющие кашель, применяются ограниченно, только при сухом навязчивом кашле. Могут использоваться «Синекод», «Либексин». Кодеинсодержащие средства у детей не используются.
Решение о назначении антигистаминных препаратов в каждом конкретном случае принимает врач. Они показаны преимущественно при аллергической природе бронхита. Обычно назначаются современные антигистаминные препараты («Зиртек», «Кларитин») в возрастной дозировке. Использование таких препаратов, как «Супрастин», возможно при необходимости уменьшить количество обильной жидкой мокроты.
Противовирусные и иммуномодулирующие средства довольно часто назначаются при обструктивном бронхите, особенно в дебюте болезни. Их назначение оправдано при инфекционной природе заболевания (острая респираторная вирусная инфекция). Могут использоваться свечи «Виферон», в более старшем возрасте — «Эргоферон», «Кагоцел».
Антибиотики при обструктивном бронхите назначает врач с учетом клинической картины заболевания. В современных условиях эти препараты назначаются при подозрении на бактериальную природу бронхита. Чаще всего они используются при ухудшении состояния на фоне обычной терапии (повторная «свечка» лихорадки через 2–3 дня, ухудшение самочувствия, появление гнойной мокроты, усиление хрипов в легких, нейтрофильный лейкоцитоз и повышение скорости оседания эритроцитов в анализе крови). Принять решение о назначении антибиотиков в первые дни болезни может только врач.
Самолечение опасно аллергическими реакциями, а промедление с назначением антибиотиков ведет к тяжелым осложнениям болезни. Необходимо провести весь курс антибиотиков (не менее 5, а обычно 10 дней) для полной элиминации (уничтожения) микробов и предотвращения развития лекарственной устойчивости в будущем. Чаще всего назначаются ингибитор-защищенные пенициллины или макролиды II поколения, достаточно безопасные и эффективные при бронхиальной бактериальной инфекции.
Массаж
Массаж — необходимая составляющая лечения обструктивного бронхита у детей. Утро необходимо начинать с постурального массажа: ребенок свешивается с кровати, взрослый производит поколачивания ладонью вдоль позвоночника, в межлопаточной области по направлению к шее, в течение нескольких минут. Такой же массаж необходимо проводить после ингаляций.
Кроме этого, полезно проводить обычный массаж воротниковой зоны и спинки. Можно растирать ребенка барсучьим жиром. Нельзя проводить массаж с использованием растительных компонентов и эфирных масел, это может спровоцировать спазм бронхов.
В течение дня можно предложить ребенку иногда надувать воздушные шары. Однако нельзя допускать утомления дыхательных мышц, так как это приведет к затруднению откашливания мокроты. Полезна дыхательная гимнастика.
Физиотерапия
В домашних условиях при нормальной температуре тела можно делать согревающие компрессы на межлопаточную область (например, картофельные). Нельзя применять горчичники, они могут усилить аллергическую реакцию и бронхоспазм.
Паровые ингаляции с лекарственными растениями нужно исключить.
Допускается применение теплых ножных ванн, растирание голеней и стоп разогревающими мазями (при нормальной температуре тела).
В период выздоровления может быть назначен курс физиолечения в поликлинике (электрофорез лекарств, лазеротерапия, УВЧ).
Профилактика
Профилактика в первую очередь нужна ребенку, часто болеющему ОРВИ, имеющему очаги инфекции и случаи аллергии в анамнезе. У детей, перенесших рецидивирующий обструктивный бронхит, в 20% случаев развивается бронхиальная астма. Поэтому ребенок после перенесенного заболевания должен находиться под наблюдением у аллерголога, педиатра и пульмонолога. Обязательны профилактические действия по предотвращению повторных случаев бронхита.
Основные меры профилактики:
- предупреждение вирусных инфекций;
- своевременное прохождение вакцинации;
- регулярная влажная уборка помещений;
- обеспечение гипоаллергенной среды;
- прогулки на свежем воздухе, закаливание;
- ранняя борьба с плесневым грибом.
Источник

