Стенозирующий атеросклероз медикаментозное лечение
Атеросклероз сосудов: лечение. Медикаментозная терапия и диета для снижения уровня холестерина.
мая 4, 2012
Атеросклероз сосудов приводит к развитию ишемической болезни сердца и мозга, инсультам и инфарктам, поражает сосуды нижних конечностей и внутренних органов. В результате атеросклероза развиваются болезни, которые являются основной причиной смерти и инвалидизации людей в России. Поэтому так важны профилактика и лечение атеросклероза.
Как известно, артериальная гипертензия. курение, злоупотребление алкоголем, избыточная масса тела, неправильное питание и малоподвижный образ жизни являются основными факторами риска, способствующими прогрессированию атеросклероза сосудов. Так, например, у людей, страдающих ожирением, курящих и имеющих артериальное давление выше 140/90 риск смерти от болезней, вызванных атеросклерозом сосудов, повышается в 6 раз. Считается, что уровень холестерина крови должен быть ниже отметки 5,2 ммоль/л у пациентов без поражения органов-мишеней, и менее 3,8 ммоль/л у тех из них, кто страдает ишемической болезнью сердца.
Лечение и профилактика атеросклероза должны начинаться с коррекции образа жизни. Первоочередная задача: избавиться от тех факторов риска, которые приводит к выраженному прогрессированию заболевания: курения, злоупотребления алкоголем.
Физическая активность в разумных пределах (ходьба,бег,плавание и др.) с учетом сопутствующих заболеваний способствует снижению лишнего веса, снижению выработки стрессовых гормонов, что положительно сказывается на пациентах.
Диета для профилактики и лечения атеросклероза
1. Ограничение холестерина, получаемого с пищей. Диета пациентов, страдающих атеросклерозом, должна содержать минимальное количество продуктов, богатых холестерином, таких как внутренние органы животных (почки, печень, желудки и пр.), яичный желток, сырокопченые колбасы. Так, суточная норма потребления холестерина должна составлять менее 300 мг. Для сравнения: в 100г почек содержится 1126 мг холестерина, в одном яичном желтке 202 мг.
2. Коррекция калорийности пищи. Человек, занятый интеллектуальным трудом или имеющий работу, при которой физические нагрузки не велики, должен потреблять 1900-2500 ккал/сут. для того, чтобы покрыть свои энергозатраты. Как правило, пациенты с атеросклерозом сосудов нуждается в подборе низкокалорийной диеты, поскольку страдают от избыточного веса. Если Индекс Массы Тела превышает 30, диагностируется ожирение. Для расчета ИМТ достаточно вес в килограммах разделить на квадрат роста в метрах.
Для эффективного снижения веса необходимо снизить калорийность питания на 500-700 ккал.
3. Изменение нутриентного состава пищи. Помимо ограничения продуктов, богатых холестерином, важно также отказаться от пищи, содержащей большое количество животных жиров и легкоусвояемых углеводов. Так, из рациона должны быть исключены сладости, мучные и кондитерские изделия, сахар. Потребность в углеводах (составляющих 55-60% калоража «правильного» рациона) должна восполняться за счет употребления фруктов и овощей. Не очень сладкие фрукты и ягоды (не виноград и не бананы) и свежие овощи к тому же содержат клетчатку, благотворно влияющую на перистальтику кишечника, что, в свою очередь, также способствует снижению уровня холестерина крови.
Жиры. Жиры должны обеспечивать не более 30% калоража пищи. Поскольку в прогрессировании атеросклероза наравне с уровнем холестерина решающее значение играет соотношение атерогенных и антиатерогенных фракций липидов, важно изменить жировой состав потребляемой пищи.
Необходимо снизить количество потребляемых насыщенных жирных кислот таким образом, чтобы за счет них восполнялось не более 10% энергозатрат организма. К продуктам, богатым насыщенными жирными кислотами относятся сливочное масло, сметана, животные жиры (говяжий, свиной, бараний и прочие). Восполнять потребность в жирах стоит за счет полиненасыщенных жирных кислот, которыми изобилуют растительные масла (оливковое, подсолнечное), мясо птицы и рыба, морепродукты.
Медикаментозное лечение атеросклероза сосудов
1. Статины. Препараты этой группы замедляют прогрессирование атеросклероза сосудов и увеличивают продолжительность жизни больных. Так, применение статинов снижает смертность пациентов с заболеваниями, вызванными атеросклерозом, на 30%.
Статины подавляют активность фермента, участвующего в синтезе холестерина, препятствуют накоплению холестерина в клетках (макрофагах), а также подавляют агрегацию тромбоцитов и образование тромбов на поврежденной бляшке.
Эффект статинов проявляется приблизительно через полгода постоянного приема, и выражается в виде снижения уровня холестерина и атерогенных липопротеидов (низкой и очень низкой плотности, триглицеридов, липопротеида-α и др.). Статины следует принимать на ночь во время приема пищи, не разжевывая, иногда — дважды в день, утром и вечером.
К препаратам группы статинов относятся:
- Симвастатин (Зокор, Вазилип, Симгал), назначается в суточной дозе 5-40 мг.
- Розувастатин (Крестор), рекомендуется прием единожды за день в дозировке 10-20 мг;
- Ловастатин (Кардиостатин) назначается по 20-40 (до 80) мг/сут;
- Аторвастатин (Торвакард, Аторис, Липримар, Тулип) 1 раз в сутки в дозировке 10-80 мг (начальная доза 10 мг, увеличение дозировки не чаще 1 раза в месяц под наблюдением врача).
2. Фибраты. препараты этой группы не влияют на концентрацию холестерина крови, но снижают уровень триглицеридов, которые также ускоряют прогрессирование атеросклероза сосудов. Так, применение фибратов снижает риск смерти при ишемической болезни сердца на 1/3.
Наиболее распространенными фибратами являются:
- Фенофибрат (Трайкор) — применяется по 100 мг 2-3 раза в день (максимальная дозировка 400 мг/сут), микронизированные формы (Липантил 200М) — по 1 капсуле 200 мг 1 раз в сутки.
- Безафибрат (Безалип) — по 200 мг 3 раза в сутки.
- Ципрофибрат (Липанор) назначается по 100-200 мг 1 раз в сутки.
Фибраты имеют множество побочных эффектов, которые, впрочем, проявляются нечасто. Пациенты, принимающие фибраты, должны регулярно сдавать анализ крови для определения печеночных ферментов: повышение АЛТ в 2 раза выше нормы служит показанием к отмене препаратов этой группы. Фибраты противопоказаны при заболеваниях печени.
3. Секвестранты жирных кислот. Используются в качестве дополнительного средства при лечении статинами или фибратами, поскольку усиливают их эффект. Механизм действия секвестрантов сводится к связыванию желчных кислот в кишечнике. В результате организм стремится восполнить их уровень, создавая желчные кислоты из холестерина. В результате секвестранты снижают уровень холестерина крови на 10-20%.
- Колестирамин (Квестран) назначается по 1-6 пакетиков в сутки. Принимать его нужно перед едой, предварительно (за 10 минут до приема) растворив содержимое в 60-80 мл жидкости.
4. Никотиновая кислота (Витамин РР) снижает уровень холестерина и атерогенных липопротеидов (липопротеидов очень низкой плотности, липопротеидов-α, а также триглицеридов), к тому же повышает уровень «хороших», антиатерогенных, липопротеидов высокой плотности на 30%. Все это приводит к снижению частоты инфаркта миокарда более чем на четверть. Никотиновая кислота, несмотря на ее высокую эффективность в лечении атеросклероза, широко не применяется в связи с обилием побочных эффектов и противопоказаний. Так, ее прием запрещен при тяжелой артериальной гипертензии, заболеваниях печени и почек, язвенной болезни желудка и двенадцатиперстной кишки, подагре.
В случае, если врач сочтет возможным прием этого препарата, назначается витамин РР в дозе 1500-3000 мг в сутки, но начинать ее прием следует с дозировки в 300 мг, а при хорошей переносимости доза постепенно повышается.
Понравилось ( 0 )
( 0 )  ( 0 )
( 0 )
Принципы лечения атеросклероза
Общие сведения
При подтвержденном диагнозе атеросклероз. лечение подразумевает проведение множества сложных, длительных и трудоемких процедур. Мелочей в этом деле нет и быть не может, поэтому пациент должен морально и физически подготовиться к соблюдению всех рекомендаций лечащего врача. В настоящее время атеросклероз сосудов вылечивается с помощью диеты, физических упражнений и медикаментов. Вкратце рассмотрим нюансы каждой методики.
Диета

Поскольку атеросклероз конечностей и головного мозга часто связан с отложениями жиров на стенках сосудов, больному необходимо правильно питаться. Главное правило здесь – свести к минимуму потребление высококалорийных продуктов. Прежде всего, пациент должен отказаться от животных жиров, мяса (за исключением курицы), некоторых молочных продуктов (молоко, жирный творог, сыр, сливки) и яичных желтков. Все эти продукты – основные источники холестерина. Кроме того, они нарушают качественные характеристики крови, углеводный обмен и приводят к тромбоообразованию. Также следует ограничить количество потребляемых растительных масел, поскольку они снижают концентрацию липопротеидов высокой плотности, из-за чего часто развивается атеросклероз нижних конечностей. Список рекомендованных продуктов выглядит следующим образом:
- продукты, сделанные из муки грубого помола – связывают содержащийся в пище холестерин, выводят из организма нитраты, нитриты, тяжелые металлы и канцерогены;
- морепродукты – блюда из кальмаров, мидий, морской капусты. В них содержится органический йод, который предотвращает облитерирующий атеросклероз, и витамин B6, активно участвующий в процессе жирового обмена;
- печеный картофель, укроп, зеленый лук, петрушка, чернослив, бананы, черная смородина и прочие продукты, богатые солями кальция;
- овсяные или кукурузные хлопья, йогурты, соевая пища;
- свежие овощи и фрукты, за исключением винограда и соков на его основе.
Заметим также, что современное лечение атеросклероза сосудов подразумевает распределение стандартного рациона на несколько приемов пищи. Идеальный вариант – питаться 5-6 раз в день, причем последний прием должен быть не позднее 19 часов. Что касается мороженого, сладостей и алкогольных напитков. Поскольку атеросклероз, симптомы которого все чаще наблюдаются у молодых людей, связан с уменьшением просвета сосудов, пациентам категорически запрещено употреблять шоколад, сдобные пирожные, крепкий алкоголь. коктейли и сливочное мороженое.
Жесткая диета назначается на срок до 3-4 месяцев. В течение этого времени за пациентом ведется постоянное наблюдение. Если атеросклероз аорты продолжает развиваться, то диета ужесточается. Одновременно с этим больному назначается медикаментозное лечение атеросклероза сосудов.
Медицинские препараты, эффективные при лечении атеросклероза
Сразу хочется сказать о том, что употреблять прописанные средства придется очень долго, а во многих случаях – всю жизнь. По этой причине следует правильно подойти к выбору лекарств, дабы снизить до минимума шанс возникновения побочных эффектов. В настоящее время лечение атеросклероза нижних конечностей и головного мозга производится с помощью:
- статинов – активная группа гипохолестеринемических средств, которые блокируют образование холестерина в печени человека. Наиболее заметные представители данной группы – ловастатин, симвастатин, правастатин и флувастатин. Все они снижают количество холестерина и препятствуют образованию атеросклерозных бляшек;
- фибратов – производные фибровой кислоты, которые повышают количество липопротеидов высокой плотности и снижают общий холестерин. В последние годы врачи постоянно спорят по поводу того, допустимо ли лечить фибратами церебральный атеросклероз и другие формы заболевания. Одни категорически против их использования из-за побочных эффектов, другие считают, что без фибратов вообще не стоит начинать лечение. Истина, как обычно это бывает, где-то посередине. При неконтролируемом приеме фибраты действительно могут быть опасны, поэтому все схемы лечения необходимо согласовывать со специалистом-кардиологом. К препаратам данной группы относятся: клофибрат, фенофибрат, безафибрат и гемфиброзил.
- никотиновой кислоты – также как и фибраты повышает содержание липопротеидов, одновременно снижая концентрация триглицеридов. Применение никотиновой кислоты оправдано в тех случаях, когда атеросклероз сосудов связан с повышенным содержанием холестерина высокой плотности. Препарат расширяет сосуды, но при этом вызывает покраснение кожи, поэтому принимать его следует с осторожностью и регулярно наблюдаться у врача. Одной из новых лекарственных форм никотиновой кислоты является эндурацин, избавленный от большинства побочных эффектов исходного продукта.
Среди гипохолестеринемических средств следует также отметить колестипол, неомицин, пробукол, гуарем, липостабил, бензафлавин и эйконол. Они по-разному воздействуют на организм, но в итоге решают одни и те жезадачи: снизить уровень холестерина, нормализовать обмен веществ, блокировать образование атеросклерозных бляшек.

Общие принципы лечения атеросклероза
Наряду с диетой и медикаментозными средствами, лечение атеросклероза нижних конечностей и головного мозга подразумевает и коррекцию факторов риска. Вторичная профилактика осложнений включает в себя: снижение избыточного веса, отказ от курения и алкогольных напитков, регулярные занятия спортом. Все подобные мероприятия принесут видимый эффект далеко не сразу, но он обязательно проявится спустя несколько месяцев. Впрочем, в данном случае говорить о сроках лечения бессмысленно,ведь мы уже заметили выше, что некоторые пациенты пытаются избавиться от атеросклероза на протяжении всей сознательной жизни.
Медикаментозное лечение атеросклероза сосудов

Лечение атеросклероза осуществляется в соответствии со следующими принципами:
1. Первоочередным мероприятием в лечении является устранение факторов риска развития заболевания. фактически эти мероприятия являются такими же, как и при профилактике развития атеросклероза. однако направлены они на предотвращение прогрессирования заболевания (фактически меры вторичной профилактики).
2. Рациональное питание при атеросклерозе и нормализация массы тела является методом стартовой терапии, на начальных стадиях болезни диетическое питание и устранение факторов риска позволяет обойтись без методов медикаментозной терапии.
3. Медикаментозная терапия подразумевает применение целого ряда препаратов, но их использование считается рациональным только при наличии факторов риска развития сердечно-сосудистых осложнений или неэффективности диетотерапии в течение 2-4 месяцев.
4. Патогенетическая и симптоматическая терапия, которая подразумевает применение препаратов для стабизации функции печени, антиоксидантной терапии (поскольку недостаточность антиоксидантной системы играет значительную роль в патогенезе атеросклероза), а также препаратов, которые влияют на состояние сосудистого русла и тромбоцитов (с целью снижения агрегации и препятствования развитию осложнения в виде ИБС, острого нарушения мозгового кровообращения и т.д.).
Препараты для лечения атеросклероза сосудов
Для лечения атеросклероза сосудов применяют так называемые гиполипидемические средства, а именно:
1. Секвестранты желчных кислот. Эти препараты (холестриамин, холестипол и ионообменные смолы) усиливают выведение желчных кислот, тем самым усиливая их синтез в печени. Для образования желчных кислот необходимы липиды, которые поступают из крови, таким образом содержание атерогенных липопротеидов в крови снижается.
2. Статины (ловастатин, симвастатин, аторвастатин, розувастатин, пиковастатин). Препараты ингибируют фермент, который принимает участие в синтезе холестерина (ГМГ КоА редуктазу), тем самым уменьшая образования в тканях холестерина и уменьшая содержание атерогенных липопротеидов в сыворотке крови. Статины могут оказывать негативное влияние на печень, поэтому лечение атеросклероза статинами, как правило, сопровождается назначение гепатопротекторов (эссенциале, гепабене).
3. Фибраты (гемфиброзил, фенофибрат). Препараты активируют фермент липопротеидлипазу, тем самым усиливая катаболизм (распад) жиров и снижая концентрацию атерогенных липопротеидов в сыворотке крови. Побочным эффектом препаратов может быть развитие тяжелых аритмий, поэтому назначают их с осторожностью.
4. Никотиновая кислота. Затормаживает выделение высших жирных кислот из жировой ткани. Кроме того, считается что никотиновая кислота способствует повышению в крови антиатерогенных липопротеидов высокой плотности. Эффективна никотиновая кислота только в очень больших дозах, в которых она обладает множеством побочных эффектов, поэтому назначается с осторожностью, начиная с малых доз, которые постепенно увеличивают.
Эффекты медикаментозной терапии атеросклероза
Атеросклероз является необратимым состоянием, поэтому эффект от лечения атеросклероза сводится не к устранению заболевания, а к достижению ряда клинически значимых эффектов, в частности:
1. Стабилизации атеросклеротической бляшки. Считается, что инфаркт миокарда и инсульт являются следствием разрыва покрышки бляшки. Стабилизация же атеросклеротической бляшки позволяет предотвратить развитие этих осложнений.
2. Улучшение функционального состояния эндотелия. Благодаря улучшению функционального состояния эндотелиоцитов усиливается выделение ими мощного сосудорасширяющего фактора – оскида азота. Благодаря этому устраняются симптомы атеросклероза. вызванные сужением просвета сосуда, что позволяет добиться лучшего клинического эффекта.
3. Уменьшение повреждения сосудистой стенки и воспалительной реакции в ней за счет уменьшения проникновения липидов в интиму сосудов и образования пенистых клеток (одно из звеньев патогенеза атеросклероза ).
4. Повышение уровня антиатерогенных липопротеидов и удаление липидов из атеросклеротической бляшки, благодаря чему удается достичь ее небольшой регрессии, полное устранение заболевания, как уже говорилось выше, несмотря на проводимое и достаточно эффективное лечение атеросклероза, невозможно.
Источник
Атеросклеротическое заболевание сосудов и артерий нижних конечностей возникает по разным причинам, а его лечение обычно сопряжено с приемом лекарственных препаратов на протяжении всей жизни. Опасность болезни в нарушениях работы внутренних органов, появлении гангрены и повышенном риске летального исхода.
Атеросклероз нижних конечностей
По уровню смертности заболевания системы кровообращения занимают в мире одно из первых мест. Атеросклероз лидирует в списке опасных болезней, а его диагностирование происходит все чаще и чаще. Называют атеросклерозом хроническую болезнь, которую вызывает отложение холестерина на сосудистых стенках.
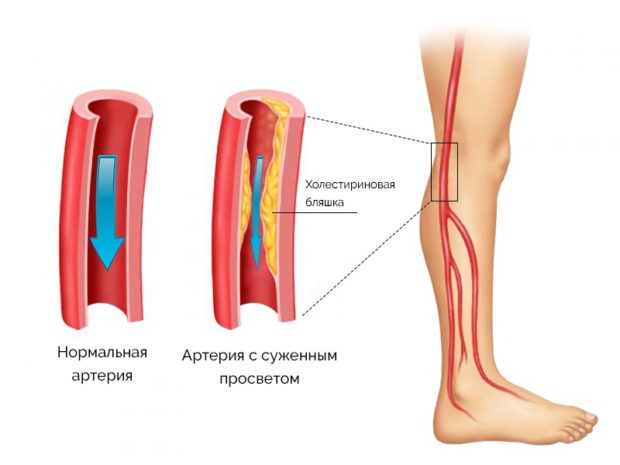
К причинам атеросклероза относят:
- Возраст и пол;
- Наследственность;
- Наличие вредных привычек;
- Ожирение;
- Сахарный диабет;
- Гипертонию;
- Нарушенный обмен веществ;
- Гиподинамию и частые стрессы;
- Неблагоприятную экологию;
- Неправильное питание.
Возникать атеросклеротические бляшки могут даже в детстве, но проявлять себя начинают в пожилом возрасте. Медики выделяют 6 основных стадий развития патологии:
- Долипидную. Она характеризуется повышением проницаемости сосудистых стенок, что приводит к локальному нарушению метаболизма;
- Липоидозную. Эта стадия сопровождается образованием жировых тел и формированием из них участков с повышенным содержанием пенистых клеток и холестерина;
- Липосклероз. Во время этапа происходит усиление воспалительных процессов и нарастания соединительной ткани;
- Атероматоз. Для этой стадии характерен распад холестериновой бляшки;
- Иъязвление. Этап сопровождается разрушением бляшки и выбросом в кровь ее содержимого. На стенках сосудов возникает эрозия, которая наполняется тромбоцитами и элементами, свертывающими кровь;
- Атерокальциноз. Стадия связана с оседанием в тромбе солей кальций, что приводит к уплотнению стенки сосуда и стенозу.
Также выделяют несколько степеней развития болезни:
- На начальной болевые ощущения возникают только при повышенных физических нагрузках;
- На средней — безболезненно можно пройти не более 250 м;
- На критической стадии боль возникает даже в спокойном состоянии и во время сна;
- На осложненной стадии болезненные ощущения дополняются появлением некротических очагов, которые могут привести к образованию гангрены.
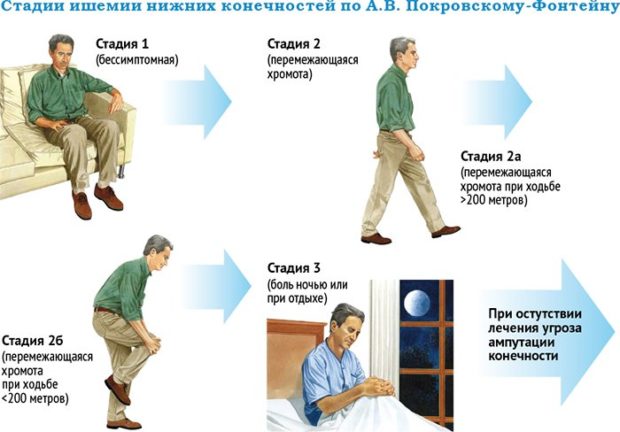
Характерным симптомом заболевания является перемежающаяся хромота, которая проявляется в болезненных ощущениях в голени, ягодицах или бедрах. Боль исчезает во время кратковременного отдыха. Связано это явление с недостатком периферического кровотока во время ходьбы и повышением уровня артериального кровообращения в состоянии покоя.
Атеросклероз нижних конечностей повышает риск развития аритмии сердца, ИБС, инсульта головного мозга, гангрены, почечной недостаточности и инфаркта миокарда.

У больных с диагнозом АНЖ критической или осложненной стадии высока вероятность внезапной смерти от болезней сердца.
Принципы терапии заболевания
Традиционная терапия заболевания направлена на:
- Нормализацию уровня холестерина в крови, а также понижение содержания ЛПНП и повышение — ЛПВП;
- Улучшение состояния сосудов;
- Устранение сторонних сопутствующих болезней и осложнений.
К основным принципам медикаментозного лечения в медицине относят:
- Предотвращение разрушения бляшки;
- Снижение вероятности появления осложнений;
- Снижение вероятности возникновения тромбоза;
- Повышение антиоксидантной защиты организма;
- Стабилизация эндокринной и иммунной системы.
При острой фазе болезни приоритетной задачей становится удаление тромба и предотвращение его повторного развития. Хирургическое вмешательство назначается в случаях, когда лекарственные препараты не дают положительного эффекта.

Немедикаментозные средства направлены на корректировку изменяемых факторов:
- Отказ от курения и алкоголя;
- Соблюдение диеты;
- Снижение объемов тела;
- Ведение активного образа жизни.
Назначаются также и народные методы лечения. Нетрадиционный подход дополняет лекарственную терапию, но все природные средства следует принимать только по согласованию с врачом.
Во время приема таблеток отвары и настои из трав могут усилить или ослабить терапевтический эффект, что негативно скажется на процессе лечения.
Типы препаратов для лечения атеросклероза
При заболевании сосудов ног врач-ангиолог назначает обязательные лабораторные и инструментальные исследования. При подтверждении диагноза атеросклероз сосудов нижних конечностей лечение и препараты подбирают в зависимости от особенностей течения заболевания.
Препараты для лечения атеросклероза сосудов нижних конечностей подразделят на несколько групп:
- Для замедления процессов образования бляшек и стабилизацию уже имеющихся отложений;
- Для нормализации обменных процессов;
- Для понижения липидной проницаемости;
- Для повышения выработки эндотелиоцитов;
- Для снижения выраженности симптоматики.
Лекарства от атеросклероза не обладают мгновенным терапевтическим эффектом, и их необходимо принимать долгое время. При высоком давлении и ГБ дополнительно назначается курс медикаментов для снижения уровня АД и глюкозы в крови. Это является одновременной профилактикой инфарктов и инсультов, гипертонического криза, острой почечной недостаточности.
Группа секвестрантов
Направлены препараты этой группы на предотвращение впитывания жирных кислот стенками тонкого кишечника. Лекарства воздействуют и на вещества, вырабатываемые клетками печени, и на те, что образуются в результате жизнедеятельности микроорганизмов. Главный компонент препарата — ионообменные смолы, действие которых направлено на предотвращение попадания в кровь вредных соединений.
Лекарства от атеросклероза нижних конечностей назначают в индивидуальном порядке и обычно комплексно. Секвестранты не рекомендуют принимать во время беременности и в период лактации, а также людям старше 60 лет. В список ограничений входит также индивидуальная непереносимость и заболевания желчевыводящих путей.

Одним из популярных представителей группы является Холестрирамин. Он не увеличивает производство желчных кислот из холестерина, понижает уровень ЛПНП и препятствует всасыванию желчных кислот стенками ЖКТ. Первые положительные перемены можно заметить в течение месяца с начала приема препарата.
Группа статинов
Лечение медикаментами облитерирующего атеросклероза нижних конечностей включает использование препаратов из группы статинов. Они обладают способностью понижать активность ферментов, отвечающих за выработку холестерина. Их рекомендуют людям с сахарным диабетом, АГ, стенокардией и ИБС. Также это лекарство применяется для профилактики развития холестеринов бляшек. Применяют статины для:
- Снижения агрегации тромбоцитов;
- Уменьшения в крови ЛПНП и ЛПОНП;
- Повышения эластичности сосудистых стенок.
Обладают они и противовоспалительным действием. Противопоказания к применению:
- Заболевания печени;
- Беременность;
- Лактация.
Врачи часто назначают пациентам Симвастатин, который способен понизить на 40% уровень холестерина в крови. Для повышения эффективности и поддержания достигнутого результата необходимо проводить ежедневные занятия лечебной физкультурой и придерживаться специальной диеты. Это приведет к понижению ЛПНП и ЛПОНП и улучшению общего состояния.
Побочное действие препарата иногда проявляется в тошноте, гепатите, аллергии и нарушении работы костно-мышечной системы и ЦНС.
Группа фибратов
Лекарства этой группы в основе имеют фиброевую кислоту, а их действие направлено на снижение активности ферментов печени. Они повышают уровень в крови ЛПВП, регулируют количество фибриногенов и мочевой кислоты.
Фибраты назначают лицам с высоким уровнем триглицеридов для прекращения роста холестериновых отложений. Фибрины используют и как средство профилактики и лечения у диабетиков ССЗ, а также в период восстановления после инфаркта и инсульта. Недостаток препаратов — повышенный риск образования камней в желчных протоках при длительном применении.
Обычно пациентам прописывают Клофибрат. Этот препарат показывает эффективность у пациентов с нарушенным жировым обменом. Он приводит в норму количество триглицеридов, разжижает кровь и способствует растворению тромбов в ногах. Из негативных побочных явлений может наблюдаться тошнота и диарея, некроз, мышечные судороги и головокружения.
Группа никотиновых кислот
Препараты относятся к витаминным и часто выпускаются в форме инъекций. Раствор содержит, помимо самой кислоты глюкозу, повидон и стеариновую кислоту. Ампулы для инъекций необходимо хранить в холодильнике. Польза этого вещества в:
- Активизации метаболических процессов и процессов по расщеплению жиров;
- Нормализации липидного состава крови;
- Сосудорасширяющем действии;
- Уменьшении выработки тромбоксана А2;
- Снижении повышенного АД и нагрузки на сердце;
- Повышении потенции.

Прием препарата начинают с минимальной дозы трижды в день. Негативный эффект — повышение уровня глюкозы в крови, что при сахарном диабете приводит к обострению. Поэтому при приеме никотиновой кислоты пациентам необходимо регулярно сдавать анализ крови на сахар. После курса препарата назначают обязательный курс витамина С.
Дополнительные лекарственные препараты
Лекарства группы ингибиторов АПФ применяются для нормализации АД и снижения вероятности развития осложнений болезней сердца. Бета-блокаторы прописывают для понижения АД при ИБС и перемежающейся хромоте. Антиагреганты применяют для профилактики образования тромбов, поскольку понижают свертываемость крови. Тромболитики растворяют фибриновые тромбы и улучшают кровообращение пораженного участка сосуда. Вместе эти препараты можно принимать только одним курсом, иначе может развиться аллергия. Лечить медикаментозно атеросклероз можно также антикоагулянтами. Они препятствуют образованию фибрина, но противопоказаны при высоком риске возникновения кровотечений.
Обезболивающие таблетки при атеросклерозе нижних конечностей предназначены для блокировки болевых ощущений. Их применяют только по назначению врача, иначе можно пропустить момент появления язв и развитие гангрены.
Витамины прописывают для укрепления организма и улучшения самочувствия, нормализации обменных процессов, повышения тонуса. Мази при атеросклерозе сосудов нижних конечностей необходимы для снятия боли и воспаления на коже, для лечения трофических язв и предотвращения сгущения крови. Использование атеросклеротических мазей более безопасно для организма:
- Применение мази не отражается на состоянии ЖКТ и не ухудшает работу органов пищеварения;
- Компоненты мази в меньшем объеме попадают в кровь;
- Актовегин гель разрешен даже во время беременности;
- Период использования не имеет ограничений.
Актовегин обладает антигипоксическим действием, улучшает кровообращение и трофику тканей. Выпускают его в форме мази, геля, крема и раствора для инъекций. Актовегин включает депротеинизированный гемодериват, полученный из крови телят, и вспомогательные вещества. Крем для наружного применения содержит только гемодериват.
Хирургическое воздействие
Назначают операции только если:
- Медикаментозная терапия не дает результатов;
- Болезнь стремительно развивается;
- Есть угроза жизни пациента.
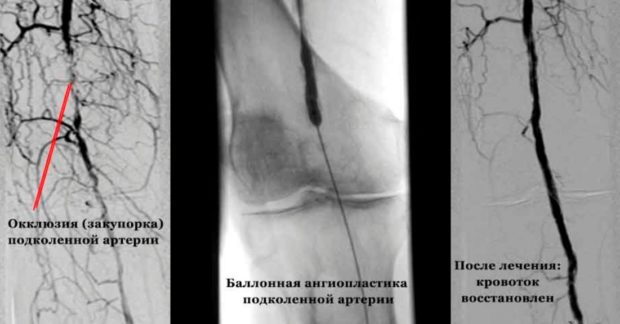
Баллонная ангиопластика состоит во введении в сосуд баллона, который под воздействием воздуха расширяет сосудистый просвет, разбивает бляшки и восстанавливает движение крови. Стентирование отличается тем, что вместе с баллоном в сосуд вводят специальный стент, который поддерживает стенки и предотвращает развитие вторичной патологии. Шунтирование предполагает установление протеза в обход пораженного участка. В качестве шунта обычно используют здоровый участок артерии или искусственный протез. Эндартерэктомия заключается во вскрытии артерии и удалении патологии с частью сосуда. Ампутацию конечности проводят лишь при ишемии и прогрессировании гангрены.
Рекомендации по диете
Лечение атеросклероза подразумевает постоянное соблюдение диеты. В список запрещенных продуктов попадают:
- Жирные сорта мяса, птицы, рыбы и бульоны на их основе;
- Колбасы;
- Маргарин и сливочное масло;
- Готовые соусы;
- Фастфуд;
- Молочные продукты с высоким % жирности;
- Выпечка, сладости, хлебобулочные изделия;
- Газированные напитки, кофе.
Врачи советуют употреблять больше овощей и фруктов, орехов, зелени, морепродуктов и круп. В рационе обязательно должны быть обезжиренные молочные продукты, птица и рыба. Кофе и крепкий чай можно заменить на цикорий. Также нужно соблюдать водный баланс, выпивая не менее 2,5 л жидкости в день.
Вместе с организацией правильного питания для лечения заболевания необходимо придерживаться здорового образа жизни.

От вредных привычек лучше отказаться и найти время для ежедневных физических упражнений. Полезны прогулки и плавание, аквааэробика и йога. Также желательно регулярно посещать массажные сеансы. Чтобы победить болезнь нужно сократить стрессовые ситуации в жизни, соблюдать режим отдыха и работы и заниматься тем, что нравится. Наличие любимого дела создаст нужный эмоциональный фон, поможет расслабиться и восстановить душевное равновесие. Еще одно важное условие: не заниматься самолечением. Все лекарственные препараты — народные или медикаментозные — должны приниматься только по назначению врача. Иначе возможно быстрое ухудшение самочувствия и развитие осложнений, которые могут привести к летальному исходу.


