Стенозирующий атеросклероз коронарных артерий классификация
 Что такое атеросклероз коронарных сосудов, механизм образования
Что такое атеросклероз коронарных сосудов, механизм образования
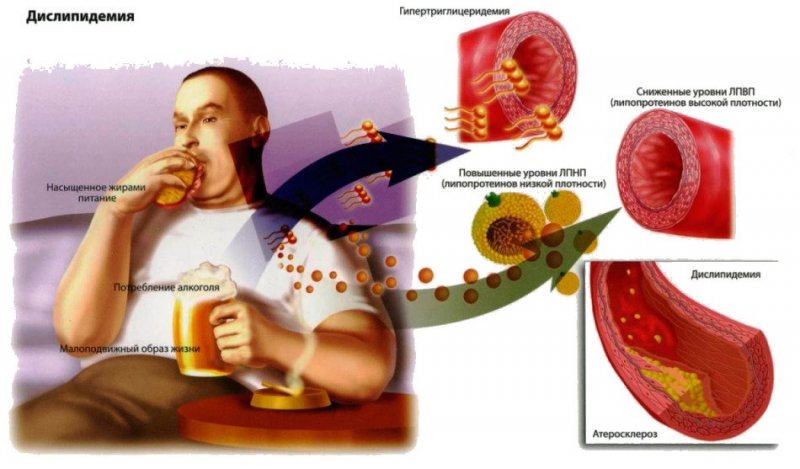
Атеросклероз коронарных сосудов (атеросклероз венечных сосудов) — это хроническое заболевание, которое характеризуется образованием липидных бляшек в артериях сердца. Процесс образования бляшек связан с чрезмерным количеством «плохих» жиров в организме — холестеринов липопротеидов низкой плотности, которые, накапливаясь, оседают в стенках артерий. Отложения холестерина наслаиваются, увеличиваются в размере, постепенно сужают просвет сосудов. И, соответственно, чем хуже кровоснабжается орган, тем больше страдает его функция — наступает ишемия тканей (недостаточность кислорода и питательных веществ, которые поступают с кровью). Таким образом, атеросклероз может развиться в любых крупных и средних артериях: в грудной и брюшной аорте, в почечных артериях, в мозговых артериях, в сосудах нижних конечностей. Однако наиболее распространённым, клинически значимым и жизнеугрожающим является поражение коронарных сосудов, которое проявляется стенокардией напряжения и инфарктом миокарда. Более того, если кровоток в почечных или брюшных сосудах более-менее неизменен, то в венечных артериях он постоянно изменяется вследствие физических нагрузок или эмоциональных колебаний, что даёт дополнительную нагрузку. Атеросклеротическое поражение и прогрессирующая недостаточность кровотока в сердце называется ишемической болезнью сердца.
Атеросклероза коронарных артерий классификация
В зависимости от степени сужения артерий, существуют следующие виды атеросклероза:
- нестенозирующий (просвет сосуда сужен менее чем на 50%, не проявляется клинически);
- стенозирующий (просвет сосуда сужен более чем на 50%, есть клинические проявления).
Важно понимать, что, по сути, эта классификация не имеет клинической важности, так как пациенты чаще всего обращаются к врачу за помощью уже с выраженной симптоматикой ишемической болезни сердца, то есть, со стенозирующим атеросклерозом. Также следует отметить, что подобный диагноз можно поставить только после инструментальных исследований, при непосредственной визуализации бляшки.
В зависимости от артерий и их разветвлений, которые поддаются атеросклеротическим изменениям, выделяют анатомическую классификацию:
- атеросклероз ствола левой коронарной артерии;
- атеросклероз передней межжелудочковой ветви левой коронарной артерии;
- атеросклероз огибающей ветви левой коронарной артерии;
- атеросклероз правой коронарной артерии.
За распространённостью атеросклероза различают:
- локализированный (верхней, средней, нижней части сосуда);
- диффузный.
Причины атеросклероза, факторы риска
Однозначная причина атеросклероза не установлена, однако существует прямая зависимость между заболеванием, смертностью от ишемической болезни сердца и повышением уровня холестерина. Так, клинически важным считается повышение уровня общего холестерина более 5ммоль/л и липопротеинов низкой плотности более 3ммоль/л.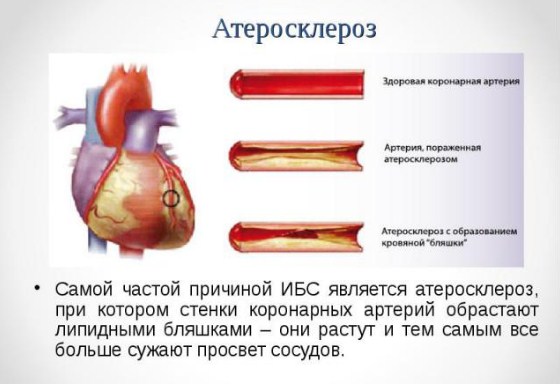
Немаловажно наличие факторов сердечно-сосудистого риска, которые в совокупности с дислипидемией приводят к развитию ишемической болезни сердца вследствие атеросклероза коронарных сосудов. Наиболее значимые факторы риска представлены ниже.
Те, что не модифицируются:
- пожилой возраст (мужчины старше 55 лет, женщины старше 65 лет);
- мужской пол;
- отягощённый семейный анамнез (наличие в семье родственника с диагностированным атеросклерозом в возрасте до 55 у мужчин, до 65 у женщин).
Те, что модифицируются:
- курение;
- ожирение;
- гиподинамия;
- артериальная гипертензия;
- сахарный диабет;
- дислипидемия (повышение липопротеинов низкой плотности на фоне снижения липопротеинов высокой плотности);
- употребление алкоголя.
Симптомы атеросклероза коронарных артерий
Атеросклероз — это тихий убийца. Заболевание долгое время может проходить бессимптомно. Да, могут быть приступы головной боли, быстрая утомляемость, но, обычно, люди игнорируют эту симптоматику. Более выраженные проявления атеросклероза развиваются тогда, когда просвет сосудов сужен атеросклеротической бляшкой больше чем на 50%. Тут клиника может быть самой разнообразной: от незначительного покалывания в области сердца, до развития инфаркта миокарда. Наиболее частое проявление атеросклероза — это стенокардия напряжения. Вот список самых типичных её проявлений:
- возникновение острой жгучей боли за грудиной;
- боль в некоторых случаях распространяется в область руки, плеча, лопатки, нижней челюсти слева, эпигастрия;
- возникновение боли во время физических нагрузок (быстрой ходьбы, подъёма по лестнице, бега);
- длительность приступа до 5 минут, но не более 15 минут;
- боль купируется приёмом нитроглицерина.
Признаки инфаркта миокарда при атеросклерозе:
- резкая боль за грудиной жгучего, сжимающего характера, но, в отличие от стенокардии, более интенсивная, мучительная;
- боль имеет более широкую иррадиацию;
- боль длится 20-30 минут;
- боль не проходит после приёма нитроглицерина.
Диагностика атеросклероза коронарных артерий
Лабораторная и инструментальная диагностика атеросклероза ставит перед врачом следующие цели:
- » выявление атеросклеротических изменений в виде бляшек;
- » локализация атеросклеротических бляшек, их распространённость;
- » степень стеноза (сужения) или окклюзии (полного закрытия просвета) поражённых сосудов;
- » оценка нарушения функции сердца;
- » наличие факторов риска (особенно, повышение уровня холестерина).
Лабораторная диагностика атеросклероза КА включает в себя:
- Липидограмму (уровень общего холестерина, липопротеидов низкой и высокой плотности, триглицеридов). Данные цифры косвенно указывают на повышенный риск наличия атеросклероза, и, соответственно, повышенный сердечно-сосудистый риск.
- Биохимический анализ на глюкозу крови.
- Инструментальные неинвазивные методы диагностики атеросклероза КА
- Электрокардиография.
- Рентгенография органов грудной полости (позволяет провести дифференциальную диагностику с другими сердечно-сосудистыми заболеваниями, определяет наличие кальцинатов в аорте).
- Толщина комплекса интима-медиа (увеличение показателя свидетельствует о наличии атеросклеротической бляшки в просвете сонных артерий).
- Мультиспиральная компьютерная томография (визуализация кальцификатов в коронарных артериях, что свидетельствует о завершающей стадии развития атеросклеротической бляшки).
- Магнитно-резонансная томография (визуализация просвета коронарных артерий,менее информативный метод, нежели инвазивные методы, используется при отсутствии клиники ишемической болезни сердца).
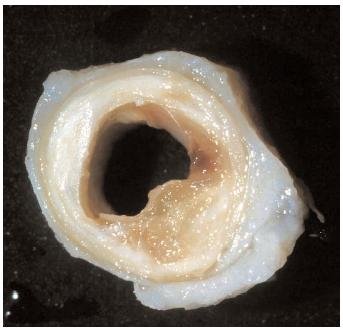
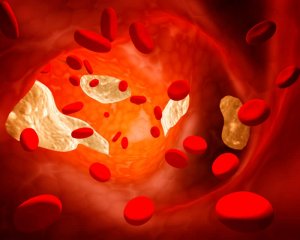
Вот так выглядит сосуд, поражённый атеросклерозом
Инструментальные инвазивные методы диагностики:
- Рентгенконтрастная коронарография (золотой стандарт, основной метод подтверждения диагноза. При введении контраста визуализируется сужение просвета сосуда или его окклюзия. Исследование степени стеноза коронарных артерий и оценки для хирургического вмешательства.
- Внутрисосудистое ультразвуковое исследование (используют для оценки размера, структуры бляшки в коронарных артериях).
- Рентгенконтрастная вентрикулокоронарография (оценка качества имплантации стента).
Контроль атеросклероза с помощью гаджетов
На сегодняшний день существует множество девайсов, способных измерять показатели крови в домашних условиях. Все мы знаем о глюкометрах, которые измеряют уровень сахара в крови, являясь особо ценными для людей с диабетом; об экспресс-тестах для определения количества гемоглобина при анемиях. А вот для больных кардиологического профиля с атеросклерозом, либо для людей, которые придерживаются диеты и контролируют поступающее количество жиров, разработан портативный многофункциональный анализатор крови, который кроме вышесказанных показателей, определяет уровень общего холестерина, липопротеинов низкой плотности и триглицеридов. Но технологии «одомашнивания» лабораторий не останавливаются, к примеру, инженеры из Корнеллского университета в США изобрели смарт-карту и создали приложение, которые позволяют измерять уровень холестерина со смартфона, используя для этого такие биологические жидкости как кровь, слюну, пот. В комплектацию этого девайса входят смарт-карта, которая крепится к камере смартфона и тест-полоски. Смарт-карта имеет встроенную вспышку, которая равномерно освещает тест полоску, что вставляется в прибор.
Приложение, установленное на телефон, калибрует насыщенность и степень изменения цвета на полосках и трансформирует данную информацию в виде результата на экран смартфона. Разработчики утверждают, что данный девайс с высокой точностью определяет уровень холестерина, запрашивая на это минимум усилий и времени — всего лишь за 1 минуту. Таким образом, подобный гаджет положительно повлияет на профилактику атеросклероза, раннюю его диагностику и контроль лечения — проверить уровень холестерина может каждый, лёжа на диване.
Лечение атеросклероза коронарных артерий
Атеросклероз — это заболевание, которое можно предотвратить или отстрочить время его появления. Этого легко можно добиться, если придерживаться простых методов профилактики, а также лечения атеросклероза:
- активно контролировать и минимизировать факторы риска;
- прогнозировать и контролировать атеросклеротические бляшки, вовремя реагировать на их отрыв;
- качественное и своевременное хирургическое вмешательство.
Немедикаментозное лечение
Хирургическое лечение и медикаментозные препараты это, конечно, хорошо, но если человек не изменит свой образ жизни, не скорректирует свой рацион питания, то никакие таблетки ему не помогут. Модификация образа жизни состоит из следующих позиций:
- Диеты. Она направлена на то, чтобы снизить уровень холестерина в крови и скорректировать массу тела.
- Не курить. Обязательное условие для того, чтобы лечебные манипуляции были эффективны.
- Отказ от алкоголя. Обязательный фактор, который должен модифицироваться.
- Минимизация стрессовых ситуаций и эмоциональных потрясений.
- Нормализация ритма жизни.
Диета при атеросклерозе.
Стоит отметить, атеросклероз возникает из-за того, что в организме нарушается обмен жиров. Это, в свою очередь, приводит к тому, что в крови повышается уровень холестерина, повышается вероятность развития инфаркта миокарда, ишемической болезни сердца. Известно, снижение общего холестерина и «плохих» его фракций сопровождается значительным снижением вероятности того, что у вас разовьётся сердечно-сосудистое заболевание, которое при худшем сценарии может привести к смерти. Наиболее доступный способ коррекции жирового обмена — диетотерапия.
Принципы диетотерапии:
- Снижение общей энергетической ценности суточного рациона. Следует учесть, что низкокалорийная диета должна подбираться индивидуально, — резкое и нерациональное ограничение калоража у больных атеросклерозом и ИБС считается опасным. Оптимальное количество употребляемых калорий в сутки — 2 тыс.
- Ограничение жиров на 20-25% от суточного рациона. Снизив количество жиров в своём рационе, вы автоматически снижаете содержание холестерина в крови — это доказанный факт.
- Ограничивайте поступление в организм насыщенных жирных кислот. Врачам известно, что наиболее вредные жиры — это жиры животного происхождения. Вот несколько продуктов, которые обладают наибольшим количеством этих жиров: говяжий, свининой жир, маргарин, сливочное масло.
- Увеличение мононенасыщенных и полиненасыщенных жирных кислот. Этот вид жиров полезнее, чем те, о которых мы писали выше. Вы можете найти мононенасыщенные и полиненасыщенные жиры в таких продуктах: птице, рыбе, арахисовом масле, оливковом масле и подсолнечном. Рекомендуемое увеличение ненасыщенных жирных кислот — 15-20% от суточного рациона.
- Изменение соотношения простых и сложных углеводов. Важно ограничиться от легкоусвояемых углеводов (мучные изделия, сахар, кофе, варенье) и увеличить количество сложно усвояемых (овощи, зелень, несладкие фрукты). Полезно добавление в рацион овощей с большим количеством клетчатки, грубых волокон (сырые морковь, свёкла, капуста, а также зелень). Эти продукты нормализуют работу кишечника, обеспечивают длительное ощущение сытости.
- Ограничение продуктов, богатых на холестерин. К таким продуктам относятся: сливочное масло, жирные сорта мяса (свинина, баранина) птицы и рыбы, яичный желток, креветки, консервированная печень трески.
Дозированные физические нагрузки
Лечебная физкультура эффективно справляется с рядом проблем, характерных для атеросклероза и ИБС: повышает стойкость сердечной мышцы к физическим нагрузкам, положительно влияет на тонус сосудов и нормализует давление, активизирует холестериновый обмен. Адекватное время динамических упражнений — 30-40 минут 1 раз в день.
Виды физических нагрузок:
- ходьба на протяжении небольшого периода времени (15-20 минут) — её ещё называют дозированной; со временем можно увеличивать длительность ходьбы до 40 минут;
- занятия на велотренажёре (продолжительность — до 20 минут, кратность — 3 раза в неделю);
- лёгкая или лечебная гимнастика (базовый набор упражнений, который стоит повторять три раза в неделю на протяжении 40 минут);
- лечебный маcсаж
Медикаментозное лечение
Если же нет результатов от методов, которые мы описали выше, то приходится прибегать к медикаментозным методам лечения. Лучше всего снижают холестерин гиполипидемические препараты. Список препаратов этой группы находится ниже в таблице.
| Класс препаратов | Название препаратов | Эффект, механизм действия | Дозы | Противопоказания |
| Статины | Аторвастатин, Симвастатин, Розувастатин | Снижение общего холестерина, снижение липопротеинов низкой плотности | Аторвастатин(10-80мг/сутки); Симвастатин(20-80мг/сутки) | Тяжёлая острая или хроническая болезнь печени |
| Секвестранты желчных кислот | Холестирамин | Снижение липопротеидов низкой плотности | Холестирамин (2-4г 2р/сутки) | Триглицериды >4.5 ммоль/л |
| Пролонгированные формы никотиновой кислоты | Никотиновая кислота | Снижение липопротеинов низкой плотности, повышение липопротеидов высокой плотности, снижение триглицеридов | Никотиновая кислота (1-1.5 мг/сутки) | Хронические заболевания печени, подагра |
| Фенофибрат | Фенофибрат | Повышение липопротеинов высокой плотности | Фенофибрат (100 мг 2р/сутки) | Почечная недостаточность, заболевания печени |

Нужно заметить, что в схему лечения входят следующие пункты. Первое — это адекватная коррекция артериального давления, второе — это контроль уровня глюкозы, третье — антиагрегантная терапия, если у пациента поставлен диагноз — ишемическая болезнь сердца.
Хирургическое лечение
На самом деле, методы хирургического лечения атеросклероза применяются довольно редко и только при самом злокачественном варианте развития заболевания. Обязательное условие проведения операции: сужения просвета сосуда более чем на 70%, нестабильная стенокардия, инфаркт миокарда. Реваскуляризация миокарда — это вид хирургического вмешательства, который способствует тому, чтобы восстановить правильный кровоток. На объём и метод хирургического вмешательства при атеросклерозе также влияет массивность поражения сердечной мышцы и расположение повреждённого участка.
Методы коронарной реваскуляризации:
- Транслюминальная коронарная ангиопластика. Операция заключается во введении специального балончика в артерию, вследствие чего сосуд расширяется и кровоток восстанавливается.
- Аорто-коронарное шунтирование. во время данной операции создаётся дополнительный «обходной» сосуд, который соединяет артерию выше и ниже места сужения атеросклеротической бляшкой, тем самым восстанавливая кровоснабжение.
Атеросклероз видео
Новые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Старые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Источник
Клиническая классификация атеросклероза
I. Формы:
А. Гемодинамические:
гипертоническая болезнь
ангиоспазм
другие вазомоторные нарушения
Б. Метаболические:
конституционально-наследственные
нарушения липидного обменаалиментарные нарушения
эндокринные заболевания (СД, гипотиреоз,
недостаточность половых желез)
В. Смешанные.
ІІ. Локализация:
атеросклероз венечных артерий
атеросклероз аорты и ее ветвей
атеросклероз мозговых артерий
атеросклероз почечных артерий
атеросклероз мезентериальных артерий
атеросклероз периферических артерий
ІІІ. Периоды развития:
начальный (доклинический)
а) пресклероз
б) атеросклероз с латентным ходом
период клинических проявлений
І стадия — ишемическая
ІІ стадия — некротическая (тромбонекротическая)
ІІІ стадия — фиброзная
ІV. Фазы развития
фаза прогрессирования (активная)
фаза стабилизации (неактивная)
фаза регрессирования (ремиссии)
V. Морфологические стадии
Липоидоз
Липосклероз
Атероматоз
Кальциноз
В последнее время врачи все больше
переходят на международную классификацию
атеросклероза согласно МКБ-10.
Классификация атеросклероза (мкб — 10)
I 70. Атеросклероз.
I 70.0. Атеросклероз аорты.
I 70.1. Атеросклероз почечных артерий.
I 70.2. Атеросклероз артерий концовки.
I 70.9. Генерализованный и неуточненный
атеросклероз.
I 67.2. Атеросклероз церебральных сосудов.
I 25.1. Атеросклероз коронарных сосудов.
К 55.1. Атеросклероз мезентериальных
сосудов.
Клинические проявления атеросклероза:
— ИБС (стенокардия, инфаркт миокарда,
кардиосклероз, нарушение ритма и
проводимости, острая или хроническая
сердечная недостаточность);
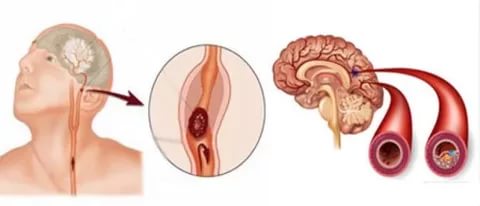
— острые (инсульты) или хронические
нарушения мозгового кровообращения;
— артериальная гипертензия, прежде
всего, систолическая при поражении дуги
аорты и ее восходящей части;
— тромбоз мезентериальных сосудов,
«брюшная жаба»;
— аневризма аорты;
— перемежающаяся хромота, гангрена
коннечностей;
— АС почечных артерий с развитием
реноваскулярной гипертензии, с
формированием почки Голдблатта.
Клинические проявления довольно часто
не отвечают морфологическим изменениям.
При патологоанатомическом разрезе
распространенное и выраженное
атеросклеротическое поражение сосудов
может оказаться случайной находкой.
Наоборот, клиника выраженной ишемии
органа может появиться при умеренной
облитерации просвета сосуда. Характерным
является преобладающее поражение
определенных артериальных бассейнов,
от чего прежде всего и зависит клиническая
картина заболевания. Даже в пределах
отдельных артериальных бассейнов
характерны ячейковыепоражения — с
вовлечением типичных участков и
сохранением соседних. Так, среди сосудов
сердца наиболее часто поражается
проксимальный отдел передней
межжелудочковой ветви левой коронарной
артерии. Также типичной локализацией
является проксимальный отдел почечной
артерии и бифуркация сонной артерии;
а, например, внутренняя грудная артерия
поражается редко. Атеросклеротические
бляшки часто возникают в бифуркации
артерий — там, где поток крови неравномерный.
Тем не менее всегда (за исключением АС
аорты) клиника предопределяется
проявлениями и следствиями ишемии ткани
или органа, которые зависят и от степени
сужения сосудов, и от развития коллатералей.
Атеросклероз грудного отдела аорты
Аорталгия — давящая боль за грудиной,
которая иррадиирует в плечо, шею, спину,
верхнюю часть живота. Боль не
приступообразная, продолжительная. При
значительном расширении дуги аорты или
аневризме возникает затруднение глотания
вследствие сжатия пищевода, охриплость
голоса, возможно головокружение, судороги
при резком повороте головы. При
аускультации — укороченный ІІ тон с
металлическим оттенком, систолический
шум, который усиливается при поднятии
рук вверх и отклонении головы назад
симптом Сиротинина-Куковерова).
Атеросклероз брюшного отдела аорты
Боли в животе разной локализации, вздутие
живота, запоры как проявление нарушения
функции органов брюшной полости
вследствие сужения разных артериальных
ветвей, которые отходят от аорты.
При атеросклеротическом поражении
бифуркации аорты развивается синдром
Лериша — закупорка аорты: перемежающаяся
хромота, похолодание и онемение ног,
атрофия мышц голени, импотенция, язвы
и некрозы в участке пальцев и ступней
с отеком и гиперемией, отсутствие
пульсации артерии ступней, подколенной
артерии, отсутствие пульсации аорты на
уровне пупка, систолический шум над
бедренной артерией в паховом сгибе. Над
брюшной аортой прослушивается
систолический шум по средней линии выше
и на уровне пупка.
Диагностика атеросклероза:
Диагностика атеросклероза, особенно
на его ранних стадиях, является очень
серьезной проблемой. Диагноз основывается
на клинических проявлениях поражений
разных органов, данных лабораторных и
инструментальных исследований, факторах
риска и т.п..
Диагностика АС включает:
— опрос больного и выявление клинических
симптомов в зависимости от поражения
и локализации;
— общий осмотр больного: признаки старения
организма, особенно преждевременного,
значительный рост волос в ушных раковинах,
белая каемка по внешнему краю радужной
оболочки глаза, ксантомы и ксантелазмы,
систолический шум над аортой и др.
— определение уровня холестерина и
липидного спектра крови;
— ангиографическое исследование
(выявление сосудистых стенозов);
— доплеровская ультрасонография сосудов
(выявление нарушений кровотока);
— обзорное рентгенологическое обследование
органов грудной клетки (выявление
морфологических изменений сердца и
аорты);
— ультразвуковое обследование сердца
и органов брюшной полости (выявление
кальцинатов в стенке сосудов);
— магнитно-резонансная томография
головного мозга.
Лабораторное определение липидного
спектра крови
Наиболее часто лабораторным путем
определяются только три из составных
липидного спектра, а именно: ХС, ТГ и ХС
ЛПВП. Прогностически значимый ХС ЛПНП
в этой ситуации вычисляют по формуле
Friedewald*:
— в ммоль/л: холестерин ЛПНП = общий
холестерин — холестерин ЛПВП — (0,45 х
уровень триглицеридов);
в мг/дл: холестерин ЛПНП = общий холестерин
— холестерин ЛПВП — (0,2 х уровень
триглицеридов).
* Вычисление действительно только,
если концентрации триглицеридов —
меньшие чем 4,5 ммоль/л (400 мг/дл). Ошибка
в определении ХС ЛПВП или в определении
ТГ у пациентов, которые нарушили
диетические рекомендации перед сдачей
крови, неуклонно может вызвать ошибку
в вычислении более всего прогностически
значимого ХС ЛПНП!
Для предотвращения возникновения
погрешности в «Европейских рекомендациях
по профилактики сердечно-сосудистых
заболеваний в клинической практике»
рекомендовано определять холестерин
не- ЛПВП натощак. Этот холестерин
содержится в ЛПНП, ЛППЩ, ЛПОНП. Рассчитанный
простым вычитанием холестерина ЛПВП
из общего холестерина, холестерин
не-ЛПВП, в отличие от холестерина ЛПНП,
не требует, чтобы уровень триглицеридов
был меньше 5 ммоль/л. Этот показатель,
подобно апов, применяется для определения
степени атерогенности липопротеинов
в плазме и является более доступным,
чем определение апов. Врачи, которые
используют содержание холестерина
не-лпвщ для оценки риска ССЗ у пациентов,
должны рассматривать как целевой уровень
терапии его равные < 4 ммоль/л (150 мг/дл).
Определение риска общей сердечно-сосудистой
смертности с использованием системы
SСОRЕ
Пациенты с определенными сердечно-сосудистыми
заболеваниями представляют группу
высокого риска развития сердечно-сосудистых
осложнений. Они нуждаются в наиболее
интенсивной модификации образа жизни
и, если нужно, назначении медикаментозной
терапии. На современном этапе предлагается
использовать модель определения общего
риска, основанного на системе SСОRЕ(Systematic Coronary Risk Evaluation — Систематическая
Оценка Коронарного Риска), впервые
представленную в рекомендациях ЕОК в
2003 г. Практикующие врачи должны определять
общий риск для ССЗ с целью интенсификации
профилактических мероприятий, т.е. если
необходимо провести диетические
мероприятия, индивидуализировать
физическую активность, назначать
медикаментозную терапию, адаптировать
дозирование препаратов или их комбинаций
для контроля над факторами риска.
Общий сердечно-сосудистый риск может
быть легко подсчитанный с использованием
диаграммы, где врачам и пациентам
предложенное использование системы
SСОRЕдля определения общего
сердечно-сосудистого риска и путей его
снижения (как модификацией образа жизни,
так и медикаментозной терапией) согласно
доказанной в многоцентровом исследовании
эффективности и безопасности.
Система SСОRЕ разрешает определить
общий сердечно-сосудистый риск, который
прогнозируется, к 60-пожилого возраста.
Он может быть особенно важный для
прогноза у молодых пациентов при низком
абсолютном риске в возрасте 20 и С лет,
но уже с неблагоприятным профилем
факторов риска, который отнесет их к
категории более высокого риска, который
будет прогрессировать с увеличением
возраста.
К категориям высокого общего рискаразвития фатальных сердечно-сосудистых
событий принадлежат:
1. Пациенты с установленным
сердечно-сосудистым заболеванием(больные с любыми клиническими проявлениями
ИБС, с периферическим атеросклерозом,
атеросклерозом мозговых артерий,
аневризмой брюшного отдела аорты).
2. Асимптомные пациенты, которые
имеют:
— Множественные факторы риска, которые
определяют 10-летний риск 5 % и выше сейчас
и после достижения 60 лет.
— Значимо повышенные уровни единичного
фактора риска: общего холестерина > 8
ммоль/л (320 мг/дл); холестерина ЛПНП > 6
ммоль/л (240 мг/дл); АД > 180/110 мм рт. ст.
— Сахарный диабет 2-го типа или диабет
1-го типа с микроальбуминурией.
3. Ближайшие родственники больных с
ранним началом ССЗ: у мужчин возрастом
меньше 55 лет, у женщин — 65 лет.
Лечение атеросклероза:
Цель лечения:
1. Улучшение качества жизни больного.
2. Продолжение длительности жизни
больного.
Цель лечения больного достигается при
решении следующих задач.
1. Снижение в крови к нормальным показателям
повышенного уровня: ХС, ХС ЛПНП и ТГ.
2. Повышение в крови до нормальным
показателей сниженного уровня ХС ЛПВП.
3. Профилактика прогрессирования разных
клинических форм атеросклероза
(стенокардии и т.п.).
4. Профилактика осложнений атеросклероза
(инсульта, инфаркта миокарда и т.п.).
Комплексное лечение больных АС
включает:
Коррекцию образа жизни.
Соблюдение соответствующей диеты.
Проведение медикаментозной терапии.
Фитотерапия.
Эферентная терапия.
Гепатотропная терапия.
Санаторно-курортное лечение.
Медикаментозное лечение гиперхолестеринемий
начинают тогда, когда отсутствует
эффект после адекватной 6-месячной
гипохолестеринемической диеты.
Соседние файлы в папке Metodichky_rus
- #
- #
- #
- #
- #
- #
- #
Источник