Стенозирующий атеросклероз коронарных артерий что это такое
 Диагностировать атеросклероз коронарных артерий очень трудно.
Диагностировать атеросклероз коронарных артерий очень трудно.
Существует множество сердечных заболеваний, напоминающих своей клинической картиной эту болезнь. Но, с помощью методов современной диагностики и анализа проявленных симптомов, это можно сделать.
В статье будут рассмотрены главные признаки заболевания и самые эффективные методы лечения: оперативные и медикаментозные.
Атеросклероз коронарных артерий: что это?
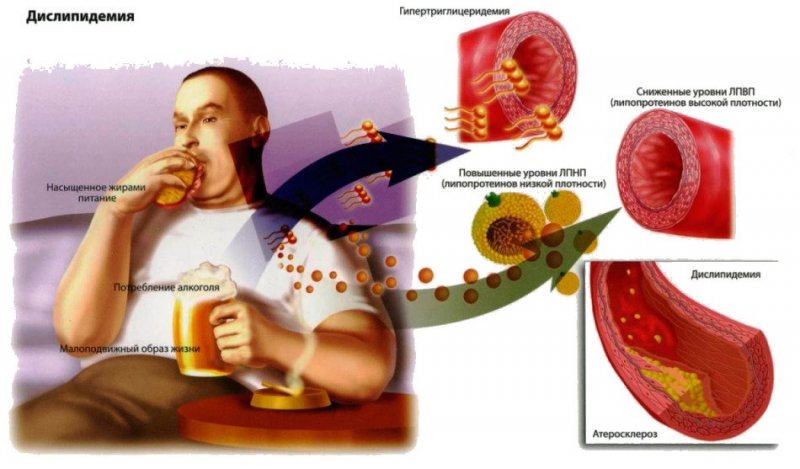
Для обеспечения потребностей тела в энергии требуется фиксированная концентрация жиров в крови. Они находятся в виде молекул холестерина, который образуется в печени. Холестерин в кровотоке существует в различных фракциях. Он бывает «плохой» (атерогенные фракции – те, которые оседают на стенках сосудов) и «хороший» (транспортирующий избыток жиров обратно в печень для переработки).
«Плохой» холестерин при повышении концентрации сразу же начинает оседать на внутреннем эпителии сосудов, образуются холестериновые бляшки. Со временем они нарастают и могут полностью перекрыть просвет сосуда. Если такой процесс произойдет в сердце, то будет инфаркт.

Накопление холестерина на стенках коронарных сосудов приводит к образованию тромбов.
Коронарная артерия – это большой сосуд, снабжающий сердце кислородом и питательными веществами. Его просвет намного больше, чем у любого другого сосуда, поэтому атеросклеротическая бляшка должна вырасти до очень больших размеров, чтобы его перекрыть.
Заболевание диагностируется у лиц старшего возраста, реже – у молодых. В основном, при активном злоупотреблении спиртными напитками и курением. Наслоение атеросклеротической бляшки – это длительный патологический процесс. Если у человека ранее был диагностирован атеросклероз, и не проводилось лечение, то велика вероятность закупорки коронарной артерии и проявления тяжелых последствий этой болезни.
Причины развития
Вне зависимости от локализации холестериновой бляшки (аорта, периферический сосуд и др.), причины развития заболевания всегда сводятся к нарушению липидного баланса в крови, когда одна из фракций холестерина повышается в концентрации. Отклонения в процессе обмена жиров появляются у человека по следующим причинам:
- нарушение обмена веществ;
- ожирение;
- злоупотребление жирной и жареной пищей;

Гиперхолестеринемия – устойчивое повышение уровня холестерина в крови.
- генетические нарушения (семейная гиперхолестеринемия);
- врожденные сердечно-сосудистые патологии;
- гипертония;
- сердечная недостаточность;
- заболевания печени;
- острые заболевания почек;
- сахарный диабет;
- гормональный дисбаланс;
- тяжелые инфекционные процессы;
- злоупотребление вредными привычками и сладкой пищей.
Атеросклеротические бляшки могут образовываться в любом сосуде, в коронарной артерии они формируются в большинстве случаев при существующей сердечной недостаточности или после перенесенного инфаркта.
Симптомы и признаки
На ранних этапах болезни симптомы полностью отсутствуют. Больной изредка может испытывать дискомфорт в груди, но в большинстве случаев не придает этому значение. Со временем, когда бляшка перекрывает сосуд почти полностью, развивается характерная клиническая картина. Она проявляется следующими признаками:
- стенокардия. Резкие боли в грудине после физической нагрузки или перенесенного стресса. В тяжелых случаях боль становится постоянной, беспокоит больного по ночам;
- выраженная тяжесть в сердце, нарушения ритма, которое хорошо прослушивается;
- боль или дискомфорт при глубоком вздохе;
- повышенное давление;
- усталость, снижение работоспособности;
- недостаточность кровообращения проявляется бледностью кожных покровов;
- при наличии хронических заболеваний каких-либо органов, они начинают обостряться;
- одышка, клиническая картина напоминает бронхиальную астму.
Осложнения и последствия при отсутствии лечения
Запущенный стенозирующий атеросклероз коронарных артерий постепенно вызывает ухудшение состояния больного, осложнения развиваются постепенно.
- Нарушение кровообращения по всему телу из-за закупорки коронарной артерии компенсируется усиленными сердечными сокращениями. Миокард работает в режиме сверхнагрузки и рефлекторно увеличивается в размерах. Возникает гипертрофия сердечной мышцы. Развивается ИБС.
- Увеличенный объем мышечной массы тяжело обеспечить кислородом и питательными веществами. Миокард испытывает дефицит питания, и возникают участки ишемии (при абсолютном отсутствии кровообращения в сосудах сердца) – прединфарктное состояние.
- При существующих сердечных заболеваниях процесс происходит намного быстрее. Бляшка может оторваться от места крепления и образовать тромб. Велик риск спонтанного летального исхода.
Причиной смерти при коронарном атеросклерозе всегда является инфаркт миокарда.
Диагностика
Диагностика болезни осуществляется в несколько этапов:

Сужение просвета и затруднение тока крови вследствие оседания холестерина на стенках артерии можно диагностировать на снимке УЗИ.
сбор анамнеза и осмотр пациента. Врач собирает данные о перенесенных болезнях, проявленных симптомах и образе жизни. Оценивает клиническую картину заболевания и ставит предварительный диагноз;
- лабораторные методы обследования: анализ мочи, общий анализ крови, биохимический анализ крови. На этих тестах врач выявляет общее состояние здоровья пациента, оценивает уровень различных фракций холестерина в крови. Но диагноз должен быть подтвержден инструментальными методами обследования;
- УЗИ. Наиболее распространенным методом обследования сердца и близлежащих артерий является УЗИ. Оно позволяет оценить толщину стенок артерий и увидеть утолщения – холестериновые бляшки.
Лечение коронарного атеросклероза
Существует два метода терапии: оперативный и медикаментозный. Лечение атеросклероза коронарных сосудов без операции должно начинаться с немедленной отмены жирных и жареных продуктов из рациона. Врач выписывает специальную диету, выдает список запрещенных и рекомендованных продуктов питания.
После коррекции рациона нужно начинать прием медикаментов от повышенного холестерина. При запущенных случаях, когда пациенту требуется немедленная помощь для спасения его жизни, проводятся операции на сосудах. О них будет написано ниже.
Режим питания и диета
Около 20% холестерина поступает из продуктов питания. Нужно полностью устранить его источники – животные жиры – из рациона.

Полезные и вредные жиры.
Они содержатся в следующих продуктах питания:
- сало;
- колбасные изделия;
- сыр;
- молочные продукты, сметана, майонез;
- жирные сорта мяса;
- жареные продукты (при жарке образуется холестерин);
- сливочное масло;
- маргарин (в маргарине содержатся аналоги животных жиров, полученные химическим путем, этот продукт более опасен для организма);
- яйца (желток).
Заменить вышеперечисленные продукты можно растительными жирами. Более того, эти продукты показаны к применению больным атеросклерозом. В растительных жирах присутствует в больших количествах омега-3, омега-6 и омега-9. Это полиненасыщенные жирные кислоты. По своей структуре они представляют собой аналоги молекул животных жиров, но связи между атомами в них выглядят иначе. Это обстоятельство полностью меняет свойства растительных жиров. Они начинают растворять «плохой» холестерин в составе атеросклеротических бляшек.
Растительные жиры бесценны в борьбе с повышенным холестерином. Они содержатся в следующих продуктах:
- масла: ореховое, оливковое, конопляное, кунжутное, кукурузное и др.;
- авокадо;
- орехи (грецкие);
- злаки.
Эти продукты необходимо включать в рацион ежедневно, 3-4 раза в неделю желательно употреблять рыбные блюда. В жирных сортах содержится очень много омега-3. Отдавайте предпочтение семге, форели, сельди, скумбрии, мойве.

Исключить следует также копченые блюда, острые, содержащие вредные пищевые добавки. Сладкое нужно ограничить. Лечащий врач может допустить употребление небольшого количества сладостей, но чаще всего их рекомендуется полностью исключить из рациона.
Среди напитков запрещено употреблять кофе, газированные напитки, алкоголь, крепкий чай. Предпочитайте зеленый и травяной чай, добавляйте в него имбирь – он способствует рассасыванию холестериновых бляшек.
Уровень физической активности нужно повысить. Каждый день совершайте прогулки на свежем воздухе (не менее двух часов) и занимайтесь спортом или лечебной физкультурой. Проконсультируйтесь со специалистом относительно допустимого уровня физической нагрузки.
Лекарственные препараты
При прогрессирующей форме атеросклероза применяются лекарственные препараты, снижающие уровень холестерина в крови. К ним относятся следующие группы медикаментов:
-
 Статины. Самые распространенные лекарства от холестерина. Они обладают высокой эффективностью и хорошей переносимостью. Используются в моно- и комплексной терапии атеросклероза. К статинам относятся следующие медикаменты: «Аторвастатин», «Розувастатин», «Розарт», «Розукард», «Ливазо». Таблетки применяются один раз в сутки после еды вечером. В большинстве случаев назначаются пожизненно.
Статины. Самые распространенные лекарства от холестерина. Они обладают высокой эффективностью и хорошей переносимостью. Используются в моно- и комплексной терапии атеросклероза. К статинам относятся следующие медикаменты: «Аторвастатин», «Розувастатин», «Розарт», «Розукард», «Ливазо». Таблетки применяются один раз в сутки после еды вечером. В большинстве случаев назначаются пожизненно. - Фибраты. Производные фиброевой кислоты. Оказывают влияние на обмен жиров в крови, снижают продукцию «плохого» холестерина в печени. Лекарства менее эффективны по сравнению со статинами, потому назначаются либо при легких формах атеросклероза или в составе комплексной терапии с другими препаратами.
- Секвистранты желчных кислот. Эти лекарства активно выводят желчные кислоты из организма. В попытке восстановить нехватку желчи печень захватывает большое количество холестерина, так как желчные кислоты образуются из него. «Плохая» фракция вещества быстро снижается, организм начинает расходовать холестерин из атеросклеротических бляшек.
Можно ли лечить заболевание народными средствами?
Атеросклероз коронарной артерии – это тяжелое заболевание, его невозможно вылечить с помощью народных средств. Однако рецепты народной медицины могут существенно повысить эффективность основного лечения и стать хорошей профилактикой ухудшения состояния больного.
Вот некоторые, самые эффективные согласно отзывам больных атеросклерозом, рецепты:
- чеснок и лимон. 1 кг лимонов вместе со шкуркой перемалывается на мясорубке, к массе добавляется измельченная головка чеснока и стакан меда. Смесь заливается 1 л медицинского спирта и настаивается в темном месте 15 дней. После того, как лекарство приготовится, его нужно употреблять перед каждым приемом пищи по 1 ст.л.;
- оливковое масло. Оно содержит большую концентрацию омега-3. Прием начинают с 1 ст.л. натощак. Со временем дозу повышают (до одного стакана). Курс приема – 3 недели.
Применение любого народного средства должно быть оговорено с врачом. Могут развиться тяжелые последствия от применения или аллергические реакции.
Стентирование и шунтирование

Стентирование – помещение в поврежденный участок механизма, искусственно расширяющего просвет
Малоинвазивные и современные способы лечения атеросклероза оперативным путем. Поврежденный сосуд не вырезается и не прочищается, в поврежденную зону ставится искусственный механизм – стент, расширяющий просвет поврежденной области.
Операция проводится легко, отмечена высокая эффективность и полное восстановление ранее поврежденных тканей от нехватки кровоснабжения. Данные методы применяются исключительно в запущенных случаях, при не эффективности основной терапии.
Можно ли полностью вылечить патологию, сколько длится терапия?
Вылечить атеросклероз можно только на ранних стадиях. Длится терапия может от 5-6 месяцев, до 1-2 лет. В тяжелых случаях единственное, что может сделать врач – это облегчить симптомы болезни и стабилизировать уровень холестерина в крови.
После начала приема медикаментов эффект наступает в течение 1-2 месяцев, далее он поддерживается на одном уровне. Если снижение холестерина не достаточно эффективно, врач может повысить дозу препарата или назначить дополнительно еще одно средство.
К какому врачу обращаться?
При подозрении на атеросклероз желательно обращаться к терапевту. Он поставит первоначальный диагноз и назначит проведение биохимического анализа крови с развернутой липидограммой. Терапевт оценит уровень холестерина в крови и при необходимости направит вас к кардиологу. Именно этот врач занимается лечением атеросклероза. Если причина болезни – сахарный диабет, то пациента будет наблюдать еще и эндокринолог.
Заключение
Сердце является жизненно важным органом. Его здоровью нужно уделять внимание, и при проявлении малейшего дискомфорта обращаться к врачу и проходить все доступные методы обследования. Атеросклероз опасен спонтанным летальным исходом. В группе риска развития коронарного атеросклероза находятся люди с повышенным холестерином. Показатель желательно проверять ежегодно (при нормальном уровне), а при отклонениях липидного баланса – каждые 6 месяцев.
 Что такое атеросклероз коронарных сосудов, механизм образования
Что такое атеросклероз коронарных сосудов, механизм образования
Атеросклероз коронарных сосудов (атеросклероз венечных сосудов) — это хроническое заболевание, которое характеризуется образованием липидных бляшек в артериях сердца. Процесс образования бляшек связан с чрезмерным количеством «плохих» жиров в организме — холестеринов липопротеидов низкой плотности, которые, накапливаясь, оседают в стенках артерий. Отложения холестерина наслаиваются, увеличиваются в размере, постепенно сужают просвет сосудов. И, соответственно, чем хуже кровоснабжается орган, тем больше страдает его функция — наступает ишемия тканей (недостаточность кислорода и питательных веществ, которые поступают с кровью). Таким образом, атеросклероз может развиться в любых крупных и средних артериях: в грудной и брюшной аорте, в почечных артериях, в мозговых артериях, в сосудах нижних конечностей. Однако наиболее распространённым, клинически значимым и жизнеугрожающим является поражение коронарных сосудов, которое проявляется стенокардией напряжения и инфарктом миокарда. Более того, если кровоток в почечных или брюшных сосудах более-менее неизменен, то в венечных артериях он постоянно изменяется вследствие физических нагрузок или эмоциональных колебаний, что даёт дополнительную нагрузку. Атеросклеротическое поражение и прогрессирующая недостаточность кровотока в сердце называется ишемической болезнью сердца.
Атеросклероза коронарных артерий классификация
В зависимости от степени сужения артерий, существуют следующие виды атеросклероза:
- нестенозирующий (просвет сосуда сужен менее чем на 50%, не проявляется клинически);
- стенозирующий (просвет сосуда сужен более чем на 50%, есть клинические проявления).
Важно понимать, что, по сути, эта классификация не имеет клинической важности, так как пациенты чаще всего обращаются к врачу за помощью уже с выраженной симптоматикой ишемической болезни сердца, то есть, со стенозирующим атеросклерозом. Также следует отметить, что подобный диагноз можно поставить только после инструментальных исследований, при непосредственной визуализации бляшки.
В зависимости от артерий и их разветвлений, которые поддаются атеросклеротическим изменениям, выделяют анатомическую классификацию:
- атеросклероз ствола левой коронарной артерии;
- атеросклероз передней межжелудочковой ветви левой коронарной артерии;
- атеросклероз огибающей ветви левой коронарной артерии;
- атеросклероз правой коронарной артерии.
За распространённостью атеросклероза различают:
- локализированный (верхней, средней, нижней части сосуда);
- диффузный.
Причины атеросклероза, факторы риска
Однозначная причина атеросклероза не установлена, однако существует прямая зависимость между заболеванием, смертностью от ишемической болезни сердца и повышением уровня холестерина. Так, клинически важным считается повышение уровня общего холестерина более 5ммоль/л и липопротеинов низкой плотности более 3ммоль/л.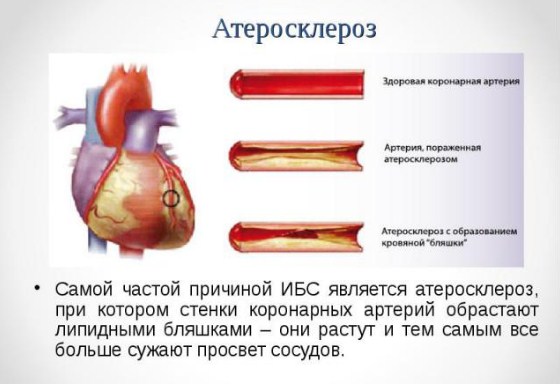
Немаловажно наличие факторов сердечно-сосудистого риска, которые в совокупности с дислипидемией приводят к развитию ишемической болезни сердца вследствие атеросклероза коронарных сосудов. Наиболее значимые факторы риска представлены ниже.
Те, что не модифицируются:
- пожилой возраст (мужчины старше 55 лет, женщины старше 65 лет);
- мужской пол;
- отягощённый семейный анамнез (наличие в семье родственника с диагностированным атеросклерозом в возрасте до 55 у мужчин, до 65 у женщин).
Те, что модифицируются:
- курение;
- ожирение;
- гиподинамия;
- артериальная гипертензия;
- сахарный диабет;
- дислипидемия (повышение липопротеинов низкой плотности на фоне снижения липопротеинов высокой плотности);
- употребление алкоголя.
Симптомы атеросклероза коронарных артерий
Атеросклероз — это тихий убийца. Заболевание долгое время может проходить бессимптомно. Да, могут быть приступы головной боли, быстрая утомляемость, но, обычно, люди игнорируют эту симптоматику. Более выраженные проявления атеросклероза развиваются тогда, когда просвет сосудов сужен атеросклеротической бляшкой больше чем на 50%. Тут клиника может быть самой разнообразной: от незначительного покалывания в области сердца, до развития инфаркта миокарда. Наиболее частое проявление атеросклероза — это стенокардия напряжения. Вот список самых типичных её проявлений:
- возникновение острой жгучей боли за грудиной;
- боль в некоторых случаях распространяется в область руки, плеча, лопатки, нижней челюсти слева, эпигастрия;
- возникновение боли во время физических нагрузок (быстрой ходьбы, подъёма по лестнице, бега);
- длительность приступа до 5 минут, но не более 15 минут;
- боль купируется приёмом нитроглицерина.
Признаки инфаркта миокарда при атеросклерозе:
- резкая боль за грудиной жгучего, сжимающего характера, но, в отличие от стенокардии, более интенсивная, мучительная;
- боль имеет более широкую иррадиацию;
- боль длится 20-30 минут;
- боль не проходит после приёма нитроглицерина.
Диагностика атеросклероза коронарных артерий
Лабораторная и инструментальная диагностика атеросклероза ставит перед врачом следующие цели:
- » выявление атеросклеротических изменений в виде бляшек;
- » локализация атеросклеротических бляшек, их распространённость;
- » степень стеноза (сужения) или окклюзии (полного закрытия просвета) поражённых сосудов;
- » оценка нарушения функции сердца;
- » наличие факторов риска (особенно, повышение уровня холестерина).
Лабораторная диагностика атеросклероза КА включает в себя:
- Липидограмму (уровень общего холестерина, липопротеидов низкой и высокой плотности, триглицеридов). Данные цифры косвенно указывают на повышенный риск наличия атеросклероза, и, соответственно, повышенный сердечно-сосудистый риск.
- Биохимический анализ на глюкозу крови.
- Инструментальные неинвазивные методы диагностики атеросклероза КА
- Электрокардиография.
- Рентгенография органов грудной полости (позволяет провести дифференциальную диагностику с другими сердечно-сосудистыми заболеваниями, определяет наличие кальцинатов в аорте).
- Толщина комплекса интима-медиа (увеличение показателя свидетельствует о наличии атеросклеротической бляшки в просвете сонных артерий).
- Мультиспиральная компьютерная томография (визуализация кальцификатов в коронарных артериях, что свидетельствует о завершающей стадии развития атеросклеротической бляшки).
- Магнитно-резонансная томография (визуализация просвета коронарных артерий,менее информативный метод, нежели инвазивные методы, используется при отсутствии клиники ишемической болезни сердца).
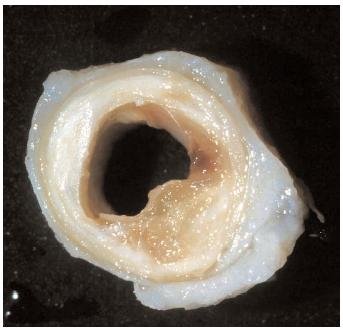
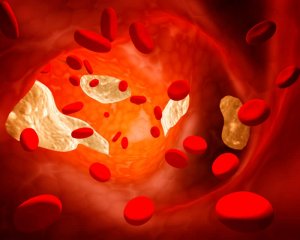
Вот так выглядит сосуд, поражённый атеросклерозом
Инструментальные инвазивные методы диагностики:
- Рентгенконтрастная коронарография (золотой стандарт, основной метод подтверждения диагноза. При введении контраста визуализируется сужение просвета сосуда или его окклюзия. Исследование степени стеноза коронарных артерий и оценки для хирургического вмешательства.
- Внутрисосудистое ультразвуковое исследование (используют для оценки размера, структуры бляшки в коронарных артериях).
- Рентгенконтрастная вентрикулокоронарография (оценка качества имплантации стента).
Контроль атеросклероза с помощью гаджетов
На сегодняшний день существует множество девайсов, способных измерять показатели крови в домашних условиях. Все мы знаем о глюкометрах, которые измеряют уровень сахара в крови, являясь особо ценными для людей с диабетом; об экспресс-тестах для определения количества гемоглобина при анемиях. А вот для больных кардиологического профиля с атеросклерозом, либо для людей, которые придерживаются диеты и контролируют поступающее количество жиров, разработан портативный многофункциональный анализатор крови, который кроме вышесказанных показателей, определяет уровень общего холестерина, липопротеинов низкой плотности и триглицеридов. Но технологии «одомашнивания» лабораторий не останавливаются, к примеру, инженеры из Корнеллского университета в США изобрели смарт-карту и создали приложение, которые позволяют измерять уровень холестерина со смартфона, используя для этого такие биологические жидкости как кровь, слюну, пот. В комплектацию этого девайса входят смарт-карта, которая крепится к камере смартфона и тест-полоски. Смарт-карта имеет встроенную вспышку, которая равномерно освещает тест полоску, что вставляется в прибор.
Приложение, установленное на телефон, калибрует насыщенность и степень изменения цвета на полосках и трансформирует данную информацию в виде результата на экран смартфона. Разработчики утверждают, что данный девайс с высокой точностью определяет уровень холестерина, запрашивая на это минимум усилий и времени — всего лишь за 1 минуту. Таким образом, подобный гаджет положительно повлияет на профилактику атеросклероза, раннюю его диагностику и контроль лечения — проверить уровень холестерина может каждый, лёжа на диване.
Лечение атеросклероза коронарных артерий
Атеросклероз — это заболевание, которое можно предотвратить или отстрочить время его появления. Этого легко можно добиться, если придерживаться простых методов профилактики, а также лечения атеросклероза:
- активно контролировать и минимизировать факторы риска;
- прогнозировать и контролировать атеросклеротические бляшки, вовремя реагировать на их отрыв;
- качественное и своевременное хирургическое вмешательство.
Немедикаментозное лечение
Хирургическое лечение и медикаментозные препараты это, конечно, хорошо, но если человек не изменит свой образ жизни, не скорректирует свой рацион питания, то никакие таблетки ему не помогут. Модификация образа жизни состоит из следующих позиций:
- Диеты. Она направлена на то, чтобы снизить уровень холестерина в крови и скорректировать массу тела.
- Не курить. Обязательное условие для того, чтобы лечебные манипуляции были эффективны.
- Отказ от алкоголя. Обязательный фактор, который должен модифицироваться.
- Минимизация стрессовых ситуаций и эмоциональных потрясений.
- Нормализация ритма жизни.
Диета при атеросклерозе.
Стоит отметить, атеросклероз возникает из-за того, что в организме нарушается обмен жиров. Это, в свою очередь, приводит к тому, что в крови повышается уровень холестерина, повышается вероятность развития инфаркта миокарда, ишемической болезни сердца. Известно, снижение общего холестерина и «плохих» его фракций сопровождается значительным снижением вероятности того, что у вас разовьётся сердечно-сосудистое заболевание, которое при худшем сценарии может привести к смерти. Наиболее доступный способ коррекции жирового обмена — диетотерапия.
Принципы диетотерапии:
- Снижение общей энергетической ценности суточного рациона. Следует учесть, что низкокалорийная диета должна подбираться индивидуально, — резкое и нерациональное ограничение калоража у больных атеросклерозом и ИБС считается опасным. Оптимальное количество употребляемых калорий в сутки — 2 тыс.
- Ограничение жиров на 20-25% от суточного рациона. Снизив количество жиров в своём рационе, вы автоматически снижаете содержание холестерина в крови — это доказанный факт.
- Ограничивайте поступление в организм насыщенных жирных кислот. Врачам известно, что наиболее вредные жиры — это жиры животного происхождения. Вот несколько продуктов, которые обладают наибольшим количеством этих жиров: говяжий, свининой жир, маргарин, сливочное масло.
- Увеличение мононенасыщенных и полиненасыщенных жирных кислот. Этот вид жиров полезнее, чем те, о которых мы писали выше. Вы можете найти мононенасыщенные и полиненасыщенные жиры в таких продуктах: птице, рыбе, арахисовом масле, оливковом масле и подсолнечном. Рекомендуемое увеличение ненасыщенных жирных кислот — 15-20% от суточного рациона.
- Изменение соотношения простых и сложных углеводов. Важно ограничиться от легкоусвояемых углеводов (мучные изделия, сахар, кофе, варенье) и увеличить количество сложно усвояемых (овощи, зелень, несладкие фрукты). Полезно добавление в рацион овощей с большим количеством клетчатки, грубых волокон (сырые морковь, свёкла, капуста, а также зелень). Эти продукты нормализуют работу кишечника, обеспечивают длительное ощущение сытости.
- Ограничение продуктов, богатых на холестерин. К таким продуктам относятся: сливочное масло, жирные сорта мяса (свинина, баранина) птицы и рыбы, яичный желток, креветки, консервированная печень трески.
Дозированные физические нагрузки
Лечебная физкультура эффективно справляется с рядом проблем, характерных для атеросклероза и ИБС: повышает стойкость сердечной мышцы к физическим нагрузкам, положительно влияет на тонус сосудов и нормализует давление, активизирует холестериновый обмен. Адекватное время динамических упражнений — 30-40 минут 1 раз в день.
Виды физических нагрузок:
- ходьба на протяжении небольшого периода времени (15-20 минут) — её ещё называют дозированной; со временем можно увеличивать длительность ходьбы до 40 минут;
- занятия на велотренажёре (продолжительность — до 20 минут, кратность — 3 раза в неделю);
- лёгкая или лечебная гимнастика (базовый набор упражнений, который стоит повторять три раза в неделю на протяжении 40 минут);
- лечебный маcсаж
Медикаментозное лечение
Если же нет результатов от методов, которые мы описали выше, то приходится прибегать к медикаментозным методам лечения. Лучше всего снижают холестерин гиполипидемические препараты. Список препаратов этой группы находится ниже в таблице.
| Класс препаратов | Название препаратов | Эффект, механизм действия | Дозы | Противопоказания |
| Статины | Аторвастатин, Симвастатин, Розувастатин | Снижение общего холестерина, снижение липопротеинов низкой плотности | Аторвастатин(10-80мг/сутки); Симвастатин(20-80мг/сутки) | Тяжёлая острая или хроническая болезнь печени |
| Секвестранты желчных кислот | Холестирамин | Снижение липопротеидов низкой плотности | Холестирамин (2-4г 2р/сутки) | Триглицериды >4.5 ммоль/л |
| Пролонгированные формы никотиновой кислоты | Никотиновая кислота | Снижение липопротеинов низкой плотности, повышение липопротеидов высокой плотности, снижение триглицеридов | Никотиновая кислота (1-1.5 мг/сутки) | Хронические заболевания печени, подагра |
| Фенофибрат | Фенофибрат | Повышение липопротеинов высокой плотности | Фенофибрат (100 мг 2р/сутки) | Почечная недостаточность, заболевания печени |

Нужно заметить, что в схему лечения входят следующие пункты. Первое — это адекватная коррекция артериального давления, второе — это контроль уровня глюкозы, третье — антиагрегантная терапия, если у пациента поставлен диагноз — ишемическая болезнь сердца.
Хирургическое лечение
На самом деле, методы хирургического лечения атеросклероза применяются довольно редко и только при самом злокачественном варианте развития заболевания. Обязательное условие проведения операции: сужения просвета сосуда более чем на 70%, нестабильная стенокардия, инфаркт миокарда. Реваскуляризация миокарда — это вид хирургического вмешательства, который способствует тому, чтобы восстановить правильный кровоток. На объём и метод хирургического вмешательства при атеросклерозе также влияет массивность поражения сердечной мышцы и расположение повреждённого участка.
Методы коронарной реваскуляризации:
- Транслюминальная коронарная ангиопластика. Операция заключается во введении специального балончика в артерию, вследствие чего сосуд расширяется и кровоток восстанавливается.
- Аорто-коронарное шунтирование. во время данной операции создаётся дополнительный «обходной» сосуд, который соединяет артерию выше и ниже места сужения атеросклеротической бляшкой, тем самым восстанавливая кровоснабжение.
Атеросклероз видео
Новые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —
Старые материалы по этой тематике:
- —
- —
- —
- —
- —
- —
- —