Справочник по лечению бронхита
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Бронхит
Бронхит
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже — вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит — это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
1. По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
2. По клиническому течению:
- острый бронхит
- хронический бронхит
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Факторы риска развития бронхита
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита — это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание — в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения бронхита
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика бронхита
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхита
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз при бронхите
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика бронхита
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Õðîíè÷åñêèé áðîíõèò
Îïðåäåëåíèå. Õðîíè÷åñêèé áðîíõèò ýòî õðîíè÷åñêîå äèôôóçíîå âîñïàëèòåëüíîå ïîðàæåíèå áðîíõèàëüíîãî äåðåâà, îáóñëîâëåííîå äëèòåëüíûì ðàçäðàæåíèåì áðîíõîâ ðàçëè÷íûìè âðåäíûìè àãåíòàìè, èìåþùåå ïðîãðåññèðóþùåå òå÷åíèå, õàðàêòåðèçóþùååñÿ âîñïàëèòåëüíûìè è ñêëåðîòè÷åñêèìè èçìåíåíèÿìè â áðîíõèàëüíîé ñòåíêå è ïåðèáðîíõèàëüíîé òêàíè, ñîïðîâîæäàþùååñÿ íàðóøåíèåì ñëèçåîáðàçîâàíèÿ è äðåíèðóþùåé ôóíêöèè áðîíõîâ, è êëèíè÷åñêè ïðîÿâëÿþùååñÿ êàøëåì ñ âûäåëåíèåì ñëèçèñòî-ãíîéíîé ìîêðîòû â òå÷åíèå íå ìåíåå òðåõ ìåñÿöåâ â ãîäó íà ïðîòÿæåíèè äâóõ ëåò ïðè èñêëþ÷åííîé âîçìîæíîñòè íàëè÷èÿ äðóãèõ çàáîëåâàíèé âåðõíèõ äûõàòåëüíûõ ïóòåé, áðîíõîâ è ëåãêèõ, ñïîñîáíûõ âûçâàòü òå æå ñèìïòîìû.
Àêòóàëüíîñòü. Õðîíè÷åñêèé áðîíõèò (ÕÁ) ÿâëÿåòñÿ îäíèì èç íàèáîëåå ÷àñòî âñòðå÷àþùèõñÿ çàáîëåâàíèé.  ÑØÀ èì ñòðàäàåò äî 20 % âñåãî íàñåëåíèÿ. Äàííûå ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé óêàçûâàþò íà âûñîêóþ ðàñïðîñòðàíåííîñòü ÕÁ è â Ðîññèè êàê ñðåäè ãîðîäñêèõ, òàê è ñðåäè ñåëüñêèõ æèòåëåé: îò 9,5 äî 13,6 % âñåãî íàñåëåíèÿ â âîçðàñòå îò 15 äî 64 ëåò.
Ïðèìåðíî ó 3/4 ëèö, ñòðàäàþùèõ õðîíè÷åñêèì áðîíõèòîì, çàáîëåâàíèå ïðîòåêàåò áåç áðîíõèàëüíîé îáñòðóêöèè è, êàê ïðàâèëî, íå îêàçûâàåò çàìåòíîãî âëèÿíèÿ íà ïðîãíîç áîëüíûõ, õîòÿ ìîæåò íàíîñèòü çíà÷èòåëüíûé ýêîíîìè÷åñêèé óùåðá, ñâÿçàííûé ñ âðåìåííîé óòðàòîé òðóäîñïîñîáíîñòè àêòèâíîé ÷àñòè íàñåëåíèÿ. Ôîðìû õðîíè÷åñêîãî áðîíõèòà ñ íàëè÷èåì íåîáðàòèìîé áðîíõèàëüíîé îáñòðóêöèè, ýìôèçåìîé ëåãêèõ è ïðèçíàêàìè ëåãî÷íîãî ñåðäöà â íàñòîÿùåå âðåìÿ îòíîñÿòñÿ ê õðîíè÷åñêîé îáñòðóêòèâíîé áîëåçíè ëåãêèõ (ÕÎÁË).
Êëàññèôèêàöèÿ
1. Ïî õàðàêòåðó âîñïàëèòåëüíîãî ïðîöåññà:
êàòàðàëüíûé;
ãíîéíûé.
2. Ïî ôóíêöèîíàëüíîé õàðàêòåðèñòèêå:
íåîáñòðóêòèâíûé;
îáñòðóêòèâíûé.
3. Ïî óðîâíþ ïîðàæåíèÿ:
ïðîêñèìàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì êðóïíûõ áðîíõîâ);
äèñòàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ìåëêèõ áðîíõîâ).
4. Ïî êëèíè÷åñêîé ôîðìå:
ïðîñòîé íåîñëîæíåííûé (ñ âûäåëåíèåì ñëèçèñòîé ìîêðîòû áåç ïðèçíàêîâ âåíòèëÿöèîííûõ íàðóøåíèé);
îáñòðóêòèâíûé (ñ âûäåëåíèåì ñëèçèñòîé è / èëè ñëèçèñòî-ãíîéíîé ìîêðîòû ïðè íàëè÷èè íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèé);
ãíîéíûé (ñâûäåëåíèåì ãíîéíîé ìîêðîòû, áåç ïðèçíàêîâ íàðóøåíèÿ âåíòèëÿöèè);
ãíîéíî-îáñòðóêòèâíûé (ñ âûäåëåíèåì ãíîéíîé ìîêðîòû è íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèÿõ).
5. Ïî ôàçàì òå÷åíèÿ:
îáîñòðåíèå;
ðåìèññèÿ.
Íà ñåãîäíÿøíèé äåíü ïîíÿòèå «õðîíè÷åñêèé îáñòðóêòèâíûé áðîíõèò», âíå çàâèñèìîñòè îò õàðàêòåðà âîñïàëèòåëüíîãî ïðîöåññà (êàòàðàëüíûé èëè ãíîéíûé), ïîãëîùåíî ïîíÿòèåì «õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ».
Ýòèîëîãèÿ. Îñíîâíîé ïðè÷èíîé ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ñ÷èòàåòñÿ òàáàêîêóðåíèå (òàáë. 3). Äàëåå èäóò ïî çíà÷èìîñòè ïðîìûøëåííûå è ïðîèçâîäñòâåííûå ôàêòîðû (ïîëëþòàíòû, «âûõëîïíûå ãàçû», ïðîôåññèîíàëüíûå âðåäíîñòè) è ôàêòîðû îêðóæàþùåé ñðåäû (ýêîëîãèÿ, êëèìàò, ïîãîäà). Îïðåäåëåííóþ ðîëü èãðàþò è ýíäîãåííûå ôàêòîðû (ãðóïïà êðîâè À (II), äåôèöèò ?-1-àíòèòðèïñèíà).
Òàáëèöà 3
Ôàêòîðû ðèñêà ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà è èõ õàðàêòåðèñòèêà
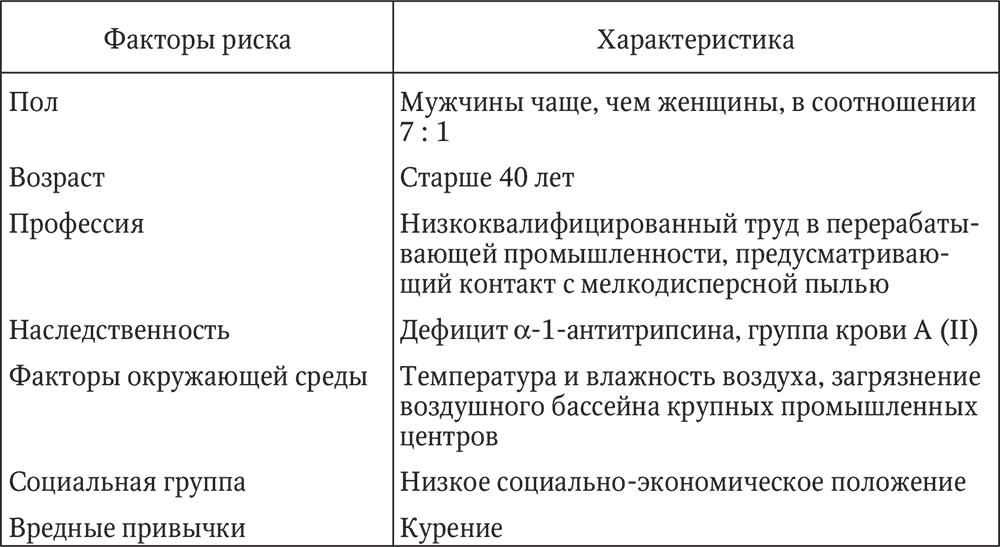
Áîëüøèíñòâî èññëåäîâàòåëåé ñ÷èòàþò, ÷òî èíôåêöèîííûé ôàêòîð ïðèñîåäèíÿåòñÿ ïîçæå, êîãäà ïîä âëèÿíèåì ïåðå÷èñëåííûõ âûøå ôàêòîðîâ óæå ñîçäàíû óñëîâèÿ äëÿ èíôèöèðîâàíèÿ áðîíõèàëüíîãî äåðåâà.
Áàêòåðèàëüíàÿ è âèðóñíàÿ èíôåêöèÿ ÿâëÿåòñÿ ãëàâíîé ïðè÷èíîé ðàçâèòèÿ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà, ñïîñîáñòâóÿ ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ è ðàçâèòèþ îñëîæíåíèé.
Ê íàèáîëåå ÷àñòûì âîçáóäèòåëÿì îáîñòðåíèÿ ïðîñòîãî (êàòàðàëüíîãî) áðîíõèòà îòíîñÿòñÿ Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis (âîçìîæíà óñòîé÷èâîñòü ê ?-ëàêòàìíûì àíòèáèîòèêàì), âèðóñû. Âîçáóäèòåëè îáîñòðåíèÿ ãíîéíîãî áðîíõèòà Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis, Staphylococcus aureus, Klebsiella pneumonia, Enterobacteriaceae, Pseudomonas spp.
Ïàòîãåíåç. Áëàãîïðèÿòíûå óñëîâèÿ äëÿ âíåäðåíèÿ èíôåêöèîííûõ àãåíòîâ ñîçäàåò íàðóøåíèå ôóíêöèè ñèñòåìû ìåñòíîé áðîíõîïóëüìîíàëüíîé çàùèòû è ðàçâèòèå êëàññè÷åñêîé ïàòîãåíåòè÷åñêîé òðèàäû:
ãèïåðêðèíèÿ (ãèïåðôóíêöèîíèðîâàíèå áðîíõèàëüíûõ ñëèçèñòûõ æåëåç è ãèïåðïðîäóêöèÿ ñëèçè);
äèñêðèíèÿ (ïîâûøåííàÿ âÿçêîñòü ìîêðîòû âñëåäñòâèå èçìåíåíèÿ åå ôèçèêî-õèìè÷åñêèõ ñâîéñòâ è ðåîëîãèè);
ìóêîñòàç (çàñòîé â áðîíõàõ âÿçêîé, ãóñòîé ìîêðîòû).
Ôàêòîðû, âëèÿþùèåíà ìåñòíûåìåõàíèçìû çàùèòû îðãàíîâ äûõàíèÿ
1. Êîíäèöèîíèðîâàíèå âîçäóõà (îáîãðåâàíèå, îõëàæäåíèå, óâëàæíåíèå).
2. Ìåõàíè÷åñêàÿ î÷èñòêà âîçäóõà (ôèëüòðàöèÿ è îñàæäåíèå èíãàëèðîâàííûõ ÷àñòèö íà ñëèçèñòîé îáîëî÷êå ñ ïîñëåäóþùèì óäàëåíèåì èõ â ðåçóëüòàòå êàøëåâîãî è / èëè ÷èõàòåëüíîãî ðåôëåêñà).
3. Ýíäîöèòîç ñîäåðæèìîãî áðîíõîâ ýïèòåëèàëüíûìè êëåòêàìè âîçäóõîíîñíûõ ïóòåé.
4. Íåñïåöèôè÷åñêèå ñåêðåòîðíûå ôàêòîðû çàùèòû âîçäóõîíîñíûõ ïóòåé (ëèçîöèì, ëàêòîôåððèí, ñèñòåìà ïðîòåîëèòè÷åñêèõ ôåðìåíòîâ).
5. Àëüâåîëÿðíûå ìàêðîôàãè, îñóùåñòâëÿþùèå ôàãîöèòîç è òðàíñïîðò èíãàëèðîâàííûõ ÷àñòèö èç àëüâåîë è áðîíõèîë.
6. Íåéòðîôèëüíûå ëåéêîöèòû, ôàãîöèòèðóþùèå ïàòîãåííûå ìèêðîîðãàíèçìû.
7. Òó÷íûå êëåòêè, ôóíêöèîíèðóþùèå êàê «ñèñòåìà áûñòðîãî ðåàãèðîâàíèÿ» â îòâåò íà âíåäðåíèå èíãàëèðîâàííûõ ÷àñòèö è / èëè èçìåíåíèå ñâîéñòâ âäûõàåìîãî âîçäóõà.
8. Èììóííàÿ ñèñòåìà, îáåñïå÷èâàþùàÿ ïðîäóêöèþ è êîíöåíòðàöèþ ñåêðåòîðíûõ èììóíîãëîáóëèíîâ, êàê ñðåäñòâî «ìåñòíîé» èììóííîé çàùèòû.
Ñõåìàòè÷åñêè îñíîâíûå ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíû íà ðèñ. 1.
Êëèíè÷åñêèå ïðèçíàêè è ñèìïòîìû õðîíè÷åñêîãî íåîáñòðóêòèâíîãî áðîíõèòà
 ôàçå ðåìèññèè: êàøåëü ñ îòäåëåíèåì ñëèçèñòîé èëè ñëèçèñòî-ãíîéíîé ìîêðîòû äî 100150 ìë/ñóò, ïðåèìóùåñòâåííî óòðîì.
 ôàçå îáîñòðåíèÿ ðàçëè÷àþò ñóáúåêòèâíûå è îáúåêòèâíûå ïðîÿâëåíèÿ.
I. Ñóáúåêòèâíûå ïðîÿâëåíèÿ:
óñèëåíèå êàøëÿ;
ïîÿâëåíèå è / èëè óñèëåíèå îäûøêè;

Ðèñ. 1. Ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà
èçìåíåíèå êîëè÷åñòâåííûõ è êà÷åñòâåííûõ ïàðàìåòðîâ ìîêðîòû;
ïîâûøåíèå òåìïåðàòóðû (âîçìîæíî);
äåêîìïåíñàöèÿ ñîïóòñòâóþùèõ ñîìàòè÷åñêèõ çàáîëåâàíèé;
ñíèæåíèå ôèçè÷åñêîé âûíîñëèâîñòè ïðè íàãðóçêå.
II. Îáúåêòèâíûå ïðîÿâëåíèÿ.
Ïðè îñìîòðå ãðóäíîé êëåòêè, ïàëüïàöèè è ïåðêóññèè â ñëó÷àå ïðîñòîãî íåîñëîæíåííîãî õðîíè÷åñêîãî áðîíõèòà ïàòîëîãèè íåò. Ïðè ðàçâèòèè ýìôèçåìû ëåãêèõ ïîÿâëÿþòñÿ êîðîáî÷íûé ïåðêóòîðíûé çâóê è îãðàíè÷åíèå äûõàòåëüíîé ïîäâèæíîñòè ëåãêèõ.
Ïðè ìíîãîëåòíåì ãíîéíîì áðîíõèòå èíîãäà íàáëþäàþòñÿ óòîëùåíèå êîíöåâûõ ôàëàíã («áàðàáàííûå ïàëî÷êè») è óòîëùåíèå íîãòåé («÷àñîâûå ñòåêëà»).
Ïðè àóñêóëüòàöèè íà ôîíå æåñòêîãî äûõàíèÿ âûñëóøèâàþòñÿ ñóõèå õðèïû, ìåíÿþùèå ñâîþ òîíàëüíîñòü â çàâèñèìîñòè îò ëîêàëèçàöèè ïðîöåññà: íèçêèå æóææàùèå ïðè ïîðàæåíèè êðóïíûõ áðîíõîâ, âûñîêèå ñâèñòÿùèå ïðè ïîðàæåíèè áðîíõîâ ìàëîãî êàëèáðà è áðîíõèîë.
Ïðèçíàêè ïîÿâëåíèÿ áðîíõèàëüíîé îáñòðóêöèè:
îäûøêà ïðåèìóùåñòâåííî ýêñïèðàòîðíîãî õàðàêòåðà;
çàòðóäíåííûé è óäëèíåííûé âûäîõ ïî ñðàâíåíèþ ñ ôàçîé âäîõà;
ìåíÿþùèéñÿ õàðàêòåð îäûøêè («äåíü íà äåíü íå ïðèõîäèòñÿ») â çàâèñèìîñòè îò âðåìåíè ñóòîê, ïîãîäû;
ìàëîïðîäóêòèâíûé, çàòÿæíîé, êîêëþøåïîäîáíûé êàøåëü;
æåñòêîå äûõàíèå ñ óäëèíåííûì âûäîõîì è íàëè÷èå «ñâèñòÿùèõ» ñóõèõ õðèïîâ;
íàáóõàíèå øåéíûõ âåí âî âðåìÿ âûäîõà è ñïàäåíèå íà âäîõå;
äûõàíèå ñêâîçü ñîìêíóòûå ãóáû («ðîçîâûå ïûõòåëüùèêè»);
ó÷àñòèå äîïîëíèòåëüíûõ ìûøö â àêòå äûõàíèÿ;
âûíóæäåííîå ïîëîæåíèå îðòîïíîý.
Êëàññèôèêàöèÿ òèïîâ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà â çàâèñèìîñòè îò âûðàæåííîñòè êëèíè÷åñêîé ñèìïòîìàòèêè.
Òèï I. Íàëè÷èå âñåõ 3 ñèìïòîìîâ: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï II. Íàëè÷èå 2 ñèìïòîìîâ èç 3: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï III. Íàëè÷èå 1 ñèìïòîìà èç 3 (íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû) + êàê ìèíèìóì 1 ïðèçíàê èç ñëåäóþùèõ: èíôåêöèÿ âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëü â ãîðëå, âûäåëåíèÿ èç íîñà) â òå÷åíèå ïîñëåäíèõ 5 äíåé, ëèõîðàäêà áåç äðóãèõ âèäèìûõ ïðè÷èí, íàðàñòàíèå ÷àñòîòû ñâèñòÿùèõ õðèïîâ, óñèëåíèå êàøëÿ, èëè ïîâûøåíèå ÷èñëà äûõàòåëüíûõ äâèæåíèé èëè ñåðäå÷íûõ ñîêðàùåíèé íà 20 % ïî ñðàâíåíèþ ñî ñòàáèëüíûì ñîñòîÿíèåì.
Îñëîæíåíèÿ ïðè õðîíè÷åñêèõ áðîíõèòàõ
1. Êðîâîõàðêàíüå îáû÷íî ýïèçîäè÷åñêîå, â âèäå êðîâÿíûõ ïðîæèëîê â ìîêðîòå, îòìå÷àåòñÿ ó 1015 % áîëüíûõ õðîíè÷åñêèì áðîíõèòîì.
2. Ýìôèçåìà ëåãêèõ.
3. Äûõàòåëüíàÿ íåäîñòàòî÷íîñòü (ñ óêàçàíèåì ñòåïåíè).
4. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå (êîìïåíñèðîâàííîå èëè äåêîìïåíñèðîâàííîå).
Ïðèìåðû ôîðìóëèðîâêè äèàãíîçà
1. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò âíå îáîñòðåíèÿ. ÄÍ-0.
2. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò, îáîñòðåíèå ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ïðîêñèìàëüíîãî îòäåëà áðîíõîâ. ÄÍ-0.
3. ÕÎÁË (õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ) âíå îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå â ñòàäèè êîìïåíñàöèè. ÄÍ-II. ÕÑÍ II À. ÔÊ II.
Ìåòîäû äèàãíîñòè÷åñêèõ èññëåäîâàíèé
1. Èññëåäîâàíèå ïåðèôåðè÷åñêîé êðîâè (âîçìîæåí ëåéêîöèòîç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî, óñêîðåíèå ÑÎÝ).
2. Èññëåäîâàíèå ìîêðîòû è / èëè áðîíõîàëüâåîëÿðíîãî ëàâàæà (ìèêðîñêîïè÷åñêîå, áàêòåðèîëîãè÷åñêîå).
3. Èññëåäîâàíèå ôóíêöèè âíåøíåãî äûõàíèÿ (îïðåäåëåíèå îáúåìíûõ è ñêîðîñòíûõ ïîêàçàòåëåé âîçäóøíîãî ïîòîêà ìåòîäîì ïèêôëîóìåòðèè è ñïèðîãðàôèè).
4. Ðåíòãåíîãðàôèÿ è / èëè êîìïüþòåðíàÿ òîìîãðàôèÿ îðãàíîâ ãðóäíîé ïîëîñòè (íåîáõîäèìî èñêëþ÷èòü âîñïàëèòåëüíûå è îáúåìíûå ïðîöåññû ëåãî÷íîé ïàðåíõèìû è ñðåäîñòåíèÿ).
5. Ñåðîëîãè÷åñêèå èññëåäîâàíèÿ êðîâè äëÿ âûÿâëåíèÿ òèòðà ñïåöèôè÷åñêèõ àíòèìèêðîáíûõ àíòèòåë ïðîâîäèòñÿ ïðè ïîäîçðåíèè íà âíóòðèêëåòî÷íûå èíôåêöèè, èìååò áîëüøå ýïèäåìèîëîãè÷åñêîå, ÷åì êëèíè÷åñêîå çíà÷åíèå.
6. Ôèáðîáðîíõîñêîïèÿ, ïðè íåîáõîäèìîñòè ñ áèîïñèåé ñëèçèñòîé áðîíõîâ.
Îáùèå ïðèíöèïû ëå÷åíèÿ
Ê îñíîâíûì öåëÿì ëå÷åíèÿ îòíîñÿòñÿ:
óñòðàíåíèå ñèìïòîìîâ îáîñòðåíèÿ çàáîëåâàíèÿ;
ñíèæåíèå ñêîðîñòè ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ;
ïðîôèëàêòèêà ïîâòîðíûõ îáîñòðåíèé;
ïîâûøåíèå êà÷åñòâà æèçíè.
Âåäåíèå ïàöèåíòîâ â ïåðèîä îáîñòðåíèÿ:
àìáóëàòîðíîå ëå÷åíèå; äîïóñêàåòñÿ ó áîëüíûõ ñ ïðîñòîé (íåîñëîæíåííîé) ôîðìîé õðîíè÷åñêîãî áðîíõèòà;
ñòàöèîíàðíîå ëå÷åíèå; òðåáóåòñÿ áîëüíûì ñ îáñòðóêòèâíîé, ãíîéíîé è ãíîéíî-îáñòðóêòèâíîé ôîðìàìè õðîíè÷åñêîãî áðîíõèòà, à òàêæå ëþäÿì ñòàðøå 70 ëåò ïðè íàëè÷èè ñîïóòñòâóþùåé ïàòîëîãèè (ÈÁÑ, ÕÑÍ, ñàõàðíûé äèàáåò, äåêîìïåíñèðîâàííûå áîëåçíè ïå÷åíè è ïî÷åê, ïðèåì öèòîñòàòèêîâ è äð.) è ïî ñîöèàëüíûì ïîêàçàíèÿì.
Ïðîäîëæèòåëüíîñòü ëå÷åíèÿ ïðîñòîé íåîñëîæíåííîé ôîðìû õðîíè÷åñêîãî áðîíõèòà ñîñòàâëÿåò îò 7 äî 10 äíåé. Íà ïåðèîä îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà ïàöèåíòû òåðÿþò òðóäîñïîñîáíîñòü (âðåìåííàÿ óòðàòà òðóäîñïîñîáíîñòè). Ñòîéêàÿ óòðàòà òðóäîñïîñîáíîñòè (ãðóïïà èíâàëèäíîñòè) îïðåäåëÿåòñÿ íà îñíîâàíèè ñòåïåíè äûõàòåëüíîé íåäîñòàòî÷íîñòè, íàëè÷èÿ îñëîæíåíèé è äåêîìïåíñàöèè ñîïóòñòâóþùèõ çàáîëåâàíèé.
Ìåäèêàìåíòîçíîå ëå÷åíèå õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíî ñëåäóþùèìè ãðóïïàìè ïðåïàðàòîâ:
àíòèáàêòåðèàëüíûå ñðåäñòâà;
îòõàðêèâàþùèå è ìóêîëèòèêè;
áðîíõîäèëàòàòîðû;
èììóíîìîäóëÿòîðû.
Àíòèáàêòåðèàëüíûå ñðåäñòâà ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà ïîêàçàíû ïðè íàëè÷èè êàê ìèíèìóì 2 èç 3 êàðäèíàëüíûõ ñèìïòîìîâ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà (I è II òèïû îáîñòðåíèé): ïðè óñèëåíèè îäûøêè, óâåëè÷åíèè êîëè÷åñòâà ìîêðîòû è óâåëè÷åíèè ñòåïåíè åå ãíîéíîñòè. Ïðè ëå÷åíèè àíòèáèîòèêàìè ìîæíî äîáèòüñÿ íåìåäëåííûõ è äîëãîñðî÷íûõ ïîëîæèòåëüíûõ ýôôåêòîâ. Ê íåìåäëåííûì ïîëîæèòåëüíûì ýôôåêòàì îòíîñÿòñÿ: ïðåäîòâðàùåíèå ãîñïèòàëèçàöèè áîëüíûõ, ñíèæåíèå ÷èñëà äíåé íåòðóäîñïîñîáíîñòè, ñîêðàùåíèå äëèòåëüíîñòè ïðîÿâëåíèÿ ñèìïòîìîâ ÕÁ, ñíèæåíèå ñêîðîñòè êëèíè÷åñêîãî óõóäøåíèÿ è ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ â ñòàäèþ ïàðåíõèìàòîçíîé èíôåêöèè (ïíåâìîíèþ). Äîëãîñðî÷íûå ýôôåêòû âêëþ÷àþò â ñåáÿ: ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ ëåãî÷íûõ ïîâðåæäåíèé, ïðåäîòâðàùåíèå ðàçâèòèÿ âòîðè÷íîé áàêòåðèàëüíîé êîëîíèçàöèè ïîñëå âèðóñíîé èíôåêöèè è óâåëè÷åíèå âðåìåíè â ïåðèîäû ìåæäó îáîñòðåíèÿìè.
 ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ àíòèáèîòèêîòåðàïèÿ ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà íàçíà÷àåòñÿ ýìïèðè÷åñêè. Íà îñíîâàíèè ôàêòîðîâ ðèñêà, âîçðàñòà, ôóíêöèîíàëüíûõ îñîáåííîñòåé áîëüíûõ, à òàêæå ïðè÷èííûõ ôàêòîðîâ (ãðóïïû ìèêðîîðãàíèçìîâ) áûëî ïðåäëîæåíî íåñêîëüêî êëàññèôèêàöèîííûõ ñõåì ëå÷åíèÿ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ýòî ïîçâîëÿåò îïòèìàëüíî èñïîëüçîâàòü ðàçëè÷íûå ãðóïïû àíòèáèîòèêîâ è çíà÷èòåëüíî ñíèçèòü âåðîÿòíîñòü íåóñïåøíîé òåðàïèè îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ïðåäñòàâëåííàÿ â òàáë. 4 ñõåìà ÿâëÿåòñÿ ñîâðåìåííîé ìîäèôèêàöèåé êëàññèôèêàöèè, ïðåäëîæåííîé â 1997 ã. èíòåðíàöèîíàëüíîé ãðóïïîé ñïåöèàëèñòîâ ïî ëåãî÷íûì è èíôåêöèîííûì çàáîëåâàíèÿì.
Êàê âèäíî èç òàáëèöû, ÷àùå äðóãèõ ïðè ëå÷åíèè õðîíè÷åñêèõ áðîíõèòîâ èñïîëüçóþòñÿ:
1) àìèíîïåíèöèëëèíû àìîêñèöèëëèí ïåðîðàëüíî èëè àìïèöèëëèí ïàðåíòåðàëüíî;
2) íîâûå ìàêðîëèäû àçèòðîìèöèí (ñóìàìåä), êëàðèòðîìèöèí (êëàöèä);
3) çàùèùåííûå àìèíîïåíèöèëëèíû (àìîêñèöèëëèí / êëàâóëàíàò àìîêñèêëàâ);
4) ðåñïèðàòîðíûå ôòîðõèíîëîíû (III, IV ïîêîëåíèé ôòîðõèíîëîíîâ) ëåâîôëîêñàöèí (òàâàíèê), ìîêñèôëîêñàöèí (àâåëîêñ), ñïàðôëîêñàöèí (ñïàðôëî);
5) öåôàëîñïîðèíû IIIII ïîêîëåíèé (öåôóðîêñèì ïåðîðàëüíî, öåôòðèàêñîí ïàðåíòåðàëüíî);
Òàáëèöà 4
Ñõåìà íàçíà÷åíèÿ àíòèáèîòèêîâ â çàâèñèìîñòè îò êëèíè÷åñêîé ñèòóàöèè è ïðè÷èííîãî èíôåêöèîííîãî àãåíòà
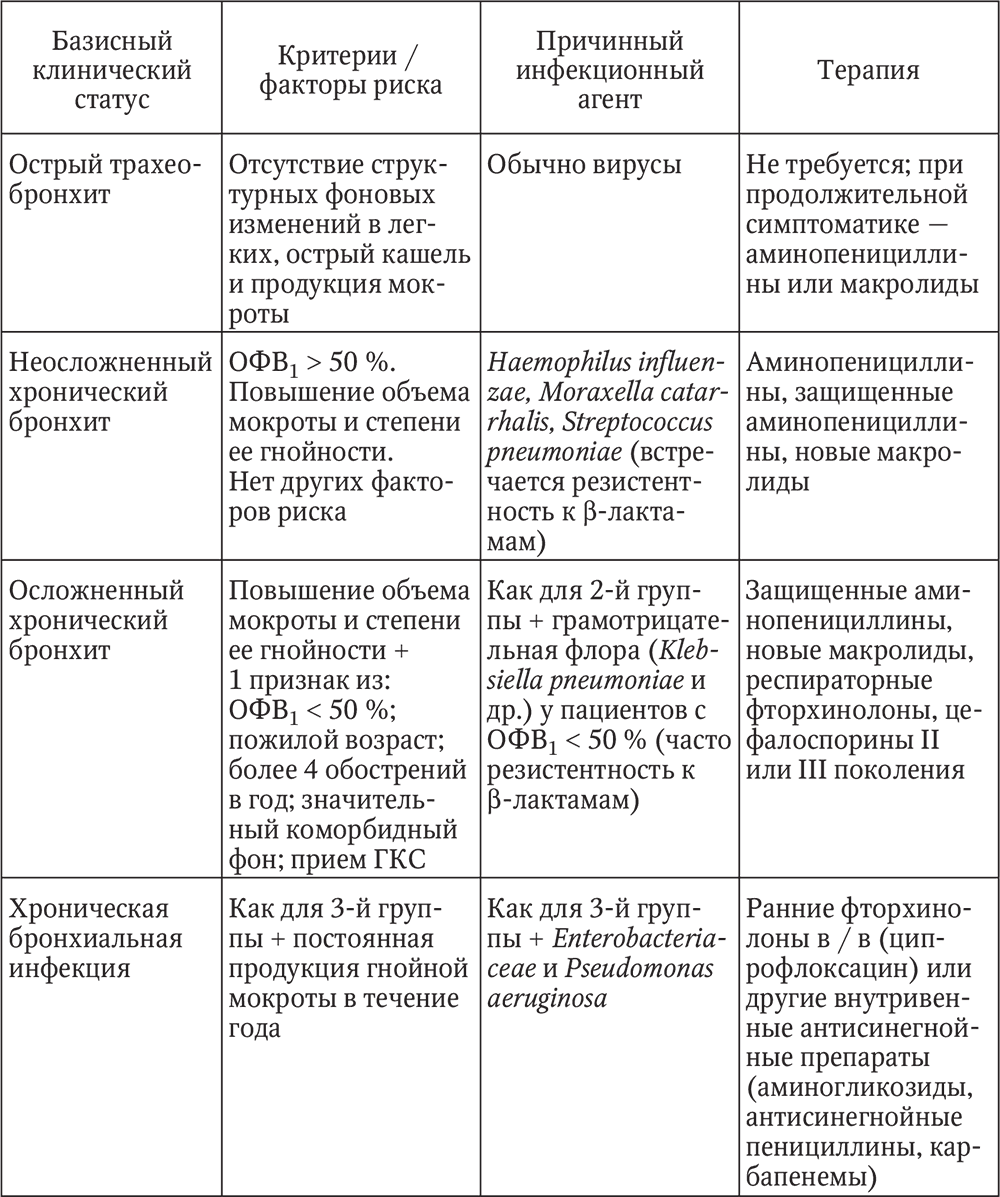
6) òåòðàöèêëèíû äîêñèöèêëèí (þíèäîêñ ñîëþòàá);
7) êàðáàïåíåìû: èìèïåíåì / öèëàñòèí (òèåíàì) è ìåðîïåíåì (ìåðîïåíàáîë, ìåðîïåíåì-ñïåíñåð, ìåðèâà, ïðîïåíåì, ìåðîíåì).
Ïðè íåýôôåêòèâíîñòè ëå÷åíèÿ àíòèáàêòåðèàëüíûìè ïðåïàðàòàìè ïåðâîé ãðóïïû èñïîëüçóþò ïðåïàðàòû èç íèæåïåðå÷èñëåííûõ ãðóïï. Îñóùåñòâëÿòü âûáîð ïðåïàðàòîâ ñëåäóåò ñ ó÷åòîì áàêòåðèîëîãè÷åñêîãî èññëåäîâàíèÿ ìîêðîòû è / èëè ÁÀËÆ.
Îòõàðêèâàþùèå è ìóêîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà: àìáðîêñîë (àìáðîñàí, ëàçîëâàí), áðîìãåêñèí, àöåòèëöèñòåèí, êàðáîöèñòåèí.
Áðîíõîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà:
?2-àãîíèñòû êîðîòêîãî äåéñòâèÿ (ñàëüáóòàìîë, òåðáóòàëèí, âåíòîëèí);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ áûñòðûì íà÷àëîì äåéñòâèÿ (ôîðìîòåðîë èëè îêñèñ òóðáóõàëåð);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ ìåäëåííûì ðàçâèòèåì ýôôåêòà (ñàëüìåòåðîë);
ì-õîëèíîëèòèêè (èïðàòðîïèóìà áðîìèä èëè àòðîâåíò);
êîìáèíèðîâàííûå ïðåïàðàòû (áåðîäóàë);
ìåòèëêñàíòèíû (òåîïýê, òåîòàðä).
Ëåêàðñòâåííûå ñðåäñòâà, îáëàäàþùèå èììóíîìîäóëèðóþùèì äåéñòâèåì. Íàïðèìåð, ÈÐÑ-19 ñòèìóëèðóåò ìåñòíûå ìåõàíèçìû çàùèòû ïîñðåäñòâîì óâåëè÷åíèÿ âûðàáîòêè ñåêðåòîðíîãî èììóíîãëîáóëèíà IgÀ, ëèçîöèìà, ìàêðîôàãîâ.
Âåäåíèå ïàöèåíòîâ â ïåðèîä ðåìèññèè
Äëÿ ñòàáèëèçàöèè ðåìèññèè è îáåñïå÷åíèÿ âûñîêîãî êà÷åñòâà æèçíè íåîáõîäèìî:
îòêàçàòüñÿ îò êóðåíèÿ;
óñòðàíèòü íåáëàãîïðèÿòíûå ôèçè÷åñêèå è õèìè÷åñêèå ôàêòîðû ðèñêà;
îáåñïå÷èòü ýôôåêòèâíûé áðîíõèàëüíûé äðåíàæ (ËÔÊ, ìàññàæ, ôèòîòåðàïèÿ);
îáåñïå÷èòü îïòèìàëüíóþ áðîíõèàëüíóþ ïðîõîäèìîñòü (áðîíõîëèòèêè);
ïîâûñèòü ñîïðîòèâëÿåìîñòü îðãàíèçìà (èììóíîìîäóëÿòîðû ðàñòèòåëüíîãî è õèìè÷åñêîãî ïðîèñõîæäåíèÿ);
ïðîâåñòè âàêöèíàöèþ ïðîòèâ ãðèïïà (âàêñèãðèï, ãðèïïîë, áåãðèâàê, èíôëþâàê è äð.) è ïðîòèâ ïíåâìîêîêêà (ïíåâìî 23).
Îöåíêà ýôôåêòèâíîñòè ëå÷åíèÿ
Îöåíêó ýôôåêòèâíîñòè ëå÷åíèÿ îïðåäåëÿþò ïî áëèæàéøèì êëèíè÷åñêèì èñõîäàì, ê êîòîðûì îòíîñÿòñÿ: âûðàæåííîñòü è ñêîðîñòü ðåãðåññèè êëèíè÷åñêèõ ïðîÿâëåíèé, ïîëîæèòåëüíàÿ äèíàìèêà ïîêàçàòåëåé íàðóøåíèÿ áðîíõèàëüíîé ïðîõîäèìîñòè, ïðåäîòâðàùåíèå îñëîæíåíèé è ñîêðàùåíèå ñðîêîâ ãîñïèòàëèçàöèè.
Ê îòäàëåííûì êëèíè÷åñêèì èñõîäàì îòíîñÿòñÿ: óâåëè÷åíèå äëèòåëüíîñòè ðåìèññèè, óìåíüøåíèå ÷àñòîòû îáîñòðåíèé.

