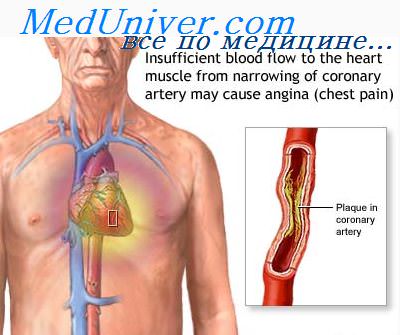
Современный принцип лечения атеросклероза
Принципы лечения атеросклероза. Немедикаментозное лечение атеросклероза.Принципы лечения атеросклероза Лечение атеросклероза подразделяется на немедикаментозное и медикаментозное (с воздействием на липиды и липидо-транспортную систему крови), которое должно быть агрессивным, ранним и многолетним (пожизненным)
Немедикаментозное лечение заключается в воздействии на управляемые ФР (ОХС, ХСЛПНП, АГ, уровень глюкозы и др ), что позволяет изменить скорость эволюции атеросклероза Абсолютно недопустимо курение, которое дестабилизирует бляшку, облегчая ее разрыв и последующий тромбоз артерии Если содержание ОХС увеличено незначительно (менее 6,0 ммоль/л), то лечение начинается с немедикаментозных мероприятий на протяжении 3 месяцев с последующей оценкой результатов. Этим можно и ограничиться у лиц с умеренной гиперлипидемией Скорость эволюции атеросклеротической бляшки (и вторичного тромбоза артерии) можно замедлить ТКОЖ Так, снижение в пище количества жира и контролируемая ФН позитивно влияют на характер нестабильной бляшки, предотвращая ее разрыв и последующий тромбоз артерии Рациональное питание — важнейший компонент немедикаментозного лечения атеросклероза Коррекция диетой назначается тем, у кого ИМТ более 30 кг/м2 или при наличии нарушения толерантности к глюкозе, СД или стойкой АГ Питание современного человека в развитых странах имеет три компонента атерогенности избыток ХС, насыщенных жиров и калорий Поэтому суточный калораж пищи должен способствовать сохранению нормальной массы тела Так, до 40% суточного калоража должен составлять утренний прием пищи, а последний прием — не позднее 19 ч, менее 7% калорий должно приходиться на насыщенные жиры, менее 200 мг ХС в сутки должно поступать с пищей. Резко ограничивают потребление жиров (насыщенные жирные кислоты должны обеспечивать менее 10% общего калоража) — животных жиров, жирного мяса, сала, молочных продуктов (сметана, сыры, масло; и яичных желтков (ограничивают ХС до 300 мг/сут) Предпочтительнее кушать мясо индейки и кур без кожи Не менее 1/3 общего количества жиров должны составлять жиры растительные (подсолнечное, кукурузное, оливковое, растительное масло по 1—2 столовые ложки в сутки) или морского происхождения (жирная рыба или другие морские продукты по 50—150 г ежедневно или через день), содержащие антиатерогенные полиненасыщенные и незаменимые жирные кислоты, которые не могут синтезироваться в самом организме. Так, диета с маложирной и малохолестериновой пищей с регулярным употреблением в пищу морских продуктов и растительных жиров существенно (на 10% и более) снижает уровень ОХС и ХСЛПНП в крови больных При наличии признаков атеросклероза ограничивают чистые, рафинированные и легкоусвояемые углеводы (сахар, конфеты, мед, варенье и т п ) до 40 г/сут Диета с большим количеством углеводов усиливает имеющиеся липидные нарушения (главным источником углеводов должны быть фрукты и овощи) Необходим отказ от больших доз алкоголя (более 50 мл/сут этанола) Важное значение имеет наличие в пище достаточного объема (не менее 35 г) растительной клетчатки (основные ее источники — овощи и фрукты), обеспечивающей нормальную функцию кишечника, желчеотделение и благоприятно действующей на липидный обмен Так, ежедневное употребление в пищу 2 яблок может обеспечить организм человека достаточным количеством пектинов, положительно влияющих на липидный обмен Пектины в кишечнике адсорбируют часть желчных кислот (выводя их из организма), способствуют гипохолестеринемии и нормализации содержания ЛП Для лиц старше 60 лет характер питания должен приближаться к вегетарианскому Питание должно обеспечить ежедневное очищение кишечника. Диетой со снижением потребления ХС с пищей до 300 мг можно снизить уровень ОХС на 10—15% Показано, что после 3 лет применения «средиземноморской диеты» (рапсовое масло с высоким содержанием а-линоленовой кислоты, много зерновых, корнеплодов, овощей и морепродуктов) у больных, ранее перенесших ИМ (с исходным содержанием ОХС 6,5 ммоль/л) общая смертность снижалась на 50%. Оценка уровня ОХС в ходе диетотерапии должна проводиться через 6 недель и 3 месяца. Если первоначальная диета не дала заметного эффекта, то больной переводится на диету второго этапа с еще большим ограничением потребления насыщенных жирных кислот (должны обеспечивать менее 7% общего калоража) и ХС (менее 200 мг/сут). Через 3 месяца оценивается полученный эффект. Если он достигнут, то больные должны находиться на этой диете пожизненно. Необходима также коррекция массы тела до оптимального уровня для данного возраста и роста. Следует, однако, помнить что большая часть ХС, содержащегося в организме, поступает не с пищей, а синтезируется в печени. Поэтому попытки влиять на развитие ИБС и ее эволюцию путем воздействия только на ФР (в первую очередь, диету) не позволили добиться снижения смертности от ИБС. Умеренный и адекватный двигательный режим позволяет тратить минимально 200 ккал/сут. Следует соблюдать режим дня, включающий достаточную ФН (при отсутствии противопоказаний, например тяжелых проявлений облитерирующего атеросклероза ног или стенокардии) — ходить в быстром темпе (до 100—120 шагов/мин или в темпе ЧСС до 60% от максимально возможной) до 8 км/сут и более, заниматься аэробной физкультурой, плаванием в теплой воде и другими видами минимально по 30 мин и не реже 4 раз в неделю. Предупреждают гиподинамию адекватные виды ФН, лечебная физкультура, плавание и т.д. Бегом можно заниматься только здоровым людям в возрасте до 40 лет, в более старших возрастных группах — только после проведения ЭКГ и обследования с нагрузочными пробами. Физический тренинг снижает массу тела, содержание ОХС и повышает уровень защитных ХСЛПВП. Эффективность немедикаментозного лечения оценивается по клиническим данным и по показателям липидного обмена через 3 месяца (уровень ХСЛПНП должен снизиться более чем на 20% от исходного). Такое комплексное воздействие может уменьшить последующий риск сердечно-сосудистых заболеваний вследствие воздействия на ряд механизмов, снижающих уровень атерогенных ЛП. Если эффект ТКОЖ за это время достаточный, то ее продолжают, если нет—дополнительно назначают липиднормализующие ЛС. — Также рекомендуем «Лекарственная терапия атеросклероза. Коррекция обмена липидов.» Оглавление темы «Лечение атеросклероза. Препараты для лечения атеросклероза.»: |

Среди причин инвалидности и смерти в развитых странах первое место занимают сердечно-сосудистые катастрофы – инсульт, инфаркт миокарда, тромбозы сосудов конечностей и внутренних органов, разрывы аневризм аорты и др.
Источник этих заболеваний – атеросклероз, который, наряду с травмами и раком, ограничивает продолжительность жизни современного человека.
Лечение атеросклероза – важная социальная, медицинская и экономическая проблема, так как финансовые вложения в нее окупаются увеличением пенсионного возраста, снижением затрат на социальное обеспечение инвалидов и т.д.
Принципы лечения
1. Устранение факторов риска возникновения и прогрессирования атеросклероза
Эти факторы бывают не модифицируемые или неустранимые (пол, возраст, наследственность) и модифицируемые – те на которые можно влиять, о них и пойдет речь.
1.1. Метаболический синдром – составляет триаду признаков: повышенное артериальное давление, избыточная масса тела, повышенный сахар в крови. То есть, для предупреждения прогрессирования атеросклероза необходимо иметь:
- нормальное давление — 12080,
- нормальный вес – определяется по индексу массы тела (квадрат роста в метрах деленный на вес в килограммах), который не должен превышать 25,
- нормальный сахар в крови – не более 5,5 ммольл.
Также, ученые утверждают, что бывает ожирение с нормальным индексом массы тела (ИМТ), так как имеет значение не только вес, но и количество жировой ткани в организме. Приблизительно, это количество можно оценить по диаметру талии, которая в норме должна быть:
- у мужчин – 94 см,
- у женщин – 80 см.

1.2. Устранение вредных привычек – курение, злоупотребление алкоголем.
1.3. Борьба с гиподинамией – среднестатистический европеец или житель США в день проходит 5000 шагов или примерно 4 км. Чтобы увеличить это расстояние, в Японии в 1960-е годы появилась программа «10 000 шагов», призванная поднять двигательную активность офисных служащих.
Исследования показали, что поклонники этой программы, которые, используя бытовой шагомер, проходят до 8 км в день, значительно реже страдают от ожирения и диабета, меньше курят и употребляют меньше алкоголя.
2. Диета
При лечении атеросклероза она преследует следующие задачи
- Ограничение потребления насыщенных жирных кислот.
- Ограничение поступление с пищей холестерина.
- Снижение массы тела (при ее избытке).
Общие рекомендации по диете выглядят следующим образом:
- Снижение общей калорийности рациона на 30% в группах риска (метаболический синдром, мужчины старше 50 лет, семейный атеросклероз и др.)
- Повышение доли углеводов в рационе до 55%, в основном за счет растительных продуктов.
- Значительное снижение доли животных жиров в пище.
- Белки должны составлять до 15% рациона, в основном за счет птицы и рыбы.
Лечение атеросклероза требует разделения пищевых продуктов на три категории:
-

«Разрешенные продукты» — содержат мало жиров и много клетчатки: курица без кожи, рыба и другие «дары моря» (кальмары, крабы и пр.), фрукты и овощи, крупы (рис, гречка, овсянка и др.), макаронные изделия из твердых сортов пшеницы, нежирные молочные продукты, злаковые, зернобобовые.
- «Продукты, которые стоит ограничивать» — можно употреблять: мясо – 3 раза в неделю; нежирный сыр – 1 раз в неделю; сдоба, торты, выпечка и др. продукты, содержащие маргарин и яичные желтки – до 2 раз в месяц. Также стоит ограничивать – белый хлеб, алкоголь, растительное масло (кроме оливкового), яичные белки.
- «Продукты которых следует избегать» — яичные желтки, маргарин, жирные молочные продукты, в первую очередь сливки и сгущенное молоко, жирное мясо, сосиски и сардельки, гусь и утка, майонез, сливочное масло.
Исследования, проведенные еще в 1970-х годах показали, что повышение содержания омега-3 жирных кислот в рационе позитивно сказывается на течении атеросклероза. Эти кислоты в больших количествах содержаться в морепродуктах, особенно в морской рыбе и рыбьем жире.
3. Медикаментозное лечение

Медикаментозное лечение проводится тогда, когда диета и коррекция образа жизни оказываются неэффективными
Препараты, используемые в лечении атеросклероза можно разделить на следующие группы:
- Секвестранты желчных кислот (колекстран, холестирамин, колестипол) – ионообменные смолы, нарушающие всасывание жиров и холестерина в кишечнике, в результате увеличивается потребность печени в холестерине и усиливается удаление его из крови. Поскольку секвестранты не всасываются, то имеют наименьшее количество побочных эффектов, серди других противо-холестериновых средств.
- Фибраты (фенофибрат, ципрофибрат, безафибрат) – вторгаются в процессы метаболизма холестерина, уменьшая его содержание в крови. Среди побочных эффектов можно отметить редкие случаи образования камней в желчевыводящих путях.
- Статины (ловастатин, симвастатин, аторвастатин) – нарушают синтез холестерина в печени, считаются наиболее перспективной группой противо-холестериновых препаратов. Противопоказаны при активных заболеваниях печени.
- Никотиновая кислота (ниацин) – наиболее старое противо-холестериновое средство, из-за низкой эффективности и большого количества побочных эффектов применяется редко.
- Пробукол – противо-атеросклеротическое средство с неизвестным механизмом действия. Не рекомендуется женщинам детородного возраста, так как надолго задерживается в организме, а влияние его на плод пока не изучено.
4. Аппаратные методы лечения
В случаях, когда описанные методики не помогают, можно удалять холестерин из крови пациента, пропуская ее через специальный сорбент. Для этой цели применяется сложное оборудование (аппарат DALI фирмы «Фрезениус»). Методика эта относительно новая, поэтому нуждается в более детальном изучении. Кроме того, стоит она весьма недешево.
5. Борьба и ишемическим синдромом
Всем известно, что опасен не сам атеросклероз, а вызываемая им закупорка сосудов. В связи с этим, лечение атеросклероза сосудов головного мозга и лечение атеросклероза сосудов нижних конечностей, наряду с описанными принципами, включает терапию нарушений кровообращения: антикоагулянты (фрагмин, клексан), антиагреганты (пентоксифиллин, аспирин), метаболические препараты (актовегин, милдронат и др.)
Как видно из выше сказанного, лечение атеросклероза штука сложная и многогранная. Необходимо учитывать массу факторов: пол, возраст, наличие вредных привычек, особенности питания, наличие сопутствующих заболеваний и многое другое. Поэтому, начинать лечение лучше в условиях липидной клиники, где из огромного количества методик выберут ту, которая подходит именно вам.
https://www.youtube.com/watch?v=ZZc3JnEhEjc
Полезная статья? Поделитесь в соц.сетях:
Рациональная диета при атеросклерозе должна способствовать коррекции нарушений липидного обмена и поддержанию нормальной массы тела.
Общие принципы гиполипидемической диеты:
Пища должна быть разнообразной, а количество потребляемых с пищей калорий должно быть таким, чтобы поддерживать идеальный для конкретного больного вес тела.
Около 15% энергетической ценности диеты должны составлять белки, 30% — жиры и 55% — углеводы.
Ограничения потребления жиров животного происхождения — количество жира (включая растительные жиры), содержащееся во всех потребляемых в течение суток продуктах, не должно превышать 30% от общей энергетической ценности пищи, причем на долю насыщенных (животных) жиров должно приходиться не более 7% от этого количества.
У лиц без дислипопротеидемий, атеросклероза и высокого 10-летнего риска смерти от сердечно-сосудистых заболеваний поступление холестерина с пищей не должно превышать 300 мг/сут.
При наличии этих состояний суточное потребление пищевого холестерина следует ограничить до 200 мг/сут. Следует отметить, что отрицательное влияние пищевого холестерина на липидный обмен менее значительно, чем потребление насыщенных жиров. Оно проявляется только в случаях, когда пищевой холестерин поступает в организм в значительных количествах, причем снижение его потребления на 100 мг в сутки уменьшает содержание
общего холестерина
в среднем всего на 1%. Поэтому при разъяснении пациентам принципов рациональной диеты необходимо подчеркивать необходимость сокращения потребления с пищей именно насыщенных (животных) жиров, а также трансизомеров жирных кислот (не рекомендуется не только сливочное масло, но и твердые маргарины, кулинарные жиры).
Мясо и мясные продукты с высоким содержанием жира целесообразно заменять бобовыми, рыбой, птицей или тощими сортами мяса. Молоко и молочные продукты должны употребляться низкожировые – ежедневно.
Увеличение потребления мононенасыщенных и полиненасыщенных жирных кислот (до 10-15% от общей энергетической ценности пищи).
Данные жиры находятся в растительном масле, морепродуктах.
Жирную морскую рыбу (лосось, тунец, скумбрия) следует употреблять не реже 2 раз в неделю.
Ограничение потребления легкоусвояемых простых углеводов (содержащихся в сахаре, варенье, конфетах) до не более 10% калорийности.
Обеспечение больных углеводами, содержащимися в свежих овощах и фруктах (моркови, свекле, капусте), бобовых (горохе, фасоли). Разнообразные фрукты и овощи необходимо употреблять несколько раз в день в общем количестве не менее 400г, не считая картофеля.
Общее потребление соли, включая соль, содержащуюся в хлебе, консервированных продуктах и т.п., не должно превышать 6г (1 чайная ложка) в сутки.
Эта рекомендация особенно важна для больных артериальной гипертензией.
Целесообразно добавление в пищевой рацион растительных стеролов/станолов (2г/сут), которые конкурентно ингибируют всасывание холестерина в кишечнике (например, в составе маргарина «Бенекол» и молочного продукта «Данакор» — рекомендовано Всероссйским Научным Обществом Кардиологов).
В ряде случаев (выраженная гиперлипопротеинемия, сахарный диабет) может потребоваться консультация специалиста – диетолога.
Следует помнить, что даже строгое соблюдение диеты позволяет снизить содержание
холестерина
не более чем на 10%.
Подробнее:
Лечебное питание при атеросклерозе
.
Диета № 10
.

Среди причин инвалидности и смерти в развитых странах первое место занимают сердечно-сосудистые катастрофы – инсульт, инфаркт миокарда, тромбозы сосудов конечностей и внутренних органов, разрывы аневризм аорты и др.
Источник этих заболеваний – атеросклероз, который, наряду с травмами и раком, ограничивает продолжительность жизни современного человека.
Лечение атеросклероза – важная социальная, медицинская и экономическая проблема, так как финансовые вложения в нее окупаются увеличением пенсионного возраста, снижением затрат на социальное обеспечение инвалидов и т.д.
Принципы лечения
1. Устранение факторов риска возникновения и прогрессирования атеросклероза
Эти факторы бывают не модифицируемые или неустранимые (пол, возраст, наследственность) и модифицируемые – те на которые можно влиять, о них и пойдет речь.
1.1. Метаболический синдром – составляет триаду признаков: повышенное артериальное давление, избыточная масса тела, повышенный сахар в крови. То есть, для предупреждения прогрессирования атеросклероза необходимо иметь:
- нормальное давление — 12080,
- нормальный вес – определяется по индексу массы тела (квадрат роста в метрах деленный на вес в килограммах), который не должен превышать 25,
- нормальный сахар в крови – не более 5,5 ммольл.
Также, ученые утверждают, что бывает ожирение с нормальным индексом массы тела (ИМТ), так как имеет значение не только вес, но и количество жировой ткани в организме. Приблизительно, это количество можно оценить по диаметру талии, которая в норме должна быть:
- у мужчин – 94 см,
- у женщин – 80 см.

1.2. Устранение вредных привычек – курение, злоупотребление алкоголем.
1.3. Борьба с гиподинамией – среднестатистический европеец или житель США в день проходит 5000 шагов или примерно 4 км. Чтобы увеличить это расстояние, в Японии в 1960-е годы появилась программа «10 000 шагов», призванная поднять двигательную активность офисных служащих.
Исследования показали, что поклонники этой программы, которые, используя бытовой шагомер, проходят до 8 км в день, значительно реже страдают от ожирения и диабета, меньше курят и употребляют меньше алкоголя.
2. Диета
При лечении атеросклероза она преследует следующие задачи
- Ограничение потребления насыщенных жирных кислот.
- Ограничение поступление с пищей холестерина.
- Снижение массы тела (при ее избытке).
Общие рекомендации по диете выглядят следующим образом:
- Снижение общей калорийности рациона на 30% в группах риска (метаболический синдром, мужчины старше 50 лет, семейный атеросклероз и др.)
- Повышение доли углеводов в рационе до 55%, в основном за счет растительных продуктов.
- Значительное снижение доли животных жиров в пище.
- Белки должны составлять до 15% рациона, в основном за счет птицы и рыбы.
Лечение атеросклероза требует разделения пищевых продуктов на три категории:
-

«Разрешенные продукты» — содержат мало жиров и много клетчатки: курица без кожи, рыба и другие «дары моря» (кальмары, крабы и пр.), фрукты и овощи, крупы (рис, гречка, овсянка и др.), макаронные изделия из твердых сортов пшеницы, нежирные молочные продукты, злаковые, зернобобовые.
- «Продукты, которые стоит ограничивать» — можно употреблять: мясо – 3 раза в неделю; нежирный сыр – 1 раз в неделю; сдоба, торты, выпечка и др. продукты, содержащие маргарин и яичные желтки – до 2 раз в месяц. Также стоит ограничивать – белый хлеб, алкоголь, растительное масло (кроме оливкового), яичные белки.
- «Продукты которых следует избегать» — яичные желтки, маргарин, жирные молочные продукты, в первую очередь сливки и сгущенное молоко, жирное мясо, сосиски и сардельки, гусь и утка, майонез, сливочное масло.
Исследования, проведенные еще в 1970-х годах показали, что повышение содержания омега-3 жирных кислот в рационе позитивно сказывается на течении атеросклероза. Эти кислоты в больших количествах содержаться в морепродуктах, особенно в морской рыбе и рыбьем жире.
3. Медикаментозное лечение

Медикаментозное лечение проводится тогда, когда диета и коррекция образа жизни оказываются неэффективными
Препараты, используемые в лечении атеросклероза можно разделить на следующие группы:
- Секвестранты желчных кислот (колекстран, холестирамин, колестипол) – ионообменные смолы, нарушающие всасывание жиров и холестерина в кишечнике, в результате увеличивается потребность печени в холестерине и усиливается удаление его из крови. Поскольку секвестранты не всасываются, то имеют наименьшее количество побочных эффектов, серди других противо-холестериновых средств.
- Фибраты (фенофибрат, ципрофибрат, безафибрат) – вторгаются в процессы метаболизма холестерина, уменьшая его содержание в крови. Среди побочных эффектов можно отметить редкие случаи образования камней в желчевыводящих путях.
- Статины (ловастатин, симвастатин, аторвастатин) – нарушают синтез холестерина в печени, считаются наиболее перспективной группой противо-холестериновых препаратов. Противопоказаны при активных заболеваниях печени.
- Никотиновая кислота (ниацин) – наиболее старое противо-холестериновое средство, из-за низкой эффективности и большого количества побочных эффектов применяется редко.
- Пробукол – противо-атеросклеротическое средство с неизвестным механизмом действия. Не рекомендуется женщинам детородного возраста, так как надолго задерживается в организме, а влияние его на плод пока не изучено.
4. Аппаратные методы лечения
В случаях, когда описанные методики не помогают, можно удалять холестерин из крови пациента, пропуская ее через специальный сорбент. Для этой цели применяется сложное оборудование (аппарат DALI фирмы «Фрезениус»). Методика эта относительно новая, поэтому нуждается в более детальном изучении. Кроме того, стоит она весьма недешево.
5. Борьба и ишемическим синдромом
Всем известно, что опасен не сам атеросклероз, а вызываемая им закупорка сосудов. В связи с этим, лечение атеросклероза сосудов головного мозга и лечение атеросклероза сосудов нижних конечностей, наряду с описанными принципами, включает терапию нарушений кровообращения: антикоагулянты (фрагмин, клексан), антиагреганты (пентоксифиллин, аспирин), метаболические препараты (актовегин, милдронат и др.)
Как видно из выше сказанного, лечение атеросклероза штука сложная и многогранная. Необходимо учитывать массу факторов: пол, возраст, наличие вредных привычек, особенности питания, наличие сопутствующих заболеваний и многое другое. Поэтому, начинать лечение лучше в условиях липидной клиники, где из огромного количества методик выберут ту, которая подходит именно вам.
https://www.youtube.com/watch?v=ZZc3JnEhEjc