Рекомендации при остром бронхите у детей
Эликсир КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ подходит для лечения кашля с затрудненным отхождением мокроты как у взрослых, так и у детей с 2 лет.
Подробнее о КОДЕЛАК® БРОНХО…
При покупке средств от кашля для ребенка необходимо обращать внимание на возрастные ограничения. Современные противокашлевые препараты в разных формах выпуска и дозировках предназначены для детей разных возрастных групп.
Подробнее о препаратах от кашля…
Для облегчения сухого кашля у детей в зависимости от их возраста используют противокашлевые препараты в разных лекарственных формах выпуска — капли, сироп или таблетки.
Подробнее…
Надсадный лающий кашель у детей является частым признаком поражения верхних дыхательных путей при простуде, а также при ряде инфекционных заболеваний, в том числе при коклюше.
Как помочь ребенку при лающем кашле?
Препарат КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ удачно сочетает изученные свойства синтетических молекул и целебные свойства лекарственных трав.
Подробнее о КОДЕЛАК® БРОНХО…
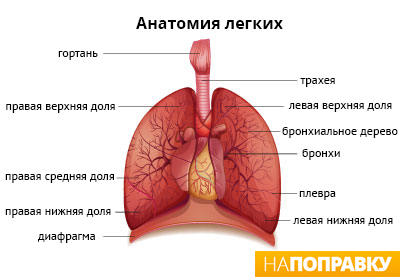
Бронхит — распространенное заболевание дыхательных путей. У детей чаще всего болезнь протекает остро, имеет инфекционную природу, что обусловлено воздействием респираторных вирусов на слизистую, покрывающую бронхи изнутри. Как и для всех респираторных заболеваний, для вирусного бронхита характерен сезонный рост заболеваемости, с пиком в осенне-зимний период. Следует отметить, что поражение бронхов более типично именно для детей, нежели для взрослых.
Как вылечить острый бронхит у ребенка и при этом не навредить малышу? Об этом пойдет речь в нашей статье.
Бронхит и его симптомы у детей
Как следует уже из названия заболевания, для него характерно воспаление бронхов, слизистой оболочки или всей толщи стенок бронхов. Причиной воспалительного процесса могут быть инфекционные агенты, аллергены, а также негативное воздействие факторов внешней среды — смог, частички пыли, выхлопы автомобилей, вдыхание паров химических веществ и многое другое.
В зависимости от причины, вызвавшей развитие заболевания, выделяют инфекционный и неинфекционный бронхит.
- В подавляющем большинстве случаев причиной острого инфекционного бронхита являются респираторные вирусы — вирусы гриппа и ОРВИ. Значительно реже острый бронхит имеет бактериальную или смешанную вирусно-бактериальную природу. Как правило, бактериальный, или гнойный, бронхит является вторичным. Развивается он на фоне первичной вирусной природы заболевания и, по сути, является его осложнением при неадекватном или несвоевременном лечении.
- Разновидностью неинфекционного бронхита является аллергический, а также обусловленный химическими или физическими факторами.
По продолжительности и цикличности возникающего в бронхах воспалительного процесса бронхит может быть острым или хроническим.
- Для острого типичны «грудной» кашель с возможным периодическим отхождением сгустков мокроты. Также могут быть общие симптомы, свойственные простудным заболеваниям: повышенная температура тела, слабость, недомогание, астения и другие проявления интоксикации. Как правило, продолжительность острого бронхита не превышает 2–3 недель.
- Для хронического бронхита типичны периодически повторяющиеся эпизоды обострений в течение года.
Помимо прочего, вследствие хронического воспалительного процесса происходят вторичные изменения структуры бронхов и формируются нарушения дыхательной функции легких. Обострения бронхита при такой форме болезни повторяются с частотой не менее 3 раз в год[1].
Среди всех болезней органов дыхания у детей на долю острого бронхита приходится около 20%[2]. При этом у детей раннего и младшего дошкольного возраста этот показатель еще выше и достигает 30–40%[3]. Например, у детей в возрасте до 4 лет случаи заболевания острым бронхитом встречаются в 2–4 раза чаще, чем у детей более старших возрастных групп (7–15 лет)[4].
Локальный иммунитет верхних дыхательных путей у детей до 6 лет еще не до конца сформирован, секреторный иммуноглобулин А и противовоспалительные цитокины синтезируются в недостаточном количестве. Поэтому инфекция у детей из носоглотки и горла легко «спускается» в нижние дыхательные пути и вызывает воспаление[5]. Особенно опасен острый бронхит в первые 18 месяцев жизни ребенка. Именно в этот период в его легких происходят формирование бронхиол и альвеол, становление местного иммунитета[6].
Почти в 90% случаев острый бронхит вызывают именно вирусы[7]. Поэтому шанс заболеть значительно повышается осенью и зимой, в период активности гриппа и других ОРВИ[8].
Медицинский факт
Существует около 200 видов различных вирусов, которые могут вызывать острое воспаление бронхов[9]. Чаще всего это вирусы гриппа типов А и В, парагриппа, коронавирусная инфекция, риновирусы или респираторно-синцитиальная инфекция[10].
Когда инфекционный агент попадает на слизистую бронхов, начинается воспалительный процесс. Организм вырабатывает большое количество биологически активных веществ, цитокинов и медиаторов воспаления[11]. Воспаленная слизистая отекает, увеличиваясь в толщине. Как следствие — сужается внутренний просвет бронхов, что может приводить к нарушению вентиляции легких и затрудненному дыханию. Этому аспекту необходимо уделять повышенное внимание, особенно у детей младшего возраста. Даже незначительное воспаление слизистой бронхов может стать причиной дыхательной недостаточности.
Параллельно под влиянием раздражающего действия вирусов и формирующегося воспалительного процесса начинает активнее вырабатываться слизистый секрет бронхов. С его помощью в нормальных условиях бронхи самостоятельно очищают себя изнутри от чужеродных агентов, попавших на их поверхность. Однако при воспалении эвакуационная работа слизистой бронхов нарушается, и выведение секрета становится затруднительным. Как следствие, слизь скапливается в просвете бронхов, затаивается, становится густой и вязкой. Так формируется патологическая мокрота, состоящая из слизистого секрета, отмерших клеток слизистой бронхов, микробов и продуктов их жизнедеятельности. Мокрота служит хорошей питательной средой и субстратом для размножения бактерий. Поэтому застой мокроты в бронхах грозит риском развития вторичных бактериальных осложнений, таких как гнойный бронхит или пневмония.
В связи с этим при лечении бронхита у детей комплекс лечебных действий должен быть направлен на скорейшую борьбу с воспалением, а также разжижение и стимуляцию отхождения мокроты из бронхов.
Типичным симптомом бронхита у детей является кашель. Зачастую он — единственное проявление заболевания. Приступы, как правило, идут «из глубины» грудной клетки и могут сочетаться с неприятными ощущениями за грудиной. Кашель может быть с незначительным отхождением мокроты или вовсе без нее. В детском возрасте процесс отхаркивания намного сложнее, чем у взрослых — мокрота у детей более вязкая, а дыхательная мускулатура, выталкивающая слизистые массы, еще недостаточно развита. Слабая сила кашлевых толчков, анатомически узкий просвет бронхов, сопровождающийся при бронхите дополнительным бронхоспазмом и отеком слизистой, затрудняют выведение мокроты. Вот почему лечение кашля при бронхите у детей должно быть комплексным, направленным как на разжижение густой мокроты, так и на стимуляцию самого процесса отхаркивания, а также на борьбу с воспалением и спазмом гладкой мускулатуры бронхов.
Помимо кашля, проявлениями бронхита у ребенка могут быть также:
- незначительное повышение температуры;
- слабость, астения;
- снижение активности, аппетита;
- ухудшение общего состояния[12].
Дети младшего возраста не могут точно сказать, что именно их беспокоит, но становятся капризными, раздражительными, вялыми[13].
Последствия заболевания
Неправильное или несвоевременное лечение бронхита у ребенка может привести к развитию осложнений, затяжному течению болезни или переходу ее в хроническую форму. Наиболее грозным осложнением бронхита является пневмония. Часто острый бронхит может сочетаться с воспалительными процессами верхних дыхательных путей и ЛОР-органов — синуситом, отитом или тонзиллитом[14].
Если воспалительный процесс в бронхах затягивается, может изменяться само строение слизистой оболочки[15]. В этом случае происходит ее необратимая деформация, которая становится предрасполагающим фактором развития астмы и/или хронической обструктивной болезни легких.
Поэтому не стоит ждать, что острый бронхит пройдет сам по себе. Необходимо своевременно обратиться за помощью к педиатру и далее четко соблюдать его рекомендации.
Как правильно лечить бронхит у ребенка: особенности терапии
Чтобы вылечить бронхит у ребенка, необходимо обеспечить создание ему условий, способствующих скорейшему выздоровлению, и подобрать подходящие лекарственные препараты.
Малышу следует обеспечить покой и полупостельный режим. Воздух в помещении должен быть теплым, но при этом комнату рекомендуется несколько раз в день проветривать. На время проветривания ребенка следует или увести из комнаты, или накрыть одеялом и повернуть спиной к окну.
Желательно, чтобы воздух не был слишком сухим, особенно зимой. Для поддержания оптимальной влажности воздуха можно использовать специальные готовые увлажнители или подручные средства, например, поставить емкость с водой около нагревательных приборов или завесить радиаторы отопления влажной тканью и периодически ее менять. В питании ребенка при бронхите должно быть достаточно белка, дополнительно можно давать поливитамины[16].
Из лекарственных средств используют средства этиотропной терапии — противовирусные препараты и/или антибиотики, в зависимости от вида возбудителя, ставшего причиной болезни. Также применяют широкую палитру симптоматических средств — жаропонижающие, противовоспалительные, муколитические и отхаркивающие препараты. Оптимально использовать 2–3 препарата, которые в совокупности обладают всеми перечисленными свойствами.
В среднем острый бронхит у детей лечат 1–2 недели, если нет осложнений или предрасполагающих к ним факторов. Длительность приема препаратов указывается в инструкции и может несколько отличаться от сроков самого заболевания.
Лекарственные средства для детей
К лекарствам для детей предъявляют повышенные требования. Они должны быть безопасны, а разница между лечебной и токсической дозой должна быть как можно больше. Это уменьшает риск развития нежелательных явлений в случае передозировки при непреднамеренном приеме препарата.
Детские лекарственные средства должны быть удобными для приема и применения у малышей, поэтому предпочтительны жидкие формы выпуска (капли, сиропы, суспензии) или свечи. В сиропах желательно минимизировать наличие спирта, сахара, ароматизаторов, красителей, а также других ингредиентов, несущих потенциальный риск развития аллергических реакций. Зачастую основу детских препаратов образуют натуральные составляющие, в частности растительные средства и экстракты целебных трав. Как мы уже говорили, лучше использовать комбинированные препараты, которые содержат в своем составе несколько компонентов, направленных на комплексное лечебное действие.
Распространенной ошибкой при лечении бронхита является бесконтрольно широкое применение антибактериальных препаратов. Так как в подавляющем большинстве случаев острый бронхит вызывают вирусы, то лечение необходимо начинать с приема противовирусных средств. Антибиотики же следует использовать исключительно по назначению врача. Их выписывают только при бронхите подтвержденной бактериальной природы, при осложнениях и при наличии хронических очагов инфекции[17].
На заметку
Около 86,6% семей в России покупают и применяют антибиотики самостоятельно, без консультации терапевта или педиатра. Чаще всего такое самолечение антибактериальными препаратами проводят при ОРЗ и кашле. Прием антибиотиков не снижает и не предупреждает риск развития бактериальных осложнений вирусного бронхита, не влияет на длительность заболевания, но зато может приводить к дисбактериозу, антибиотик-ассоциированной диареи и другим нарушениям стула, а также к появлению в организме бактерий, устойчивых к действию антибактериальных препаратов[18].
Целесообразно применение противовирусных средств, интерферонов или иммуномодулирующих препаратов, стимулирующих выработку собственных интерферонов в организме[19]. Особенно если ОРВИ началась с поражения верхних дыхательных путей (носа и горла). К таким лекарственным препаратам относят «Арбидол», «Гриппферон», «Генферон Лайт», «Виферон», «Амиксин».
Применять их лучше всего с первых же дней заболевания, оптимально ― в первые 48 часов от момента появления начальных симптомов простуды. Необходимо четко следовать схеме приема, которая указана в инструкции по медицинскому применению этих препаратов. Для детей существуют специальные детские формы и дозировки указанных препаратов, каждую из которых можно использовать с определенного возраста ребенка. Этот момент обязательно следует уточнить перед покупкой лекарственного средства.
При кашле и остром бронхите у детей также используют препараты, которые уменьшают выраженность воспаления в дыхательных путях и в слизистой бронхов. Одним из наиболее популярных действующих веществ является фенспирид (средства на его основе: «Эреспал», «Эриспирус», «Сиресп» и другие). Для детей эти препараты выпускают в виде сиропа.
Облегчение кашля и выведение мокроты из бронхов — главные направления терапии острого бронхита у детей. Они позволяют предотвратить присоединение вторичной бактериальной инфекции, улучшить состояние ребенка, снизить длительность лечения и не допустить осложнений[20].
Стоит особо отметить, что при бронхите не рекомендуется использовать противокашлевые средства, подавляющие или угнетающие кашлевой рефлекс. Подавление кашля препятствует нормальному отхождению мокроты из бронхов, способствует ее застою и несет потенциальный риск развития осложнений. Рекомендуется раннее применение муколитиков, стимулирующих очищение бронхов[21] и способствующих скорейшему переходу кашля из непродуктивного или малопродуктивного в продуктивный с мокротой. Наиболее популярными муколитическими веществами являются амброксол, бромгексин и ацетилцистеин. Основной принцип действия всех муколитиков заключается в разжижении вязкой густой мокроты. Переход мокроты в жидкое состояние уже облегчает ее отхождение.
Вместе с тем у детей этого может быть недостаточно. Слабая сила кашлевых толчков и несформированный навык отхаркивания могут создавать предпосылки к плохому отхождению даже жидкой мокроты и, как следствие, риску «заболачивания» легких. Поэтому часто лечение дополняется применением отхаркивающих средств, активно стимулирующих выведение мокроты из бронхов. Большинство этих средств имеют растительное происхождение — тимьян (чабрец), алтей, термопсис, экстракт листьев плюща, подорожника и т.д. Растительные экстракты входят в состав многих препаратов, которые применяют для лечения бронхита у детей. Например, «Коделак Бронхо с чабрецом», «Бронхикум», «Проспан» и другие.
Также следует отметить, что среди муколитиков отхаркивающим потенциалом обладают молекулы бромгексина и амброксола.
Отдельно стоит рассмотреть группу комбинированных препаратов для лечения бронхита у детей. Они содержат в своем составе сразу несколько компонентов и одновременно обладают комплексным эффектом — муколитическим, отхаркивающим, противовоспалительным, спазмолитическим и даже противовирусным действием.
Примеры таких препаратов — «Аскорил экспекторант» и «Коделак Бронхо». Первый препарат содержит в своем составе бромгексин, гвайфенезин и сальбутамол. «Аскорил экспекторант» способствует разжижению мокроты и ее выведению, имеет бронхолитическое и муколитическое действие. Из аптек его отпускают только по назначению врача, так как препарат имеет рецептурный статус.
«Коделак Бронхо» выпускается в двух лекарственных формах — эликсир и таблетки, несколько отличающихся в своем составе. Эликсир «Коделак бронхо с чабрецом» разрешен к применению у детей с 2 лет и имеет в составе три основных компонента — амброксол, глицират (получаемый из корня солодки) и экстракт травы чабреца. Таблетки «Коделак бронхо» могут применяться у детей с 12 лет и также имеют многокомпонентный состав — амброксол, глицират, термопсис и натрия гидрокарбонат. В комплексе препараты обладают муколитическим, отхаркивающим, противовоспалительным и противовирусным действием. При этом действующие вещества в нем содержатся в тщательно выверенной дозировке — компоненты усиливают действие друг друга[22].
При лечении острого бронхита у детей важно обеспечить ребенку уход и правильно подобрать лекарства. Препараты для выведения мокроты и противовирусные средства можно использовать с первых же дней заболевания. При этом лекарства комплексного действия предпочтительнее. А вот антибиотики следует принимать только после обследования у педиатра.
Источник
Это заболевание характеризуется выраженным воспалительным процессом нижних отделов дыхательных путей ребенка с отеком и спазмом, может протекать тяжело с рецидивами.
Острый обструктивный бронхит встречается довольно часто
Причины и провоцирующие факторы развития обструктивного бронхита
Острый обструктивный бронхит – это распространенный, в большинстве случаев двухсторонний воспалительный процесс в бронхах, который сопровождается значительным уменьшением их просвета в связи с развитием отека, повышения секреции мокроты и спазма бронхов.
Основными причинами развития и прогрессирования этого заболевания в детском возрасте являются инфекционные агенты:
вирусы (парагрипп, рино-синцитиальная инфекция, аденовирусы) и другие респираторные вирусы;
бактерии (стафилококк, стрептококк, пневмококк, клебсиелла, протей, гемофильная палочка (Афанасьева-Пфейфера);
вирусно-бактериальные ассоциации;
дрожжеподобные грибы;
простейшие (хламидии, микоплазма).
Неинфекционными причинами считаются аллергические реакции, пассивное курение, неблагоприятные экологические факторы.
Обструктивный бронхит может возникнуть на фоне аллергии
Провоцирующими факторами, облегчающими проникновение возбудителя в нижние отделы дыхательных путей ребенка являются – аномалии конституции (различные виды диатезов), врожденная гиперреактивность бронхов, дисбаланс местных защитных факторов ребенка, снижение общей иммунной реактивности организма малыша.
Первые признаки обструктивного бронхита
Это заболевание в большинстве случаев развивается на фоне прогрессирования инфекционно-воспалительного процесса (простудного или вирусного заболевания) в связи с продвижением воспаления в нижние отделы дыхательных путей и поражения средних и мелких бронхов. Поэтому первые признаки обструктивного бронхита, как правило, появляются на вторые или третьи сутки после начала вирусной инфекции или после переохлаждения ребенка. У детей раннего возраста (на первом году жизни) или при наличии фоновых заболеваний у ребенка – диатезах, снижении иммунитета, функциональных заболеваниях пищеварительной системы, патологии печени или почек развитие симптомов обструктивного бронхита и дыхательных расстройств возможно и в первые сутки после начала респираторной инфекции.
Первым и основным симптомом обструктивного бронхита является:
1. Сильный кашель
Бронхообструкция усугубляет активность кашля – он становиться раздражающим, малопродуктивным и почти всегда сочетается с выраженным воспалительным процессом в бронхах, наличием отека и воспаления, а также продукцией вязкой мокроты, что усугубляет клиническую картину заболевания. Кашель становиться непродуктивным, навязчивым и раздражающим, нарушает сон и самочувствие пациента, у детей раннего возраста от провоцирует частые срыгивания и рвоту, беспокойство и капризность малыша.
Сильный кашель — первый признак бронхита
2. Повышение температуры тела
Значительно изменяется общее самочувствие ребенка – появляется выраженная вялость, сонливость с повышением температуры тела до фебрильных цифр (38-39 С), что связано с прогрессированием воспалительного процесса в трахеобронхиальном дереве, активацией респираторных вирусов и усилением интоксикации ребенка.
3. Усиление насморка и покраснения горла
Активизация респираторных вирусов приводит к усугублению воспалительного процесса в носоглотке, гортани и трахее, что клинически проявляется прогрессирование ринорреи (насморка), отеку и воспалению горла – усилению боли и першения в горле.
4. Появление затрудненного дыхания (одышки)
Уменьшение просвета бронхов при ОРВИ, в связи с отеком и выраженным спазмом средних и мелких бронхов значительно уменьшает активность сокращения бронхов (перистальтику), что приводит к скоплению большого количества вязкой мокроты в нижних отделах бронхолегочной системы и нарушениям нормального дыхания. Это проявляется значительными дыхательными расстройствами – появлением поверхностного, шумного, свистящего дыхания с выраженным беспокойством малыша.
При появлении этого симптома необходима немедленная госпитализация ребенка в медицинское учреждение.
Особенно опасно появление одышки у детей грудного возраста – спазм и отек бронхиол в раннем детском возрасте прогрессирует очень быстро, просвет бронхиальных ходов не превышает 0,5 мм. Поэтому воспалительный процесс быстро охватывает большую площадь легких, значительно нарушая газообмен в легочной системе и вызывая патологические изменения в клетках головного мозга, сердечной мышце, провоцируя развитие опасных осложнений.
Заболевание может сопровождаться отдышкой
Рецидивирующий обструктивный бронхит
Очень опасен рецидивирующий обструктивный бронхит в детском возрасте. Он протекает намного тяжелее, в связи с тем, что бронхи при последующих воспалительных процессах имеют повышенную реактивность, спазм и отек развиваются быстрее, поэтому последствия для здоровья ребенка более опасны:
в значительной степени ухудшаются обменные процессы в клетках эпителия, межэпителиальные ткани утолщаются, поэтому работа легких ухудшается, а, бронхиты у ребенка возникают все чаще в ответ на любой инфекционный агент;
страдает иммунная система, отмечается значительное снижение, как местных защитных факторов бронхиального дерева, так и уменьшение реактивности иммунной системы малыша;
в особо тяжелых случаях, при постоянном рецидивировании бронхообструктивного процесса, особенно на фоне наследственной предрасположенности или аллергической нестабильности существует риск развития бронхиальной астмы.
Поэтому эту патологию нельзя оставлять без внимания ни в коем случае – при первых проявлениях развития осложненного течения инфекционно-воспалительного процесса у малыша – усилении кашля, ухудшении общего самочувствия и появлении минимальных дыхательных нарушений необходимо немедленно обратиться к лечащему врачу для адекватного и своевременного лечения ребенка. При неправильном или недостаточном лечении, что часто происходит при самолечении болезни, это заболевание может переходить в хроническую форму, что влечет за собою постоянные проблемы в дальнейшем. Это проявляется в виде недостаточного вентилирования легочной системы с формированием одышки при незначительных нагрузках, постоянного кашля, рецидивирующего воспаления бронхов и как следствие развития и прогрессирования хронических заболеваний легких – бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких или присоединения специфических воспалительных процессов (туберкулеза легких).
Лечение обструктивного бронхита
Лечение этого патологического процесса комплексное, направленное не только на уменьшение кашля (что у многих родителей является самой распространенной ошибкой), а в первую очередь на устранение спазма, воспаления и отека бронхов, борьбу с инфекционным или неинфекционным агентом, взывавшим развитие болезни. Также важно укрепление иммунной системы малыша, восстановление нормальной микрофлоры кишечника и витаминотерапия.
1. Облегчение кашля
— устранение спазма
При развитии обструктивного бронхита назначаются лекарственные средства, эффективно устраняющие спазм и отек бронхов – спазмолитики и бронхолитики.
— противокашлевые препараты
Кашель при обструктивном бронхите возникает у ребенка как защитная реакция организма, развивающаяся в связи с постоянным раздражением дыхательных путей какими-либо чужеродными агентами при одновременном наличии выраженного катарального воспаления, сужения бронхов и бронхиол и отека слизистой оболочки дыхательных путей при продукции вязкой мокроты, скапливающейся в нижних отделах трахеобронхиального дерева. Поэтому применение противокашлевых препаратов, которые угнетают кашлевой рефлекс, приводят к усилению кашля и закупорке бронхов мокротой.
В педиатрической практике противокашлевые лекарственные средства применяют только в случае выраженного сухого кашля, который значительно нарушает самочувствие и сон ребенка и под постоянным контролем специалиста.
Лечить необходимо не только симптомы, но и причины бронхита
Часто применяются комплексные противокашлевые препараты, имеющие спазмолитическое, противовоспалительное, противоотечное и мягкое противокашлевое действие.
2. Улучшение отхаркивания мокроты
— отхаркивающие препараты
Для эффективного разжижения мокроты с целью ее эвакуации из нижних отделов бронхов широко применяются отхаркивающие лекарственные препараты – Лазолван, Ацетилцистеин, Флавомед, Амбробене, назначенные лечащим врачом. Часто они применяются в виде ингаляций или комплексно (внутрь и ингаляционно). При этом важно соблюдать дозировки и кратность приема этих лекарств, в связи с тем, что они при превышении доз могут активировать продукцию слизи и вызывать усугубление процесса.
— вибрационный массаж
Важным моментом в улучшении эвакуации мокроты у детей является вибрационный (дренирующий) массаж, который проводится для значительного облегчения отхождения слизи из бронхов и проводиться медсестрой или родителями после их обучения. При этом, массируется воротниковая область, спина, затем грудная клетка и дыхательная мускулатура (межреберные, грудино-ключично-сосцевидные и мышцы живота).
3. Устранение возбудителя
— противовирусные препараты
Для устранения инфекционного фактора при вирусных инфекция применяются противовирусные препараты.
— антибактериальная и противогрибковая терапия
При присоединении бактериальной флоры, наличии подтвержденного другого вида возбудителя (простейшие, грибы) применяются антибактериальные или противогрибковые препараты.
— устранение неинфекционного агента :
прекращение курения в помещении, где находится ребенок;
определение аллергена и его устранение — гипоаллергеная диета, частые влажные уборки, устранение плесневых грибков в помещении, замена перьевых подушек.
4. Симптоматическая и общеукрепляющая терапия
— снижение температуры
При повышении температуры при развитии обструктивного бронхита применяются жаропонижающие препараты с активным компонентом парацетамолом или ибупрофеном в возрастных дозах.
— повышение иммунитета
Для повышения иммунологической реактивности организма ребенка назначаются растительные адаптогены (эхинацея, женьшень), витамины, препараты улучшающие микрофлору кишечника (Линекс, Бифидумбактерин, Бификол).
— режим, диета
Важным фактором скорейшего выздоровление малыша является соблюдение рекомендаций врача – соблюдение постельного режима, обильное витаминизированное питье, молочно-растительная гипоаллергенная диета с исключение раздражающих продуктов (острой, копченой, жирной пищи).
При бронхите необходимо снизить температуру и укрепить иммунитет
Профилактика обструктивного бронхита
Родителям важно помнить, что профилактика этого заболевания – наиболее разумное решение этого вопроса. Она состоит из нескольких этапов:
Своевременно начатое лечение ОРЗ и ОРВИ с контролем ухудшения состояния малыша
В большинстве случаев обструктивный бронхит является осложнением обычной простуды или ОРВИ. Поэтому кашель и другие симптомы ОРВИ и ОРЗ нужно начинать лечить после их появления. А при появлении у ребенка хриплого частого и непродуктивного кашля, свиста при дыхании или одышки, особенно при наследственной предрасположенности малыша к обструкции бронхов и аллергии (бронхиальная астма у родственников) — немедленно обратиться к врачу.
Повышение иммунитета ребенка
Иммунная система ребенка функционирует не в полном объеме в связи с ее продолжающейся дифференцировкой, поэтому необходимо тщательно следить за состоянием иммунитета ребенка, постоянного укрепляя его – в основном постепенным закаливанием.
Источник