Рекомендации по атеросклерозу 2012 пересмотр
Атеросклероз артерий нижних конечностей — это тяжелое дегенеративное заболевание, поражающее преимущественно людей пожилого возраста. Атеросклеротический процесс может развиваться при наследственных дислипидемиях, а также на фоне злоупотребления курением или жирной пищей. Клинические рекомендации в качестве «золотого стандарта» позиционируют хирургическое лечение. Оно заключается в эндартерэктомии с последующей реабилитацией.
Но недуг можно лечить консервативно. Для этого применяется ряд медикаментозных препаратов, физиотерапия, коррекция диетологических привычек и образа жизни.
Причины патологического состояния
Атеросклероз нижних конечностей возникает вследствие таких предпосылок:
- Генетические поломки. Предрасположенность к повышенному холестерину закладывается еще внутриутробно.
- Постоянные стрессы. Они влияют на биохимические процессы, протекающие в клетках и тканях.
- Женский пол. Вследствие гормональных особенностей женщины более подвержены бляшкам в сосудах нижних конечностей. Особенно ярко это проявляется в период беременности и менопаузы.
- Лишний вес. Ожирение приводит к повышению в крови уровня липопротеидов низкой и очень низкой плотности.
- Излишки питания. Когда человек употребляет много жирной, жареной и сладкой еды, это также негативно сказывается на сосудистом русле.
- Гормональный дисбаланс. Он проявляется при многих эндокринологических патологиях, среди которых главенствующая роль принадлежит сахарному диабету.
- Курение. Курильщики рискуют стать жертвой ампутации.
- Гиподинамия или малоподвижный образ жизни.
Вернуться к оглавлению
Симптомы болезни
 При патологии сосудов ног проявляются такие симптомы, как боль во время движения и хромота.
При патологии сосудов ног проявляются такие симптомы, как боль во время движения и хромота.
При атеросклерозе сосудов нижних конечностей у пациентов развивается такая клиническая симптоматика:
- Болезненные ощущения в ногах. Они появляются как во время движения, так и в покое.
- Синдром «витрины». Суть его заключается в том, что пациент вынужден время от времени останавливаться и отдыхать, будто разглядывая полки магазина.
- Перемежающаяся хромота. Это очень характерный симптом, при котором недостаточное кровоснабжение мышц нижних конечностей способствует их неравномерному сокращению.
- Онемение кожи на стопах. Оно часто сопровождается иллюзией ползания мурашек и другими парестезиями.
- Феномен «расхаживания». Порой пациенту необходимо сделать несколько шагов, чтобы боль прошла. Это нужно для возобновления кровотока в дистальных участках ног.
- Отвердение сосудов. Их можно пропальпировать сквозь кожу. Под пальцами ощущается нечто наподобие проволоки, по которой проходит пульсовая волна.
- Изъязвление кожных покровов. Язвы возникают вследствие нарушения трофической функции крови.
- Посинение и похолодание нижних конечностей. Эти симптомы возникают вследствие дисциркуляторных изменений.
Вернуться к оглавлению
Клинические рекомендации
Национальные протоколы рекомендуют пациентам с установленным диагнозом атеросклеротических изменений стенок артерий и вен нижних конечностей пройти курс медикаментозного лечения и физиотерапевтической коррекции. На поздних стадиях показано хирургическое вмешательство. Клинические рекомендации при атеросклерозе включают следующие пункты:
 Терапия атеросклероза начинается с нормализации питания, исключая из рациона жиры и сахар.
Терапия атеросклероза начинается с нормализации питания, исключая из рациона жиры и сахар.
- Оптимизация диеты. В первую очередь — это снижение употребления жира, сахара и соли.
- Коррекция образа жизни. Она включает избегание гиподинамии и умеренную физическую активность.
- Прием статинов. Эти препараты снижают уровень холестерина и других атерогенных веществ в крови.
- Физиотерапевтические процедуры.
Вернуться к оглавлению
Клинические рекомендации в диете
Атеросклеротические изменения сплетений ног являются последствием нарушения баланса между поглощаемой животной пищей и ее утилизацией в организме человека. Клинические рекомендации по лечению атеросклероза обязательно включают коррекцию диетологических привычек. Больной обязан сократить употребление животного жира минимум на 10%. Также пациенту рекомендуется ограничить продукты, содержащие насыщенные жирные кислоты. К таковым относятся масло, сливки, яичный желток и мясо.
Необходимо увеличить содержание в рационе полиненасыщенных веществ. Они содержатся в растительных маслах, рыбе и морепродуктах. Также нужно включить в меню большое количество клетчатки, которой богаты овощи, фрукты и злаковые.
Вернуться к оглавлению
Препараты при атеросклеротическом поражении
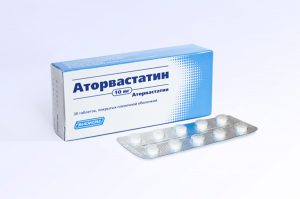 Медикаментозное лечение заболевания сосудов включает в себя прием статинов, среди которых препарат Аторвастатин.
Медикаментозное лечение заболевания сосудов включает в себя прием статинов, среди которых препарат Аторвастатин.
Облитерирующий атеросклероз лечится препаратами, снижающими уровень холестерина, триглицеридов, липопротеидов низкой и очень низкой плотности в крови. К таковым относятся ингибиторы гидрокси-метил-глютарил-коэнзим-А-редуктазы, а также эссенциальные фосфолипиды. Но «золотым стандартом» медикаментозного лечения является прием статинов. Среди них лидерами фармацевтического рынка считают «Аторвастатин», «Розувастатин» и «Симвастатин». Но побочные действия этих лекарств изучены еще недостаточно и требуют дополнительных исследований.
Вернуться к оглавлению
Коррекция привычек
Лечение атеросклероза будет неэффективным, если пациент продолжает вести прежний образ жизни. Поэтому семейный доктор обязан предоставить человеку ряд клинических рекомендаций по его коррекции. Больному следует наладить свой режим дня, чередуя периоды труда и отдыха. Ему также необходимо выполнять регулярные, но умеренные физические упражнения. Клинические рекомендации также содержат требование о радикальном отказе от вредных привычек. Курение является одним из ведущих предикторов развития патологии сосудистых сплетений нижних конечностей.
Вернуться к оглавлению
Другие клинические рекомендации
К основному лечению облитерирующего атеросклероза часто присоединяют физиотерапевтические процедуры. Они заключаются во всевозможных видах массажа. Особую эффективность доказал гидромассаж. Также пациенту прописывают озокеритовые ванны, лечебные грязи и ультразвук. Все эти меры в комплексе с коррекцией образа жизни и приемом медикаментов позволят избежать радикального хирургического вмешательства.
Ряд профессиональных врачебных сообществ США (AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA) подготовили совместный документ, регламентирующий основные вопросы коррекции уровня холестерина. Ниже представлены базовые положения документа:
- Здоровый образ жизни – основа профилактики заболеваний, обусловленных атеросклерозом. Приверженность к здоровому образу жизни снижает риск сердечно-сосудистых осложнений независимо от возраста. Важно обсуждать с лицами 20-39 лет их образ жизни в контексте риска сердечно-сосудистых осложнений (ССО). Коррекция факторов образа жизни лежит в основе первичной профилактики метаболического синдрома независимо от возраста.
- У пациентов с клиническими проявлениями заболеваний, обусловленных атеросклерозом, показано снижение уровня ЛПНП путем назначения интенсивной терапии статинами (аторвастатин 40-80 мг или розувастатин 20-40 мг) либо максимально переносимой терапии статинами. Чем ниже ЛПНП, тем ниже риск осложнений. Необходимо назначать максимально переносимые дозы статинов с целью снижения ЛПНП на ≥50%.
- У пациентов с заболеваниями, обусловленными атеросклерозом, и очень высоким риском ССО, ЛПНП на фоне терапии должен составлять менее 1,8 ммоль/л (70 мг/дл); при недостижении этого целевого показателя следует обдумать добавление к статинам иных гиполипидемических препаратов . К категории пациентов с очень высоким риском ССО относятся лица с повторными ишемическими событиями в анамнезе, либо с сочетанием одного события и множества дополнительных факторов риска. На первом этапе целесообразно к максимально переносимой дозе статинов добавить эзетемиб. Если такое лечение не приведет к достижению уровня ЛПНП менее 1,8 ммоль/л, целесообразно добавить к терапии ингибиторы PCSK9. Важно отметить, что безопасность долгосрочного приема этих препаратов (более 3 лет) не известна; экономическая эффективность их применения довольно низка (если ориентироваться на стоимость препаратов по состоянию на 2018г).
- У пациентов с высокой первичной гиперхолестеринемией (ЛПНП > 4,9 ммоль/л [>190 мг/дл]) показано назначение интенсивной терапии статинами без предварительной оценки десятилетнего риска ССО. Если уровень ЛПНП не удастся снизить менее 2,6 ммоль/л (100 мг/дл), к терапии следует добавить эзетимиб. Если у пациентов с сопутствующими множественными факторами риска ишемических осложнений не удастся достичь указанных выше целевых значений ЛПНП, целесообразно добавить к терапии ингибиторы PCSK9. Безопасность долгосрочного приема этих препаратов (более 3 лет) не известна; экономическая эффективность их применения довольно низка (если ориентироваться на стоимость препаратов по состоянию на 2018г).
- У пациентов 40-75 лет с сахарным диабетом и ЛПНП более 1,8 ммоль/л показано назначение умеренно интенсивной терапии статинами без предварительной оценки десятилетнего риска ССО. Пациентам с сахарным диабетом высокого риска, особенно больным 50-75 лет с множественными факторами риска, целесообразно назначать интенсивную терапию статинами с целью снизить ЛПНП на 50% и более.
- Для определения показаний к назначению статинов с целью первичной профилактики заболеваний, обусловленных атеросклерозом, показана оценка риска и обсуждение этих показателей с пациентом. Необходимо оценить и обсудить с пациентом основные факторы риска (курение, артериальную гипертонию, уровень ЛПНП, гликированный гемоглобин (если показано), а также расчетный десятилетний риск ССО), а также факторы, усугубляющие влияние факторов риска; обсудить преимущества здорового образа жизни и приема статинов, а также потенциальные побочные эффекты и риск межлекарственного взаимодействия в случае назначения статинов, стоимость подобной терапии. Решение о назначении статинов следует принимать совместно с подробно информированным пациентом.
- У взрослых пациентов 40-75 лет без сахарного диабета с ЛПНП более 1,8 ммоль/л и расчетным риском ССО 7,5% в течение 10 лет, следует назначить терапию статинам средней интенсивности. Наличие дополнительных факторов, усугубляющих негативное влияние факторов риска, является еще одним аргументом в пользу терапии статинами. Если риск ССО не ясен, для уточнения показаний к терапии статинами целесообразно оценивать коронарный кальций по данным КТ. Если терапия статинами показана, необходимо снижать ЛПНП на ≥30%; у пациентов с риском ССО за последующие 10 лет >20%, уровень ЛПНП нужно снижать на ≥50%.
- К дополнительным факторам, усугубляющим негативное влияние основных факторов риска, относятся такие состояния, как семейный анамнез ранней манифестации заболеваний, обусловленных атеросклерозом, постоянно повышенный более 4,1 ммоль/л ЛПНП, метаболический синдром, хроническая болезнь почек, анамнез преэклампсии или ранней менопаузы (ранее 40 лет), хронические воспалительные заболевания (например, ревматоидный артрит, псориаз, хроническая ВИЧ-инфекция), принадлежность к этнической группе, связанной с высоким риском ССО (например, Южная Азия), постоянно повышенный уровень триглицеридов (более 1,97 ммоль/л), аполипопротеин В >130 мг/дл, вч С-реактивный белок >2 мг/л, ЛПИ САД 50 мг/дл (>125 нмоль/л). Наличие этих состояний может говорить о целесообразности назначения статинов у пациентов с промежуточным значением риска ССО за последующие 10 лет (5-7,5%).
- У пациентов 40-75 лет без сахарного диабета с ЛПНП 1,8-4,8 ммоль/л и десятилетним риском ССО ≥7,5-19,9% для принятия решения о назначении статинов целесообразным может быть определение уровня коронарного кальция. Если коронарный кальций не определяется, терапия статинами может не назначаться или быть отложена (за исключением курильщиков и пациентов с ранним семейным анамнезом заболеваний, обусловленных атеросклерозом). При значениях индекса кальциноза 1-99, назначение статинов скорее целесообразно (особенно у лиц старше 55 лет). При индексе коронарного кальция ≥100, следует назначать статины).
- Через 4-12 недель после назначения статинов или изменения их дозы следует повторно определить уровень ЛПНП с целью оценки приверженности к лечению и степени снижения ЛПНП. В дальнейшем анализ на ЛПНП следует повторять каждые 3-12 месяцев.
По материалам:
Grundy SM, Stone NJ, Bailey AL, et al. 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA guidelines on the management of blood cholesterol: a report of the American College of Cardiology/American Heart Association task force on clinical practice guidelines. Circulation. 2018;Epub ahead of print.
Источник
Текст: к.м.н. Шахматова О.О.
«Ключевая стратегия этих гайдлайнов – чем ниже, тем лучше, вплоть до очень низких значений ЛПНП, – так определил изменения сопредседатель рабочей группы, профессор Колин Байгент из Оксфордского университета. – Пациентам с высоким риском рекомендуется максимально снизить ЛПНП».
«Мы также рекомендуем лечить статинами агрессивно, в высоких дозах с возможностью добавления эзетимиба и ингибиторов PCSK9 для достижения целей. Это еще одно важное изменение по сравнению с прошлым документом», – добавил сопредседатель рабочей группы, профессор Франсуа Мач из Университетской клиники Женевы.
1. Методы визуализации ССС для оценки риска атеросклеротических ССЗ
a. Артериальные (сонные и/или бедренные) бляшки на УЗИ следует рассматривать как модификатор риска у пациентов с низким или умеренным риском;
b. Определение коронарного кальция при выполнении КТ следует рассматривать как модификатор риска у бессимптомных пациентов с низким или средним риском.
2. Липидный анализ для оценки риска ССЗ
a. Измерение Лп (a) необходимо проводить минимум один раз в течение жизни каждого взрослого человека, чтобы выявить лиц с очень высоким наследственными уровнями Лп (a) более 180 мг/дл (более 430 нмоль/л); риск атеросклеротических ССЗ в течение жизни у них эквивалентен риску при гетерозиготной семейной гиперхолестеринемии.
3. Медикаментозная терапия гипертриглицеридемии
a. Пациентам высокого риска (или выше) с уровнем триглицеридов 1,5 – 5,6 ммоль/л (135 – 499 мг/дл), несмотря на лечение статинами, следует рассматривать прием Омега-3 ПНЖК (икосапент этил дважды по 2 г/день) в сочетании со статинами.
4. Лечение пациентов с гетерозиготной СГХ
a. Пациенты с СГХ с очень высоким риском (для первичной профилактики):
снижение ХС ЛПНП не менее чем на 50% от исходного уровня, целевое значение ХС ЛПНП менее 1,4 ммоль/л (менее 55 мг/дл).
5. Лечение дислипидемии у пожилых пациентов
a. До 75 лет: лечение статинами для первичной профилактики рекомендуется в зависимости от уровня риска;
b. Старше 75 лет: можно рассмотреть возможность назначения статинов для первичной профилактики при высоком и очень высоком риске.
6. Лечение дислипидемии при СД
a. СД2, очень высокий риск: снижение ХС ЛПНП не менее чем на 50% от исходного уровня, целевое значение ХС ЛПНП менее 1,4 ммоль/л (менее 55 мг/дл);
b. СД2, высокий риск: снижение ХС ЛПНП не менее чем на 50% от исходного уровня, целевое значение ХС ЛПНП менее 1,8 ммоль/л (менее 70 мг/дл);
c. СД1, очень высокий риск, высокий риск: рекомендуются статины:
d. Следует рассмотреть вопрос интенсификации терапии статинами перед назначением комбинированной терапии;
e. Если не достигнуты целевые значения, следует рассмотреть вопрос назначения статина в комбинации с эзетимибом;
f. Терапия статинами не рекомендуется пациентам в пременопаузе с СД, которые не используют адекватную контрацепцию.
7. Гиполипидемическая терапия у пациентов с ОКС
a. Пациенты с ОКС, у которых ХС ЛПНП не достигают целевых значений (несмотря на прием максимально переносимых доз статина и эзетимиба), следует рассмотреть раннее назначение ингибитора PCSK9 (если возможно, во время госпитализации).
Примечания: Лп – липопротеин; ОКС – острый коронарный синдром; СГХ – семейная гиперхолестеринемия; СД – сахарный диабет; ССЗ – сердечно-сосудистые заболевания; ССС – сердечно-сосудистая система.


