Проба штанге хронический бронхит
1. Нарушение функции системы местной бронхо-пульмональной защиты (снижение функции мерцательного эпителия, уменьшение активности ои- антитрипсина, снижение продукции сурфактанта, лизоцима, интерферона, защитного IgA, снижение функции Т- супрессоров, Т- киллеров, натуральных киллеров, альвеолярных макрофагов).
2. Развитие классической патогенетической триады — гиперкриния (гиперфункционирование бронхиальных слизистых желез, гиперпродукция слизи), дискриния (повышенная вязкость мокроты вследствие изменения ее физико- химических свойств и снижения ее реологии), мукостаз (застой в бронхах вязкой, густой мокроты).
3. Благоприятные условия для внедрения в бронхи инфекционных агентов в результате действия вышеназванных факторов.
4. Развитие сенсибилизации к микробной флоре и аутосенсибилизации.
Наиболее характерными клиническими проявлениями хронического бронхита являются кашель с мокротой и одышка. В начале заболевания кашель с отделением слизистой мокроты возникает по утрам. Постепенно кашель начинает беспокоить в течение всего дня, усиливаясь в холодную погоду; с годами становится постоянным, надсадным и мучительным. Количество мокроты увеличивается, она становится слизисто-гнойной или гнойной. Появляется и прогрессирует одышка. Наибольшее значение в пульмонологии придается именно хроническому бронхиту, как процессу первично диффузному, захватывающему все бронхиальное дерево, закономерно ведущему к бронхиальной обструкции, обструктивной эмфиземе легких и развитию легочного сердца.
Лабораторные данные
1. OAK (общий анализ крови): при обострении гнойного бронхита умеренное повышение СОЭ, лейкоцитоз со сдвигом влево.
2. БАК (бактериологическое исследование крови): увеличение содержания в крови сиаловых кислот, фибрина, серомукоида, б2 и г- глобулина (редко) при обострении гнойного бронхита, появление СРП.
3. ОА (общий анализ) мокроты: слизистая мокрота светлого цвета, гнойная мокрота желтовато- зеленоватого цвета, могут обнаруживаться слизисто-гнойные пробки, при обструктивном бронхите — слепки бронхов; при микроскопическом исследовании гнойной мокроты — много нейтрофилов. При хроническом обструктивном бронхите отмечается щелочная реакция утренней мокроты и нейтральная или кислая — суточной. Реологические свойства мокроты: гнойная мокрота — повышена вязкость, снижена эластичность; слизистая мокрота —снижена вязкость, повышена эластичность. При обструктивном бронхите могут определяться спирали Куршманна.
Инструментальные исследования:
· Бронхоскопия
· Бронхография:
· Рентгенография легких
· Спирография
· Пневмотахометрии
Программа обследования функционального состояния дыхательной системы:
· Тип дыхания (грудное, брюшное, смешанное)
· Частота дыхательных движений в покое (мин)
· Экскурсия грудной клетки (разница между окружностью грудной клетки на максимальном вдохеи на максимальном выдохе, см)
· Проба Штанге (задержка дыхания на вдохе, сек)
· Проба Генчи (задержка дыхания на выдохе, сек)
· Жизненная емкость легких (наибольший объем воздуха, который может быть выдохнут после максимального вдоха, см3).
Терапевтические мероприятия при хроническом бронхите проводятся регулярно, в течение длительного времени, независимо от стадии заболевания. Если при обострении хронического бронхита начинает отходить гнойная мокрота, то назначают антибиотики (после определения микробного возбудителя и его чувствительности к ним) вместе с муколитиками и отхаркивающими средствами. Если хронический бронхит имеет аллергическую природу — показаны антигистаминные препараты. При обострении желателен постельный режим и обильное питье (щелочная «минералка», чай с малиной). Из немедикаментозного лечения используется физиотерапия (УВЧ, электрофорез, ингаляции), дыхательная гимнастика, горчичники, согревающие компрессы (можно достать с антресолей бабушкины медицинские банки). Возможно проведение бронхиального лаважа (промывание бронхов лечебными растворами). Показателем успешности лечения служит отсутствие обострения в течение 2 лет.
Больной Г., 56 лет, поступил в клинику 8/II 1963 г. с жалобами на кашель с трудно отделяющейся мокротой, одышку в покое, боли в левой половине груди и в эпигастрии, крайнюю общую слабость.
Одышку отмечает с 1950 г. В 1954 г. был поставлен диагноз эмфиземы легких и больной начал систематически лечиться. В 1957 г. состояние настолько ухудшилось, что он был переведен на пенсию, стал инвалидом II группы. Прекращение работы не улучшило его состояния: два-три раза в год появлялись отеки на ногах, усиливалась одышка и он госпитализировался в терапевтическое отделение. В последние 4 месяца на фоне постоянной одышки появились приступы удушья.
Перенес сыпной тиф, малярию, с 1945 г. часто болел гриппом и воспалением легких. Курил очень много до 1953 г. Последние 10 лет не курит. В хирургическую клинику переведен после безуспешного двухмесячного лечения в терапевтическом отделении. При поступлении общее состояние средней тяжести. Ходит с трудом: 10 метров проходит за 5—7 минут, останавливаясь из-за одышки. Температура тела нормальная.
Видимые слизистые цианотичны. Пальцы в форме барабанных палочек. Грудная клетка бочкообразная, фиксирована в положении вдоха. В дыхании участвуют вспомогательные мышцы. Шейные вены набухшие. Тип дыхания верхнегрудной. Число дыханий 28 в минуту. При перкуссии над легкими всюду коробочный звук. Дыхательные шумы ослаблены. Выслушиваются немногочисленные сухие и влажные средне- и крупнопузырчатые хрипы. Их становится очень много после минимальной нагрузки (3 шага по палате), и они слышны на расстоянии.
Границы сердца не определяются. Топы чистые, очень глухие, выслушиваются в надчревной области. Акцент II тона на легочной артерии. АД—105/60. Венозное давление — 160 мм вод. ст. Печень не увеличена, но опущена, край ее мягкий, безболезненный. Клинически и рентгенологически установлена язва 12-перстной кишки.
Больной очень раздражителен, негативен, сонлив, но часто просыпается. Жалуется на «страшные сны», боль в затылке, особенно после пробуждения. Эфирное время — 11, магнезиальное — 15. Проба Штанге — 6, проба Генча-Саабразе — 2. Анализ крови: эр. —4 500 000, Нв — 79 ед., Л — 4300, п — 2, с —49, л —34, м — 25. РОЭ — 13 мм/час. Состав мочи без отклонений от нормы. В мокроте лейкоциты покрывают все иоле зрения, .много альвеолярных, 4—5 эпителиальных клеток. Анализ артериальной крови: О2 — 12,72 об%, СО2 — 61,54 об%, кислородная емкость крови — 20,69%, Н2О2 — 61,4%, Ph — 7,26. Запись спирограммы невозможна из-за тяжести состояния.
Рентгенологичеркое исследование: межреберные промежутки широкие, легочные поля большие, сверхпрозрачные, при дыхании пневматизация почти не изменяется. Диафрагма, располагается на 11 ребре с обеих сторон, куполы ее уплощены, высота не более 1,5 см, подвижность менее половины межреберья, синусы не раскрываются. Прикорневой рисунок усилен с обеих сторон, периферический почти отсутствует. Коэффициент расширяемости 90. Сердце и аорта без особенностей. ЭКГ — нормограмма, зубец Р сглажен, вольтаж умеренно снижен.
Диагноз: хронический бронхит. Распространенная прогрессирующая эмфизема легких. Легочно-сердечная недостаточность II ст. Респираторный ацидоз. Несмотря на то, что лечение в терапевтической клинике успеха не имело, мы повторили курс консервативного лечения. Попытка применить ферменты для разжижения секрета привела к умеренному кровохарканью, и их пришлось отменить. Через 1,5 месяца после начала лечения- самочувствие несколько улучшилось, но анализ крови улучшения не выявил: О2 — 13,7 об%, СО2 — 61,33 об%, кислородная емкость крови — 20,97 об%, Н2О2 — 61,4%, Ph — 7,24, напряжение СО2 — 75%. Оставался декомпенсированный респираторный ацидоз, поэтому было решено наложить трахеостому и лечить отсасыванием и вспомогательным дыханием.
9/IV наложена трахеостома. Отсасывание с последующим введением кислорода, антибиотиков привело к улучшению уже через 2 недели. Больной стал менее сонлив и раздражителен. Одышка в покое исчезла, но ее вызывало малейшее напряжение.
Через месяц удалось записать спирограмму: число дыханий — 28, ДО — 531 мл (65% к должному), ЖЕЛ — 1360 (47,3%), I» ЖЕЛ — 18% от ЖЕЛ, МОД — 14,8 л (336%), ММОД — 32,2 л (32,4%), резервы дыхания — 2,05 л (4,4%). Поглощение О2 — 636,6, КИК — 43.
Анализ артериальной крови выявил улучшение: О2 — 15,24 об%, СО2 — 52,26 об%, кислородная емкость крови — 19,25 об%, Н2О — 79%, Ph — 7,39.
Больной был выведен из респираторного ацидоза, но гипоксемия, приступы удушья, невозможность себя обслуживать оставались и не уступали консервативному лечению. Решено было предпринять торакотомию для уменьшения размеров легкого и создания дополнительного окольного кровообращения. В связи с приступами удушья в план операции включена плексотомия. Торакотомия предполагалась слева, так как больной жаловался на боли главным образом в левой половине груди.
Операция выполнена 14/1V 1964 г. под интубационным наркозом через трахеостому с миорелаксантами и искусственной вентиляцией. Переднебоковым разрезом через 4 межреберье слева была вскрыта грудная клетка. Через торакотомную рану сейчас же выпятилось легкое. Оно было бледно, дрябло и все покрыто пузырями диаметром от 6 см до 2 мм. Особенно много крупных пузырей оказалось в области верхушки, на передней и перед-небоковой поверхностях долей и по нижнему краю нижней доли. Пузыри сильно раздувались при вдохе, занимая не менее 1/3 объема грудной полости и очень медленно и неполностью спадались при выдохе. Стенки этих пузырей были очень истончены и совершенно не кровоточили при рассечении. Многие пузыри сообщались друг с другом и полости их распространялись глубоко в легочную паренхиму.
Крупные пузыри были раскрыты, открывающиеся в их просвет бронхиолы ушиты вместе с соседними участками легкого, более мелкие пузыри перевязаны у основания и отсечены. Много мелких пузырей оставлено нетронутыми. Легкое уменьшено в размерах приблизительно на 1/3. Обнажен и пересечен ствол вагуса и все его ветви, идущие к корню дистальнее нижнегортанного нерва. Корень легкого обработан алкоголем. Для образования сращений париетальная плевра иссечена па уровне шести межреберий. Остальные межреберья и вся висцеральная плевра припудрены йодированным тальком. В полости плевры оставлено 2 дренажа.
Послеоперационный период протекал спокойно с умеренной одышкой и болями, спустя 2 недели больной начал ходить, через месяц обслуживал себя сам. Трахеотомическая трубка извлечена. Через 2,5 месяца после операции МОД уменьшился до 9,7 л (230% к должному), число дыханий сократилось до 22 в минуту, резервы вентиляции возросли и составляли 29,5% к должным. Анализ артериальной крови выявил заметное улучшение: О2 — 16,22 об%, СО2 — 41,73 об%, кислородная емкость — 17,45 об%, Н2О2 — 92,9%, Ph — 7,40. 9/VII выписан под амбулаторное наблюдение.
Так как при операции были обнаружены большие пузыри и предполагалось, что такие же изменения имеются в другом легком, больной предупрежден о желательности операции на другой стороне. На протяжении 4 месяцев после операции чувствовал себя хорошо, выполнял домашнюю работу. Потом перенес правостороннюю очаговую пневмонию и стал ощущать одышку при ходьбе, хотя и значительно меньшую, чем раньше.
Через 10 месяцев поступил для вмешательства на другой стороне. При поступлении состояние удовлетворительное, бледноват, одышки в покое нет. Число дыханий— 20 в минуту. В легких справа перкуторный звук коробочный, слева укорочен. Дыхание ослаблено с обеих сторон, больше справа, где выслушиваются свистящие хрипы, резко увеличивающиеся после нагрузки. Р — 92 в минуту, АД — 80/50. Скорость кровотока но большому кругу — 16, но малому — 9.
Рентгенологическое исследование от 11/V 1964 г.: слева от верхушки до 4 ребра (спереди) интенсивное негомогенное затемнение за счет плевральных наложений. Справа легочная ткань сверхпрозрачная. Трахея оттеснена влево. Диафрагма справа уплощена, располагается на 11 ребре. Слева диафрагма на уровне 10 межреберья и подвижность ее слева на 1 см больше, чем справа. Корни уплотнены. Сердце расположено вертикально, в размерах не увеличено. При рентгеноскопии желудка обнаружена язва 12-перстной кишки.
Показатели спирограммы от 16/V 1964 г.: число дыханий — 23, ДО — 632 мл (175% к должному), ЖЕЛ — 1300 (47%), МОД — 14,5 л (318%), ММОД — 36,4 л (70%), резервы дыхания — 21,9 л (46%), ПО2 — 375, КИК — 25,8. Состав мочи и периферической крови нормальный. Показатели оксигемометра в покое — 88%, после 10 полуприседаний — 80%. Анализ артериальной крови от 11/V: О2 — 16,58 об%, СО2 — 52,96 об%, кислородная емкость — 21,95 об%, Н2О2 — 86,4%.
18/V 1964 г. произведена операция справа. Легкое оказалось измененным более резко, чем слева, пузыри были крупнее и покрывали всю поверхность легкого, распространяясь глубоко в его паренхиму. При операции легкое уменьшено на 1/3, удалена плевра с шести межреберий, произведено припудривание тальком. Дренаж удален на вторые сутки.
На шестой день после операции, когда больной сел в постели, у него развился спонтанный пневмоторакс, появилась подкожная эмфизема. Налажено постоянное отсасывание из плевры. 28/V при рентгенографии грудной клетки отмечено неравномерное затемнение в верхнем поле и горизонтальный уровень жидкости в ограниченной полости, прилежащей к 6 ребру. Состояние оставалось удовлетворительным, подкожная эмфизема не нарастала. 2/VI 1964 г. разошлись края торакотомной раны, попытка зашить рану успеха не имела, развилась эмпиема, которая лечилась тампонадой по Вишневскому. 16/VI больной умер при явлениях нарастающей гнойной интоксикации.
На секции обнаружены сращения слева между грудной стенкой и плеврой. Они эластичны в участках, где плевра удалена лишь на уровне межреберий, и совершенно неподвижны, грубы и менее васкуляризованы там, где легкое сращено с надкостницей ребра. При раздувании легкого не выявилось ни одного пузыря, хотя многие из них были оставлены нетронутыми при операции год назад. Справа обширная эмпиема плевры, возникшая после расхождения краев раны. Бронхиального свища не выявлено. Верхняя доля сдавлена полостью эмпиемы, средняя ателектатична, в нижней доле крупноочаговая пневмония. Белковое перерождение миокарда, печени, почек.
Возникновение пневмоторакса на 6-й день после операции, возможно, связано с тем, что стенки пузырей, в которых не было обнаружено видимых на глаз бронхов, ушивались кетгутом, который рассосался раньше, чем образовался рубец. Возможно также, что замедленное образование рубца связано с применением преднизолона перед поступлением в клинику. Однако развитие ограниченного пневмоторакса не сыграло решающей роли в судьбе больного. На протяжении почти месяца больной жил главным образом за счет левого легкого. Пока не открылась торакотомная рана, состояние его было удовлетворительным. В левом легком деструктивные явления не прогрессировали, а образовавшиеся сращения привели к уплотнению плевральных листков, исчезновению пузырей и улучшению питания легкого.

Симметричный предыдущему участок правого легкого, взятый во время операции. Капиллярная сеть выражена слабо. Некоторые альвеолярные перегородки представляют собой «тени», лишенные сосудов
М.Н. Мясникова
Опубликовал Константин Моканов

Физическая реабилитация детей старшего дошкольного возраста с хроническим бронхитом
МБДОУ детский сад №18
Ипатова Елена Витальевна

Актуальность
Болезни органов дыхания занимают первое место в структуре общей заболеваемости детей. Наибольший интерес в настоящее время представляет проблема хронического бронхита у детей дошкольного возраста.
Прогноз хронического бронхита всегда серьезный, поскольку со временем прогрессирует и приводит к необратимым изменениям в легких, к бронхиальной астме, развитию дыхательной недостаточности .
Физическая реабилитация открывают путь к снижению его распространенности , увеличению длительности периода ремиссии следовательно к повышению качества жизни больных детей.

Гипотеза исследования:
Предполагается, что правильно подобранные средства физической реабилитации улучшают функциональное состояние дыхательной системы у детей старшего дошкольного возраста с хроническим бронхитом.

Обьект исследования:
Процесс физической реабилитации детей старшего дошкольного возраста с хроническим бронхитом.

Предмет исследования:
Влияние средств физической реабилитации на функциональное состояние дыхательной системы детей старшего дошкольного возраста с хроническим бронхитом .

Цель исследования:
- Изучить влияние средств физической реабилитации на функциональное состояние дыхательной системы у детей старшего дошкольного возраста с хроническим бронхитом.

Задачи исследования:
1. Изучить литературу по теме исследования.
2. Подобрать программу физической реабилитации: комплекс упражнений ЛГ для детей с хроническим бронхитом.
3. Оценить эффективность подобранной программы физической реабилитации.

Методы исследования:
1. Анализ литературных источников.
2. Педагогическое наблюдение.
3. Педагогический эксперимент.
4. Метод математической обработки результатов исследования .

В качестве основного тестового материала использовались следующие показатели:
1. Длительность периода ремиссии.
2. Показатели функционального состояния дыхательной системы
( пневмотахометрия ).
3. Функциональные пробы ( проба Генча, проба Штанге).

База исследования:
Опытно-экспериментальная работа проводилась в период 9 ноября по 13 декабря 2015года на базе МБДОУ детский сад №18 г Нижнего Новгорода.

Группа исследования:
В контрольную группу входило 5 человек, 3 девочки и 2 мальчика. Возраст детей 6.68±0,34 лет, диагноз – хронический бронхит в стадии ремиссии .
Этапы исследования:
Подготовительный
Основной
Заключительный

Программа физической реабилитации
- Программа реабилитации состояла из УГГ, лечебной гимнастики, дыхательной гимнастики, звуковой гимнастики, занятий в бассейне, закаливающих процедур.
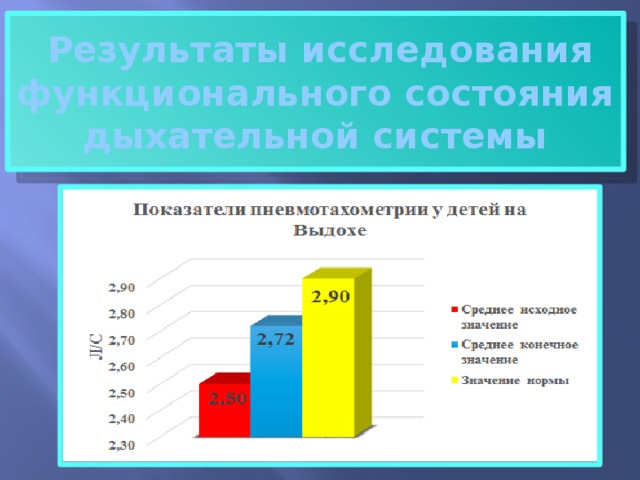
Результаты исследования функционального состояния дыхательной системы

Результаты исследования функционального состояния дыхательной системы
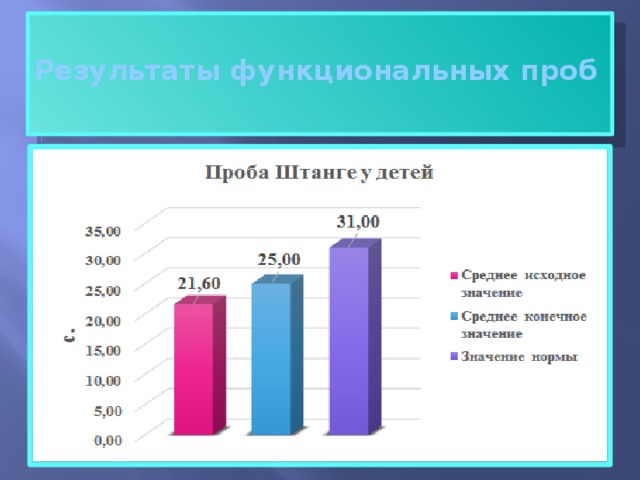
Результаты функциональных проб
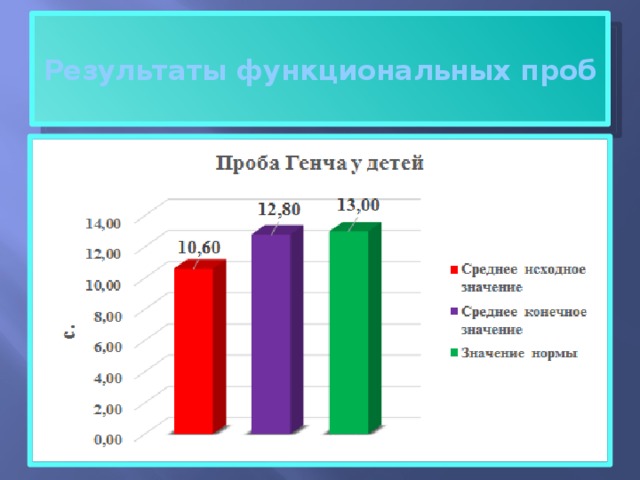
Результаты функциональных проб

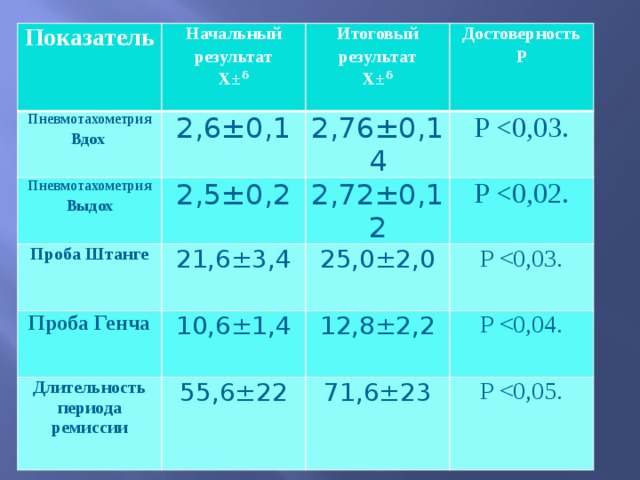
Показатель
Пневмотахометрия
Начальный результат
Вдох
X±ᵟ
2,6±0,1
Итоговый результат
2,5±0,2
Достоверность
2,76±0,14
X±ᵟ
Пневмотахометрия Выдох
P
Проба Штанге
P
2,72±0,12
Проба Генча
21,6±3,4
P
10,6±1,4
Длительность периода ремиссии
25,0±2,0
55,6±22
P
12,8±2,2
P
71,6±23
P

Выводы:
1. Анализ литературы показал что: хронический бронхит у детей дошкольного возраста, является одним из самых распространенных заболеваний дыхательной системы, при недостаточно эффективном лечении может перейти в бронхиальную астму. Своевременное применение средств физической реабилитации повышают как местную, так и общую невосприимчивость организма к вредным воздействиям внешней среды, снижают чувствительность к аллергенам, оздоравливают организм.

Выводы:
На основе изученной литературы были подобраны и апробированы комплексы и средства физической реабилитации, которые включали в себя: утреннюю гигиеническую гимнастику, лечебную гимнастику,
звуковую и дыхательную гимнастику, закаливающие процедуры, занятия в бассейне.

Выводы:
В ходе исследования произошло статистически значимое улучшение показателей, пневмотахометрии: уровень форсированного вдоха увеличился на 6,15%(с 2.6 до 2, 8 л/с) p=0,03 а уровень форсированного выдоха, на 8,8 % (с 2,5 до 2, 7 л/с) р=0,02. Показатели функциональных проб (по пробе Штанге) улучшились на 15,77% (с 20,75до 25 с) р= 0,04, а (по пробе Генча) показатели улучшились на 20,75% (с 10,6 до 12,8 с), р= 0,03. Длительность периода ремиссии увеличилась на 28 % (с 55,6 до 71,6 дней).
Таким образом, задачи исследования решены, цель достигнута, гипотеза подтверждена.

Спасибо за внимание

