Примеры историй болезни бронхит
Àíàìíåç æèçíè è çàáîëåâàíèÿ ïàöèåíòà. Ïðîâåäåíèå îáñëåäîâàíèÿ êîæíûõ ïîêðîâîâ è ñèñòåì îðãàíèçìà áîëüíîãî. Ëàáîðàòîðíûå èññëåäîâàíèÿ êðîâè è ìî÷è. Îáîñíîâàíèå äèôôåðåíöèàëüíîãî äèàãíîçà «îñòðûé áðîíõèò» è íàçíà÷åíèå ëå÷åíèÿ äëÿ ïðîôèëàêòèêè ðåöèäèâîâ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ïàñïîðòíàÿ ÷àñòü
Âîçðàñò: 15 ëåò (13.03.1997 ã.)
Äàòà ïîñòóïëåíèÿ â êëèíèêó: 19.09.2012 ã.
Äèàãíîç íàïðàâèâøåãî ó÷ðåæäåíèÿ: îñòðûé áðîíõèò.
Îêîí÷àòåëüíûé êëèíè÷åñêèé äèàãíîç:
Îñíîâíîå çàáîëåâàíèå — îñòðûé áðîíõèò
Îñëîæíåíèÿ îñíîâíîãî çàáîëåâàíèÿ — íåò
Ñîïóòñòâóþùèå çàáîëåâàíèÿ — õðîíè÷åñêèé ãàéìîðèò
Æàëîáû áîëüíîãî
Íà ìîìåíò êóðàöèè áîëüíàÿ æàëóåòñÿ íà ïîâûøåíèå òåìïåðàòóðû 38,0, êàøåëü, íà çàëîæåííîñòü íîñà, ãîëîâîêðóæåíèå è îäûøêó. À òàêæå íà áîëü â ýïèãàñòðàëüíîé îáëàñòè.
Èñòîðèÿ æèçíè
Ñî ñëîâ áîëüíîé áûëî âûÿñíåíî, ÷òî îíà âòîðîé ðåáåíîê â ñåìüå. Êàê ïðîòåêàëà áåðåìåííîñòü åå ìàìû, è ïåðèîä íîâîðîæäåííîñòè áîëüíàÿ íå çíàåò. Æèëèùíî-áûòîâûå óñëîâèÿ óäîâëåòâîðèòåëüíûå. Íàëè÷èå ó ðîäñòâåííèêîâ õðîíè÷åñêèõ çàáîëåâàíèé, òóáåðêóëåçà, ñèôèëèñà, áîëåçíåé îáìåíà âåùåñòâ, à òàê æå íàëè÷èå ýíäîêðèííûõ ðàññòðîéñòâ, àëêîãîëèçìà — îòðèöàåò. Áîëüíàÿ ïîñåùàåò øêîëó, êîíòàêò ñ áîëüíûìè èíôåêöèîííûìè çàáîëåâàíèÿìè — îòðèöàåò. Íà äèñïàíñåðíîì ó÷åòå íå ñòîèò. Ïðèâèâêè ïî êàëåíäàðþ ïðîôèëàêòè÷åñêîé èììóíèçàöèè. Ðàíåå ïåðåíåñåííûå çàáîëåâàíèÿ: îñòðûé áðîíõèò, ãàéìîðèò, ÎÐÂÈ, ïðîòåêàëè áåç îñëîæíåíèé. Àëëåðãè÷åñêèå ðåàêöèè ìåäèêàìåíòîçíûå è ïèùåâûå îòðèöàåò. Âðåäíûå ïðèâû÷êè — êóðåíèå, ñòàæ 3 ãîäà.
Èñòîðèÿ çàáîëåâàíèÿ
Ïåðâûå ñèìïòîìû çàáîëåâàíèÿ: êàøåëü, ïîâûøåíèå òåìïåðàòóðû 38,0, îäûøêà, ãîëîâîêðóæåíèå, áîëü â ýïèãàñòðàëüíîé îáëàñòè. Äî îáðàùåíèÿ ê ó÷àñòêîâîìó ïåäèàòîðó áîëåëà â òå÷åíèè 1 ñóòîê, ñàìîëå÷åíèå íå ïðîèçâîäèëà. Áûëà íàïðàâëåíà â ñòàöèîíàð äåòñêîé áîëüíèöû ¹ 3.
Íàñòîÿùåå ñîñòîÿíèå áîëüíîãî
Îáùåå ñîñòîÿíèå áîëüíîé: ñðåäíåé òÿæåñòè. Ïîëîæåíèå àêòèâíîå, ñîçíàíèå — ÿñíîå. Âûðàæåíèå ëèöà — òîñêëèâîå, ñìóùåííîå.
Ìàññà òåëà — 58,5 êã.
Ðîñò — 165 ñì.
Îêðóæíîñòü ãîëîâû — 58 ñì.
Îêðóæíîñòü ãðóäè — 93 ñì.
Ñîîòíîøåíèå ðîñòà è âåñà — ãàðìîíè÷íîå. Ôèçè÷åñêîå ðàçâèòèå ñîîòâåòñòâóåò âîçðàñòó.
Êîæíûå ïîêðîâû áëåäíûå, âëàæíûå, ÷èñòûå. Òóðãîð â íîðìå. Ãóáû (êðàñíàÿ êàéìà ãóá) êðàñíîãî öâåòà, ñëåãêà ñóõèå. Âûñûïàíèé, èçúÿçâëåíèé, òðåùèí — íåò. Ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà è äåñåí áëåäíî ðîçîâîãî öâåòà, âëàæíàÿ. Êðîâîèçëèÿíèé, èçúÿçâëåíèé íå îòìå÷àåòñÿ. Íà ñëèçèñòîé ùåê — òðåùèí, ÿçâ, îòïå÷àòêîâ çóáîâ — íåò. ßçûê ðîçîâàòî-êðàñíîãî öâåòà, ñîñî÷êè â íîðìå, íà êîðíå ÿçûêà áåëåñîâàòûé íàëåò. Ñëèçèñòàÿ îáîëî÷êà ãëîòêè ãèïåðåìèðîâàíà, çàäíÿÿ ñòåíêà ãëîòêè êðàñíîãî öâåòà, îòå÷íà. Íåáíûå ìèíäàëèíû ãèïåðòðîôèðîâàíû, âûñòóïàþò çà ïðåäåëû íåáíûõ äóæåê, ãèïåðåìèðîâàíû. Õàðàêòåð ñàëèâàöèè íîðìàëüíûé. Ñîñòîÿíèå ãèãèåíû ïîëîñòè ðòà óäîâëåòâîðèòåëüíîå.
Çóáíàÿ ôîðìóëà:
î Ï ïî
8 7 6 5 4 3 2 1 1 2 3 4 5 6 7 8
8 7 6 5 4 3 2 1 1 2 3 4 5 6 7 8
Î î
Ï — ïëîìáà. Î — îòñóòñòâóåò.
Ðàçâèòèå çóáî÷åëþñòíîé ñèñòåìû ñîîòâåòñòâóåò âîçðàñòó.
Ôîðìà çóáíûõ ðÿäîâ:
— íà âåðõíåé ÷åëþñòè — ýëëèïñîâèäíàÿ.
— íà íèæíåé ÷åëþñòè — ïàðàáîëè÷åñêàÿ.
Òðåìû è äèàñòåìû îòñóòñòâóþò. Îòêðûâàíèå ðòà ñâîáîäíîå. Õàðàêòåð äâèæåíèé íèæíåé ÷åëþñòè ïëàâíûé. Äàííûå ïàëüïàöèè ãîëîâîê íèæíåé ÷åëþñòè — äâèæåíèÿ ãîëîâîê ñèíõðîííûå.
Äàííûå ïàëüïàöèè æåâàòåëüíûõ ìûøö — ìûøöû â òîíóñå, óïëîòíåíèé íåò, áåçáîëåçíåííû. Ñî ñëîâ áîëüíîé ïðîõîäèò îðòîäàíòè÷åñêîå ëå÷åíèå (1 ãîä) íà çóáàõ âåðõíåé è íèæíåé ÷åëþñòÿõ êåðàìè÷åñêèå áðåêåòû.
Òåëîñëîæåíèå — íîðìîñòåíè÷åñêîå. Ïîäêîæíî-æèðîâàÿ êëåò÷àòêà ðàçâèòà óìåðåííî, ðàâíîìåðíî ðàñïðåäåëåíà, îòåêîâ, ïàñòîçíîñòè íåò. Òóðãîð ìÿãêèõ òêàíåé â íîðìå.
Ëèìôàòè÷åñêèå óçëû: ïàëüïèðóþòñÿ ïîäíèæíå÷åëþñòíûå óçëû — óâåëè÷åíû â ðàçìåðàõ 1,5 ñì, áîëåçíåííû, ôîðìà — îâàëüíàÿ, êîíñèñòåíöèÿ ïëîòíàÿ. Ëèìôàòè÷åñêèå óçëû ïîäâèæíûå — ëåãêî ñìåùàþòñÿ, íå ñïàÿíû ñ êîæåé è îêðóæàþùèìè òêàíÿìè. Ïîäáîðîäî÷íûå, çàòûëî÷íûå, øåéíûå, íàä- è ïîäêëþ÷è÷íûå, ïîäìûøå÷íûå, òîðàêàëüíûå è ïàõîâûå íå ïàëüïèðóþòñÿ.
Ìûøöû ðàçâèòû ñèììåòðè÷íî, ðàâíîìåðíî, òîíóñ â íîðìå, áåçáîëåçíåííûå ïðè ïàëüïàöèè è ïðè äâèæåíèè.
Êîñòíî-ñóñòàâíàÿ ñèñòåìà: êîíôèãóðàöèÿ ñóñòàâîâ áåç ïàòîëîãè÷åñêèõ èçìåíåíèé, äâèæåíèÿ àêòèâíûå â ïîëíîì îáúåìå, áåçáîëåçíåííûå ïðè äâèæåíèÿõ. Îòåêîâ íåò.
Îðãàíû äûõàíèÿ: ôîðìà ãðóäíîé êëåòêè — íîðìîñòåíè÷åñêàÿ, ñèììåòðè÷íàÿ, äåôîðìàöèé è èñêðèâëåíèé íåò. Ïîëîæåíèå êëþ÷èö è ëîïàòîê â íîðìå. Ýïèãàñòðàëüíûé óãîë ïðÿìîé. Ïðîÿâëåíèé ðàõèòà (Ãàððèñîíîâà áîðîçäà, ÷åòêè) îòñóòñòâóþò.
Äûõàíèå: ðîòîâîå, æåñòêîå, ðèòìè÷íîå, ×ÄÄ — 18.  àêòå äûõàíèÿ ó÷àñòâóþò îáå ïîëîâèíû ãðóäíîé êëåòêè, âñïîìîãàòåëüíàÿ ìóñêóëàòóðà íå ó÷àñòâóåò. Îäûøêà ñìåøàííàÿ, êàøåëü ðåäêèé, ïðîäóêòèâíûé.
Ïåðêóññèÿ: êîðîáî÷íûé îòòåíîê ïåðêóòîðíîãî çóêà. Ãðàíèöû ëåãêèõ íå èçìåíåíû.
Àóñêóëüòàöèÿ: äûõàíèå — áðîíõèàëüíîå, æåñòêîå. Õðèïû âëàæíûå ñðåäíåïóçûð÷àòûå, çâó÷íûå. Êðåïèòàöèÿ, øóì òðåíèÿ ïëåâðû âûñëóøèâàþòñÿ.
Ñèñòåìà êðîâîîáðàùåíèÿ: ïðè îñìîòðå ñåðäå÷íîé îáëàñòè ïàòîëîãè÷åñêèõ èçìåíåíèé íå âûÿâëåíî.
Ïàëüïàöèÿ: ñåðäå÷íûé è âåðõóøå÷íûé òîë÷îê ïàëüïèðóþòñÿ â 5 ìåæðåáåðüå ê íàðóæè îò ñðåäíå êëþ÷è÷íîé ëèíèè.
Ïåðêóññèÿ: ãðàíèöû îòíîñèòåëüíîé è àáñîëþòíîé ñåðäå÷íîé òóïîñòè áåç èçìåíåíèé.
Àóñêóëüòàöèÿ: ñåðäå÷íûå òîíû ðèòìè÷íûå, ÿñíûå, çâó÷íûå. Øóìîâ íåò.
Ïóëüñ ëó÷åâîé àðòåðèè: 120 óä. â ìèí., ðèòìè÷íûé, âûñîêèé, ñðåäíåãî íàïðÿæåíèÿ. Àðòåðèàëüíîå äàâëåíèå: 110/73.
Ñèñòåìà ïèùåâàðåíèÿ è îðãàíû áðþøíîé ïîëîñòè.
Ãóáû êðàñíîãî öâåòà, ÷èñòûå. Ñëèçèñòàÿ ïîëîñòè ðòà áëåäíî-ðîçîâîãî öâåòà, ÷èñòàÿ. Íåïðèÿòíûé, íèêîòèíîâûé çàïàõ èçî ðòà. ßçûê ðîçîâàòî êðàñíîãî öâåòà, âëàæíûé, ñîñî÷êîâûé ðèñóíîê áåç èçìåíåíèé. Íà êîðíå ÿçûêà áåëåñîâàòûé íàëåò. Ñëèçèñòàÿ îáîëî÷êà ãëîòêè ãèïåðåìèðîâàíà, çàäíÿÿ ñòåíêà ãëîòêè êðàñíîãî öâåòà, îòå÷íà. Íåáíûå ìèíäàëèíû ãèïåðòðîôèðîâàíû, âûñòóïàþò çà ïðåäåëû íåáíûõ äóæåê, ãèïåðåìèðîâàíû.
Æèâîò: îêðóãëûé, ñèììåòðè÷íûé. Âçäóòèå, âûïÿ÷èâàíèå, çàïàäåíèå, ðàñøèðåíèå âåí îòñóòñòâóþò.
Ïåðêóññèÿ è ïîêîëà÷èâàíèå: ïåðêóòîðíûé çâóê òèìïàíè÷åñêèé. Ïðè ïàëüïàöèè æèâîò ìÿãêèé, áåçáîëåçíåííûé, ñèìïòîì ôëþêòóàöèè îòñóòñòâóåò. Ñèìïòîìû Ùåòêèíà-Áëþìáåðãà è Ìåíäåëÿ îòðèöàòåëüíûå.
Ïå÷åíü: íèæíèé êðàé ïå÷åíè áåçáîëåçíåííûé, ìÿãêèé, ýëàñòè÷íûé, ãëàäêèé, âûñòóïàåò íà 2.5 ñì èç-ïîä ðåáåðíîé äóãè.
Ñåëåçåíêà: âèäèìîãî óâåëè÷åíèÿ íåò, êîíñèñòåíöèÿ ïëîòíàÿ, áåçáîëåçíåííàÿ.
Ìî÷åïîëîâûå îðãàíû: ïî÷êè íå ïàëüïèðóþòñÿ. Âûïÿ÷èâàíèÿ íàä ëîáêîì è â îáëàñòè ïî÷åê íå îïðåäåëÿåòñÿ. Ãëóáîêàÿ ïàëüïàöèÿ â îáëàñòè ïî÷åê è ïðîåêöèè ìî÷åòî÷íèêîâ áåçáîëåçíåííàÿ, ñèìïòîì ïîêîëà÷èâàíèÿ îòðèöàòåëüíûé ñ îáåèõ ñòîðîí. Ìî÷åèñïóñêàíèå 4-5 ðàç â äåíü, ñâîáîäíîå, áåçáîëåçíåííîå. Öâåò ìî÷è ñâåòëî-æåëòûé. Äèçóðè÷åñêèõ ÿâëåíèé íåò.
Íåðâíàÿ ñèñòåìà: ñîçíàíèå — ÿñíîå, ïîâåäåíèå — ñïîêîéíàÿ, óëûá÷èâàÿ, äîáðîæåëàòåëüíàÿ äåâî÷êà. Ñîí â íîðìå. ×óâñòâèòåëüíîñòü ïîâåðõíîñòíàÿ, ãëóáîêàÿ áåç ïàòîëîãè÷åñêèõ èçìåíåíèé. Ñóõîæèëüíûå ðåôëåêñû â íîðìå.
Ðåçóëüòàòû äîïîëíèòåëüíîãî îáñëåäîâàíèÿ
1. Àíàëèç êðîâè:
Ýðèòðîöèòû — 5,0 10 /ë
Öâåòíîé ïîêàçàòåëü — 0,99
Ãåìîãëîáèí — 165 ã/ë
ÑÎÝ — 5 ìì/ã
Ëåéêîöèòû — 10,8 10 /ë
Ýîçèíîôèëû — 4
Íåéòðîôèëû: — ïàëî÷êè 10, — ñåãìåíò 56.
Ëèìôîöèòû — 22
Ìîíîöèòû — 8
Âûâîä: íåéòðîôèëåç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî.
2. Àíàëèç êðîâè íà ñàõàð:
Ãëþêîçà 4,4 ììîëü/ë.
3. Àíàëèç ìî÷è:
Öâåò — ñîëîìåííî-æåëòûé
Ïðîçðà÷íîñòü — ïîëè
Ðåàêöèÿ — êèñëàÿ
Óäåëüíûé âåñ — 1017
Áåëîê — ñëåäû
Ñàõàð — îòðèöàò.
Ïëîñêèé ýïèòåëèé — 4-6-8
Ëåéêîöèòû — 2-3-3
Ñëèçü — +
Âûâîä: íàáëþäàòü â äèíàìèêå ïîñëå ãèãèåíè÷åñêîé âàííû.
4. Ñîñêîá:
ßéöà îñòðèö íå îáíàðóæåíû.
5. Ðåíòãåíîãðàôèÿ.
Ëåãî÷íûé ðèñóíîê íå èçìåíåí. Êîðíè íå ðàñøèðåíû. Äèàôðàãìà è ñåðäöå â íîðìå.
Äèàãíîç îñíîâíîãî çàáîëåâàíèÿ è åãî îáîñíîâàíèå
Íà îñíîâàíèè äàííûõ èç àíàìíåçà: çàáîëåëà îñòðî, çàáîëåâàíèå íà÷àëîñü ñ êàøëÿ, íà âòîðîé äåíü ñîñòîÿíèå óõóäøèëîñü, ïîäíÿëàñü òåìïåðàòóðà 38,0, îáðàòèëàñü ïî ìåñòó æèòåëüñòâà ê ïåäèàòðó, ïîñëå îñìîòðà áûëî âûÿâëåíî: êîæíûå ïîêðîâû áëåäíûå, âëàæíûå. Ïðè àóñêóëüòàöèè — äûõàíèå æåñòêîå; õðèïû âëàæíûå ñðåäíåïóçûð÷àòûå ïî âñåì ïîëÿì. Áûëà íàïðàâëåíà ó÷àñòêîâûì ïåäèàòðîì â ñòàöèîíàð, ãäå áûëè ïðîèçâåäåíû äîïîëíèòåëüíûå èññëåäîâàíèÿ. Íà îñíîâàíèè âûøå ñêàçàííîãî ïîäòâåðæäàåòñÿ äèàãíîç: îñòðûé áðîíõèò.
Äèôôåðåíöèàëüíûé äèàãíîç
Ïîêàçàòåëè | Îñòðûé áðîíõèò | Îáñòðóêòèâíûé áðîíõèò | Áðîíõèîëèò | Áðîíõîïíåâìîíèÿ |
Îáùåå ñîñòîÿíèå | Ñðåäíåé òÿæåñòè | Ñðåäíåé òÿæåñòè | Òÿæåëîå | Òÿæåëîå |
Äûõàòåëüíàÿ íåäîñ-òü | íåò | 1-2 ñòåïåíè | 2-3 ñòåïåíè | 1-2-3 ñòåïåíè |
Îáñòðóêòèâíûé ñèíäðîì | íåò | âûðàæåí | âûðàæåí | ×àùå îòñóòñòâóåò |
Ïåðêóññèÿ | ßñíûé ëåãî÷íûé çâóê | Ëåãî÷íûé çâóê ñ òèìïàíè÷åñêèì îòòåíêîì | Ëåãî÷íûé çâóê ñ òèìïàíè÷åñêèì îòòåíêîì | Ëîêàëüíîå ïðèòóïëåíèå ïåðêóòîðíîãî çâóêà íàä î÷àãîì |
Àóñêóëüòàöèÿ | Ñóõèå, ñðåäíå- è êðóïíîïóçûð÷àòûå âëàæíûå õðèïû | Ñðåäíå- è êðóïíîïóçûð÷àòûå âëàæíûå õðèïû â áîëüøîì êîë-âå, ñóõèå õðèïû ñ îáåèõ ñòîðîí ëåãêèõ | Ìåëêîïóçûð÷àòûå âëàæíûå õðèïû â áîëüøîì êîë-âå ñ îáåèõ ñòîðîí ëåãêèõ | Ëîêàë-ûå, âûñëóøèâàþùèåñÿ ïîñòîÿííî ìåëêîïóçûð÷àòûå âëàæíûå õðèïû, îñëàáëåíèå äûõàíèÿ íàä çîíîé ïðèòóïëåíèÿ çâóêà |
Ðåíòãåíîãðàììà ëåãêèõ | Áåç èçìåíåíèé èëè èçìåíåíèÿ ñîñóäèñòîãî ðèñóíêà, ïðèçíàêè ãèïåðâåíòèëÿöèè ëåãêèõ | Î÷àãîâûå è èíôèëüòðàòèâíûå èçìåíåíèÿ | ||
ãåìîãðàììà | ×àñòî áåç èçìåíåíèé | Âîçìîæíà ýîçèíîôèëèÿ | ×àñòî ëåéêîïåíèÿ | Âîñïàëèòåëüíûé õàðàêòåð êðîâè |
Äíåâíèê
20.09.2012 ã.
Æàëîáû: êàøåëü, îäûøêà, ãîëîâîêðóæåíèå, áîëü â ýïèãàñòðàëüíîé îáëàñòè.
Îáùåå ñîñòîÿíèå áîëüíîé: ñðåäíåé òÿæåñòè. Ïîëîæåíèå àêòèâíîå, ñîçíàíèå — ÿñíîå. Âûðàæåíèå ëèöà — òîñêëèâîå, ñìóùåííîå.
Äûõàíèå: ðîòîâîå, æåñòêîå, ðèòìè÷íîå, ×ÄÄ — 20.  àêòå äûõàíèÿ ó÷àñòâóþò îáå ïîëîâèíû ãðóäíîé êëåòêè, âñïîìîãàòåëüíàÿ ìóñêóëàòóðà íå ó÷àñòâóåò. Îäûøêà ñìåøàííàÿ, êàøåëü ñóõîé, ðåäêèé, ïðîäóêòèâíûé.
Ñòóë — æèäêèé, 1 ðàç â äåíü, êàøåöåîáðàçíûé, öâåò íå èçìåíåí.
Íàçíà÷åíèÿ:
Ðåæèì — ïîñòåëüíûé.
Äèåòà — ñòîë ¹ 15
Ëåêàðñòâåííûå íàçíà÷åíèÿ — àìîêñèöèëèí 500 ìã 3 ðàçà â äåíü, ôåíêîðîë 0,025 ìã 2 ðàçà â äåíü, àìáðîáåíå 15ìë 3 ðàçà â äåíü, ëåâîìåêîëü â íîñ 3 ðàçà â äåíü.
Íåìåäèêàìåíòîçíûå íàçíà÷åíèÿ — èíãàëÿöèÿ ñ ìèíåëàëüíûìè ñîëÿìè 2 ðàçà â äåíü.
21.09.2012 ã.
Æàëîáû: êàøåëü, îäûøêà, ãîëîâîêðóæåíèå, áîëü â ýïèãàñòðàëüíîé îáëàñòè.
Îáùåå ñîñòîÿíèå áîëüíîé: ñðåäíåé òÿæåñòè. Ïîëîæåíèå àêòèâíîå, ñîçíàíèå — ÿñíîå. Âûðàæåíèå ëèöà — òîñêëèâîå, ñìóùåííîå.
Äûõàíèå: ðîòîâîå, æåñòêîå, ðèòìè÷íîå, ×ÄÄ — 20.  àêòå äûõàíèÿ ó÷àñòâóþò îáå ïîëîâèíû ãðóäíîé êëåòêè, âñïîìîãàòåëüíàÿ ìóñêóëàòóðà íå ó÷àñòâóåò. Îäûøêà ñìåøàííàÿ, êàøåëü ðåäêèé, ïðîäóêòèâíûé.
Ñòóë — æèäêèé, 1 ðàç â äåíü, êàøåöåîáðàçíûé, öâåò íå èçìåíåí.
Íàçíà÷åíèÿ:
Ðåæèì — ïîñòåëüíûé.
Äèåòà — ñòîë ¹ 15
Ëåêàðñòâåííûå íàçíà÷åíèÿ — àìîêñèöèëèí 500 ìã 3 ðàçà â äåíü, ôåíêîðîë 0,025 ìã 2 ðàçà â äåíü, àìáðîáåíå 15ìë 3 ðàçà â äåíü, ëåâîìåêîëü â íîñ 3 ðàçà â äåíü.
Íåìåäèêàìåíòîçíûå íàçíà÷åíèÿ — èíãàëÿöèÿ ñ ìèíåëàëüíûìè ñîëÿìè 2 ðàçà â äåíü.
24.09.2012 ã.
Æàëîáû: êàøåëü.
Îáùåå ñîñòîÿíèå áîëüíîé: óäîâëåòâîðèòåëüíîå. Ïîëîæåíèå àêòèâíîå, ñîçíàíèå — ÿñíîå. Âûðàæåíèå ëèöà — óëûá÷èâîå, ïîëîæèòåëüíîå.
Äûõàíèå: ðîòîâîå, æåñòêîå, ðèòìè÷íîå, ×ÄÄ — 18.  àêòå äûõàíèÿ ó÷àñòâóþò îáå ïîëîâèíû ãðóäíîé êëåòêè, âñïîìîãàòåëüíàÿ ìóñêóëàòóðà íå ó÷àñòâóåò. Êàøåëü ÷àñòûé, ïðîäóêòèâíûé, ìîêðîòà ñêóäíàÿ âÿçêàÿ.
Ñòóë — æèäêèé, 1 ðàç â äåíü, êàøåöåîáðàçíûé, öâåò íå èçìåíåí.
Íàçíà÷åíèÿ:
Ðåæèì — ïîñòåëüíûé.
Äèåòà — ñòîë ¹ 15
Ëåêàðñòâåííûå íàçíà÷åíèÿ — àìîêñèöèëèí 500 ìã 3 ðàçà â äåíü, ôåíêîðîë 0,025 ìã 2 ðàçà â äåíü, àìáðîáåíå 15ìë 3 ðàçà â äåíü, ëåâîìåêîëü â íîñ 3 ðàçà â äåíü.
Íåìåäèêàìåíòîçíûå íàçíà÷åíèÿ — èíãàëÿöèÿ ñ ìèíåëàëüíûìè ñîëÿìè 2 ðàçà â äåíü. ËÔÊ, äûõàòåëüíàÿ ãèìíàñòèêà.
áðîíõèò ðåöèäèâ äèàãíîç ëå÷åíèå
Ýïèêðèç
Áîëüíàÿ 13.03.1997 ãîäà ðîæäåíèÿ ïîñòóïèëà â ñòàöèîíàð äåòñêîé áîëüíèöû ¹ 3, 19.09.2012 ãîäà â ñîñòîÿíèè ñðåäíåé òÿæåñòè ñ æàëîáàìè íà ñóõîé êàøåëü, ïîâûøåíèå òåìïåðàòóðû 38,0, îäûøêó, ãîëîâîêðóæåíèå, çàëîæåííîñòü íîñà.  ðåçóëüòàòå ïðîâåäåííîãî â ñòàöèîíàðå îáñëåäîâàíèÿ (îñìîòðà, ëàáîðàòîðíûõ àíàëèçîâ). À òàêæå ïðè àóñêóëüòàöèè ëåãêèõ âûñëóøèâàþòñÿ ïîñòîÿííûå âëàæíûå ñðåäíåïóçûð÷àòûå õðèïû. Äûõàíèå æåñòêîå, ðîòîâîå. ×ÄÄ ñîñòàâëÿåò 20 â 1 ìèíóòó, äûõàíèå ðèòìè÷íîå, ãëóáîêîå. Îáå ïîëîâèíû ãðóäíîé êëåòêè ïðèíèìàþò ó÷àñòèå â àêòå äûõàíèÿ. Îäûøêà ñìåøàííàÿ. Êàøåëü âëàæíûé, ïðîäóêòèâíûé. Ãðóäíàÿ êëåòêà ïðè ïàëüïàöèè áåçáîëåçíåííà. Ïåðêóòîðíûé çâóê íàä ëåãêèìè êîðîáî÷íûé. Àíàëèç êðîâè — íåéòðîôèëåç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî. Ðåíòãåíîãðàôèÿ — Ëåãî÷íûé ðèñóíîê íå èçìåíåí. Êîðíè íå ðàñøèðåíû. Äèàôðàãìà è ñåðäöå â íîðìå.
Äèàãíîç: îñòðûé áðîíõèò.
Ïî ïîâîäó âûÿâëåííîé ïàòîëîãèè áûëî íàçíà÷åíî ëå÷åíèå:
Ëåêàðñòâåííûå íàçíà÷åíèÿ — àìîêñèöèëèí 500 ìã 3 ðàçà â äåíü, ôåíêîðîë 0,025 ìã 2 ðàçà â äåíü, àìáðîáåíå 15ìë 3 ðàçà â äåíü, ëåâîìåêîëü â íîñ 3 ðàçà â äåíü.
Íåìåäèêàìåíòîçíûå íàçíà÷åíèÿ — èíãàëÿöèÿ ñ ìèíåëàëüíûìè ñîëÿìè 2 ðàçà â äåíü. ËÔÊ, äûõàòåëüíàÿ ãèìíàñòèêà.
Ïðîãíîç — áëàãîïðèÿòíûé.
Ðàçìåùåíî íà Allbest.ru
…
Источник
Острый бронхит (ОБ) – воспалительное заболевание бронхов, преимущественно инфекционного происхождения, проявляющееся кашлем (сухим или продуктивным) и продолжающееся до 3 нед. [1].
Распространенность ОБ в популяции чрезвычайно высока: ежегодно заболевают 5% взрослого населения [2]. Острый кашель является одной из самых частых причин обращения к терапевту. Это рутинные пациенты, но в то же время практикующему врачу хорошо известно, что за видимой банальностью диагноза скрывается множество подводных камней. Так, именно ОБ едва ли не основная причина необоснованного назначения антибиотиков [3–5], он часто маскирует такие заболевания, как бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ), хроническая обструктивная болезнь легких (ХОБЛ), пневмония.
Этиология
Важно помнить, что ОБ, как правило, имеет вирусную природу (85–95%!) [6], именно это и определяет тактику ведения пациентов. Причиной ОБ могут быть вирусы гриппа А и В, парагриппа, респираторный синцитиальный вирус, коронавирус, аденовирус, риновирусы. В то же время в 5–10% случаев причиной остро возникшего кашля являются такие бактериальные агенты, как Mycoplasma pneumoniae, Chlamydia pneumoniae и Bordetella pertussis (возбудитель коклюша), что требует антибактериального лечения. Выявить таких пациентов – важнейшая и в то же время достаточно непростая задача для клинициста. Некоторые особенности, позволяющие заподозрить бактериальный ОБ, представлены в таблице 1.
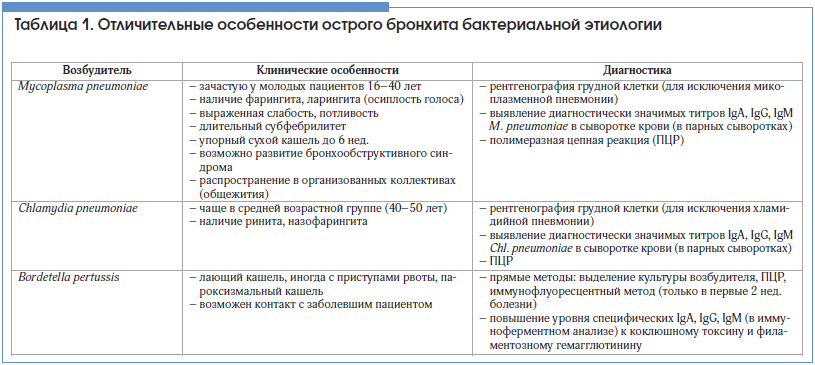
Заподозрить микоплазменную инфекцию можно при необычной для ОБ слабости, выраженной потливости, при продолжительности кашля более 3-х нед. [7]. Хламидийная и микоплазменная инфекции могут сопровождаться внелегочными симптомами (миалгии, артралгии, сыпь).
Коклюш, как правило, манифестирует лающим приступообразным кашлем, однако важно помнить, что у иммунизированных лиц клиническая картина теряет характерные особенности. Кашель может продолжаться более 4–6 нед. Среди пациентов с жалобами на кашель более 2 нед. у 12–30% больных выявляется коклюш [8]. После плановой вакцинации в детском возрасте напряженность поствакцинного иммунитета снижается уже через 3 года, а спустя 10–12 лет он полностью исчезает. Перенесенный коклюш не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные эпизоды заболевания.
При подозрении на бактериальную природу ОБ необходимо провести дополнительное обследование. В клинической практике чаще прибегают к серологическим методам диагностики (выявление специфических IgA, IgG, IgM), т. к. прямые методы довольно трудоемки и дорогостоящи [9–11].
Клиника
Клиническая картина ОБ в большинстве случаев соответствует острой респираторной вирусной инфекции (ОРВИ) с характерными для того или иного вируса особенностями. Основным клиническим признаком служит кашель, вначале сухой, в дальнейшем − с выделением слизистой или даже слизисто-гнойной мокроты. Если кашель сохраняется более 5 дней (до 3-х нед.), это указывает на вероятный ОБ. При этом важно помнить, что ОБ – диагноз исключения! Нет специфических признаков, однозначно свидетельствующих в пользу ОБ, поэтому диагноз ставится тогда, когда исключены другие заболевания легких и внелегочные причины кашля. Заболевание начинается остро, может отмечаться фебрильная лихорадка до 2–3-х дней (если лихорадка продолжается более 5 дней, необходимо искать другие причины, прежде всего – пневмонию). Характерны симптомы поражения верхних дыхательных путей: ринорея, першение и боль в горле, осиплость голоса (чаще − при парагриппе).
Диагностика
Принципиальный вопрос, который необходимо решить при объективном обследовании: есть ли бронхообструкция (сухие свистящие и жужжащие хрипы), и, конечно же, нет ли признаков пневмонии, поскольку это во многом определяет тактику обследования и лечения пациента. Бронхообструктивный синдром обусловлен гиперреактивностью дыхательных путей в ответ на воспаление, выявляется он у 40% взрослых больных с ОБ, без сопутствующих заболеваний легких [12]. Клинически отмечается свистящее дыхание, при аускультации – сухие хрипы. Подтверждается бронхообструкция при проведении исследования функции внешнего дыхания (ФВД) (уменьшение объема форсированного выдоха за 1 с (ОФВ1) <80% от должных величин).
Применяемые дополнительные методы обследования:
1) общий анализ крови (ОАК). Его желательно проводить всем пациентам. При ОБ, как правило, отклонения либо отсутствуют, либо незначительны;
2) анализ мокроты (при ее наличии);
3) рентгенография грудной клетки при показаниях: кашель более 3-х нед., лихорадка более 5 дней, лейкоцитоз, повышение СОЭ и СРБ, тахикардия >100 уд./мин, тахипноэ >24 в минуту;
4) исследование ФВД − всем пациентам с признаками бронхообструкции (сухие хрипы при аускультации) и при подозрении на БА или ХОБЛ. При выявлении снижения ОФВ1<80%, ОФВ1/ЖЕЛ (жизненная умкость легких) <0,7 проводится проба на обратимость с бронходилататорами или метахолином;
5) ЭКГ, ЭхоКГ, КТ придаточных пазух носа (ППН) − по показаниям.
Дифференциальная диагностика
Остро возникший кашель − ведущий симптом, позволяющий заподозрить ОБ. Хорошо известно, что кашель может быть проявлением широкого спектра как заболеваний дыхательной системы, так и внелегочной патологии. Каждый раз, встречаясь с этим симптомом, практикующий врач должен иметь в виду огромное число возможных состояний. Самые распространенные заболевания, с которыми приходится дифференцировать ОБ, − это пневмония, БА, ХОБЛ, ГЭРБ, синдром постназального затека и др. (табл. 2). Более редкие, но не менее важные заболевания, о которых необходимо помнить, – это рак легкого, туберкулез, саркоидоз, плеврит, тромбоэмболия легочной артерии, идиопатический легочный фиброз, заболевания соединительной ткани.

Дифференциальная диагностика между ОБ и пневмонией особенно важна у пациентов группы риска (пожилые, ослабленные пациенты с признаками иммунодефицита, злоупотребляющие алкоголем, курильщики), у которых клиника пневмонии может быть стертой и неочевидной. Малейшее подозрение на пневмонию у данной категории пациентов является основанием для тщательного обследования. Согласно результатам систематического обзора, повышение числа лейкоцитов в периферической крови более 10,4×109/л увеличивает вероятность пневмонии в 3,7 раза. Еще большую ценность имеет содержание сывороточного СРБ, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии [13].
Поверхностное отношение к кашляющим пациентам чревато серьезными диагностическими ошибками, которые отнюдь не редки в нашей практике. До 45% пациентов с острым кашлем длительностью более 2 нед. на самом деле имеют БА или ХОБЛ [14]. По другим данным, до 40% длительно кашляющих людей имеют признаки ГЭРБ [15].
Как мы видим, «простой» бронхит отнюдь не так уж прост. Для наглядности разберем клинический случай.
Пациент К., 27 лет, обратился в поликлинику с жалобами на кашель с трудноотделяемой желто-зеленой мокротой. Заболел остро 10 дней назад, когда повысилась температура до 38,7° С, появились головная боль, боли в мышцах, першение в горле. Лечился самостоятельно парацетамолом. Через 3 сут температура нормализовалась, симптомы интоксикации уменьшились, но появился сухой кашель, вскоре стала отходить густая желто-зеленая мокрота.
Описанная ситуация довольно типична, сам собой напрашивается диагноз «острый бронхит». Однако мы помним, что это диагноз исключения, и прежде чем указать его в амбулаторной карте, мы должны удостовериться в отсутствии других, ассоциированных с подобными жалобами, заболеваний. Здесь очень важно, несмотря на ограниченное время приема, грамотно построить беседу с пациентом (вспоминая формулу: тщательно собранный анамнез – 80% успеха в постановке диагноза).
Выясняем у пациента следующие моменты.
• Курит ли он и сколько? ОРВИ часто приводят к обострению ХОБЛ, что вынуждает пациентов обращаться к врачу. Учитывая, что пациенты с легким и среднетяжелым течением ХОБЛ часто не знают о своем диагнозе, у всех курящих пациентов желательно проводить исследование ФВД. Наш пациент курит с 17 лет по 10–15 сигарет в день (это менее 10 пачко-лет, что в сочетании с молодым возрастом исключает ХОБЛ).
• Впервые ли появился кашель или он носит хронический характер? Если продуктивный кашель наблюдается более 3-х мес. в год на протяжении хотя бы 2-х лет, можно говорить о хроническом бронхите. Наш пациент подобные симптомы отмечает впервые, значит хронический бронхит исключаем.
• Есть ли родственники, страдающие БА, наблюдалась ли аллергия? Если пациент обращается в весенне-летний период цветения растений, это должно насторожить относительно возможной БА. Вирусные инфекции могут явиться триггером обострения БА, которая проявляется не только типичными приступами удушья, но и кашлем (кашлевая форма БА). Часто, открывая «лист уточненных диагнозов» пациентов с БА, мы видим чередование «острых» и «обструктивных бронхитов» на протяжении нескольких лет. Наш пациент обратился в декабре (период эпидемии гриппа), анамнез по БА не отягощен.
• Беспокоит ли изжога? Не усиливается ли кашель после еды и в горизонтальном положении? Имеется ли язвенная болезнь или другие кислотозависимые заболевания в анамнезе? Необходимо помнить, что симптомы рефлюкса могут усилиться на фоне приема жаропонижающих препаратов, некоторых муколитиков, употребления лимонов и витамина С – это те меры, к которым прибегают наши пациенты. В сомнительных случаях оправданна так называемая терапия ex juvantibus (назначение на 5 дней ингибиторов протонной помпы (ИПП): при ГЭРБ кашель исчезает на 2–5-й день). Симптомы ГЭРБ у нашего пациента также не были выявлены.
При физикальном обследовании: кожные покровы нормальной окраски; цианоза, лимфаденопатии не выявлено. Отмечается незначительное покраснение глотки. Перкуторный звук ясный легочный, дыхание везикулярное над всей поверхностью легких, хрипы не выслушиваются (в т. ч. при форсированном выдохе). Частота дыхательных движений − 18 в минуту (менее 24, т.е. одышка отсутствует). Аускультация легких дает ответ на несколько важнейших вопросов: есть ли бронхообструкция (сухие хрипы при обычном или форсированном выдохе) и есть ли признаки пневмонии (притупление перкуторного звука, ослабление дыхания, влажные хрипы, крепитации). У пациентов с сердечно-сосудистой патологией влажные хрипы в базальных отделах легких могут свидетельствовать о наличии застойной хронической сердечной недостаточности (ХСН).
Тоны сердца нормальной звучности, ритм правильный, шумов нет. Частота сердечных сокращений − 76 уд./мин (менее 100, т.е. тахикардия отсутствует). Язык не обложен (белый налет может быть при кислом, желтый – при щелочном рефлюксе).
Пациенту проведено обследование в следующем объеме:
1) общий анализ крови (все показатели в пределах нормы);
2) анализ мокроты (характер – густая слизистая, лейкоциты – 10–15 в поле зрения);
3) ФВД (все объемные и скоростные показатели в пределах нормы).
Частой врачебной ошибкой является назначение антибиотиков на основании гнойного или слизисто-гнойного характера мокроты. Однако в настоящее время доказано, что наличие гнойной мокроты и ее цвет не могут считаться предикторами бактериальной инфекции [15]. Показано, что данный симптом часто возникает и при вирусной инфекции [6]. Около половины пациентов с ОБ отмечают выделение гнойной мокроты, которая обычно указывает на присутствие в ней слущенного трахеобронхиального эпителия и клеток воспаления, а изменение цвета вызвает пероксидаза, выделяемая лейкоцитами [16].
Лечение острого бронхита
У подавляющего большинства больных ОБ заболевание проходит самостоятельно.
Этиотропная терапия. Учитывая, что в подавляющем большинстве случаев ОБ ассоциирован с вирусной инфекцией, логично прибегнуть к противовирусным препаратам. Однако такая терапия целесообразна только в первые 48 ч заболевания. Эффективностью при гриппе обладают два препарата: осельтамивир и занамивир. Что немаловажно, данные препараты используют и для профилактики гриппа (и следовательно, острого вирусного бронхита) в период эпидемий с достаточно высокой эффективностью (70–80%).
Антибактериальная терапия при ОБ в реальности применяется намного шире, нежели это необходимо: у 50–79% пациентов с ОБ [17], а курящим пациентам антибиотики назначаются в более чем 90% случаев, хотя доказательств преимущества антибиотикотерапии у курильщиков без ХОБЛ по сравнению с некурящими не имеется [18].
Оправданно назначение антибиотиков при подозрении на коклюш (эритромицин 0,25–0,5 г 4 р./сут в течение 10–14 дней), при хламидийной, микоплазменной природе ОБ. Прием антибиотиков также может быть рекомендован пациентам с острым кашлем в возрасте старше 65 лет при наличии 2-х и более признаков из следующих: стационарное лечение в течение последнего года, наличие сахарного диабета или застойной сердечной недостаточности, терапия глюкокортикоидами [19].
Патогенетическая и симптоматическая терапия. Противокашлевые препараты (декстрометорфан, кодеин) применяются лишь в случае крайне мучительного сухого кашля, причиняющего значительный дискомфорт пациенту. Желательно избегать их применения, в особенности при продуктивном кашле, т. к. они подавляют естественный кашлевой рефлекс и затрудняют очищение бронхов. Декстрометорфан подавляет кашель за счет угнетения кашлевого центра. Назначается по 15 мг 4 р./сут, входит в состав многих комбинированных препаратов.
Бронходилататоры могут быть эффективны при ОБ с бронхообструктивным синдромом. Как правило, используются ингаляционные β2-агонисты (сальбутамол, фенотерол).
Мукоактивные препараты влияют на свойства бронхиальной слизи.
Повреждая реснитчатый эпителий, вирусы всегда в той или иной степени ухудшают естественный механизм очищения бронхов – мукоцилиарный клиренс. Не бывает бронхита без нарушений свойств и транспорта бронхиальной слизи. Потому назначение мукорегуляторных средств оправданно как при хроническом, так и при остром бронхите.
По механизму действия их можно разделить на 4 основные группы [20]:
1) муколитики – уменьшают вязкость слизи;
2) мукокинетики – улучшают мукоцилиарный транспорт;
3) экспекторанты – повышают гидратацию слизи;
4) мукорегуляторы – регулируют продукцию слизи.
Наиболее эффективными противокашлевыми препаратами с эфферентным периферическим действием являются муколитики. Они хорошо разжижают бронхиальный секрет за счет изменения структуры слизи [21].
Одним из широко применяемых в клинической практике препаратов является ацетилцистеин. Действие препарата связано с присутствием в структуре молекулы свободной сульфгидрильной группы, которая расщепляет дисульфидные связи гликопротеина слизи, в результате чего снижается вязкость мокроты.
Помимо основного, муколитического эффекта ацетилцистеин обладает также рядом других свойств:
• оказывает стимулирующее действие на мукозные клетки, секрет которых способен лизировать фибрин и кровяные сгустки;
• увеличивает синтез глутатиона, участвующего в процессах детоксикации;
• уменьшает количество свободных радикалов и реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления.
Антиоксидантная, детоксицирующая и иммуномодулирующая активность ацетилцистеина доказана в целом ряде рандомизированных клинических исследований (РКИ) [22–27]. Эти свойства обеспечивают высокую эффективность препарата при заболеваниях бронхолегочной системы за счет воздействия на различные звенья патогенеза.
Ацетилцистеин показан при различных бронхолегочных заболеваниях с наличием вязкой, трудноотделяемой мокроты слизистого или слизисто-гнойного характера, в т. ч. при остром бронхите. Безопасность и эффективность препарата подтверждены в различных РКИ и описаны в систематических обзорах и метаанализах [13, 27−29].
У взрослых ацетилцистеин используют по 200 мг 3 р./сут, или по 600 мг 1 раз в день при острых состояниях в течение 5−10 дней, или 2 раза в день длительностью до 6 мес − при хронических заболеваниях.
У больных с бронхообструктивным синдромом ацетилцистеин можно комбинировать с β2-агонистами и теофиллинами. Как и все муколитики, ацетилцистеин не рекомендуется комбинировать с противокашлевыми средствами, подавляющими кашлевой рефлекс. Если лечение наряду с ацетилцистеином включет антибактериальные препараты из группы пенициллинов, цефалоспоринов, тетрациклин, эритромицин, следует соблюдать 2-часовой интервал между их приемами, т. к. ацетилцистеин может уменьшать всасывание пероральных антибиотиков.
В случае присоединения бактериальной инфекции и необходимости назначения антибиотиков важным является еще одно свойство ацетилцистеина, выделяющее его среди других муколитиков, − повышенная способность снижать образование биопленок бактерий и грибов, а также разрушать зрелые биопленки. В исследованиях показано, что ацетилцистеин способен угнетать рост Staphylococcus aureus, Pseudomonas аeruginosa, Klebsiella рneumonia, Enterobacter и других бактерий. При этом ацетилцистеин более активен в отношении биопленок, чем другие муколитические средства. Так, например, активность по уменьшению жизнеспособности S. aureus у ацетилцистеина в 6–7 раз выше, чем у амброксола и бромгексина. Экспериментально доказано, что сочетанное назначение ацетилцистеина и антибиотиков ципрофлоксацина, рифампицина, карбенициллина, гентамицина и некоторых других увеличивает их антибактериальное действие [30].
Немедикаментозное лечение. Важно информировать пациентов о необходимости потреблять достаточное количество жидкости, поддерживать влажность воздуха более 60%, прекратить курение.
Вернемся к нашему пациенту. После обследования у него исключены хронические заболевания легких, ГЭРБ и другие возможные причины кашля. Как диагноз исключения установлен острый бронхит (с учетом клиники, вероятнее всего, обусловленной вирусом гриппа А). То обстоятельство, что отделяемая мокрота имеет слизисто-гнойный характер и что пациент является курильщиком, не может служить основанием для назначения антибактериальных препаратов. Следует помнить, что гнойная мокрота и курение не относятся к достоверным предикторам бактериальной инфекции и при отсутствии прочих показаний не считаются поводом для назначения антибиотиков.
Итак, в нашем случае пациенту назначено следующее лечение:
• отказ от курения;
• употребление жидкости (предпочтительнее витаминизированное питье) в объеме около 3000 мл/сут (30 мл × 75 кг плюс 500–700 мл «на болезнь»);
• использование дома увлажнителя воздуха;
• ацетилцистеин внутрь 200 мг 3 р./сут в течение 5 дней.
Повторный визит был назначен через неделю: кашель прекратился, других жалоб пациент не предъявлял.
В заключение следует отметить, что ОБ – заболевание, требующее внимательного подхода к диагностике и продуманной дифференцированной терапии, и что в отличие от противовирусных, антибактериальных препаратов и бронходилататоров, которые назначаются только по узкому кругу показаний, назначение мукорегуляторов оправданно и эффективно в большинстве случаев.
Источник