Пос это бронхиальная астма

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
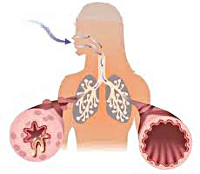
Бронхиальная астма
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник
- Справочник по болезням
мед.
Бронхиальная астма (БА) — хроническое воспалительное заболевание дыхательных путей, сопровождающееся гиперреактивностью бронхов. Основное клиническое проявление -периодически возникающие приступы затруднённого дыхания или удушья, вызываемые обратимой распространённой обструкцией бронхов вследствие бронхоспазма, отёка слизистой оболочки, гиперсекреции слизи и дискринии. Частота. У взрослых — 3% всего населения, у детей — до 7%. Всего в мире насчитывают около 100 млн. больных БА (данные ВОЗ). Преобладающий пол: дети до 10 лет — мужской; взрослые — женский. Классификации
● Этиологическая
● Преимущественно аллергическая (атоническая) БА, развивающаяся по I (IgE-опосредованному) типу аллергических реакций
● Неаллергическая БА
● Смешанная БА
● Неуточнённая БА.
● В зависимости от степени тяжести
● Лёгкое эпизодическое, менее 1 приступа в неделю, ночные симптомы реже 1 р/мес, короткие обострения (от нескольких часов до нескольких дней), отсутствие симптомов и нормальная функция лёгких в межприступный период, объём форсированного выдоха за 1 с (ОФВ,) и пиковая объёмная скорость выдоха (ПОС) >80% от должного, колебания ПОС <20%
● Лёгкое персистирующее. симптомы чаще 1 р/нед, но не ежедневно; ночные симптомы чаще 3 р/мес, обострения могут нарушать нормальную активность и сон, ПОС и/или ОФВ, >80% от должного, колебания ПОС — до 30%
● Среднетяжёлое: ежедневные симптомы, обострения нарушают активность и сон, ночные симптомы чаще 1 р/нед, ежедневный приём ингаляционных В-агонистов, ПОС и/или ОФВ, — от 60 до 80% от должного, колебания ПОС — 20-30%
● Тяжёлое, постоянные симптомы, частые обострения, частые ночные симптомы, проявления болезни ограничивают физическую активность, ПОС, ОФВ, <60% от должного, колебания ПОС >30%.
● Особые формы БА
● Аспириновая БА
● Характеризуется непереносимостью аспирина и других НПВС, проявляющейся тяжёлыми приступами удушья, вплоть до развития астматического статуса (АС)
● Часто сочетается с рецидивирующим полипозным риносинуситом. Особенности терапии:
● Исключение приёма НПВС, в т.ч. в виде комбинированных препаратов, а также продуктов, содержащих природные салицилаты
● При необходимости допустимо применение салицилата натрия, салициламида или парацетамола (сначала 1 /4 таблетки, через 2-3 ч — полная доза)
● Астма у беременных
● Приблизительно у 30% больных — без динамики, в 30% — улучшение, в 25% — ухудшение
● Основная угроза для жизни плода -гипоксия как следствие неконтролируемой БА
● Следует избегать назначения препаратов, противопоказанных при беременности. Этиология. Различают причитозначимые факторы, приводящие к развитию воспаления воздухоносных путей, и провокаторы (триггеры), воздействующие на воспалённые бронхи и приводящие к развитию приступа БА.
● Причиннозначимые факторы (факторы риска)
● Наследственность
● Аллергены (особенно важен ранний контакт в первые 6 мес жизни)
● Продукты клещей домашней пыли (Dermatophagoides pteronyssinus) — основная причина атонической БА
● Споры плесневых грибов
● Пыльца растений
● Перхоть, шерсть, белки высохших слюны и мочи домашних животных (кошки, собаки)
● Птичий пух
● Аллергены тараканов
● Пищевые аллергены
● Лекарственные аллергены
● Курение (активное и пассивное).
● Провокаторы (триггеры) БА
● Инфекционные (прежде всего ОРВИ)
● Приём В-адреноблокаторов
● Воздушные поллютанты (S02, N02 и др.)
● Аспирин и другие НПВС у больных с аспириновой БА
● Физическая нагрузка
● Резкие запахи
● Холодный воздух
● Синусит
● Желудочно-пищеводный рефлюкс.
✎ Генетические аспекты. Примеры наследственных заболеваний, сопровождающихся проявлениями бронхиальной астмы:
● Ночная астма («109690, 5q22-5q24, дефект гена ADRB2 В2-адренергического рецептора, R)
● Нарушение регуляции уровня IgE в сыворотке (IgE-зависи-мая аллергическая бронхиальная астма и насморк, атоническая гиперчувствительность,
● 147050, Ilql2-ql3, ген IGER, R)
● Сочетание бронхиальной астмы, полипоза носа и непереносимости аспирина (триада ASA, 208550, R)
● При недостаточности ацетилгидролазы фактора активации тромбоцитов высок риск развития тяжёлых форм бронхиальной астмы
● Гиперчувствительность воздухоносных путей (*600807, 5q31 -q33, ген BHR1, R vs. многофакторное)
● Гипербради-кининемия(* 143850,R).
.
❐ Патогенез
● Развитие особой формы воспаления бронхов, приводящего к формированию их гиперреактивности (т.е. повышенной чувствительности к различным неспецифическим раздражителям по сравнению с нормой); ведущая роль в воспалении принадлежит эозинофи-лам, тучным клеткам и лимфоцитам
● Воспалённые гиперреактивные бронхи реагируют на воздействие триггеров (см. выше) спазмом гладких мышц дыхательных путей, гиперсекрецией слизи, отёком и воспалительной клеточной инфильтрацией слизистой оболочки дыхательных путей, приводящими к развитию обструктивного синдрома, клинически проявляющегося в виде приступа одышки или удушья. Патоморфология
● Слизистые пробки в бронхах
● Гиперплазия гладких мышц бронхов
● Отёк слизистой оболочки
● Утолщённая базальная мембрана
● Эмфизема лёгких.
✎ Клиническая картина (симптомы проявляются, как правило, между 2 и 4 ч ночи)
● Приступ удушья или экспираторной одышки.
● Кашель.
● Тахикардия.
● Сухие свистящие (жужжащие) хрипы, усиливающиеся на выдохе и выслушиваемые как при аускультации, так и на расстоянии (т.н. дистанционные хрипы).
● Коробочный перкуторный звук (гипервоздушность лёгочной ткани).
● При тяжёлом течении приступа
● Уменьшение количества дыхательных шумов
● Цианоз
● Парадоксальный пульс (падение систолического АД на вдохе)
● Участие в акте дыхания вспомогательной дыхательной мускулатуры
● Вынужденное положение — сидя, опёршись руками на колени (или спинку кровати, стула).
.
❐ Лабораторные исследования
● Общий анализ крови — возможна эозинофилия
● Микроскопический анализ мокроты — большое количество эозинофилов, эпителия, спирали Куршманна, кристаллы Шарко-Лейдена
● Исследование газового состава артериальной крови. Специальные исследования
● Исследование функций лёгких, прежде всего ОФВ, и ПОС
● Снижение ПОС или ОФВ, ниже 80% от нормальных для данного пациента значений
● Обратимость обструкции (увеличение ПОС или ОФВ, после приёма бронхолитика на 15% и более)
● Колебания ПОС
(циркадиые ритмы) в течение суток — вечерние показатели ПОС у
● даровых лиц превышают утренние не более чем на 10%.
● Кожные пробы для выявления причиннозначимых аллергенов.
● Выявление гиперреактивности бронхов (провокационные пробы с гистамином, ацетилхолином, гипертоническим р-ром NaCl, холодным воздухом, физической нагрузкой или предположительно причинно-значимым аллергеном).
● Рентгенография органов грудной клетки (обычно однократно) — гипервоздушность лёгочной ткани.
● Бронхоскопия (редко).
.
❐ Дифференциальный диагноз
● ХОЗЛ
● ОРВИ
● Астматический вариант узелкового периартериита
● Ларингоспазм
● Аспирация инородного тела
● Гипервентиляционный синдром
● Сердечная недостаточность
● Гиперчувствительный пневмонит
● У детей — муковисцидоз и бронхиолит.
.
❐ Лечение:
Тактика ведения
● Выявление факторов, вызывающих обострение БА, и устранение или ограничение контакта с триггерами
● Диета базисная гипоаллергенная
● Обучение больного
● Наблюдение за состоянием, за частотой использования ингалятора, за применением других ЛС
● Базисная медикаментозная терапия
● Составление плана лечения обострений
● Диспансерное наблюдение. Лекарственная терапия
● Бронхорасширяющие средства
● Стимуляторы адренергических рецепторов.
● Стимуляторы а- и В-адренорецепторов: адреналина гидрохлорид (п/к).
● Стимуляторы B1- и B2-адренорецепторов (неселективные): изопреналина гидрохлорид (изадрин), орципре-налина сульфат.
● Стимуляторы В2-адренорецепторов (селективные). Короткого действия (фенотерол, сальбутамол, тербуталин) при острых приступах и для профилактики приступов, вызванных физической нагрузкой или другими провоцирующими воздействиями; применяют в виде карманных дозируемых ингаляторов, порошковых ингаляторов или растворов для ингаляций через небулайзер. Длительного действия (сальметер, волмакс) — для предупреждения приступов, в т.ч. появляющихся в ночное время; применяют в дозированных ингаляторах или таблетках.
● Метилксантины: теофиллин — для лечения или в сочетании с адреностимуляторами при остром приступе; амино-филлин (эуфиллин) в/в или в/м — при остром приступе, особенно при неэффективности аэрозолей; препараты тео-филлина пролонгированного действия (например, теопэк, вентакс, ретафил) внутрь — для предупреждения ночных приступов.
● Антихолинергические средства (например, атровент [ипрат-ропиум бромид], тровентол, беродуал [комбинированный препарат фенотерола и атровента]) — в основном при выраженной бронхорее, а также при приступе (чаще в сочетании с В2-адреностимуляторами).
● Глюкокортикоиды
● Для ингаляций — беклометазона дипро-пионат, пульмикорт, фликсотид, флунизолида ацетат (инга-корт)
● Резорбтивного действия (например, преднизолон, ме-тилпреднизолон, триамцинолон).
● Стабилизаторы мембран тучных клеток (кромогликат натрия [кромолин-натрий], недокромил-натрий, кетотифен, дитек [кромолин-натрий и фенотерол]) ингаляционно — только для предупреждения приступов.
● Ингибиторы лейкотриенов — для лечения, применяют внутрь
● Антагонисты лейкотриеновых рецепторов (например зафир-лукаст [аколат], монтелукаст [сингулар])
● Ингибиторы синтеза лейкотриенов (например, зилеутон). Базисная терапия. Рекомендован ступенчатый принцип фармакотерапии (в зависимости от степени тяжести БА).
● Лёгкая интермиттирующая астма: бронхолитики короткого действия — В2-адреномиметики (при необходимости, но не более 3 р/нед); противовоспалительные препараты не показаны.
● Лёгкая персистирующая астма. Ежедневно: 1) Кромолин-натрий или недокромил-натрий или глюкокрртикоиды ингаляционно 200-500мкг; 2) Бронхолитики пролонгированного действия (теофиллин или В2-адреномиметики); 3) Бронхолитики короткого действия (при необходимости, но не более 3-4 р/сут).
● Среднетяжёлая астма. Ежедневно: 1) Глюкокортикоиды ингаляционно 800-2 000 мкг; 2) Бронхолитики пролонгированного действия; 3) Бронхолитики короткого действия (при необходимости, но не более 3-4 р/сут).
● Тяжёлая астма. Ежедневно: 1) Глюкокортикоиды ингаляционно 800-2 000 мкг, при необходимости — глюкокортикои-ды резорбтивно (например, преднизолон 0,5 мг/кг внутрь коротким курсом); 2) Бронхолитики пролонгированного действия; 3) Бронхолитики короткого действия при необходимости.
Купирование приступа
● Амбулаторное лечение
● Оксигенотерапия
● В-адреномиметики (сальбутамол) 1-2 дозы через спейсер или небулайзер каждые 20 мин в течение часа или.
● Адреналина гидрохлорид (0,01 мл/кг 0,1% р-ра до 0,3 мл взрослым, 0,2 мл — детям) п/к; можно повторить 1-2 раза каждые 20-30 мин; также возможно назначение тербутали-на в той же дозе.
● При неэффективности В2-адреномиметиков и/или инъекций адреналина — эуфиллин 5-6 мг/кг в/в в течение 20 мин, при необходимости повторить через 6 ч (высшая суточная доза — 2 г). Следует соблюдать особую осторожность при введении эуфиллина при сопутствующей сердечной недостаточности, заболеваниях печени, а также пациентам пожилого возраста. Дозу эуфиллина следует снизить на 25-50% при применении на фоне Л С, уменьшающих клиренс теофиллина (например, циметидина, эритромицина, ци-профлоксацина).
● При неэффективности эуфиллина — Глюкокортикоиды внутрь, например преднизолон 0,5 мг/кг.
● Показания для госпитализации
● Принадлежность к группе риска высокой смертности (см. Прогноз)
● АС
● Тяжёлое обострение (ОФБ, <60%)
● Неэффективность лечения .или развитие повторного приступа.
● Стационарное лечение
● Глюкокортикоиды в/в, например ме-тилпреднизолон 1-2 мг/кг, затем по 1 мг/кг каждые 4-6 ч.
Назначают при тяжёлой БА, а также при приёме глюкокор-тикоидов за 6-12 нед до приступа f Атровент ингаляционно и/или эуфиллин в/в капельно
● Изопротеренол или тербу-талин в/в
● ИВЛ.
.
❐ Осложнения
● АС
● Ателектазы
● Пневмоторакс
● Лёгочное сердце. Прогноз благоприятный; риск смерти повышен, если у пациента:
● в анамнезе больше 3 госпитализаций в год
● в анамнезе госпитализации в отделение интенсивной терапии
● были случаи ИВЛ
● приступы БА сопровождались потерей сознания.
См также Статус астматический, Бронхиолам, Бронхит острый, Муковисцидоз, Заболевания лёгких хронические обструктыв-ные, Пневмонит гиперчувствительный,
● Ацетилгидролаза фактора активации тромбоцитов
● в Недостаточность ферментов Сокращения
● БА — бронхиальная астма
● АС — астматический статус
● ОФВ1 — объём воздуха, выдыхаемый при форсированном выдохе в течение первой секунды
● ПОС — пиковая объёмная скорость выдоха: максимальная объёмная скорость при форсированном выдохе МКБ
● J45 Астма
● J46 Астматический статус (астматическое состояние)
.
✎ Литература: ……………………………………………………..
● 34: 101-104
● Бронхиальная астма, в 2 т. Чучалин АГ ред. М.: Агар, 1997
● Бронхиальная астма. Глобальная стратегия. Метод оптимизации антиастматической терапии. Чучалин АГ и др. М.: Универсум Паблишинг, 1997
Источник:
Справочник-путеводитель практикующего врача
на Gufo.me
Значения в других словарях
- АСТМА БРОНХИАЛЬНАЯ —
АСТМА БРОНХИАЛЬНАЯ — аллергическое заболевание, проявляющееся приступами удушья, с резко затрудненным выдохом, свистящими хрипами в результате сужения просвета мелких бронхов.
Большой энциклопедический словарь - астма бронхиальная —
Бронхиальная астма (БА) — хроническое воспалительное заболевание дыхательных путей, сопровождающееся гиперреактивностью бронхов. Основное клиническое проявление -периодически возникающие приступы затруднённого дыхания или удушья…
Медицинский словарь - Астма бронхиальная —
(от греч. asthma — удушье) аллергическое заболевание, характеризующееся повторяющимися приступами удушья вследствие спазма бронхов и отёка их слизистой оболочки. В основе А. б. лежит повышенная чувствительность организма (см.
Большая советская энциклопедия - Астма бронхиальная —
(asthma bronchiale) аллергическая болезнь, характеризующаяся повторными приступами экспираторной одышки в связи с нарушением бронхиальной проходимости. Астма бронхиальная атопическая (a. bronchiale atopicum) — вариант неинфекционно-аллергической А.
Медицинская энциклопедия - астма бронхиальная —
АСТМА БРОНХИАЛЬНАЯ (Asthma bronchiale), болезнь, сопровождающаяся периодич. приступами удушья. А. б. аллергич. происхождения, возникает у животных (лошадей, кр. рог. скот) при поедании ядовитых растений и заплесневелого корма.
Ветеринарный энциклопедический словарь

Источник

