Подвижность нижних легочных краев при хроническом бронхите
Определение подвижности нижнего легочного края относится к топографической перкуссии грудной клетки.
Различают активную и пассивную подвижность нижнего легочного края. Активная подвижность — это способность легочных краев менять свое положение в зависимости от фаз дыхания. Пассивная подвижность легочных краев заключается в их способности смещаться в зависимости от перемены положения тела.
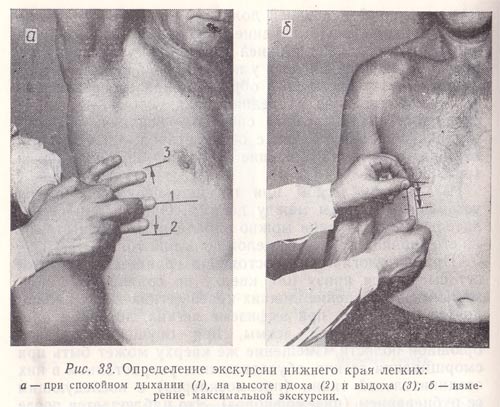
Рис. 33. Определение экскурсии нижнего края легких:
а — при спокойном дыхании (1), на высоте вдоха (2) и выдоха (3);
б — измерение максимальной экскурсии.
Обычно определяют подвижность только нижнего края легких (причем справа) по трем линиям — срединно-ключичной, средней подмышечной и лопаточной (слева—по двум последним). При определении активной подвижности нижнего легочного края вначале находят нижнюю границу легкого при нормальном дыхании и отмечают ее на коже дермографом. Затем исследуемому предлагают сделать максимальный вдох и на высоте его задержать дыхание, после чего приступают к перкутированию вниз от первоначально найденной границы легких до появления абсолютно тупого звука и делают вторую отметку по верхнему краю пальца-плессиметра, обращенному к ясному легочному звуку. Далее исследуемого просят сделать максимальный выдох, задержать дыхание и вновь определяют положение края легкого, перкутируя снизу вверх от первоначально найденной границы до появления ясного легочного звука; третью отметку делают по нижнему краю пальца-плессиметра (рис. 33, а). Подвижность нижнего легочного края на выдохе можно определить, перкутируя сверху вниз, т. е. от ясного легочного звука к тупому.
Расстояние между средней и нижней отметками (подвижность нижнего края на вдохе), а также между средней и верхней (подвижность нижнего края на выдохе) измеряют в сантиметрах. Подвижность нижнего легочного края по линиям срединно-ключичной (справа) и лопаточной в среднем составляет 2—3 см, по средним подмышечным линиям — 3—4 см как на вдохе, так и на выдохе.
Расстояние между крайними отметками (верхней и нижней) составляет максимальную (дыхательную) экскурсию нижнего края легкого (рис. 33, б). По срединно-ключичной (справа) и лопаточным линиям она составляет 4—6 см, по средним подмышечным 6—8 см. У женщин величина дыхательной экскурсии нижнего легочного края несколько меньше, чем у мужчин, поскольку диафрагма меньше участвует в акте дыхания.
Когда из-за тяжести состояния больной не может задерживать дыхание, определяют пассивную подвижность краев легких. При этом следует помнить, что при смене вертикального положения больного на горизонтальное (на спине) передний край печени смещается кзади. В результате в костно-диафрагмальном синусе создается отрицательное давление и нижний край легкого опускается на 1—2 см.
При эмфиземе легких, очагах уплотнения в области легочных краев и сморщивании их активная и пассивная подвижность краев легких частично или полностью отсутствует, что связано с изменением способности легочной ткани к расправлению и эластическому спадению. Это может быть при высоком стоянии диафрагмы (асцит, метеоризм, беременность), плевральных сращениях (спайках), при заполнении плеврального синуса экссудатом, транссудатом или кровью и вызывается не патологическими изменениями легочной ткани, а препятствием к ее расправлению при вдохе.
Источник
Общий осмотр
При необструктивном хроническом бронхите при общем осмотре, пальпации, перкуссии, как правило, не удается выявить каких либо изменений.
При аускультации – жесткое дыхание. Побочные дыхательные шумы – сухие хрипы различного калибра.
. Со стороны дополнительных методов исследований в стадии ремиссии изменения со стороны крови, как правило, отсутствуют.
. В анализе мокроты повышено содержание лейкоцитов, а мерцательный эпителий преобладает над альвеолярным.
. У некоторых пациентов может быть небольшое усиление легочного рисунка (при рентгенологическом исследовании).
Обструктивный хронический бронхит
Клиническая картина в данном случае будет обусловлена эмфиземой легких, которая является осложнением обструктивного бронхита.
Осмотр грудной клетки: — бочкообразная грудная клетка.
Пальпация:
— ослабление голосового дрожания.
Перкуссия:
— Коробочный звук;
— Опущение нижних краев легких. Уменьшение их подвижности.
Аускультация:
Ослабленное («ватное» дыхание).
Сухие свистящие хрипы над всей поверхностью обоих легких, особенно при форсированном выдохе.
. Изменения со стороны крови и мокроты такие же, как и при необструктивеом бронхите.
. Рентгенологически:
— увеличение воздушности легочных полей;
Усиление легочного рисунка;
-Деформация бронхов.
Бронхоскопия- картина диффузного двустороннего катарального или гнойного обструктивного бронхита.
Исследование ФВД- снижение показателей бронхиальной проходимости (ОФВ1, пробы Тиффно).
4. С-м нарушения бронхиальной проходимости (СНБ)
Синонимы:
— Бронхоспастический;
-Синдром бронхиальной обструкции;
— Бронхообтурационный синдром.
По этиологическому признаку СНБ подразделяется на:
- Первичный или синдром бронхоспазма;
- Вторичный или симптоматический.
Первичный составляет клинико-патофизиологические проявления бронхиальной астмы. Для неё характерна гиперреактивность бронхов, а в клинике приступ удушья.
Вторичный или симптоматический связан с другими ( кроме бронхиальной астмы) заболеваниями, которые могут привести к бронхиальной обструкции.
Вторичный СНБ:
— Сывороточная болезнь;
— Аутоиммунные (системная красная волчанка) и др.;
— Инфекционно-воспалительные заболевания (бронхит, ТБС, пневмония);
— Злокачественные опухоли;
— Передозировка бета-адреноблокаторов (индерал и др.).
Основные жалобы:
— Экспираторная одышка, характеризующаяся резко затрудненным выдохом;
— Приступы удушья протекают от нескольких часов и могут продолжаться до 2 и более дней (астматическое состояние);
— Приступообразный кашель с мокротой Приступообразный кашель с отхождением скудного количества вязкой, стекловидной мокроты;;
— Кровохарканье;
— Слышные на расстоянии дыхательные хрипы (дистанционные).
Симптомы гиперкапнии:
— Повышенная потливость;
— Анорексия;
— Нарушения сна;
— Головная боль;
— Мышечные подергивания;
— Крупный тремор.
На высоте затянувшегося приступа удушья:
— Спутанное сознание;
— Судороги;
— Гиперкапническая кома.
Выясниете историю развития данного синдрома. Соберите анамнез.
— 1. обострения болезни имеют сезонный характер, сопровождаются ринитом, конъюнктивитом;
— 2. у больных бывает крапивница, отек Квинке, выявляется непереносимость некоторых пищевых продуктов (яйца, шоколад, апельсины и др.), лекарственных средств, пахучих веществ;
- перенесенные в детском возрасте корь, коклюш, хронический бронхит
- переносимость лекарств.
Общий осмотр больного.
Оценка сознания:
Сознание может быть:
— ясным;
— спутанным (сопор, ступор, кома, бред, галлюцинации, возбуждение)
Положение больного.
Во время приступа бронхоспазма больные принимают вынужденное положение: сидя или стоя с упором на руки. Больной громко дышит, часто, со свистом и шумом, рот открыт, ноздри раздуваются. Отмечается разлитой диффузный цианоз. Набухание шейных вен. Потливость кожных покровов, выраженная особенно при затянувшемся приступе удушья или астматическом статусе.
Осмотр грудной клетки.
Грудная клетка расширена, как бы в состоянии постоянного вдоха. Над- и подключичные ямки сглажены, межреберья расширены, дыхательные экскурсии легких ограничены. Дыхание частое. Вдох короткий, обычно через рот. Выдох удлинен и затруднен. В дыхании активно участвует вспомогательная мускулатура, мышцы плечевого пояса, спины, брюшной стенки выбухание межреберных промежутков наблюдается на пораженной стороне. Подсчёт количество дыхательных движений в минуту: Соотношение дыхания и частоты пульса (у здорового 4:1) изменяется за счет более значительного учащения дыхания.
Пальпация.
При пальпации — определяется резистентность грудной клетки, ослабление голосового дрожания во всех отделах из-за повышенной воздушности легочной ткани.
Сравнительная перкуссия.
Отмечается появление коробочного звука над всей поверхностью легких
Топографическая перкуссия легких:
1.смещение границ легких вверх и вниз;
- увеличение ширины полей Кренига;
- ограничение подвижности нижнего легочного края.
Аускультация: основные дыхательные шумы.
Ослабленное везикулярное дыхание. При астматическом статусе могут быть зоны где дыхание не выслушивается. Так называемая картина «немого легкого» из-за выраженного спазма мелких бронхов. Часто вообще невозможно определить основной дыхательный шум из-за обилия сухих свистящих хрипов.
Аускультация: побочные дыхательные шумы.
Сухие свистящие хрипы над всей поверхностью легких.
Сердечно-сосудистая система.
При осмотре верхушечный толчок не определяется, отмечается набухание шейных вен. При пальпации верхушечный толчок ослаблен, ограничен.
Границы относительной тупости сердца при перкуссии определяются с трудом, абсолютная не определяются из-за острого вздутия легких.
При аускультации сердца: тоны сердца приглушены (из-за наличия эмфиземы легких), акцент II тона над легочной артерией, тахикардия.
При лабораторном исследовании: в крови увеличение иммуноглобулина Е и появление эозинофилии (свыше 10%) и умеренного лимфоцитоза (свыше 40%).
При исследовании мокроты — слизистого характера, вязкая, при микроскопическом исследования находят много эозинофилов (до 40— 60%), часто — спирали Куршмана и кристаллы Шарко-Лейдена. Такое описание крови и мокроты характерно для бронхиальной астмы.
Данные ФВД:Уменьшение скоростных показателей спирографии и петли «поток-объем». Уменьшение объема форсированного выдоха за первую секунду (ОФВ1), мгновенных максимальных объемных скоростей (МОС50 и МОС75), ОФВ1/ ЖЕЛ (индекс Тиффно). При хроническом течении синдрома из-за эмфиземы снижается ЖЕЛ.
Рентгенологически (во время приступа):
— Повышенная прозрачность легких;
— Горизонтальное положение ребер;
— Расширение межреберных промежутков;
-.Низкое стояние и малую подвижность диафрагмы.
ЭКГ. Признаки перегрузки правого предсердия. Формирование легочного сердца. Нередко признаки неполной или полной блокады правой ножки пучка Гиса.
Диагностика.
Наиболее характерными признаками данного синдрома являются:
— удлиненный затрудненный выдох;
— ослабленное дыхание;
-сухие свистящие хрипы над всей поверхностью легких.
5. С-м повышенной воздушности легочной ткани. Эмфизема легких.
Эмфизема легких — постоянное патологическое увеличение воздушных пространств вследствие легочной деструкции.
. Различают первичную или врожденную (идиопатическую) эмфизему легких, развивающуюся без предшествовавшего бронхолегочного заболевания, и вторичную (обструктивную) эмфизему—чаще всего как осложнение хронического обструктивного бронхита. В зависимости от распространенности эмфизема может быть диффузной или очаговой. При хронической эмфиземе вследствие истончения на почве перерастяжения альвеолярные перегородки могут разрушаться, образуя крупные пузыри (буллы)- (буллезная эмфизема).
. Она обычно возникает у больных собструктивными заболеваниями (хронический бронхит, бронхиальная астма), у лиц, играющих на духовых музыкальных инструментах, у стеклодувов, в пожилом возрасте, когда альвеолы закономерно теряют эластичность.
Жалобы:
— на одышку, имеющую преимущественно экспираторный характер.
Общий осмотр:
Грудная клетка бочкообразной формы, экскурсии ребер уменьшены или практически отсутствуют, что резко контрастирует с активным участием в акте дыхания мышц плечевого пояса. Имеет место расширение межреберных промежутков, выбухание надключичных областей. При первичной эмфиземе менее, чем при вторичной, нарушен газовый состав крови, мало выражен цианоз («розовый» тип эмфиземы).
Пальпация.
Голосовое дрожание равномерно ослаблено с обеих сторон.
Сравнительная перкуссия:
1. Отмечается уменьшение вплоть до исчезновения зоны абсолютной тупости сердца;
2. Над всей поверхностью легких — коробочный перкуторный звук.
Топографическая перкуссия:
1. Верхушки легких расположены выше, чем в норме;
2. Нижняя граница опущена, .подвижность легочного края значительно снижена с обеих сторон.
Источник
Хронический бронхит (лат. Bronchitis chronica) – это хроническое воспаление стенок бронхов и бронхиол. Из заболеваний органов дыхания встречается наиболее часто.
Чаще болеют дети раннего и дошкольного возраста, особенно перенесшие корь (см. Корь) и коклюш (см. Коклюш), а также пожилые люди.
Хронический бронхит – механизм возникновения и развития (патогенез)
 В развитии и дальнейшем течении хронического бронхита важную роль играет инфекция. Также, заболевание, может развиться после острого бронхита или воспаления легких. Важную роль в развитии и поддержании его имеет также длительное раздражение слизистой оболочки бронхов различными химическими веществами и пылевыми частицами, вдыхаемыми с воздухом, особенно в густонаселенных городах с сырым климатом и резкими переменами погоды, на производствах со значительным запылением или повышенным насыщением воздуха химическими парами.
В развитии и дальнейшем течении хронического бронхита важную роль играет инфекция. Также, заболевание, может развиться после острого бронхита или воспаления легких. Важную роль в развитии и поддержании его имеет также длительное раздражение слизистой оболочки бронхов различными химическими веществами и пылевыми частицами, вдыхаемыми с воздухом, особенно в густонаселенных городах с сырым климатом и резкими переменами погоды, на производствах со значительным запылением или повышенным насыщением воздуха химическими парами.
Не меньшее значение в развитии хронического бронхита имеет и курение: среди курящих бронхит встречается у 50-80%, среди некурящих – лишь у 7-19%. В поддержании хронического бронхита определенную роль играют и аутоиммунные аллергические реакции, наступающие на почве всасывания продуктов белкового распада, образующихся в легких в очагах воспаления.
Хронический бронхит — классификация
Клинико-функциональная классификация хронического бронхита выделяет следующие формы заболевания:
- По характеру изменений: катаральный (простой), гнойный, геморрагический, фибринозный, атрофический.
- По уровню поражения: проксимальный (с преимущественным воспалением крупных бронхов) и дистальный (с преимущественным воспалением мелких бронхов).
- По наличию бронхоспастического компонента: необструктивный и обструктивный бронхит.
- По клиническому течению: хронический бронхит латентного течения; с частыми обострениями; с редкими обострениями; непрерывно рецидивирующий.
- По фазе процесса: ремиссия и обострение.
- По наличию осложнений: осложненный эмфиземой легких, кровохарканьем, дыхательной недостаточностью различной степени, хроническим легочным сердцем (компенсированным или декомпенсированным) а также бронхиальной астмой.
Хронический бронхит – патологическая анатомия
В ранней стадии болезни слизистая оболочка полнокровна, синюшна, местами гипертрофирована, слизистые железы находятся в состоянии гиперплазии. В дальнейшем воспаление распространяется на подслизистый и мышечный слои, на месте которых образуется рубцовая ткань; происходит атрофия слизистой оболочки и хрящевых пластинок. В местах истощения стенки бронхов постепенно происходит расширение их просвета – образование бронхоэктазов. В процесс может вовлекаться и наружный слой бронхиальных стенок, и перибронхиальная ткань с последующим развитием интерстициальной пневмонии. Постепенно происходит атрофия межальвеолярных перегородок и развитие эмфиземы легких, а также уменьшается число капилляров легочной артерии; к легочной недостаточности может присоединяться гипертрофия мышцы правого желудочка и сердечная правожелудочковая недостаточность.
Хронический бронхит – симптомы (клиническая картина)
Проявления хронического бронхита, как и острого, зависят от обширности распространения воспаления по бронхам и от глубины поражения бронхиальной стенки. Основными симптомами данного заболевани являются кашель и одышка.
 Кашель может иметь различный характер и изменяться в зависимости от времени года и погоды. При сухой погоде, особенно летом, кашель бывает незначительным, сухим или может отсутствовать. При повышенной влажности воздуха и в дождливую погоду кашель усиливается, а в осенне-зимнее время становится сильным, упорным с отделением вязкой слизисто-гнойной или гнойной мокроты. Он чаще возникает утром, когда больной начинает умываться и одеваться. Иногда мокрота бывает настолько густой, что выделяется в виде фибринозных тяжей, напоминающих слепки просвета бронхов. Такой бронхит сопровождается резким нарушением дренажной функции бронхов и вентиляции легких и носит название фибринозного.
Кашель может иметь различный характер и изменяться в зависимости от времени года и погоды. При сухой погоде, особенно летом, кашель бывает незначительным, сухим или может отсутствовать. При повышенной влажности воздуха и в дождливую погоду кашель усиливается, а в осенне-зимнее время становится сильным, упорным с отделением вязкой слизисто-гнойной или гнойной мокроты. Он чаще возникает утром, когда больной начинает умываться и одеваться. Иногда мокрота бывает настолько густой, что выделяется в виде фибринозных тяжей, напоминающих слепки просвета бронхов. Такой бронхит сопровождается резким нарушением дренажной функции бронхов и вентиляции легких и носит название фибринозного.
Одышка при хроническом бронхите обусловлена не только нарушением легочной вентиляции, но и вторично развивающейся эмфиземой легких. Она чаще имеет смешанный характер. В начале хронического бронхита затруднение дыхания отмечается только при физической нагрузке, подъеме по лестнице или в гору. В дальнейшем одышка становится более выраженной. При диффузном воспалении мелких бронхов одышка приобретает характер экспираторной. Хронический бронхит может сопровождаться общими симптомами – недомоганием, быстрой утомляемостью, потливостью; при обострении бронхита повышается температура тела.
При неосложненном хроническом бронхите осмотр, пальпация и перкуссия грудной клетки, так же, как и рентгенологическое исследование, изменений не выявляют. При тяжелом хроническом бронхите вследствие присоединения пневмосклероза, эмфиземы легких и развития легочно-сердечной недостаточности при осмотре можно отметить активное участие в акте дыхания вспомогательных мышц, набухание шейных вен и цианоз. При перкуссии над легкими определяется коробочный звук, подвижность нижнего края легких ограничена. При аускультации дыхание может быть везикулярным, жестким или, при развитии эмфиземы, ослабленным везикулярным, на фоне которого выслушиваются жужжащие и свистящие сухие, реже незвучные влажные хрипы.
Изменения крови состоят в увеличении количества лейкоцитов и ускорении РОЭ.
 Мокрота при хроническом бронхите слизисто-гнойная или гнойная. Кроме обилия лейкоцитов, в ней могут быть эритроциты; эпителия бронхов меньше, чем при остром бронхите; нередко он метаплазируется с ороговением. При гнилостном бронхите мокрота имеет зеленовато-бурый или бурый цвет от разложения крови и зловонный запах. При микроскопии обнаруживаются лейкоциты и эритроциты в состоянии распада, обильная флора.
Мокрота при хроническом бронхите слизисто-гнойная или гнойная. Кроме обилия лейкоцитов, в ней могут быть эритроциты; эпителия бронхов меньше, чем при остром бронхите; нередко он метаплазируется с ороговением. При гнилостном бронхите мокрота имеет зеленовато-бурый или бурый цвет от разложения крови и зловонный запах. При микроскопии обнаруживаются лейкоциты и эритроциты в состоянии распада, обильная флора.
Рентгенологическое исследование при бронхите, осложненном развитием пневмосклероза или эмфиземы легких, выявляет рентгенологические признаки этих заболеваний. При бронхографии может выявиться деформация бронхов.
Бронхоскопия дает картину атрофического или гипертрофического бронхита (с истончением или набуханием слизистой бронхов).
Хронический бронхит – течение
Хронический бронхит протекает по-разному. Иногда заболеванием страдают много лет, но признаки функциональных и анатомических нарушений бывают мало выражены. У других больных заболевание все время прогрессирует. Оно дает обострения под влиянием охлаждения, в связи с эпидемиями гриппа, при наличии неблагоприятных профессиональных факторов и т. д. Повторные бронхиты и перибронхиты приводят к развитию хронической пневмонии и нередко к образованию бронхоэктазов. Нарушение бронхиальной проходимости способствует развитию эмфиземы. Все это, вызывая распространенные расстройства вентиляции легких, служит главной причиной возникновения легочного сердца, а затем развития легочно-сердечной недостаточности.
Хронический бронхит – лечение
Лечение хронических бронхитов различной этиологии и разной длительности течения имеет много общего. По существу, оно сводится к ликвидации обострений заболевания. Больные должны находиться под наблюдением врача.
Из медикаментов в первую очередь нужно применять сульфаниламидные препараты, особенно замедленного действия, антибиотики. Как и при острых бронхитах, нужно назначать бронхолитики, сочетая их с отхаркивающими. При упорных хронических бронхитах с астматическим компонентом применяются кортикостероиды, оказывающие противоаллергическое и противосклеротическое действие. Все лечение должно проводиться на фоне устранения профессиональных и бытовых вредностей, особенно курения. Иногда требуется перемена профессии или климата. Наиболее благоприятно действует теплый морской климат, например, на Южном берегу Крыма.
Хронический бронхит – профилактика
Профилактика хронического бронхита включает в себя целый комплекс мер как по предупреждению развития заболевания, так и по недопущению его прогрессирования. В связи с этим принято выделять первичную и вторичную профилактику.
Первичная профилактика хронического бронхита
Первичная профилактика – это комплекс мер, направленный на недопущение развития заболевания. К мерам первичной профилактики относят, прежде всего, борьбу с курением, мероприятия по защите окружающей среды, а также защиту работников на производстве от влияния вредных производственных факторов. Кроме того, меры по первичной профилактике хронического бронхита включают в себя своевременное и правильное лечение острого бронхита для недопущения его перехода в хронический, а также санацию хронических очагов инфекции, особенно в носоглотке.
Вторичная профилактика хронического бронхита
Фактически, меры по вторичной профилактике являются аналогичными таковым при первичной профилактике, однако направлены уже на предотвращение прогрессирования заболевания, а не на его недопущение. Помимо всего перечисленного выше, важной мерой вторичной профилактики хронического бронхита является своевременное лечение обострений хронического бронхита в случаях, если они возникли, а также санация носоглотки и других очагов хронической инфекции.
Источник


