План обследования при хроническом обструктивном бронхите
У вас заподозрили хронический бронхит?!
ХРОНИЧЕСКИЙ БРОНХИТ (от латинского bronchus/бронх и – itis/воспаление)–это существующее длительное время заболевание дыхательной системы с перестройкой секреторного аппарата слизистой оболочки бронхиального дерева с развитием воспалительного процесса, сопровождающегося гиперсекрецией мокроты, нарушением очистительной и защитной функции бронхов.
Бронхит признаётсяхроническим, если кашель сохраняется более трёх месяцев в году в течение двух лет подряд.
Хронический бронхит является одним из самых распространённых хронических неспецифических заболеваний дыхательной системы, может являться как первичным, так и вторичным. Вторичное развитие бронхита обусловлено воспалительными заболеваниями лёгких и верхних дыхательных путей.
Основными причинами хронического бронхита являются длительное раздражение слизистой бронхов вредными факторами (пыль, микрочастицы, различные химические вещества, курение, вдыхание табачного дыма), рецидивирующая респираторная инфекция (вирусы, палочка инфлюэнцы, пневмококки), длительное воздействие сухого и холодного воздуха. Реже – генетические отклонения.
Длительное повреждение слизистой оболочки бронхов приводит к ослаблению защитных (иммунных) её свойств, что способствует вторичному присоединению бактериальных, вирусных или грибковых инфекций.
При хроническом бронхите пациента беспокоит постоянный кашель, выделение мокроты, одышка, общая слабость. Характерна и сезонность обострения (поздняя осень, ранняя весна).
Прогрессивное течение данной патологии создаёт высокий риск развития многих других заболеваний и состояний.
Такими заболеваниями и состояниями являются: пневмонии; хроническая обструктивная болезнь легких (ХОБЛ); бронхиальная астма; эмфизема легких с бронхоэктазами; дыхательная и сердечная недостаточность.
Комплексная программа обследования пациентов с хроническим бронхитом:
Прием врача:
- осмотр и консультация врача-пульмонолога, кандидата медицинских наук; при необходимости – осмотр и консультация врача-кардиолога;
Лабораторная диагностика:
- общий клинический анализ крови (развёрнутый анализ, скорость оседания эритроцитов, лейкоцитарная формула (с микроскопией мазка крови при наличии патологических сдвигов);
- при необходимости – биохимический анализ крови (маркёры воспаления);
- при наличии мокроты: общий анализ; бактериологическое исследование;
Инструментальная диагностика:
- рентгенография органов грудной клетки;
- при абсолютных показаниях – бронхоскопия;
- эзофагогастродуоденоскопия (ЭГДС);
Функциональная диагностика:
- исследование функции внешнего дыхания, включающее в себя:
- спирометрия;
- проба с бронхолитическим препаратом;
- пульсоксиметрия;
- электрокардиография (ЭКГ);
- эхокардиография (ЭХО – КГ).
Повторная консультация врача-пульмонолога, кандидата медицинских наук по результатам проведённых исследований с верификацией предварительного (в случае, если имеется необходимость в дополнительных обследованиях) либо заключительного диагноза (основного заболевания, его осложнений), определение тактики ведения и лечения.
Информация, представленная в данном разделе, носит ознакомительный характер. Необходимый объём обследования определяется врачом индивидуально.
Записаться на обследование по телефону +7 (495) 395-63-93
Источник
Бронхит — это довольно нешуточное заболевание, развивающееся как следствие воспалительного процесса в дыхательной системе. Основным симптомом его является изнуряющий сухой либо влажный кашель. Бронхит довольно опасен развитием различных осложнений, которые могут подорвать и без того ослабленный иммунитет больного.
Причины и формы
Известно, что основой заболевания является воспалительный процесс в слизистой оболочке бронхов под действием различных факторов (химические агенты, инфекция, аллергены). При этом увеличивается выработка слизи, появляется мокрота, провоцирующая кашель, посредством которого организм пытается избавиться от вредных веществ.

Если заболевание не лечить, то оно со временем переходит в затяжную форму (хронический бронхит). При этом воспаление охватывает не только стенки бронхов, но и более глубокие слои, а это в свою очередь провоцирует появление постоянного, изнуряющего кашля, а при более тяжелых формах — одышки, бронхиальной астмы и удушья.
Провоцирующими факторами считаются:
- Вирусная или бактериальная инфекция.
- Ослабленный иммунитет.
- Переохлаждение.
- Пассивное либо активное курение.
- Аллергены.
- Токсические вещества.
Чтобы не допустить перерождение острого бронхита в хроническую форму, очень важно вовремя диагностировать, а после — провести адекватную терапию заболевания.
Формы заболевания
В зависимости от тяжести и времени протекания, можно выделить несколько форм заболевания, исходя из которых нужно назначать лечение:
- острый бронхит. Признаки недуга появляются уже на 3 день после начала заболевания. Этот вид бронхита разделяют на катаральный (поверхностное воспаление бронхов), отечный (при отеке слизистой) и гнойный (тяжелый, гнойный воспалительный процесс);

- подострый. Продолжительность болезни составляет от 21 дня до нескольких месяцев;
- хронический. Характеризуется длительно текущим процессом, необратимым поражением бронхов. Длится, как правило, от 3 месяцев до полугода. Существует неосложненная, гнойная и гнойно-обструктивная формы хронического бронхита;
- рецидивирующий бронхит — заболевание, эпизоды которого повторяются 2-3 раза в год и чаще.
Методы диагностики
Диагноз «бронхит» обычно ставится на основании жалоб пациента и результатов клинических исследований. Но иногда, чтобы понять, из-за чего появился бронхит, нужно провести рентгенологическое обследование, а также некоторые лабораторные анализы.
Методы диагностики заболевания:
- Клиническое обследование, сбор жалоб. После беседы с пациентом, расспросов о симптомах болезни (наличии кашля, выделении мокроты, появлении одышки, повышении температуры) и сроках их выявления (продолжительности кашля и других симптомов) врач приступает к клиническому обследованию.

- Общий осмотр, аускультация. Врач осматривает грудную клетку пациента, прослушивает легкие при помощи фонендоскопа — медицинского прибора, состоящего из двух трубок с резонатором для выслушивания работы легких и сердца. Бывает, что в легких определяется жесткое дыхание, влажные или сухие хрипы. Эти симптомы являются признаками бронхита.
- Общий анализ крови. Врач назначает данное исследование, чтобы по состоянию крови определить причину инфекции и признаки воспалительной реакции (увеличился ли уровень лейкоцитов, скорость оседания эритроцитов — СОЭ).
- Анализ мокроты. Проводят, как правило, с целью определения возбудителя заболевания и его чувствительности к антибиотикам (если требуется их назначение).
Бывает так, что пациент страдает другим заболеванием, симптомы которого схожи с проявлениями бронхита. В таком случае нужно провести дополнительные исследования.
- Рентгенографию грудной клетки, чтобы исключить пневмонию (воспаление легких).
- Спирометрию (спирография) — исследование, позволяющее оценить воздушную проходимость дыхательных путей и способность легких расправляться. Проводится, чтобы исключить бронхиальную астму и хроническую обструктивную болезнь легких.

- Компьютерную томографию грудной клетки. Это исследование дает возможность диагностировать с высокой точностью заболевания легких, сердца, определить наличие патологии.
- Бронхоскопию. Проводится при помощи тонкого инструмента, бронхоскопа, с целью обследования дыхательных путей. Во время процедуры врач исследует горло, трахею, гортань, нижние дыхательные пути.
Дифференциальная диагностика
В постановке правильного диагноза дифференциальная диагностика играет, пожалуй, самую главную роль. Она позволяет точно отличить одну болезнь от другой, так как многие из них имеют схожие симптомы, но требуют разного подхода в лечении. Именно поэтому очень важны тонкие различия, которые порой очень сложно обнаружить.

Чтобы не спутать эти два заболевания (пневмония и бронхит) и вовремя начать лечение, нужно знать, в чем их принципиальная разница. При бронхите:
- обязательно возникает ощущение тяжести, боли за грудиной;
- повышается температура тела до 37-380С;
- появляется сухой кашель, постепенно переходящий во влажный, с отделением слизисто-гнойной мокроты;
- определяется жесткое дыхание, иногда со свистом и хрипами.
Длительность выздоровления обычно составляет 7-14 дней, за это время общее состояние больного улучшается, постепенно стихает кашель.
Правильно диагностировать воспаление легких намного сложнее, так как пневмония возникает при сопутствующей вирусной инфекции и бывает нескольких видов. Диагноз «пневмония» может поставить только врач, но пациенту также не помешает знать, как не спутать бронхит и пневмонию, чтобы не запустить болезнь.

Пневмония характеризуется:
- насморком и сухим кашлем, который постепенно переходит во влажный;
- болями в грудной клетке при вдохе и во время кашля;
- прослушиванием при аускультации сухих или влажных хрипов;
- появлением одышки, ухудшением сна и аппетита;
- ознобом при повышенной до 39-400С температуре;
- сильными болевыми ощущениями в боку;
- появлением признаков интоксикации — вялости, повышенной утомляемости;
- учащенным, поверхностным дыханием;
- в некоторых случаях появляется дрожь в голосе.
При дифференциальной диагностике бронхита очень важно исключить вероятность заболевания не только пневмонией, но и бронхиальной астмой, корью, коклюшем и другими недугами. Не стоит забывать и о том, что диагностикой может заниматься только квалифицированный врач после проведения целого ряда необходимых исследований.
Рекомендуем прочесть о том, как правильно лечить бронхиальный кашель после диагностики.
Автор: врач-инфекционист, Мемешев Шабан Юсуфович
Источник
Хронический обструктивный бронхит у взрослых: лечение
Хронический обструктивный бронхит у взрослых – это прогрессирующее диффузное воспаление, поражающее мелкие и средние бронхи. Отличительной особенностью данной болезни является сопровождающий ее бронхиальный спазм, приводящий к нарушению поступления воздуха к легким. С клинической точки зрения такая патология представлена кашлем и одышкой, а также некоторыми другими симптомами.
Почему возникает хронический обструктивный бронхит у взрослых?
Как мы уже сказали, хронический обструктивный бронхит у взрослых – это воспаление бронхов, сопровождающееся сужением их просвета и ухудшением проходимости воздуха. Наиболее часто с таким заболеванием сталкиваются мужчины. Ежегодный уровень заболеваемости этой болезнью неуклонно растет, что предположительно связано с ухудшением экологической обстановки, распространением вредных привычек и так далее.
Важно отличать острую форму обструктивного бронхита от хронической формы. С острой формой, как правило, сталкиваются дети, тогда как хронический воспалительный процесс более характерен для взрослых людей. Еще одно важное отличие заключается в том, что острый обструктивный бронхит чаще всего ассоциирован с инфекционной, преимущественно вирусной флорой. В развитии хронической формы свою роль играют некоторые другие факторы.
Хронический обструктивный бронхит у взрослых наиболее часто возникает в результате длительных раздражающих воздействий на дыхательную систему. Прежде всего, к группе риска можно отнести людей, имеющих никотиновую зависимость. Работа с пылью, парами химических веществ также может привести к развитию этой болезни. В качестве предрасполагающих факторов рассматриваются наследственная предрасположенность, частые респираторные инфекции, имеющиеся патологии со стороны дыхательной системы и так далее.
Симптомы при хроническом обструктивном бронхите
Данный патологический процесс имеет постепенно прогрессирующий характер. Говоря другими словами, с течением времени отмечается все большее усиление его клинических проявлений.
Основным симптомом при таком заболевании является практически постоянный кашель, сопровождающийся отделением некоторого количества мокроты, имеющей слизистый характер. При обострении количество выделяемой мокроты значительно увеличивается, она может становиться слизисто-гнойной. Еще одним важным симптомом является одышка, проявляющаяся затруднением выдоха. Она может возникать как на ранних стадиях, так и присоединяться позднее. Выраженность одышки будет напрямую зависеть от тяжести данной патологии.
В период обострения клиническая картина может дополняться ухудшением общего состояния с повышением температуры тела до субфебрильных значений, слабостью и недомоганием.
Принципы диагностики и лечения
План обследования при подозрении на хронический обструктивный бронхит складывается из:
- Физикального обследования;
- Рентгенографии легких;
- Бронхоскопии;
- Оценки показателей внешнего дыхания;
- Бактериологического и микроскопического исследования мокроты;
- Общего и биохимического анализов крови.
Лечение этой болезни проводится с помощью бронхолитиков, в тяжелых случаях – ингаляционных глюкокортикостероидов. Дополнительно могут использоваться отхаркивающие средства, физиотерапевтические процедуры, при необходимости – антибиотики.
В 2017 году были опубликованы результаты работы ученых из Крымского федерального университета им. В. И. Вернадского. В ходе исследования удалось доказать, что назначение комплекса лечебной и дыхательной гимнастики, климатолечения, лечебного массажа и физиотерапии положительно влияет на показатели внешнего дыхания при хроническом обструктивном бронхите, удлиняет периоды ремиссии.
Использованы фотоматериалы Shutterstock
Острый бронхит / Зайцев A. A., Кулагина И. Ц. // Фарматека. — 2015. — Т. 307. № 14
Хронические обструктивные болезни лёгких / Чучалин А. Г. // СПб. — 1998
Комплексная физическая реабилитация больных хроническим обструктивным бронхитом / Викулова Н. Н., Шишко Е. Ю., Волочан А. О. // Физическая культура. Спорт. Туризм. Двигательная рекреация. — 2017
Источник

Обструктивный бронхит – диффузное воспаление бронхов мелкого и среднего калибра, протекающее с резким бронхиальным спазмом и прогрессирующим нарушением легочной вентиляции. Обструктивный бронхит проявляется кашлем с мокротой, экспираторной одышкой, свистящим дыханием, дыхательной недостаточностью. Диагностика обструктивного бронхита основана на аускультативных, рентгенологических данных, результатах исследования функции внешнего дыхания. Терапия обструктивного бронхита включает назначение спазмолитиков, бронходилататоров, муколитиков, антибиотиков, ингаляционных кортикостероидных препаратов, дыхательной гимнастики, массажа.
Общие сведения
Бронхиты (простые острые, рецидивирующие, хронические, обструктивные) составляют большую группу воспалительных заболеваний бронхов, различную по этиологии, механизмам возникновения и клиническому течению. К обструктивным бронхитам в пульмонологии относят случаи острого и хронического воспаления бронхов, протекающие с синдромом бронхиальной обструкции, возникающей на фоне отека слизистой, гиперсекреции слизи и бронхоспазма. Острые обструктивные бронхиты чаще развиваются у детей раннего возраста, хронические обструктивные бронхиты – у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, протекающими с прогрессирующей обструкцией дыхательных путей (эмфиземой легких, бронхиальной астмой), принято относить к хронической обструктивной болезни легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также включены муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.
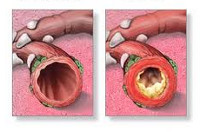
Обструктивный бронхит
Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа 3-го типа, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании смыва с бронхов у пациентов с рецидивирующими обструктивными бронхитами часто выделяют ДНК персистирующих инфекционных возбудителей — герпесвируса, микоплазмы, хламидий. Острый обструктивный бронхит преимущественно встречается у детей раннего возраста. Развитию острого обструктивного бронхита наиболее подвержены дети, часто страдающие ОРВИ, имеющие ослабленный иммунитет и повышенный аллергический фон, генетическую предрасположенность.
Главными факторами, способствующими развитию хронического обструктивного бронхита, служат курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязненность атмосферного воздуха (главным образом, двуокисью серы), дефицит антипротеаз (альфа1-антитрипсина) и др. В группу риска по развитию хронического обструктивного бронхита входят шахтеры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах и др. Хроническим обструктивным бронхитом чаще заболевают мужчины.
Патогенез
Суммация генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в который вовлекаются бронхи мелкого и среднего калибра и перибронхиальная ткань. Это вызывает нарушение движения ресничек мерцательного эпителия, а затем и его метаплазию, утрату клеток реснитчатого типа и увеличение количества бокаловидных клеток. Вслед за морфологической трансформацией слизистой происходит изменение состава бронхиального секрета с развитием мукостаза и блокады мелких бронхов, что приводит к нарушению вентиляционно-перфузионного равновесия.
В секрете бронхов уменьшается содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и противомикробную защиту: лактоферина, интерферона и лизоцима. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных патогенов (вирусов, бактерий, грибков). В патогенезе бронхиальной обструкции существенная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладкой мускулатуры, т. е. развитию обструктивного бронхита. В случае необратимости компонента бронхиальной обструкции следует думать о ХОБЛ — присоединении эмфиземы и перибронхиального фиброза.
Симптомы острого обструктивного бронхита
Как правило, острый обструктивный бронхит развивается у детей первых 3-х лет жизни. Заболевание имеет острое начало и протекает с симптомами инфекционного токсикоза и бронхиальной обструкции.
Инфекционно-токсические проявления характеризуются субфебрильной температурой тела, головной болью, диспепсическими расстройствами, слабостью. Ведущими в клинике обструктивного бронхита являются респираторные нарушения. Детей беспокоит сухой или влажный навязчивый кашель, не приносящий облегчения и усиливающийся в ночное время, одышка. Обращает внимание раздувание крыльев носа на вдохе, участие в акте дыхания вспомогательной мускулатуры (мышц шеи, плечевого пояса, брюшного пресса), втяжение уступчивых участков грудной клетки при дыхании (межреберных промежутков, яремной ямки, над- и подключичной области). Для обструктивного бронхита типичен удлиненный свистящий выдох и сухие («музыкальные») хрипы, слышимые на расстоянии.
Продолжительность острого обструктивного бронхита – от 7-10 дней до 2-3 недель. В случае повторения эпизодов острого обструктивного бронхита три и более раз в год, говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов на протяжении двух лет устанавливается диагноз хронического обструктивного бронхита.
Симптомы хронического обструктивного бронхита
Основу клинической картины хронического обструктивного бронхита составляют кашель и одышка. При кашле обычно отделяется незначительное количество слизистой мокроты; в периоды обострения количество мокроты увеличивается, а ее характер становится слизисто-гнойным или гнойным. Кашель носит постоянный характер и сопровождается свистящим дыханием. На фоне артериальной гипертензии могут отмечаться эпизоды кровохарканья.
Экспираторная одышка при хроническом обструктивном бронхите обычно присоединяется позже, однако в некоторых случаях заболевание может дебютировать сразу с одышки. Выраженность одышки варьирует в широких пределах: от ощущений нехватки воздуха при нагрузке до выраженной дыхательной недостаточности. Степень одышки зависит от тяжести обструктивного бронхита, наличия обострения, сопутствующей патологии.
Обострение хронического обструктивного бронхита может провоцироваться респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, применением некоторых медикаментов, декомпенсацией сахарного диабета и др. факторами. При этом нарастают признаки дыхательной недостаточности, появляется субфебрилитет, потливость, утомляемость, миалгии.
Объективный статус при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, дистанционными свистящими хрипами, набуханием вен шеи, изменением формы ногтей («часовые стеклышки»). При нарастании гипоксии появляется цианоз.
Тяжесть течения хронического обструктивного бронхита, согласно методическим рекомендациям российского общества пульмонологов, оценивается по показателю ОФВ1 (объему форсированного выдоха в 1 сек.).
- I стадия хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от нормативной величины. В этой стадии заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном диспансерном контроле пульмонолога.
- II стадия хронического обструктивного бронхита диагностируется при снижении ОФВ1 до 35-49% от нормативной величины. В этом случае заболевание существенно влияет на качество жизни; пациентам требуется систематическое наблюдение у пульмонолога.
- III стадия хронического обструктивного бронхита соответствует показателю ОФВ1 менее 34% от должного значения. При этом отмечается резкое снижение толерантности к нагрузкам, требуется стационарное и амбулаторное лечение в условиях пульмонологических отделений и кабинетов.
Осложнениями хронического обструктивного бронхита являются эмфизема легких, легочное сердце, амилоидоз, дыхательная недостаточность. Для постановки диагноза хронического обструктивного бронхита должны быть исключены другие причины одышки и кашля, прежде всего туберкулез и рак легкого.
Диагностика
В программу обследования лиц с обструктивным бронхитом входят физикальные, лабораторные, рентгенологические, функциональные, эндоскопичесике исследования. Характер физикальных данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания ослабевает голосовое дрожание, появляется коробочный перкуторный звук над легкими, уменьшается подвижность легочных краев; аускультативно выявляется жесткое дыхание, свистящие хрипы при форсированном выдохе, при обострении – влажные хрипы. Тональность или количество хрипов изменяются после откашливания.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких, обнаружить сопутствующие заболевания. Обычно через 2-3 года течения обструктивного бронхита выявляется усиление бронхиального рисунка, деформация корней легких, эмфизема легких. Лечебно-диагностическая бронхоскопия при обструктивном бронхите позволяет осмотреть слизистую бронхов, осуществить забор мокроты и бронхоальвеолярный лаваж. С целью исключения бронхоэктазов может потребоваться выполнение бронхографии.
Необходимым критерием диагностики обструктивного бронхита является исследование функции внешнего дыхания. Наибольшее значение имеют данные спирометрии (в т. ч. с ингаляционными пробами), пикфлоуметрии, пневмотахометрии. На основании полученных данных определяются наличие, степень и обратимость бронхиальной обструкции, нарушения легочной вентиляции, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики исследуются общие анализы крови и мочи, биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансферазы, глюкоза, креатинин и др.). В иммунологических пробах определяется субпопуляционная функциональная способность Т-лимфоцитов, иммуноглобулины, ЦИК. Определение КОС и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводится микроскопическое и бактериологическое исследование мокроты и лаважной жидкости, а с целью исключения туберкулеза легких – анализ мокроты методом ПЦР и на КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктатической болезни, бронхиальной астмы, пневмонии, туберкулеза и рака легких, ТЭЛА.
Лечение обструктивного бронхита
При остром обструктивном бронхите назначается покой, обильное питье, увлажнение воздуха, щелочные и лекарственные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др.). При выраженной бронхообструкции применяются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол) средства, бронхолитические ингаляторы (сальбутамол, орципреналин, фенотерола гидробромид). Для облегчения отхождения мокроты проводится перкуторный массаж грудной клетки, вибрационный массаж, массаж мышц спины, дыхательная гимнастика. Антибактериальная терапия назначается только при присоединении вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита служит замедление прогрессирования заболевания, уменьшение частоты и длительности обострений, улучшение качества жизни. Основу фармакотерапии хронического обструктивного бронхита составляет базисная и симптоматическая терапия. Обязательным требованием является прекращение курения.
Базисная терапия включает применение бронхорасширяющих препаратов: холинолитиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Для улучшения бронхиальной проходимости применяются муколитические препараты (амброксол, ацетилцистеин, бромгексин). Препараты могут вводиться внутрь, в виде аэрозольных ингаляций, небулайзерной терапии или парентерально.
При наслоении бактериального компонента в периоды обострения хронического обструктивного бронхита назначаются макролиды, фторхинолоны, тетрациклины, b-лактамы, цефалоспорины курсом 7-14 дней. При гиперкапнии и гипоксемии обязательным компонентом лечения обструктивного бронхита является кислородотерапия.
Прогноз и профилактика обструктивного бронхита
Острый обструктивный бронхит хорошо поддаются лечению. У детей с аллергической предрасположенностью обструктивный бронхит может рецидивировать, приводя к развитию астматического бронхита или бронхиальной астмы. Переход обструктивного бронхита в хроническую форму прогностически менее благоприятен.
Адекватная терапия помогает задержать прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, отягощающими прогноз, служат пожилой возраст больных, сопутствующая патология, частые обострения, продолжение курения, плохой ответ на терапию, формирование легочного сердца.
Меры первичной профилактики обструктивного бронхита заключаются в ведении здорового образа жизни, повышении общей сопротивляемости к инфекциям, улучшении условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают предотвращение и адекватное лечение обострений, позволяющее замедлить прогрессирование заболевания.
Источник


