План лечения больного с бронхитом

Хронический бронхит как одно из наиболее распространенных заболеваний нижних дыхательных путей представляет актуальную тему для обсуждения. В последние годы его рассматривают в рамках начальной стадии ХОБЛ (хронической обструктивной болезни легких), но в данной статье речь пойдет именно о необструктивном хроническом бронхите, т. е. той фазе заболевания, когда нет деформации и нарушения проходимости бронхов, и патологические изменения еще являются частично обратимыми.
Итак, хронический необструктивный бронхит – это возникающий вследствие воздействия повреждающих факторов распространенный неуклонно прогрессирующий воспалительный процесс с вовлечением бронхиального дерева, обостряющийся не реже 2-3 раз за год в течение двух и более лет подряд. Заболеванием страдают преимущественно взрослые после 45 лет, чаще лица мужского пола. В педиатрической практике хронический бронхит встречается редко, в основном у детей, имеющих аномалии развития органов дыхания, поэтому ниже мы будем рассматривать причины, симптомы и лечение хронического бронхита именно у взрослых.
Для того чтобы лучше понимать, как проявляется и как лечится хронический бронхит, рассмотрим морфологические аспекты развития болезни. В норме бронхи состоят из фиброзно-хрящевого каркаса, мышечного слоя, подслизистой пластинки и слизистой оболочки, выстилающей их изнутри. Слизистая бронхов представлена призматическим мерцательным эпителием, состоящим из реснитчатых клеток (выполняют функцию эвакуации из дыхательных путей чужеродных частиц и мокроты) и бокаловидных клеток (продуцируют специфическую защитную слизь, не позволяющую проникнуть в слизистую вредоносным агентам). Снаружи бронхи «оплетены» сетью кровеносных и лимфатических сосудов, нервов и мелкими лимфатическими узлами.

Вследствие губительного воздействия на слизистую оболочку бронхов различных инфекционных, физических и химических факторов она гипертрофируется, нарушается работа ресничек мерцательного эпителия, возникает гиперсекреция слизи бокаловидными клетками, меняется консистенция самого секрета – он становится густым и вязким. Это приводит к нарушению эвакуаторной и барьерной функции слизистой, мокрота застаивается в бронхах. Подобные изменения слизистой оболочки благоприятствуют проникновению в бронх патологических микроорганизмов, поэтому бактериальная инфекция – частый спутник хронического бронхита. При продолжающемся действии патологических факторов гипертрофия переходит в атрофию – слизистая становится истонченной, избыточно чувствительной к веществам, содержащимся в потоке вдыхаемого воздуха.
В дальнейшем в процесс вовлекаются подслизистая пластинка и гладкие мышцы бронхов – возникает их утолщение (гипертрофия). На поздних стадиях заболевания, при переходе необструктивного хронического бронхита в ХОБЛ, начинает меняться структура фиброзно-хрящевой стенки – возникает деформация бронхов, сужение их просвета.
Среди самых частых причин развития хронического бронхита выделяют следующие.
- Табакокурение – самый частый фактор возникновения болезни. Табачный дым содержит массу губительных для слизистой дыхательных путей веществ (бензопирен, винилхлорид, формальдегид), а кроме того запускает процессы перекисного окисления липидов, ведущих к повреждению клеток мерцательного эпителия.
- Воздействие поллютантов (веществ, загрязняющих атмосферный воздух вследствие промышленных и транспортных выхлопов) – окиси серы, диоксида азота, продуктов переработки нефти и др.
- Непосредственный (чаще при осуществлении профессиональной деятельности) контакт с токсичными химическими веществами (пары хлора, аммиака) и производственной пылью (асбестовая и каменноугольная пыль, диоксид кремния).
- Рецидивирующие острые респираторые заболевания. Склонность к их частому возникновению нередко обусловлена проживанием в неблагоприятных климатических условиях.

Диагностика хронического бронхита
Клинические проявления необструктивного хронического бронхита вне обострения болезни достаточно скудные. Ведущим симптомом является кашель небольшой интенсивности, сухой или со скудной слизистой мокротой, возникающий преимущественно в утренние часы, который до определенного момента даже не воспринимается пациентом как проявление болезни. Кашель носит рефлекторный характер: измененный эпителий слизистой теряет дренажную функцию, и организм механическим путем пытается вывести застоявшуюся в бронхах мокроту. Одышки при необструктивном хроническом бронхите, как правило, не бывает – она возникает уже при сужении просвета бронха вследствие его деформации (при ХОБЛ) или выраженного воспалительного отека.
При осмотре пациента в период ремиссии врач при аускультации легких может услышать изменение характера дыхания: в норме выслушиваются полный вдох и 13 выдоха, при бронхите выдох удлинен и выслушивается до конца, такое дыхание называется жестким. На рентгенограмме изменения могут отсутствовать или проявляться усилением легочного рисунка. При проведении спирографии (метод, определяющий функцию легких с помощью измерения дыхательных объемов и потоков) патологические изменения также не регистрируются.
Яркие проявления болезнь обретает при обострении, провоцирующимся сочетанием таких факторов, как снижение иммунитета, переохлаждение и респираторная инфекция. При этом инфекционный процесс может изначально иметь вирусную природу, но из-за имеющихся изменений структуры слизистой бронха через 2-3 дня в большинстве случаев присоединяется бактериальная флора.
Симптомы при обострении бронхита
- Нарастание интенсивности и частоты кашля, изменение его характера. Он может стать спастическим, приступообразным, навязчивым.
- Изменение свойств мокроты. Она становится густой и вязкой, а при присоединении бактериальной флоры приобретает гнойный характер.
- Одышка. Необструктивный бронхит она сопровождает не всегда, но может возникнуть из-за выраженного отека слизистой и обтурации (закупорки) просвета бронхов вязкой мокротой.
- Повышение температуры в период обострения процесса чаще отмечается до субфебрильных цифр (ниже 38°С).
- Симптомы общей интоксикации (мышечная слабость, потливость, головная боль) при бронхите гораздо менее выражены, чем при пневмонии и других воспалительно-инфекционных заболеваниях нижних дыхательных путей.
При проведении осмотра пациента с обострением бронхита врач помимо жесткого дыхания может услышать в легких множество рассеянных сухих и разнокалиберных влажных хрипов.
На рентгенограмме будет визуализироваться усиление легочного рисунка (в норме он едва различим в периферических отделах, а при бронхите четко просматривается по всему легочному полю).
При проведении спирографии изменений показателей функции дыхания может не быть, но если ввиду значительного воспалительного отека развивается бронхообструктивный синдром, то отмечается снижение жизненной емкости легких и скоростных показателей внешнего дыхания.
В анализах крови отмечаются умеренные неспецифические воспалительные изменения (повышение уровня лейкоцитов с нейтрофильным сдвигом лейкоформулы, скорости оседания эритроцитов, С-реактивного белка).
При условии развития дыхательной недостаточности в период обострения бронхита может определяться изменение газового состава крови. Снижение сатурации кислорода (отношения количества насыщенного кислородом гемоглобина к общему количеству гемоглобина крови) можно определить как лабораторно, так и с помощью электронного аппарата, одевающегося на палец пациента – пульсоксиметра. В норме этот показатель составляет 96% и более.
Целесообразным является проведение микроскопического и микробиологического исследований мокроты, т. к. они помогают врачу определиться, чем лечить хронический бронхит.
Первый способ позволяет определить характер воспаления (катаральное, гнойное), второй – возбудителя инфекции и его чувствительность к антибиотикам различного спектра.
В качестве вспомогательного метода исследования может быть проведена фибробронхоскопия, позволяющая визуально оценить изменения слизистой, характер секрета и произвести забор бронхиального лаважа на цитологический и бактериологический анализ.
Как лечить хронический бронхит у взрослых
Лечение хронического необструктивного бронхита вне обострения процесса не подразумевает активной медикаментозной терапии. В основном это профилактические мероприятия, направленные на предотвращение рецидива болезни.
- Проведение лечебной дыхательной гимнастики. Хорошо зарекомендовали себя в профилактике и лечении хронического бронхита методики Стрельниковой и Бутейко.
- Курсы дренажного массажа грудной клетки. Данный вид массажа помогает предотвратить застой мокроты в бронхах и укрепить вспомогательную дыхательную мускулатуру, но проводиться он может только специалистом с медицинским образованием, прошедшим обучение данной методике.
- Проведение курсов противовоспалительной фитотерапии. Издавна считалось, что уменьшить степень воспаления и нормализовать вязкость мокроты помогают отвары и настои мать-и-мачехи, багульника, корня солодки, а также ингаляции растворов на основе эвкалипта и ромашки. Препараты на основе растительных компонентов активно назначаются врачами, а пациентами зачастую воспринимаются как эффективное средство, помогающее избавиться от хронического бронхита. Однако доказательной медициной ставится под сомнение целесообразность применения этих средств при лечении бронхита, ввиду отсутствия достаточных данных об их эффективности по результатам исследований.
- Физиотерапевтические процедуры. Галотерапия, индуктотермия, УВЧ, магнитотерапия, теплотерапия, ингаляционная аэрозольтерапия – вот неполный перечень физиотерапевтических методов, помогающих ответить на вопрос, как профилактировать и лечить хронический бронхит. Тепловое воздействие на полость носа в период сезонных вспышек ОРВИ и гриппа помогает уничтожить вирус и предотвратить развитие инфекции. Здесь стоит упомянуть о компактных аппаратах магнитотерапии и теплотерапии для домашнего применения, позволяющих пациенту самостоятельно проводить процедуры с необходимой частотой, не тратя время на посещение медицинских учреждений.
- Профилактика респираторных вирусных и бактериальных инфекций. Под ней понимается превентивный прием противовирусных средств и иммуномодуляторов, применение индивидуальных средств защиты (респираторы, маски) в сезон повышенной заболеваемости ОРВИ, а также закаливание и выполнение профилактических прививок против пневмококковой и гемофильной инфекций.
- Устранение или уменьшение контакта с негативными факторами окружающей среды, подразумевающее использование индивидуальных средств защиты дыхательных путей, применение очистителей и увлажнителей воздуха и, конечно, отказ от курения. Не случайно препараты, применяемые при никотиновой зависимости (Варениклин, Цитизин), включены в федеральный стандарт лечения хронического бронхита.
Соблюдение профилактических мероприятий и здоровый образ жизни нередко являются ответом на вопрос «как избавиться от обострений хронического бронхита навсегда».
Но как вылечить хронический бронхит, если обострение болезни все же возникло
В обязательном порядке для лечения обострения хронического бронхита у взрослых назначаются противокашлевые препараты. Все противокашлевые средства можно подразделить на 2 основные группы.
- Препараты периферического действия. К ним относят муколитики (разжижающие мокроту) и мукокинетики (улучшающие эвакуацию мокроты из бронхов) синтетического (амброксол, бромгексин, ацетилцистеин) и растительного (солодка, термопсис) происхождения. Препараты эти выпускаются в виде сиропов, таблеток, растворов для ингаляций.
- Препараты центрального действия (бутамират, кодеин, глауцин). Их действие основано на подавлении кашлевого рефлекса за счет блокады кашлевого центра продолговатого мозга. Назначаются они коротким курсом в крайних случаях, когда мучительный спастический кашель существенно снижает качество жизни человека, и только при отсутствии признаков гиперпродукции мокроты, так как при снижении кашлевого рефлекса ухудшается ее эвакуация с возникновением обтурации (закупорки) бронхов. Отпускаются эти лекарственные средства в аптеке исключительно по рецепту врача.
Эффективное лечение хронического бронхита при наличии признаков бактериальной инфекции (лихорадка более трёх дней подряд, гнойный характер мокроты, воспалительные изменения в анализах крови, выделение патогенных микроорганизмов в бактериологическом посеве мокроты) подразумевает также проведение системной антибактериальной терапии. В качестве препаратов выбора рекомендованы ингибиторозащищённые пенициллины, т. к. они обладают хорошей активностью в качестве основных возбудителей обострения бронхита – пневмококка и гемофильной палочки. При непереносимости данных препаратов или подтвержденном наличии атипичной микрофлоры, альтернативным средством лечения являются препараты группы макролидов.
В случаях если терапия первой линии оказалась неэффективной, пациент госпитализирован с тяжелой формой бронхита в стационар или бактериологически подтверждено наличие синегнойной инфекции, назначаются респираторные фторхинолоны (Левофлоксацин, Моксифлоксацин) или цефалоспорины 3-го поколения (Цефотаксим, Цефоперазон). Желательно до начала приема антибиотиков выполнить микробиологическое исследование мокроты, чтобы по его результату скорректировать проводимое лечение с учетом чувствительности выделенных микроорганизмов.
Чем вылечить обострение хронического бронхита
В случае развития бронхообструктивного синдрома на фоне обострения процесса можно провести короткий курс ингаляционных β2-агонистов (Сальбутамол, Формотерол) или М-холиноблокаторов (Ипратропия бромид). Эти препараты устраняют бронхоспазм, нормализуют просвет бронха и, соответственно, облегчают дыхание.
В случаях, когда нарушена дренажная функция бронхов и купировать гнойный процесс антибиотиками долго не удается, в качестве вспомогательного средства может быть проведена санационная фибробронхоскопия. Эта манипуляция помогает механически эвакуировать гнойную мокроту из бронхов, провести обработку слизистой местными антисептиками, а также выполнить забор промывных вод на бактериологический анализ.
Чем можно лечить хронический бронхит у взрослых в период обострения: дополнительные методы
Помимо медикаментозной терапии успешно применяются те же методы, что и для профилактики болезни: массаж и лечебная физкультура могут быть назначены для улучшения
дренажной функции бронхов (при условии отсутствия дыхательной недостаточности и лихорадки), ингаляционная терапия помогает нормализовать реологические свойства мокроты, физиотерапия – уменьшить активность воспаления. В фазе затухания обострения целесообразно проведение магнитотерапии, ускоряющей выздоровление и профилактирующей рецидивы недуга.
Рассмотрев симптомы и лечение хронического бронхита, хочется отметить, что вылечить «навсегда» хронический бронхит будет как минимум сложно, если факторы, вызывающие болезнь, не будут устранены. Поэтому очень важно вести здоровый образ жизни и помнить о пагубных последствиях табакокурения.
Задать вопрос врачу
Остались вопросы по теме «Лечение хронического бронхита»?
Задайте их врачу и получите бесплатную консультацию.
Источник
Острый бронхит (ОБ) – воспалительное заболевание бронхов, преимущественно инфекционного происхождения, проявляющееся кашлем (сухим или продуктивным) и продолжающееся до 3 нед. [1].
Распространенность ОБ в популяции чрезвычайно высока: ежегодно заболевают 5% взрослого населения [2]. Острый кашель является одной из самых частых причин обращения к терапевту. Это рутинные пациенты, но в то же время практикующему врачу хорошо известно, что за видимой банальностью диагноза скрывается множество подводных камней. Так, именно ОБ едва ли не основная причина необоснованного назначения антибиотиков [3–5], он часто маскирует такие заболевания, как бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ), хроническая обструктивная болезнь легких (ХОБЛ), пневмония.
Этиология
Важно помнить, что ОБ, как правило, имеет вирусную природу (85–95%!) [6], именно это и определяет тактику ведения пациентов. Причиной ОБ могут быть вирусы гриппа А и В, парагриппа, респираторный синцитиальный вирус, коронавирус, аденовирус, риновирусы. В то же время в 5–10% случаев причиной остро возникшего кашля являются такие бактериальные агенты, как Mycoplasma pneumoniae, Chlamydia pneumoniae и Bordetella pertussis (возбудитель коклюша), что требует антибактериального лечения. Выявить таких пациентов – важнейшая и в то же время достаточно непростая задача для клинициста. Некоторые особенности, позволяющие заподозрить бактериальный ОБ, представлены в таблице 1.
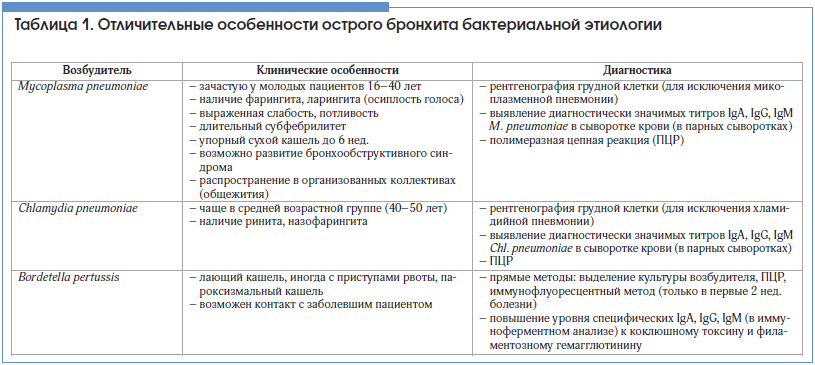
Заподозрить микоплазменную инфекцию можно при необычной для ОБ слабости, выраженной потливости, при продолжительности кашля более 3-х нед. [7]. Хламидийная и микоплазменная инфекции могут сопровождаться внелегочными симптомами (миалгии, артралгии, сыпь).
Коклюш, как правило, манифестирует лающим приступообразным кашлем, однако важно помнить, что у иммунизированных лиц клиническая картина теряет характерные особенности. Кашель может продолжаться более 4–6 нед. Среди пациентов с жалобами на кашель более 2 нед. у 12–30% больных выявляется коклюш [8]. После плановой вакцинации в детском возрасте напряженность поствакцинного иммунитета снижается уже через 3 года, а спустя 10–12 лет он полностью исчезает. Перенесенный коклюш не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные эпизоды заболевания.
При подозрении на бактериальную природу ОБ необходимо провести дополнительное обследование. В клинической практике чаще прибегают к серологическим методам диагностики (выявление специфических IgA, IgG, IgM), т. к. прямые методы довольно трудоемки и дорогостоящи [9–11].
Клиника
Клиническая картина ОБ в большинстве случаев соответствует острой респираторной вирусной инфекции (ОРВИ) с характерными для того или иного вируса особенностями. Основным клиническим признаком служит кашель, вначале сухой, в дальнейшем − с выделением слизистой или даже слизисто-гнойной мокроты. Если кашель сохраняется более 5 дней (до 3-х нед.), это указывает на вероятный ОБ. При этом важно помнить, что ОБ – диагноз исключения! Нет специфических признаков, однозначно свидетельствующих в пользу ОБ, поэтому диагноз ставится тогда, когда исключены другие заболевания легких и внелегочные причины кашля. Заболевание начинается остро, может отмечаться фебрильная лихорадка до 2–3-х дней (если лихорадка продолжается более 5 дней, необходимо искать другие причины, прежде всего – пневмонию). Характерны симптомы поражения верхних дыхательных путей: ринорея, першение и боль в горле, осиплость голоса (чаще − при парагриппе).
Диагностика
Принципиальный вопрос, который необходимо решить при объективном обследовании: есть ли бронхообструкция (сухие свистящие и жужжащие хрипы), и, конечно же, нет ли признаков пневмонии, поскольку это во многом определяет тактику обследования и лечения пациента. Бронхообструктивный синдром обусловлен гиперреактивностью дыхательных путей в ответ на воспаление, выявляется он у 40% взрослых больных с ОБ, без сопутствующих заболеваний легких [12]. Клинически отмечается свистящее дыхание, при аускультации – сухие хрипы. Подтверждается бронхообструкция при проведении исследования функции внешнего дыхания (ФВД) (уменьшение объема форсированного выдоха за 1 с (ОФВ1) <80% от должных величин).
Применяемые дополнительные методы обследования:
1) общий анализ крови (ОАК). Его желательно проводить всем пациентам. При ОБ, как правило, отклонения либо отсутствуют, либо незначительны;
2) анализ мокроты (при ее наличии);
3) рентгенография грудной клетки при показаниях: кашель более 3-х нед., лихорадка более 5 дней, лейкоцитоз, повышение СОЭ и СРБ, тахикардия >100 уд./мин, тахипноэ >24 в минуту;
4) исследование ФВД − всем пациентам с признаками бронхообструкции (сухие хрипы при аускультации) и при подозрении на БА или ХОБЛ. При выявлении снижения ОФВ1<80%, ОФВ1/ЖЕЛ (жизненная умкость легких) <0,7 проводится проба на обратимость с бронходилататорами или метахолином;
5) ЭКГ, ЭхоКГ, КТ придаточных пазух носа (ППН) − по показаниям.
Дифференциальная диагностика
Остро возникший кашель − ведущий симптом, позволяющий заподозрить ОБ. Хорошо известно, что кашель может быть проявлением широкого спектра как заболеваний дыхательной системы, так и внелегочной патологии. Каждый раз, встречаясь с этим симптомом, практикующий врач должен иметь в виду огромное число возможных состояний. Самые распространенные заболевания, с которыми приходится дифференцировать ОБ, − это пневмония, БА, ХОБЛ, ГЭРБ, синдром постназального затека и др. (табл. 2). Более редкие, но не менее важные заболевания, о которых необходимо помнить, – это рак легкого, туберкулез, саркоидоз, плеврит, тромбоэмболия легочной артерии, идиопатический легочный фиброз, заболевания соединительной ткани.

Дифференциальная диагностика между ОБ и пневмонией особенно важна у пациентов группы риска (пожилые, ослабленные пациенты с признаками иммунодефицита, злоупотребляющие алкоголем, курильщики), у которых клиника пневмонии может быть стертой и неочевидной. Малейшее подозрение на пневмонию у данной категории пациентов является основанием для тщательного обследования. Согласно результатам систематического обзора, повышение числа лейкоцитов в периферической крови более 10,4×109/л увеличивает вероятность пневмонии в 3,7 раза. Еще большую ценность имеет содержание сывороточного СРБ, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии [13].
Поверхностное отношение к кашляющим пациентам чревато серьезными диагностическими ошибками, которые отнюдь не редки в нашей практике. До 45% пациентов с острым кашлем длительностью более 2 нед. на самом деле имеют БА или ХОБЛ [14]. По другим данным, до 40% длительно кашляющих людей имеют признаки ГЭРБ [15].
Как мы видим, «простой» бронхит отнюдь не так уж прост. Для наглядности разберем клинический случай.
Пациент К., 27 лет, обратился в поликлинику с жалобами на кашель с трудноотделяемой желто-зеленой мокротой. Заболел остро 10 дней назад, когда повысилась температура до 38,7° С, появились головная боль, боли в мышцах, першение в горле. Лечился самостоятельно парацетамолом. Через 3 сут температура нормализовалась, симптомы интоксикации уменьшились, но появился сухой кашель, вскоре стала отходить густая желто-зеленая мокрота.
Описанная ситуация довольно типична, сам собой напрашивается диагноз «острый бронхит». Однако мы помним, что это диагноз исключения, и прежде чем указать его в амбулаторной карте, мы должны удостовериться в отсутствии других, ассоциированных с подобными жалобами, заболеваний. Здесь очень важно, несмотря на ограниченное время приема, грамотно построить беседу с пациентом (вспоминая формулу: тщательно собранный анамнез – 80% успеха в постановке диагноза).
Выясняем у пациента следующие моменты.
• Курит ли он и сколько? ОРВИ часто приводят к обострению ХОБЛ, что вынуждает пациентов обращаться к врачу. Учитывая, что пациенты с легким и среднетяжелым течением ХОБЛ часто не знают о своем диагнозе, у всех курящих пациентов желательно проводить исследование ФВД. Наш пациент курит с 17 лет по 10–15 сигарет в день (это менее 10 пачко-лет, что в сочетании с молодым возрастом исключает ХОБЛ).
• Впервые ли появился кашель или он носит хронический характер? Если продуктивный кашель наблюдается более 3-х мес. в год на протяжении хотя бы 2-х лет, можно говорить о хроническом бронхите. Наш пациент подобные симптомы отмечает впервые, значит хронический бронхит исключаем.
• Есть ли родственники, страдающие БА, наблюдалась ли аллергия? Если пациент обращается в весенне-летний период цветения растений, это должно насторожить относительно возможной БА. Вирусные инфекции могут явиться триггером обострения БА, которая проявляется не только типичными приступами удушья, но и кашлем (кашлевая форма БА). Часто, открывая «лист уточненных диагнозов» пациентов с БА, мы видим чередование «острых» и «обструктивных бронхитов» на протяжении нескольких лет. Наш пациент обратился в декабре (период эпидемии гриппа), анамнез по БА не отягощен.
• Беспокоит ли изжога? Не усиливается ли кашель после еды и в горизонтальном положении? Имеется ли язвенная болезнь или другие кислотозависимые заболевания в анамнезе? Необходимо помнить, что симптомы рефлюкса могут усилиться на фоне приема жаропонижающих препаратов, некоторых муколитиков, употребления лимонов и витамина С – это те меры, к которым прибегают наши пациенты. В сомнительных случаях оправданна так называемая терапия ex juvantibus (назначение на 5 дней ингибиторов протонной помпы (ИПП): при ГЭРБ кашель исчезает на 2–5-й день). Симптомы ГЭРБ у нашего пациента также не были выявлены.
При физикальном обследовании: кожные покровы нормальной окраски; цианоза, лимфаденопатии не выявлено. Отмечается незначительное покраснение глотки. Перкуторный звук ясный легочный, дыхание везикулярное над всей поверхностью легких, хрипы не выслушиваются (в т. ч. при форсированном выдохе). Частота дыхательных движений − 18 в минуту (менее 24, т.е. одышка отсутствует). Аускультация легких дает ответ на несколько важнейших вопросов: есть ли бронхообструкция (сухие хрипы при обычном или форсированном выдохе) и есть ли признаки пневмонии (притупление перкуторного звука, ослабление дыхания, влажные хрипы, крепитации). У пациентов с сердечно-сосудистой патологией влажные хрипы в базальных отделах легких могут свидетельствовать о наличии застойной хронической сердечной недостаточности (ХСН).
Тоны сердца нормальной звучности, ритм правильный, шумов нет. Частота сердечных сокращений − 76 уд./мин (менее 100, т.е. тахикардия отсутствует). Язык не обложен (белый налет может быть при кислом, желтый – при щелочном рефлюксе).
Пациенту проведено обследование в следующем объеме:
1) общий анализ крови (все показатели в пределах нормы);
2) анализ мокроты (характер – густая слизистая, лейкоциты – 10–15 в поле зрения);
3) ФВД (все объемные и скоростные показатели в пределах нормы).
Частой врачебной ошибкой является назначение антибиотиков на основании гнойного или слизисто-гнойного характера мокроты. Однако в настоящее время доказано, что наличие гнойной мокроты и ее цвет не могут считаться предикторами бактериальной инфекции [15]. Показано, что данный симптом часто возникает и при вирусной инфекции [6]. Около половины пациентов с ОБ отмечают выделение гнойной мокроты, которая обычно указывает на присутствие в ней слущенного трахеобронхиального эпителия и клеток воспаления, а изменение цвета вызвает пероксидаза, выделяемая лейкоцитами [16].
Лечение острого бронхита
У подавляющего большинства больных ОБ заболевание проходит самостоятельно.
Этиотропная терапия. Учитывая, что в подавляющем большинстве случаев ОБ ассоциирован с вирусной инфекцией, логично прибегнуть к противовирусным препаратам. Однако такая терапия целесообразна только в первые 48 ч заболевания. Эффективностью при гриппе обладают два препарата: осельтамивир и занамивир. Что немаловажно, данные препараты используют и для профилактики гриппа (и следовательно, острого вирусного бронхита) в период эпидемий с достаточно высокой эффективностью (70–80%).
Антибактериальная терапия при ОБ в реальности применяется намного шире, нежели это необходимо: у 50–79% пациентов с ОБ [17], а курящим пациентам антибиотики назначаются в более чем 90% случаев, хотя доказательств преимущества антибиотикотерапии у курильщиков без ХОБЛ по сравнению с некурящими не имеется [18].
Оправданно назначение антибиотиков при подозрении на коклюш (эритромицин 0,25–0,5 г 4 р./сут в течение 10–14 дней), при хламидийной, микоплазменной природе ОБ. Прием антибиотиков также может быть рекомендован пациентам с острым кашлем в возрасте старше 65 лет при наличии 2-х и более признаков из следующих: стационарное лечение в течение последнего года, наличие сахарного диабета или застойной сердечной недостаточности, терапия глюкокортикоидами [19].
Патогенетическая и симптоматическая терапия. Противокашлевые препараты (декстрометорфан, кодеин) применяются лишь в случае крайне мучительного сухого кашля, причиняющего значительный дискомфорт пациенту. Желательно избегать их применения, в особенности при продуктивном кашле, т. к. они подавляют естественный кашлевой рефлекс и затрудняют очищение бронхов. Декстрометорфан подавляет кашель за счет угнетения кашлевого центра. Назначается по 15 мг 4 р./сут, входит в состав многих комбинированных препаратов.
Бронходилататоры могут быть эффективны при ОБ с бронхообструктивным синдромом. Как правило, используются ингаляционные β2-агонисты (сальбутамол, фенотерол).
Мукоактивные препараты влияют на свойства бронхиальной слизи.
Повреждая реснитчатый эпителий, вирусы всегда в той или иной степени ухудшают естественный механизм очищения бронхов – мукоцилиарный клиренс. Не бывает бронхита без нарушений свойств и транспорта бронхиальной слизи. Потому назначение мукорегуляторных средств оправданно как при хроническом, так и при остром бронхите.
По механизму действия их можно разделить на 4 основные группы [20]:
1) муколитики – уменьшают вязкость слизи;
2) мукокинетики – улучшают мукоцилиарный транспорт;
3) экспекторанты – повышают гидратацию слизи;
4) мукорегуляторы – регулируют продукцию слизи.
Наиболее эффективными противокашлевыми препаратами с эфферентным периферическим действием являются муколитики. Они хорошо разжижают бронхиальный секрет за счет изменения структуры слизи [21].
Одним из широко применяемых в клинической практике препаратов является ацетилцистеин. Действие препарата связано с присутствием в структуре молекулы свободной сульфгидрильной группы, которая расщепляет дисульфидные связи гликопротеина слизи, в результате чего снижается вязкость мокроты.
Помимо основного, муколитического эффекта ацетилцистеин обладает также рядом других свойств:
• оказывает стимулирующее действие на мукозные клетки, секрет которых способен лизировать фибрин и кровяные сгустки;
• увеличивает синтез глутатиона, участвующего в процессах детоксикации;
• уменьшает количество свободных радикалов и реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления.
Антиоксидантная, детоксицирующая и иммуномодулирующая активность ацетилцистеина доказана в целом ряде рандомизированных клинических исследований (РКИ) [22–27]. Эти свойства обеспечивают высокую эффективность препарата при заболеваниях бронхолегочной системы за счет воздействия на различные звенья патогенеза.
Ацетилцистеин показан при различных бронхолегочных заболеваниях с наличием вязкой, трудноотделяемой мокроты слизистого или слизисто-гнойного характера, в т. ч. при остром бронхите. Безопасность и эффективность препарата подтверждены в различных РКИ и описаны в систематических обзорах и метаанализах [13, 27−29].
У взрослых ацетилцистеин используют по 200 мг 3 р./сут, или по 600 мг 1 раз в день при острых состояниях в течение 5−10 дней, или 2 раза в день длительностью до 6 мес − при хронических заболеваниях.
У больных с бронхообструктивным синдромом ацетилцистеин можно комбинировать с β2-агонистами и теофиллинами. Как и все муколитики, ацетилцистеин не рекомендуется комбинировать с противокашлевыми средствами, подавляющими кашлевой рефлекс. Если лечение наряду с ацетилцистеином включет антибактериальные препараты из группы пенициллинов, цефалоспоринов, тетрациклин, эритромицин, следует соблюдать 2-часовой интервал между их приемами, т. к. ацетилцистеин может уменьшать всасывание пероральных антибиотиков.
В случае присоединения бактериальной инфекции и необходимости назначения антибиотиков важным является еще одно свойство ацетилцистеина, выделяющее его среди других муколитиков, − повышенная способность снижать образование биопленок бактерий и грибов, а также разрушать зрелые биопленки. В исследованиях показано, что ацетилцистеин способен угнетать рост Staphylococcus aureus, Pseudomonas аeruginosa, Klebsiella рneumonia, Enterobacter и других бактерий. При этом ацетилцистеин более активен в отношении биопленок, чем другие муколитические средства. Так, например, активность по уменьшению жизнеспособности S. aureus у ацетилцистеина в 6–7 раз выше, чем у амброксола и бромгексина. Экспериментально доказано, что сочетанное назначение ацетилцистеина и антибиотиков ципрофлоксацина, рифампицина, карбенициллина, гентамицина и некоторых других увеличивает их антибактериальное действие [30].
Немедикаментозное лечение. Важно информировать пациентов о необходимости потреблять достаточное количество жидкости, поддерживать влажность воздуха более 60%, прекратить курение.
Вернемся к нашему пациенту. После обследования у него исключены хронические заболевания легких, ГЭРБ и другие возможные причины кашля. Как диагноз исключения установлен острый бронхит (с учетом клиники, вероятнее всего, обусловленной вирусом гриппа А). То обстоятельство, что отделяемая мокрота имеет слизисто-гнойный характер и что пациент является курильщиком, не может служить основанием для назначения антибактериальных препаратов. Следует помнить, что гнойная мокрота и курение не относятся к достоверным предикторам бактериальной инфекции и при отсутствии прочих показаний не считаются поводом для назначения антибиотиков.
Итак, в нашем случае пациенту назначено следующее лечение:
• отказ от курения;
• употребление жидкости (предпочтительнее витаминизированное питье) в объеме около 3000 мл/сут (30 мл × 75 кг плюс 500–700 мл «на болезнь»);
• использование дома увлажнителя воздуха;
• ацетилцистеин внутрь 200 мг 3 р./сут в течение 5 дней.
Повторный визит был назначен через неделю: кашель прекратился, других жалоб пациент не предъявлял.
В заключение следует отмети?


