Опрос при бронхиальной астме
Сколько Вам лет?
Требуется ответ
Сколько Вам лет?
Требуется ответ
Продолжительность основного заболевания?
Требуется ответ
Продолжительность основного заболевания?
Требуется ответ
Частота возникновения приступов
Требуется ответ
Частота возникновения приступов
Требуется ответ
Осталось 250 знаков
Имеете ли Вы профессиональные вредности? Если «да» ,то какие?
Требуется ответ
Имеете ли Вы профессиональные вредности? Если «да» ,то какие?
Требуется ответ
Осталось 250 знаков
Курите ли Вы? Если «да»,то с какого возроста и по сколько сигарет в день?
Требуется ответ
Курите ли Вы? Если «да»,то с какого возроста и по сколько сигарет в день?
Требуется ответ
Осталось 250 знаков
Что вызывает у Вас приступы астмы?
Требуется ответ
Что вызывает у Вас приступы астмы?
Требуется ответ
Осталось 250 знаков
Какими препаратами Вы пользуетесь для профилактики приступов бронхиальной астмы?(название препарата, кратность приема, форма выпуска)
Требуется ответ
Какими препаратами Вы пользуетесь для профилактики приступов бронхиальной астмы?(название препарата, кратность приема, форма выпуска)
Требуется ответ
Осталось 1500 знаков
Какими нетрадиционными методами лечения Вы пользуетесь? Помогают ли они Вам?
Требуется ответ
Какими нетрадиционными методами лечения Вы пользуетесь? Помогают ли они Вам?
Требуется ответ
Осталось 1500 знаков
Нуждаетесь ли Вы в дополнительной информации ? Если «да» , то в какой?
Требуется ответ
Нуждаетесь ли Вы в дополнительной информации ? Если «да» , то в какой?
Требуется ответ
Осталось 1500 знаков
Какие вопросы Вас волнуют по данному заболеванию?
Требуется ответ
Какие вопросы Вас волнуют по данному заболеванию?
Требуется ответ
Осталось 1500 знаков
Источник

Анкета для опроса пациентов с бронхиальной астмой позволяет эффективно, дешево, а главное, быстро собрать и адекватно оценить информацию, особенно это важно для врача, когда речь идет о приеме больных в поликлинике.
Времени, чтобы определить тяжесть болезни и внести поправки в лечение, мало, а человек с этим заболеванием требует особого внимания для предотвращения опасных осложнений и даже инвалидизации и смерти.
Важность контроля бронхиальной астмы

По данным эпидемиологических исследований, количество больных с диагностированной бронхиальной астмой растет год от года. Современная медицина достигла больших успехов в изучении процессов возникновения этого заболевания, в раннем выявлении первых симптомов, в применении современных эффективных лекарственных средств и профилактических методов, но смертность от него увеличивается. Это связано со следующими причинами:
- неадекватная оценка пациентами тяжести своего заболевания;
- нерегулярность приема препаратов;
- частичное или полное невыполнение рекомендаций лечащего врача;
- неправильная техника использования ингаляционных лекарств.
Но астму можно успешно лечить и полностью контролировать, т.е. практически не испытывать неприятные симптомы ни днем, ни ночью, не принимать быстродействующие препараты для снятия приступа и даже жить полноценно, без ограничений, как люди со здоровой дыхательной системой.
Другими словами, контроль – это конечная цель терапии, когда в результате кропотливого труда врача и пациента удается достичь хорошего самочувствия при минимальном количестве препаратов.
Методы контроля
На протяжении жизни одного человека симптомы астмы могут исчезать и появляться снова, поэтому разработан ступенчатый подход к лечению, при котором по мере нарастания тяжести заболевания увеличивается интенсивность приема лекарств.
Астматик должен всегда принимать базисный препарат, как правило, это гормональные препараты с противовоспалительным действием (ингаляционные глюкокортикостероиды). При ухудшении дозу лекарств увеличивают, добавляют препараты с другим механизмом действия, при улучшении – убирают. Цель лечения – достижение контроля течения бронхиальной астмы.
Но понятие контроля многоплановое, и долгое время не было единого объективного метода его оценки. Это привело к разработке множества диагностических систем, которые учитывают симптомы бронхиальной астмы, ночные приступы и их количество, историю развития заболевания (анкеты, вопросники), оценку результатов лабораторных исследований и показателей функции дыхания, полученных при пикфлоуметрии, спирометрии.
Аппаратными методами оценки функционирования дыхательной системы пользуются преимущественно для диагностики астмы, для ежедневного контроля они не подходят, так как сложны в исполнении, недоступны для детей до 5 лет. Их показатели могут искажаться на фоне приема бронхорасширяющих лекарств.
Анкетирование пациентов с бронхиальной астмой

Анкета по бронхиальной астме стала более перспективным вариантом, и с 2008 г. публиковалось их большое количество. Наибольшее применение получили тест по контролю АСТ (Astma Control Test) и вопросник ACQ-5 (Asthma Control Questionnaire). Они имеют небольшие различия.
ACQ-5 не содержит вопросов о применении быстродействующих препаратов, снимающих спазм бронхов, поэтому его результаты могут быть несколько завышены. Его преимуществом над АСТ является возможность предсказать количество обострений у пациента в ближайший год и изменить лечение заранее.
Для оценки уровня контроля заболевания
Для оценки уровня контроля удобен простой тест АСТ, который больной может пройти сам и адекватно оценить свой статус. Его удобно проводить в любое время суток, на работе, дома или в поликлинике. Он представлен двумя формами: для взрослых и для детей. Ведущие пульмонологические центры одобрили АСТ для использования в медицинской практике.
Анкета по бронхиальной астме доказала свою достоверность: результаты теста совпадают с оцененным специалистом-пульмонологом состоянием пациента и с данными спирометрии. И если она покажет, что состояние пациента неудовлетворительное, то необходима консультация доктора для своевременной коррекции терапии.
С диагностическими целями

С диагностическими целями врачом могут быть заданы дополнительные вопросы. Так в докладе рабочей группой GINA (Глобальная инициатива по бронхиальной астме) было предложено простое исследование. Необходимо задать вопросы больному астмой о состоянии его здоровья в течение последнего месяца:
- Дневные приступы астмы чаще, чем 2 раза в неделю?
- Были ли ночные приступы астмы?
- Принимали ли вы препараты быстрого действия чаще двух раз в неделю?
- Испытываете ли вы ограничение физической активности?
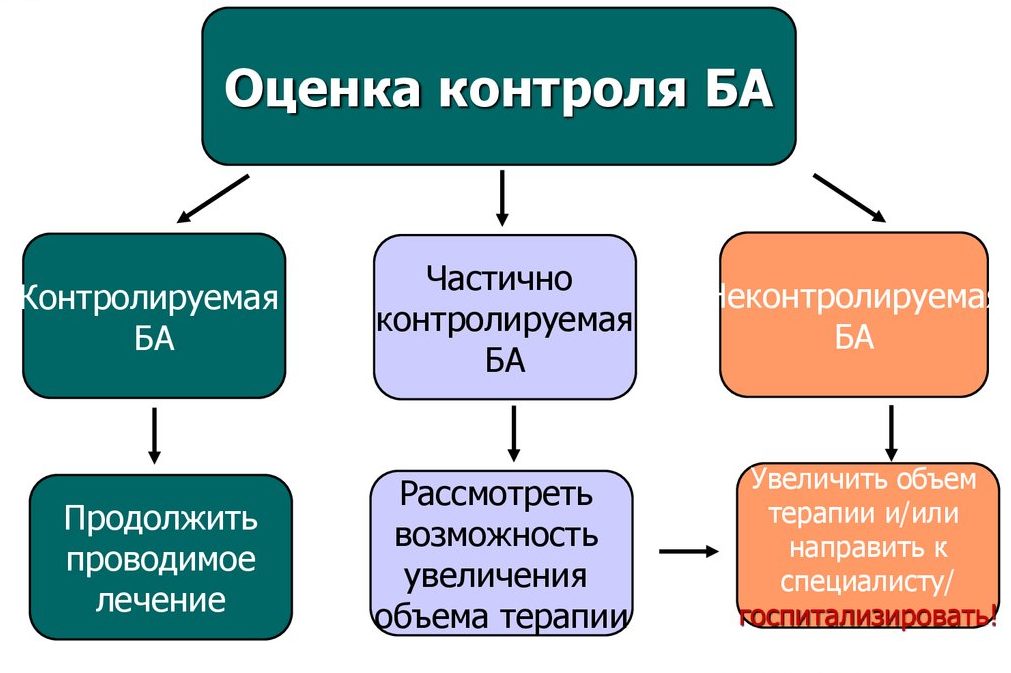
Результаты трактуются так:
- контролируемая бронхиальная астма, если ответ «нет» на все вопросы. Лечение остается прежним;
- частично контролируемая, если ответ «да» на 1-2 вопроса. Возможно внесение некоторых изменений в схему приема или дозировку лекарственных препаратов;
- неконтролируемая, если положительные ответы на 3-4 вопроса. Требуется срочная коррекция базисной терапии, возможна госпитализация пациента.
Методика проведения анкетирования и оценка результатов
Если вы сомневаетесь, под контролем ли ваша бронхиальная астма, ответьте на вопросы анкеты АСТ самостоятельно. Тест легко можно найти в Интернете или получить у лечащего врача. Есть отдельные варианты для детей и для взрослых. Методика проведения теста проста и понятна.
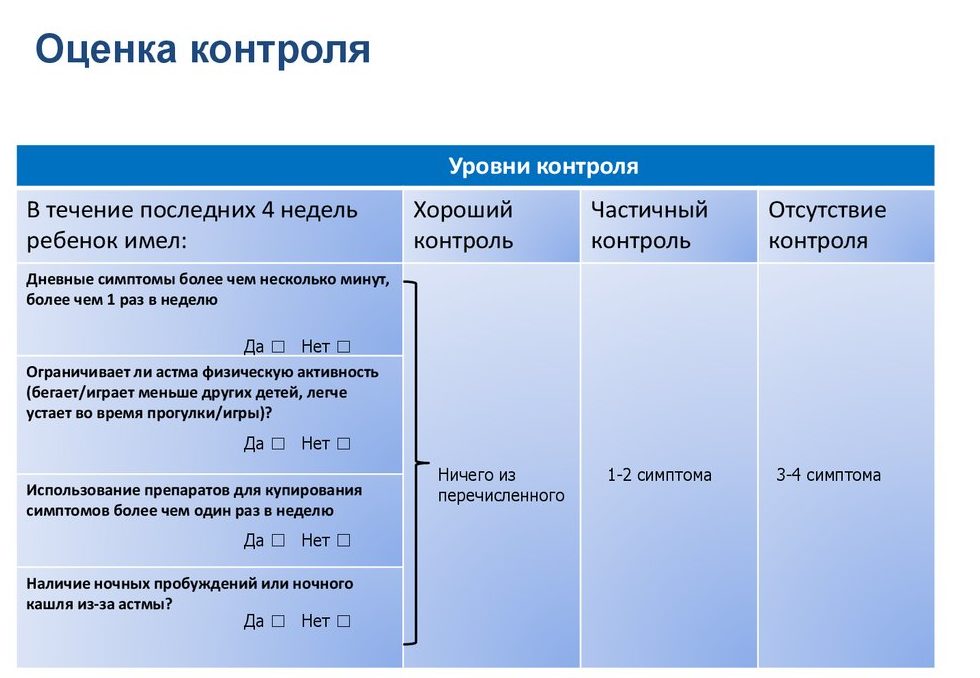
Опросник состоит из 5 вопросов, на каждый из которых нужно выбрать один из предложенных вариантов ответа. За ответы начисляются баллы от 1 до 5, которые в итоге суммируются. По набранному количеству баллов можно оценить данные о течении заболевания за последние 4 недели.
- 25 баллов – астма полностью контролируется.
- 20-24 балла – хорошо контролируется.
- Менее 20 баллов – астма контролируется неудовлетворительно, надо обратиться к медицинскому специалисту для изменения схемы лечения и предотвращения развития возможных осложнений.
В заключение
Бронхиальная астма неизлечима, но с ней можно жить полноценно, без приступов удушья и затруднения дыхания, если контролировать свою болезнь. Анкетирование астматиков позволяет своевременно выявить обострение бронхиальной астмы, предотвратить развитие опасных осложнений.
Успех лечения будет зависеть не только от выполнения врачебных рекомендаций и приема препаратов, но и от уровня осведомленности об особенностях болезни. Получать полезную информацию нужно из надежных источников (медицинская литература, специализированные веб-сайты).
Источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Лабораторные показатели при бронхиальной астме
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.

Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Инструментальные методы исследования при астме
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.

Исследование функции внешнего дыхания
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.

Пикфлоуметр – необходимый аппарат для каждого больного
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
Источник


