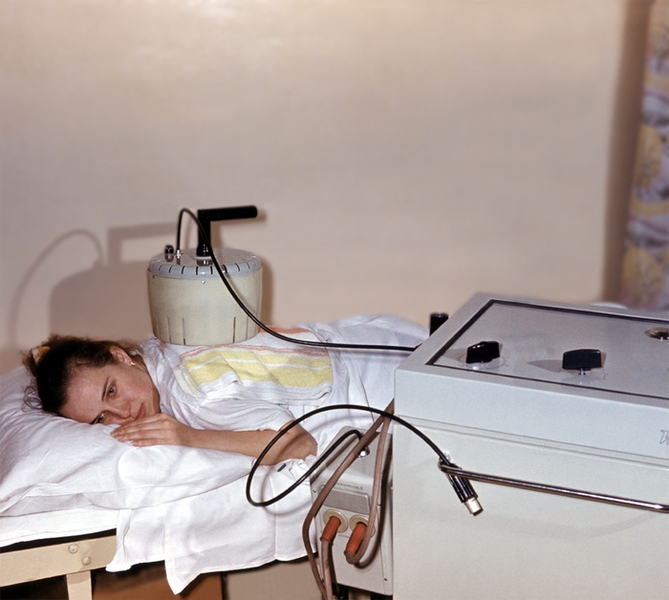
Обструктивный бронхит у детей причины и симптомы

Обструктивный бронхит у детей — воспалительное поражение бронхиального дерева, протекающее с явлением обструкции, т. е. нарушением проходимости бронхов. Течение обструктивного бронхита у детей сопровождается малопродуктивным кашлем, шумным свистящим дыханием с форсированным выдохом, тахипноэ, дистанционными хрипами. При диагностике обструктивного бронхита у детей учитываются данные аускультации, рентгенографии грудной клетки, спирометрии, бронхоскопии, исследования крови (общего анализа, газов крови). Лечение обструктивного бронхита у детей проводится с помощью ингаляционных бронхолитиков, небулайзерной терапии, муколитиков, массажа, дыхательной гимнастики.
Общие сведения
Бронхиты у детей являются самими распространенными заболеваниями респираторного тракта. У детей раннего возраста воспаление бронхов нередко протекает с бронхообструктивным синдромом, обусловленным отеком слизистой, повышенной бронхиальной секрецией и бронхоспазмом. В первые три года жизни обструктивный бронхит переносят около 20% детей; у половины из них в дальнейшем эпизоды бронхообструкции повторяются, как минимум 2-3 раза.
Дети, неоднократно болеющие острыми и обструктивными бронхитами, составляют группу риска по развитию хронической бронхолегочной патологии (хронического бронхита, облитерирующего бронхиолита, бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких). В связи с этим вопросы трактовки этиологии и патогенеза, клинического течения, дифференциальной диагностики и современного терапевтического лечения являются приоритетными для педиатрии и детской пульмонологии.
Обструктивный бронхит у детей
Причины
В этиологии обструктивного бронхита у детей первостепенную роль играют респираторно-синцитиальный вирус, вирус парагриппа 3 типа, энтеровирусы, вирусы гриппа, адено- и риновирусы. Подтверждением ведущего значения вирусных возбудителей служит тот факт, что в большинстве наблюдений манифестации обструктивного бронхита у ребенка предшествует ОРВИ.
При повторных эпизодах обструктивного бронхита у детей в смыве с бронхов часто выявляется ДНК персистирующих инфекций — хламидий, микоплазм, герпесвирусов, цитомегаловируса. Часто бронхит с обструктивным синдромом у детей провоцируется плесневым грибком, который интенсивно размножается на стенах помещений с повышенной влажностью. Оценить этиологическое значение бактериальной флоры довольно затруднительно, поскольку многие ее представители выступают условно-патогенными компонентами нормальной микрофлоры дыхательных путей.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор – повышенная индивидуальная чувствительность к пищевым продуктам, лекарственным препаратам, домашней пыли, шерсти животных, пыльце растений. Именно поэтому обструктивному бронхиту у детей часто сопутствуют аллергический конъюнктивит, аллергический ринит, атопический дерматит.
Рецидивам эпизодов обструктивного бронхита у детей способствует глистная инвазия, наличие очагов хронической инфекции (синуситов, тонзиллита, кариеса и др.), активное или пассивное курение, вдыхание дыма, проживание в экологически неблагоприятных регионах и т. д.
Патогенез
Патогенез обструктивного бронхита у детей сложен. Вторжение вирусного агента сопровождается воспалительной инфильтрацией слизистой бронхов плазматическими клетками, моноцитами, нейтрофилами и макрофагами, эозинофилами. Выделение медиаторов воспаления (гистамина, простагландинов и др.) и цитокинов приводит к отеку бронхиальной стенки, сокращению гладкой мускулатуры бронхов и развитию бронхоспазма.
Вследствие отека и воспаления увеличивается количество бокаловидных клеток, активно вырабатывающих бронхиальный секрет (гиперкриния). Гиперпродукция и повышенная вязкость слизи (дискриния) вызывают нарушение функции реснитчатого эпителия и возникновение мукоцилиарной недостаточности (мукостаза). Вследствие нарушения откашливания, развивается обтурация дыхательных путей бронхиальным секретом. На этом фоне создаются условия для дальнейшего размножения возбудителей, поддерживающих патогенетические механизмы обструктивного бронхита у детей.
Некоторые исследователи в бронхообструкции видят не только нарушение процесса внешнего дыхания, но и своего рода приспособительные реакции, которые в условиях поражения реснитчатого эпителия защищают легочную паренхиму от проникновения в нее патогенов из верхних дыхательных путей. Действительно, в отличие от простого бронхита, воспаление с обструктивным компонентом значительно реже осложняется пневмонией у детей.
Для обозначения обструктивного бронхита у детей иногда используются термины «астматический бронхит» и «спастический бронхит», однако они являются более узкими и не отражают всей полноты патогенетических механизмов заболевания.
По течению обструктивный бронхит у детей может быть острым, рецидивирующим и хроническим или непрерывно-рецидивирующим (при бронхолегочной дисплазии, облетирующем бронхиолите и др.). По степени выраженности бронхиальной обструкции выделяют: легкую (I), среднетяжелую (II), тяжелую (III) степень обструктивного бронхита у детей.
Симптомы обструктивного бронхита у детей
Чаще всего первый эпизод обструктивного бронхита развивается у ребенка на 2-3-м году жизни. В начальном периоде клиническая картина определяется симптомами ОРВИ – повышенной температурой тела, першением в горле, насморком, общим недомоганием. У детей раннего возраста нередко развиваются диспептические симптомы.
Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин.) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии. Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа. Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом. Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
У детей первого полугодия, особенно соматически ослабленных и недоношенных, может развиваться наиболее тяжелая форма обструктивного синдрома — острый бронхиолит, в клинике которого преобладают признаки тяжелой дыхательной недостаточности. Острый обструктивный бронхит и бронхиолит нередко требуют госпитализации детей, поскольку данные заболевания приблизительно в 1% случаев заканчиваются летальным исходом. Затяжное течение обструктивного бронхита наблюдается у детей с отягощенным преморбидным фоном: рахитом, хронической ЛОР-патологией, астенизацией, анемией.
Диагностика
Клинико-лабораторное и инструментальное обследование детей с обструктивным бронхитом проводится педиатром и детским пульмонологом; по показаниям ребенку назначаются консультации детского аллерголога-иммунолога, детского отоларинголога и других специалистов. При аускультации выслушивается удлиненный выдох, разнокалиберные влажные и рассеянные сухие хрипы с двух сторон; при перкуссии над легкими определяется коробочный оттенок.
На рентгенограммах органов грудной клетки выражены признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. В общем анализе крови может выявляться лейкопения, лимфоцитоз, небольшое увеличение СОЭ, эозинофилия. При исследовании газового состава крови обнаруживается умеренная гипоксемия. В случае необходимости дополнительно проводится иммунологическое, серологическое, биохимическое исследование крови; определение ДНК основных респираторных патогенов в крови методом ПЦР, постановка аллергологических проб. Выявлению возбудителей могут способствовать микроскопическое исследование мокроты, бакпосев мокроты на микрофлору, исследование смывов из носоглотки.
При обструктивном бронхите у детей необходимо исследование дыхательных объемов (ФВД), в том числе с лекарственными пробами. С целью визуальной оценки состояния слизистой оболочки бронхов, проведения бронхоальвеолярного лаважа, цитологического и бактериологического исследования промывных вод детям с обструктвиным бронхитом выполняется бронхоскопия.
Повторные эпизоды обструктивного бронхита требуют дифференциальной диагностики с бронхиальной астмой у детей.
Лечение обструктивного бронхита у детей
Терапия обструктивного бронхита у детей раннего возраста проводится в стационаре; более старшие дети подлежат госпитализации при тяжелом течении заболевания. Общие рекомендации включают соблюдение полупостельного режима и гипоаллергенной (преимущественно молочно-растительной) диеты, обильное питье (чаи, отвары, морсы, щелочные минеральные воды). Важными режимными моментами служат увлажнение воздуха, регулярная влажная уборка и проветривание палаты, где лечатся дети с обструктивным бронхитом.
При выраженной бронхообструкции активно применяется кислородотерапия, горячие ножные ванны, баночный массаж, удаление слизи из верхних дыхательных путей электроотсосом. Для снятия обструкции целесообразно использовать ингаляции адреномиметиков (сальбутамола, тербуталина, фенотерола) через небулайзер или спейсер. При неэффективности бронхолитиков лечение обструктивного бронхита у детей дополняется кортикостероидами.
Для разжижения мокроты показано применение препаратов с муколитическим и отхаркивающим эффектами, лекарственных и щелочных ингаляций. При обструктивном бронхите детям назначаются спазмолитические и противоаллергические средства. Антибактериальная терапия проводится только в случае присоединения вторичной инфекции.
С целью обеспечения адекватного дренажа бронхиального дерева детям с обструктивным бронхитом показана дыхательная гимнастика, вибрационный массаж, постуральный дренаж.
Прогноз и профилактика
Около 30-50% детей склонны к повторению обструктивного бронхита в течение одного года. Факторами риска рецидива бронхообструкции служат частые ОРВИ, наличие аллергии и очагов хронической инфекции. У большинства детей эпизоды обструкции прекращаются в дошкольном возрасте. Бронхиальная астма развивается у четверти детей, перенесших рецидивирующий обструктивный бронхит.
К мерам профилактики обструктивного бронхита у детей относится предупреждение вирусных инфекций, в том числе при помощи вакцинации; обеспечение гипоаллергенной среды, закаливание, оздоровление на климатических курортах. После перенесенного обструктивного бронхита дети находятся на диспансерном наблюдении у педиатра, возможно — детского пульмонолога и аллерголога.
Источник
Острый обструктивный бронхит является на сегодняшний день одним из достаточно распространенных и серьезных заболеваний дыхательной системы у детей. Особенно опасно развитие этого патологического процесса в раннем детском возрасте.
Поэтому при проявлении первых признаков обструкции бронхов необходимо незамедлительно обратиться за квалифицированной медицинской помощью.
Важно помнить, что своевременное начало лечения поможет избежать осложнений данного заболевания, уменьшит риск повторного развития патологического процесса в дистальных отделах бронхолегочной системы, где легко развивается спазм бронхов и бронхиол.
Причины и провоцирующие факторы развития обструктивного бронхита
Острый обструктивный бронхит – это распространенный, в большинстве случаев двухсторонний воспалительный процесс в бронхах, который сопровождается значительным уменьшением их просвета в связи с развитием отека, повышения секреции мокроты и спазма бронхов.
Основными причинами развития и прогрессирования этого заболевания в детском возрасте являются инфекционные агенты:
- вирусы (парагрипп, рино-синцитиальная инфекция, аденовирусы) и другие респираторные вирусы;
- бактерии (стафилококк, стрептококк, пневмококк, клебсиелла, протей, гемофильная палочка (Афанасьева-Пфейфера);
- вирусно-бактериальные ассоциации;
- дрожжеподобные грибы;
- простейшие (хламидии, микоплазма).
Неинфекционными причинами считаются аллергические реакции, пассивное курение, неблагоприятные экологические факторы.
Провоцирующими факторами, которые облегчают проникновение возбудителя в нижние отделы дыхательных путей ребенка, являются:
- аномалии конституции (различные виды диатезов);
- врожденная гиперреактивность бронхов и их незрелость у ослабленных или недоношенных детей;
- дисбаланс местных защитных факторов ребенка (снижение местного иммунитета);
- снижение общей иммунной реактивности организма малыша.
Первые признаки обструктивного бронхита
Это заболевание в большинстве случаев развивается в виде осложнения на фоне простудного или вирусного заболевания в связи с продвижением (спускания) воспаления в нижние отделы дыхательных путей и поражения средних и мелких бронхов.
Поэтому первые признаки обструктивного бронхита, как правило, появляются на вторые или третьи сутки после начала вирусной инфекции или после переохлаждения ребенка.
У детей раннего возраста и/или при наличии фоновых заболеваний у ребенка возможно возникновение клинических признаков обструкции (бронхоспазма) и в первые сутки после начала респираторной инфекции.
Это может проявляться:
- при диатезах;
- на фоне снижения иммунитета;
- при функциональных заболеваниях пищеварительной системы;
- в сочетании с патологией печени или почек.
Первым и основным симптомом обструктивного бронхита является сильный кашель с закашливаниями.
Проявления обструктивного бронхита:
- раздражающий, частый, сильный малопродуктивный кашель;
- повышение температуры тела;
- усиление насморка и покраснения в горле;
- появление одышки.
Сильный кашель
Бронхообструкция усугубляет активность кашля – он становиться раздражающим, малопродуктивным и почти всегда сочетается с выраженным воспалительным процессом в бронхах, с наличием отека и воспаления.
Также отмечается продукция вязкой мокроты, что усугубляет клиническую картину заболевания.
Кашель становиться непродуктивным, навязчивым и раздражающим, нарушает сон и самочувствие пациента, а у детей раннего возраста от провоцирует частые срыгивания и рвоту, беспокойство и капризность малыша.
Повышение температуры тела
Значительно изменяется общее самочувствие ребенка – появляется выраженная вялость, сонливость с повышением температуры тела до фебрильных цифр (38-39 С), что связано с прогрессированием воспалительного процесса в трахее и бронхах и активацией респираторных вирусов и усилением интоксикации ребенка.
Усиление насморка и покраснения горла
Активизация респираторных вирусов приводит к усугублению воспалительного процесса в носоглотке, гортани и трахее, что клинически проявляется усилением насморка, отеку и воспалению горла.
Малыш жалуется на усиление боли и першения в горле.
Появление затрудненного дыхания (одышки)
Обструкция или спазм бронхов вызывает уменьшение просвета бронхов при ОРВИ при этом отек и выраженный спазм средних и мелких бронхов значительно уменьшает активность сокращения бронхов (перистальтику).
Это приводит к скоплению большого количества вязкой мокроты в нижних отделах бронхолегочной системы и нарушениям нормального дыхания.
Заболевание проявляется значительными дыхательными расстройствами – появлением поверхностного, шумного, свистящего дыхания с выраженным беспокойством малыша.
При появлении этого симптома необходима немедленная госпитализация ребенка в медицинское учреждение.
Особенно опасно появление одышки у детей грудного возраста – спазм и отек бронхиол в раннем детском возрасте прогрессирует очень быстро, просвет бронхиальных ходов не превышает 0,5 мм.
Поэтому воспалительный процесс:
- быстро охватывает большую площадь легких;
- значительно нарушает газообмен в легочной системе;
- вызывает патологические изменения в клетках головного мозга, сердечной мышце, что и становиться причиной развития опасных для жизни осложнений.
Рецидивирующий обструктивный бронхит
Очень опасен рецидивирующий обструктивный бронхит в детском возрасте.
Он протекает намного тяжелее, в связи с тем, что бронхи при последующих воспалительных процессах имеют повышенную реактивность, спазм и отек развиваются быстрее, поэтому последствия для здоровья ребенка более опасны.
При этом возникают:
- ухудшение обменных процессов в клетках эпителия, а межэпителиальные ткани утолщаются, поэтому бронхиты у ребенка возникают все чаще в ответ на любой инфекционный агент;
- страдает иммунная система, отмечается значительное снижение, как местных защитных факторов бронхиального дерева, так и уменьшение реактивности иммунной системы ребенка;
- постоянное рецидивирование бронхообструктивного процесса на фоне наследственной предрасположенности или аллергической нестабильности – это риск развития бронхиальной астмы.
Эту патологию нельзя оставлять без внимания – при усилении кашля, ухудшении общего самочувствия и появлении минимальных дыхательных нарушений необходимо немедленно обратиться к лечащему врачу для адекватного и своевременного лечения ребенка.
При неправильном или недостаточном лечении, что часто происходит при самолечении болезни, это заболевание может переходить в хроническую форму, что влечет за собою постоянные проблемы со здоровьем в будущем:
- недостаточное функционирования всех отделов легких легочной системы с формированием одышки при незначительных нагрузках;
- возникновение постоянного кашля;
- эпизоды рецидивирующего воспаления бронхов;
- постепенное развитие и прогрессирование хронических заболеваний легких (бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких или туберкулеза).
Это заболевание характеризуется выраженным воспалительным процессом нижних отделов дыхательных путей ребенка с отеком и спазмом, может протекать тяжело с частыми рецидивами и является предрасполагающим фактором развитию бронхиальной астмы.
Источник
Обструктивный бронхит у детей – это воспалительное заболевание бронхов, протекающее с явлениями бронхиальной обструкции, что является его принципиальным отличием от прочих форм бронхитов.
 Механизм развития обструктивного бронхита у детей
Механизм развития обструктивного бронхита у детей
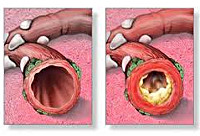
Бронхиальная обструкция подразумевает нарушение проходимости бронхов (затруднение отхождения слизистого секрета, вырабатываемого соответствующими железами) по следующим причинам:
- спазм бронхиальных мышц и, как следствие, сужение просвета бронхиального дерева;
- изменение вязкости и текучести бронхиальной слизи, которая приобретает густой, трудноотделяемый характер, наряду с усилением ее образования;
- местный отек слизистой оболочки, способствующий еще большему сужению просвета дыхательных путей.
У детей данный комплекс патологических изменений выражен более интенсивно по причине анатомо-физиологических особенностей строения и функционирования дыхательной и иммунной систем, особенно в дошкольной возрастной группе.
Обструктивный бронхит у детей представляет серьезную медико-социальную проблему: несмотря на то, что достоверно неизвестен уровень заболеваемости, по некоторым данным доля детей до 3 лет с обструктивным бронхитом составляет до 15-16% от числа всех госпитализированных в педиатрические стационары. Согласно исследованиям ряда авторов, на фоне острой респираторной инфекции обструктивный бронхит у детей развивается в 5–20% случаев (в зависимости от возрастной группы). Группу риска составляют дети дошкольного возраста, имеющие отягощенный наследственный аллергоанамнез и часто болеющие (респираторные заболевания более 6-ти раз в год).
Наиболее подвержены обструктивному бронхиту дети от 1 года до 3 лет, в заболеваемости четко прослеживается сезонность – пик приходится на весенне-осенние месяцы с сырой, холодной погодой.
Анатомо-физиологические предпосылки развития обструктивного бронхита у детей
В течение первых месяцев постнатального развития происходит интенсивное развитие бронхолегочной системы, что обусловлено запуском процесса внешнего дыхания после рождения.
Увеличение размеров бронхиального дерева (в том числе – диаметра сечения бронхов) в это время отстает от нарастания массы и объема легкого; у детей младшего возраста и грудных детей отношение размеров бронхов к объему легкого и количеству альвеол больше, чем у взрослого. Также известно, что диаметр мелких бронхов у детей значительно меньше (до 5 раз по сравнению с взрослыми), что способствует выраженным нарушениям бронхиальной проходимости при развитии острых воспалительных реакций.
Помимо этого, стенки бронхов у детей младшего возраста тонкие, содержат малое количество мышечной и соединительной ткани, эластический каркас не развит, поэтому бронхи легко спадаются на выдохе. Слизистая оболочка, выстилающая изнутри бронхиальное дерево, у маленьких детей рыхлая, тонкая, нежная, содержит малое количество секреторного иммуноглобулина A.
Дыхательная мускулатура в первые месяцы жизни развита недостаточно, что, наряду с незаконченной миелинизацией блуждающего нерва, объясняет слабость кашлевого толчка, высокую вероятность закупорки мелких бронхов вязкой слизью при воспалительном процессе. Несовершенны и прочие механизмы самоочистки: менее активный мерцательный эпителий, слабая перистальтика бронхиол.
Кроме возрастных особенностей анатомического строения дыхательной системы, у детей имеется отличие и в химическом составе бронхиальной слизи: секрет, продуцируемый бронхиальными железами, состоит почти исключительно из вязкой и густой сиаловой кислоты, более жидкий сульфомуцин почти не представлен.
Причины обструктивного бронхита у детей и факторы риска его развития
Наиболее часто причиной обструктивного бронхита у детей первых 3-х лет является вирусная инфекция (от 45-50% до 90% всех случаев). Несмотря на то, что у детей старше 3-х лет частота вирусных бронхитов снижается, данная причина остается лидирующей.
Практически все вирусные агенты, вызывающие развитие обструктивного бронхита у детей, провоцируют сходную клиническую картину. Наиболее часто причиной заболевания являются:
- респираторно-синцитиальный вирус;
- вирусы гриппа и парагриппа 3 типа;
- аденовирус;
- энтеровирус.
 Наиболее распространенной причиной развития обструктивного бронхита у детей является вирусная инфекция
Наиболее распространенной причиной развития обструктивного бронхита у детей является вирусная инфекция
Причиной бактериального обструктивного бронхита чаще всего выступают следующие микроорганизмы:
- Haemophilus influenza;
- Strеptococcus pneumoniae;
- Moraxella catarrhalis.
В последнее время значительно увеличился удельный вес бактериальных обструктивных бронхитов у детей, спровоцированных микоплазмой и хламидией, которые способны не только провоцировать острое заболевание, но и становиться причиной его хронизации. В ряде случаев заболевание вызывается бактериально-вирусной ассоциацией.
Осложнения обструктивного бронхита у детей: переход в хроническую форму, бронхиальная астма, пневмония, бронхопневмония.
Легкость, с которой развивается обструктивный бронхит у детей, особенно младшего возраста, объясняет ряд предрасполагающих факторов:
- анатомо-физиологические особенности (узость дыхательных путей, недостаточная активность местного иммунитета, слабое развитие дыхательных мышц, несостоятельный эластический каркас бронхов, высокая вязкость бронхиальной слизи, более длительное время сна по отношению к активному периоду, у детей первых месяцев жизни – длительное пребывание в положении на спине и т. д.);
- патологические состояния во время беременности матери (токсикоз, гестоз, угроза прерывания беременности, внутриутробное инфицирование);
- курение и злоупотребление алкоголем во время беременности;
- отягощенный наследственный аллергоанамнез;
- врожденные пороки развития бронхиального дерева;
- генетически детерминированная гиперреактивность бронхов (повышенная чувствительность к воздействию раздражителей);
- недоношенность;
- малый вес;
- гиповитаминоз D, рахит;
- острые респираторные заболевания, перенесенные ребенком в первые полгода жизни;
- искусственное вскармливание (раннее введение смесей или полная замена грудного вскармливания с первых дней жизни);
- воздействие неблагоприятных факторов внешней среды (курение родителей, неблагоприятная экологическая обстановка, неудовлетворительные санитарные условия проживания, например, высокий уровень влажности или наличие плесени на стенах, мебели).
В отдельную категорию высокого риска развития обструктивного бронхита выделяются дети, воспитывающиеся в семьях с неудовлетворительным социально-экономическим положением.
Формирование явлений бронхиальной обструкции обеспечивается следующими патогенетическими механизмами:
- внедрение патогенного микроорганизма в слизистую оболочку бронхиального дерева с последующим развитием местного воспаления;
- усиленная выработка под воздействием провоцирующих патогенных влияний клетками иммунной системы медиатора воспаления – интерлейкина-1 (ИЛ-1), который вызывает повышение проницаемости сосудов, отек слизистой оболочки, нарушение местной микроциркуляции и т. д.;
- увеличение количества синтезируемого бронхиального секрета, изменение его реологических свойств (повышение вязкости наряду со снижением текучести), ухудшение иммунных характеристик;
- повреждение дренажной функции бронхов (обусловленное изменением свойств слизи), сопровождающееся более активным внедрением инфекционного агента, колонизацией им бронхиального эпителия;
- развитие преходящей гиперреактивности бронхов, бронхоспазма.
Совокупность патогенетических механизмов приводит к нарушению отделения измененного, вязкого бронхиального секрета по дыхательным путям, местному отеку слизистой оболочки и бронхоспазму. Данные явления способствуют застаиванию и вторичному инфицированию бронхиальной слизи, снижению эффективности дыхания и развитию, наряду с местным воспалением, гипоксии всех органов и тканей.
Формы заболевания
В зависимости от длительности патологического процесса обструктивный бронхит у детей может протекать в нескольких формах:
- острый (явления бронхиальной обструкции сохраняются не более 10 дней);
- затяжной;
- хронический (рецидивирующий и непрерывно рецидивирующий).
Наиболее подвержены обструктивному бронхиту дети от 1 года до 3 лет, в заболеваемости четко прослеживается сезонность – пик приходится на весенне-осенние месяцы с сырой, холодной погодой.
В соответствии с выраженностью явлений бронхиальной обструкции заболевание может иметь несколько степеней тяжести:
- легкая – одышка в покое и при легкой физической нагрузке отсутствует, газовый состав крови не изменен, фиксируются незначительные изменения функции внешнего дыхания, свистящие хрипы определяются только аускультативно, общее самочувствие ребенка не ухудшается;
- средняя степень тяжести – одышка при выдохе или смешанного характера отмечается при незначительной нагрузке, регистрируются свистящие дистантные хрипы (слышимые на расстоянии), газовый состав крови изменен незначительно, объективно определяется цианоз носогубного треугольника, включение в акт дыхания дополнительной мускулатуры (межреберные промежутки, надключичные, подключичные ямки);
- тяжелая – состояние ребенка неудовлетворительное, отмечается шумное затрудненное дыхание с участием вспомогательной мускулатуры, разлитой цианоз, показатели функции внешнего дыхания резко снижены, газовый состав крови изменен в значительно степени (парциальное давление кислорода менее 60 мм рт. ст., углекислого газа – более 45).
Оценка степени тяжести бронхиальной обструкции у детей по шкале Таля:
Симптомы обструктивного бронхита у детей
Признаки обструктивного бронхита у детей достаточно специфичны:
- повышение температуры тела (при остром процессе);
- свистящее, «тяжелое» дыхание, слышимое на расстоянии;
- одышка экспираторная, на выдохе (обусловлена тем, что для осуществления выдоха в условиях бронхиальной обструкции требуется повышенное внутригрудное давление, обеспечиваемое напряжением дыхательной мускулатуры, что делает его более длинным, шумным и затрудненным) или смешанного характера;
- вовлечение в акт дыхания вспомогательной мускулатуры;
- навязчивый, приступообразный, сухой, непродуктивный кашель, усиливающийся в ночное время, разрешающийся во влажный в течение 5–7 дней.
Объективная картина:
- синюшность носогубного треугольника, акроцианоз при обструкции средней степени выраженности или разлитой цианоз при тяжелой;
- учащение дыхательных движений;
- перкуторно – коробочный оттенок звука;
- аускультативно определяются сухие, свистящие хрипы (у детей первых лет жизни, возможно, в сочетании с разнокалиберными влажными);
- в некоторых случаях отмечаются ринит, гиперемия зева, увеличение небных миндалин или гипертрофия слизистой оболочки задней стенки глотки.
Если эпизоды обструктивного бронхита у детей повторяются 3 и более раз в течение года, говорят о рецидивирующем течении заболевания.
При этом рецидивы протекают в виде острого обструктивного бронхита с более длительным течением (проявления болезни сохраняются 3-4 недели и дольше). Возникают, как правило, на фоне острых респираторных вирусных заболеваний, подвержены сезонности. Отличительной особенностью является затяжной характер кашля, сохраняющегося на протяжении нескольких недель и более при отсутствии прочих проявлений заболевания. Общее состояние ребенка при этом страдает незначительно.
 Навязчивый приступообразный сухой кашель у ребенка может быть симптомом обструктивного бонхита
Навязчивый приступообразный сухой кашель у ребенка может быть симптомом обструктивного бонхита
Вне периодов обострения у ребенка сохраняется повышенная кашлевая готовность, обусловленная гиперреактивностью бронхов, которая провоцируется интенсивной физической или психоэмоциональной нагрузками, холодной, влажной погодой и т. п.
Читайте также:
Ребенок и спорт: как не нанести вреда здоровью
5 мифов о бронхите
Как поднять иммунитет ребенку?
Диагностика
Диагностика обструктивного бронхита у детей основывается на всесторонней оценке клинической картины, данных анамнеза, а также результатов инструментальных и лабораторных исследований:
- общий анализ крови (признаки воспаления);
- оценка функции внешнего дыхания посредством проведения спирографии и пневмотахиметрии (не проводится у детей моложе 5-6 лет по причине их неспособности произвести полноценный форсированный выдох);
- исследование периферического сопротивления дыхательных путей – техника прерывания потока;
- бодиплетизмография (позволяет оценить структуру общей емкости легких с учетом остаточного объема, показана у детей младшего возраста);
- рентгенографическое исследование;
- проведение аллергологических тестов [уровень общего и специфических IgE, кожные скарификационные пробы (малоинформативны у детей до 3 лет, высок риск ложноположительных и ложноотрицательных результатов)].
 Спирография входит в перечень диагностики обструктивного бронхита у детей
Спирография входит в перечень диагностики обструктивного бронхита у детей
Лечение обструктивного бронхита у детей
Лечение обструктивного бронхита у детей в большинстве случаев проводится в домашних условиях, госпитализации подлежат пациенты с тяжелым и среднетяжелым течением заболевания, выраженной дыхательной недостаточностью.
Обязательно соблюдение лечебно-охранительного режима на время терапии заболевания:
- постельный режим;
- витаминизированная молочно-растительная диета;
- обильное щелочное питье.
В последнее время значительно увеличился удельный вес бактериальных обструктивных бронхитов у детей, спровоцированных микоплазмой и хламидией, которые способны не только провоцировать острое заболевание, но и становиться причиной его хронизации.
Лекарственные препараты, используемые в лечении обструктивного бронхита у детей (предпочтение отдается ингаляционным формам):
- антиконгестивные препараты (возможно комбинированные) для уменьшения отека слизистой оболочки носовой полости и облегчения носового дыхания;
- бронхорасширяющие средства, бронхолитики (β-адреномиметики, М-холинолитики, метилксантины);
- муколитики (препараты, разжижающие мокроту);
- средства, стимулирующие отхаркивание (секретомоторные);
- жаропонижающие средства по требованию (препараты на основе ибупрофена и парацетамола, прочие жаропонижающие противопоказаны к применению у детей);
- при среднетяжелом и тяжелом течении – глюкокортикостероидные гормоны ингаляционно;
- антибиотикотерапия проводится в случае стойкой бронхиальной обструкции, у детей до года, при гипертермии более 3 суток, интенсивного интоксикационного синдрома, выраженных воспалительных изменениях в общем анализе крови (полусинтетические пенициллины, цефалоспорины 2, 3 поколений, в случае хламидийной или микоплазменной природы заболевания – макролиды).