Обструктивные нарушения при бронхиальной астме

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
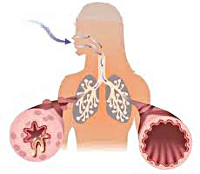
Бронхиальная астма
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник
В
основе бронхоспастического
синдрома
лежит нарушение бронхиальной проходимости.
Термин «бронхоспастический синдром»
имеет синонимы – «синдром нарушения
бронхиальной проходимости», «синдром
бронхиальной обструкции», «бронхообтурационный
синдром», «астматический синдром или
компонент».
Бронхоспастический
синдром наблюдается при заболеваниях
и патологических состояниях, протекающих
с нарушением проходимости бронхов. Это
бывает при спазме их гладкой мускулатуры,
набухании слизистой оболочки при
воспалительных или застойных явлениях
в бронхолегочной системе, обтурации
бронхов рвотными массами, мокротой,
опухолью, инородным телом, а также при
рубцовом сужении бронхов и их сдавлении
извне опухолью.
Сопротивление
потоку воздушной струи возрастает
пропорционально степени просвета
бронха, через который проходит воздух.
Поэтому при сужении просвета воздухоносных
путей резко увеличивается работа
дыхательных мышц. Бронхоспастический
синдром обусловливает обструктивный
характер нарушений вентиляции альвеол
при острой и хронической дыхательной
недостаточности.
Бронхоспастический
синдром разделяется по этиологическому
признаку на первичный и вторичный
(симптоматический), а по характеру
течения – на приступообразный и
хронический.
Первичный
бронхоспастический синдром лежит в
основе бронхиальной астмы. Основным
симптомом данного заболевания является
приступ удушья, обусловленный
гиперреактивностью бронхов, а основными
патогенетическими механизмами – спазм
гладких мышц бронхов, гиперсекреция
бронхиальных желез и отек слизистой
оболочки бронхов.
Вторичный,
илисимптоматический,
бронхоспастический синдром причинно
связан с другими (кроме бронхиальной
астмы) заболеваниями или патологическими
состояниями, которые могут привести к
бронхиальной обструкции. Наиболее часто
он встречается при заболеваниях
аллергического генеза (анафилактический
шок, отек гортани), аутоиммунных и
инфекционно-воспалительных заболеваниях
бронхолегочного аппарата, обтурационных
патологических процессах (злокачественные
и доброкачественные опухоли, бронхостенозы
вследствие туберкулеза, ожога дыхательных
путей), заболеваниях системы кровообращения,
обусловливающих гемодинамические
нарушения в бронхолегочном аппарате
(первичная легочная гипертензия,
тромбоэмболия легочной артерии, застойная
левожелудочковая недостаточность).
Клинические
проявления бронхоспастического синдрома
независимо от этиологии и патогенетических
механизмов в большинстве случаев
однотипные – одышка и приступы удушья,
чаще экспираторного типа, приступообразный
кашель, слышимые на расстоянии дыхательные
шумы (чаще сухие хрипы).
Пароксизмальный
бронхоспастический синдромпротекает
в виде приступа удушья, который развивается
внезапно или в течение короткого времени,
чаще ночью. Больные ощущают внезапно
развившуюся нехватку воздуха. Одышка
обычно носит экспираторный характер,
но может быть инспираторной или смешанной.
Во время приступа дыхание шумное,
свистящее, слышно на расстоянии. Больные
обычно принимают вынужденное положение.
Они предпочитают сидеть, наклонившись
вперед и опираясь руками о колени, край
стола, кровати или подоконника, что
способствует включению в дыхание
вспомогательных мышц. Выражение лица
страдальческое, речь затруднена (при
тяжелом приступе удушья почти невозможна).
Больные обеспокоены, напуганы, ловят
ртом воздух. Лицо бледное, с синюшным
оттенком, покрыто обильным холодным
потом.
Кашель
при бронхоспастическом синдроме может
быть сухим и влажным. Сухой кашель
(кашель раздражения, непродуктивный
кашель), при котором не отхаркивается
мокрота, наблюдается в начальном периоде
острого воспалительного или отечного
процесса в трахее и бронхах, например,
при приступе бронхиальной астмы. При
вдыхании дыма и других раздражающих
веществ, попадании в дыхательные пути
инородного тела или кусочков пищи
возникает приступ сильного сухого
кашля. Постоянный сухой кашель характерен
для стеноза трахеи и крупных бронхов,
сдавления их опухолью или увеличенными
лимфатическими узлами. В этих случаях
кашель надсадный приступообразный,
имеет дребезжащий, гнусавый оттенок.
При
остром воспалительном или отечном
процессе в гортани, трахее и крупных
бронхах, например, остром ларингите или
трахеобронхите кашель грубый, лающий,
сочетается с охриплостью голоса или
афонией, першением в горле. Приступы
такого кашля могут приводить к удушью,
цианозу и даже заканчиваться кратковременной
потерей сознания, что нередко дает повод
для ошибочного диагноза бронхиальной
астмы. Малозвучное, слабое и короткое
покашливание свидетельствует о поражении
мелких бронхов и бронхиол.
Продуктивный
(влажный) кашель, при котором отделяется
мокрота, наблюдается при заболеваниях,
сопровождающихся гиперсекрецией
бронхиальной слизи, а также появлением
в просвете бронхов экссудата или
транссудата, например, при бронхите,
бронхоэктатической болезни, отеке
легких, прорыве в бронх абсцесса,
паразитарной кисты. По характеру
продуктивного кашля можно судить об
уровне обструкции в бронхах. В тех
случаях, когда мокрота отхаркивается
легко, без особого труда, патологический
процесс находится недалеко от голосовой
щели. Когда мокрота находится глубже,
она отхаркивается с трудом в виде
небольшого комка, как правило, после
непродолжительного кашля.
При
хронических заболеваниях гортани и
трахеи, при длительном застое крови в
легких у больных с патологией органов
кровообращения кашель обычно постоянный
и провоцируется малораздражающими
запахами и даже сменой температуры и
влажности вдыхаемого воздуха.
Визуальные
наблюдения за мокротой позволяют
высказать предположение о характере
основного заболевания или патологического
процесса. Так, например, кашель со светлой
слизистой вязкой мокротой наблюдается
при трахеите и остром бронхите в начале
заболевания, в дальнейшем мокрота
становится зеленоватой, слизисто-гнойной.
При хроническом бронхите с поражением
крупных бронхов мокрота слизисто-гнойная
или гнойная, количество умеренное,
иногда очень скудное. При локализации
процесса в бронхах среднего калибра
кашель влажный, чаще утренний, с отделением
слизисто-гнойной мокроты. При поражении
мелких бронхов (обструктивный бронхит)
в результате мучительного, глухого
ослабленного кашля с трудом отделяется
небольшое количество вязкой, густой
слизистой или слизисто-гнойной мокроты.
Кровянистая мокрота наблюдается при
инфаркте легкого, туберкулезе, раке
бронхов, при застойных явлениях в малом
круге кровообращения. Мокрота, имеющая
вид «малинового желе», относится к
поздним симптомам рака бронха.
Определенное
диагностическое значение имеет время
появления кашля. При хроническом
воспалении верхних дыхательных путей,
особенно у курильщиков, кашель обычно
наблюдается по утрам. У больных
аллергическим бронхитом и бронхиальной
астмой кашель появляется преимущественно
в ночное время и при контакте с аллергеном.
Объективным
подтверждением бронхоспастического
синдрома служит расширение грудной
клетки, которая находится как бы в
положении вдоха. Вены шеи вздуваются
во время вдоха и спадаются при выдохе.
В акте дыхания активно участвуют мышцы
плечевого пояса, спины, брюшной стенки
и межреберные мышцы. Изменяются ритм и
глубина дыхания.
При
затруднении вдоха можно обнаружить
преимущественное сокращение межреберных
мышц и m. sternoclaidomastoidei, которые при
хроническом течении бронхоспастического
синдрома становятся гипертрофированными
и выступают в виде плотных толстых
тяжей. При затрудненном выдохе наблюдается
преимущественное сокращение мышц
брюшного пресса, что вызывает поднятие
диафрагмы и увеличение внутригрудного
давления.
При
значительном препятствии поступлению
воздуха в легкие и обратно отмечается
урежение дыхания. Если препятствие
возникает в крупных бронхах, увеличивается
продолжительность вдоха (инспираторная
одышка), а дыхание на вдохе становится
шумным (стридорозным). При затруднении
прохождения воздуха в мелких бронхах
и бронхиолах наблюдается удлинение
выдоха (экспираторная одышка), на
протяжении которого даже на расстоянии
можно слышать громкие, продолжительные
свистящие хрипы. Редкое поверхностное
дыхание встречается при значительном
сужении голосовой щели и обструктивной
форме эмфиземы легких.
При
пальпации грудной клетки
выявляется ее ригидность, что
свидетельствует об острой (во время
приступа удушья) или хронической эмфиземе
легких. Голосовое дрожание ослаблено
на стороне обтурации проводящего бронха.
Если бронх закупорен комком слизи, то
после отхаркивания голосовое дрожание
определяется снова достаточно четко.
При тотальном бронхоспазме, например,
при бронхиальной астме, равномерное
ослабление голосового дрожания может
быть обусловлено развитием эмфиземы
легких.
При
сравнительной перкуссии
над легкими нередко появляется коробочный
звук. Топографическая перкуссия позволяет
обнаружить опущение нижних границ
легких. Экскурсия нижнего легочного
края уменьшается.
Аускультативно
определяется ослабленное везикулярное
дыхание у больных с распространенным
(диффузным) сужением дыхательных путей,
с обструктивной формой эмфиземы легких
или обтурационным ателектазом. При
резком и неравномерном сужении просвета
мелких бронхов и бронхиол вследствие
воспалительного отека их слизистой
оболочки (бронхит) выслушивается жесткое
дыхание, т.е. особенно усиленное
везикулярное дыхание. При затрудненном
прохождении воздуха из мелких бронхов
и бронхиол в альвеолы и их неодновременном
расправлении прослушивается прерывистое
(саккадированное) дыхание на ограниченном
участке легких (чаще в области верхушек
легких). При сужении трахеи или крупного
бронха (опухоль, отек) над областью
стеноза выслушивается стенотическое
дыхание (резко усиленное физиологическое
бронхиальное дыхание).
Из
дополнительных дыхательных шумов для
бронхоспастического синдрома наиболее
характерны сухие хрипы. Они выслушиваются
во время вдоха и особенно на выдохе.
Сухие хрипы образуются в бронхах при
их сужении или при наличии в них вязкого
секрета в виде нитей или перемычек. Если
выслушиваются низкие басовые сухие
хрипы, то обструктивный процесс
локализуется в крупных и средних бронхах,
если звонкие, свистящие – в мелких
бронхах и бронхиолах. При закупорке
трахеи и главных бронхов бронхиальным
секретом или другой жидкостью в легких
выслушиваются крупнопузырчатые, нередко
клокочущие влажные хрипы. Эти хрипы
определяются на вдохе и выдохе, а также
хорошо слышны на расстоянии. При закупорке
жидкостью бронхов среднего калибра или
мелких бронхов и бронхиол выявляются
соответственно средне- и мелкопузырчатые
влажные хрипы.
Пульс
во время приступа учащен, слабого
наполнения, тоны сердца приглушены,
нередко отмечается повышение артериального
давления (пульмоногенная гипертензия).
Завершается приступ
удушья отхождением густой вязкой
мокроты, нередко в виде слепков бронхов,
после чего дыхание постепенно становится
более свободным, а хрипы исчезают.
Длительность
приступа удушья может быть различной
– от нескольких минут до нескольких
часов, но могут быть приступы, продолжающиеся
до суток и более, например, астматический
статус при бронхиальной астме.
Хроническому
течению бронхоспастического синдрома
свойственен меняющийся характер одышки
в зависимости от различных факторов –
физической и психоэмоциональной
нагрузки, погоды, времени суток, течения
основного заболевания, вызвавшего
бронхиальную обструкцию (одышка типа
«день на день не приходится»). При
длительном течении бронхоспастического
синдрома развивается хроническая
эмфизема легких, а впоследствии —
хроническое легочное сердце.
Причиной
летальных исходов при бронхоспастическом
синдроме могут быть асфиксия, острая
сердечная недостаточность, паралич
дыхательного центра.
Дополнительные
методы исследования. Для
диагностики бронхоспастического
синдрома наиболее важное значение имеют
рентгенологические исследования и
методы исследования функции внешнего
дыхания (спирография и пневмотахометрия).
Обструктивные
нарушения характеризуются уменьшением
скорост-ных показателей спирографии и
петли «поток – объем» — форсированной
ЖЕЛ (ФЖЛ) и максимальной вентиляции
легких (МВЛ), объема форсированного
выдоха за первую секунду (ОФВ1), а также
ОФВ1/ЖЕЛ (индекс Тиффно). Уровень обструкции
бронхов (мелкие, средние, крупные)
определяют по показателям петли
воздушного потока – объема.
Обструктивные
нарушения подтверждаются также при
пневмотахо-метрии (снижением максимальной
скорости выдоха), положительной пробе
с бронхорасширяющими средствами и пробе
со спичкой по Вотчалу. Последняя проба
считается положительной, если больной
не способен задуть (погасить) зажженную
спичку на расстоянии 8 см ото рта. При
хроническом течении бронхоспастического
синдрома вследствие развившейся эмфиземы
легких снижается ЖЕЛ.
Во
время приступа удушья рентгенологически
нередко наряду с признаками основного
заболевания выявляется острая эмфизема
легких — повышенная прозрачность легких,
горизонтальное положение ребер,
расширение межреберных промежутков,
низкое стояние диафрагмы.
На
ЭКГ отмечаются признаки повышенной
нагрузки на правые отделы сердца, что
свидетельствует о формировании легочного
сердца.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

