Общий осмотр при остром бронхите
[Диагностика острого бронхита] необходима не только для постановки точного диагноза, а также и для определения причины заболевания, определения, насколько сложно протекает данный недуг.
Любое заболевание имеет свои причины возникновения и симптомы. При диагностике врач должен выявить, отчего развилась болезнь, а симптомы помогут установить ему диагноз.Поэтому следует рассмотреть, что может вызвать [острый бронхит], и как он себя проявляет.
Причины и симптомы острого бронхита
Острый бронхит может начать развиваться по двум типам причин или при их «совместной деятельности».
Инфекции
К ним относятся вирусы, бактерии, атипичная микрофлора. Причем наибольшее количество инфекционных случаев острого бронхита возникает при воздействии вирусов на организм человека.
Довольно часто к [вирусной инфекции] присоединяется еще и бактериальная. Вирус поражает внутреннюю стенку бронхов, в которой находятся и иммунные клетки, т. е. создаются благоприятные условия для проникновения и размножения болезнетворных бактерий.
Среди вирусов, провоцирующих острый бронхит, как самостоятельное заболевание или как продолжение других респираторных недугов, можно выделить вирус гриппа, парагриппа, аденовирус, РС-вирус и др.
К бактериальным возбудителям относятся пневмококк, гемофильная палочка, стрептококк, стафилококк.

Возбудители неинфекционного характера
Это могут быть физические факторы (сухой, сырой, холодный или горячий воздух), химические раздражители (пары хлора, аммиака, окислы азота и пр.), аллергены (домашняя или производственная пыль, шерсть домашних любимцев, птичьи перья и пух, пыльца цветущих растений, лекарства, продукты питания и т. п.).
Симптомы острого бронхита известны практически всем. При заболевании у пациента возникают следующие проявления:
- Кашель. Это самый главный симптом бронхита любого вида. Какова бы ни была причина болезни, кашель — непременный «атрибут» недуга.При остром бронхите вирусной природы кашель изначально будет сухим и надсадным с трудным отхождением мокрот, что вызывает боль в грудной клетке.
С течением болезни кашель понемногу увлажняется, мокроты постепенно начинают отделяться, что значительно облегчает состояние больного. - Мокрота. При присоединении бактериальной инфекции мокроты приобретают зеленоватый или желтоватый оттенок. Если острый бронхит был вызван аллергенами, то кашель имеет приступообразный характер, причем он чаще возникает ночью.
- [Температура может колебаться в пределах 38-40С]. При аллергическом бронхите она остается в норме.
- Головная, мышечная, суставная боль.
- Вялость, утомляемость, общая слабость.
- Повышенное потоотделение.
- Одышка. Возникает, если резко снижается проходимость воздушного потока, т. е. имеет место обструкция.
Анамнез и осмотр пациента
Любой визит к врачу начинается со сбора анамнеза со слов пациента или знающих его близких людей. Изначально врач выслушивает все жалобы пациента на состояние здоровья, а затем сам начинает вести опрос.
Для постановки максимально верного диагноза и причин возникновения острого бронхита уже на стадии анамнеза доктор узнает от пациента:
- В каких условиях пациент рос и жил. Какие жилищные условия у больного на данный момент – сухой или влажный воздух в доме, есть ли в нем плесневые образования, домашние животные, находятся ли какие-либо производства рядом с жилищем и пр.;
- каковы условия его работы (влажность, температура, запыленность, скученность и т. п.), сколько лет пациент трудится в этой профессии;
- чем пациент питается;
- есть ли у больного вредные привычки, в частности, курит ли он и если да, то с какого возраста;
- какие заболевания пациент перенес в течение жизни (наверняка, каждый слышал от врача вопрос: чем в детстве болели?);
- есть ли на данный момент у пациента хронические заболевания;
- какими серьезными заболеваниями страдают родители;
- когда появились первые признаки болезни;
- как именно проявляют себя симптомы, в частности: как часто возникает кашель, сухой он или влажный, в какое время суток он более интенсивный, отходят ли при кашле мокроты, повышается или нет температура, возникает ли одышка и пр.
На основе анамнеза врач может поставить первоначальный диагноз острого бронхита. Тем более что, данное заболевание особых трудностей в диагностировании не имеет.
Однако основываться только на анамнезе врач не имеет права, поэтому обязателен еще и осмотр пациента.
При осмотре пациента с острым бронхитом доктор проводит аускультацию, или попросту прослушивание, с помощью фонендоскопа.
Прослушивание пациента производится с целью выявления и определения типов шумов в дыхательной системе. Аускультация проводится над всей поверхностью легких в переднем, боковом и заднем отделах.
При проведении прослушивания пациент должен сидеть или стоять, при этом врач просит о глубоком дыхании для получения более четких результатов.
При остром бронхите у больного могут прослушиваться сухие или влажные хрипы.
- Влажные хрипы при остром бронхите обнаруживаются, когда в бронхиальных трубах скапливается жидкая слизь. Под потоком воздуха она вспенивается, и лопающиеся пузырьки создают характерные пузырчатые звуки.
- Сухие хрипы при остром бронхите выслушиваются, когда в бронхах скапливается вязкая густая слизь, которая заполняет бронхиальный просвет. При скоплении слизи в крупных бронхах будут прослушиваться жужжащие звуки, а при ее сосредоточении в мелких бронхах и бронхиолах звуки становятся свистящими.
- Чтобы исключить подозрения на бронхиальную астму, врач проводит особый вид аускультации – бронхофонию. При прослушивании фонендоскопом пациент должен шепотом произнести слова, в которых присутствуют звуки «р» и «ч». При бронхиальной астме эти звуки будут четко прослушиваться, в остальных случаях будет слышен только тихий шелест.
Лабораторные анализы
Среди лабораторных анализов, назначаемых при остром бронхите, можно отметить анализ крови, посев на микрофлору и анализ мочи.
Анализ крови
Анализ крови при неосложненных формах острого бронхита проводить необязательно, поскольку характерные симптомы заболевания и осмотр пациента уже позволяют врачу диагностировать недуг.
- Общий анализ крови просто подтверждает то, что в организме протекают воспалительные процессы. Показатели крови свидетельствуют о повышенном содержании лейкоцитов (10-12*109/л) и небольшом увеличении СОЭ (скорости оседания эритроцитов) – до 100 мм/ч.
- Биохимический анализ крови при остром бронхите покажет появление С-реактивного белка, который является специфическим маркером воспаления в организме. Чем выше содержание СРБ в крови, тем тяжелее воспалительный процесс. При остром бронхите биохимический анализ крови выявит повышенное содержание альфа-2-глобулинов, которые также подтверждают наличие воспалительных процессов.
Общий анализ мочи
Данный анализ необходим для того, чтобы контролировать реакцию почек на воспалительные процессы в организме.
Он проводится с целью оценки течения заболевания, контроля развития осложнений и эффективности проводимого лечения.
При высокой температуре тела в моче обычно выявляется повышенное содержание белка. Врач может назначить анализ мочи в период острого бронхита, затем по окончании лечения и контрольный анализ еще через 1 месяц.
Анализ мокроты
При остром бронхите проводится микроскопический и бактериологический анализ мокрот.
- При микроскопическом анализе в мокротах обнаруживаются погибшие клетки эпителия, значительное количество нейтрофилов и макрофагов (клеток из группы лейкоцитов, которые борются с бактериальной инфекцией). При остром обструктивном бронхите в мокроте возможно появление спиралей Куршмана, которые представляют собой спиралеобразные слепки мелких бронхов.
- Бактериологический анализ мокрот позволяет определить вид бактерий, которые явились причиной воспалительных процессов в бронхах. Такая информация помогает врачу подобрать эффективные препараты для лечения острого бронхита.
Рентгенологические исследования
Аускультация используется в медицинской практике достаточно давно. Однако этот метод диагностики все же имеет некоторые неточности, особенно когда речь идет о рецидивирующих или обструктивных бронхитах. Врач прибегает к помощи рентгена.
При обычном неосложненном бронхите особой нужды в рентгене нет, поскольку на снимках никаких особых изменений в легких и бронхах наблюдаться не будет.
Рентген врач назначает в следующих случаях:
- у пациента продолжительное время держится высокая температура;
- проявляется одышка;
- назначенное ранее лечение не дало никаких результатов.
Рентгенологическое исследование при осложненном остром бронхите может выявить следующие признаки:
- наличие в легких жидкостей и других химических элементов;
- корень легкого несколько деформируется, имеет увеличенный и расплывчатый вид;
- мелкие сосуды легких становятся невидимыми;
- стенки бронхов имеют несколько утолщенный вид.

При запущенной ситуации врач на снимке может обнаружить такие изменения:
- на некоторых участках ткани сосуды не просматриваются;
- легочный рисунок сильно видоизменен;
- в нижней области легких наблюдается повышенное содержание воздуха.
Рентгенологическое исследование из-за радиационного излучения может быть противопоказано тяжело больным людям или беременным женщинам.
Диагностика с помощью приборов
Если острый бронхит осложнен обструктивным компонентом, то степень данных осложнений может быть обнаружена с помощью инструментальной диагностики.
Пневмотахография
При данном исследовании определяется количество вдыхаемого и выдыхаемого воздуха. Пациенту вставляется в рот мундштук пневмотахографа, а нос зажимается.
Далее обследуемый делает глубокий вдох и выдох. Для достижения наиболее максимального вдоха и выдоха пациент повторяет эти действия 3-5 раз.
Прибор фиксирует объемы воздуха в виде кривой. С помощью пневмотахографа можно выявить нарушения дыхательной функции при остром бронхите на той стадии, когда об этом ни врач, ни пациент еще и не догадываются.
Благодаря этому может быть назначено своевременное и правильное лечение.
Пикфлуометрия
Данное исследование при остром бронхите позволяет определить скорость форсированного выдоха.
Для этого пациент с большим усилием выдыхает воздух из легких в прибор – пикфлуометр, который представляет собой трубку со шкалой.
Подобные исследования помогают выявить степень сужения бронхиальных просветов при обструктивном остром бронхите, а значит, предупредить прогресс обструкции.
Исследования пикфлуометром позволяют врачу подобрать нужную терапию для лечения обструктивного острого бронхита.
Пикфлуометр настолько прост в своем применении, что исследования с его помощью можно проводить в домашних условиях самостоятельно.
Спирометрия, или спирография
Данное исследование дает комплексную оценку состояния дыхания. При спирометрии можно исследовать следующие показатели для острого бронхита:
- показатель спокойного дыхания;
- показатель усиленного выдоха;
- максимальный объем легких;
- показатели дыхания после применения бронходилататоров.
С помощью спирометрии можно своевременно обнаружить обструкцию бронхиального дерева и назначить правильное лечение.
При исследовании специальный прибор спирометр записывает объемы вдыхаемого и выдыхаемого воздуха.
Пациента просят набрать полные легкие воздуха, задержать дыхание на несколько секунд , а затем медленно выдохнуть, прижавшись губами к специальному мундштуку прибора.
Потом проделать все то же самое, но выдох должен быть совершен с усилием. Таким образом, фиксируется спокойное дыхание и сила выдоха.
Важным показателем [при обструктивном остром бронхите] является объем форсированного выдоха в первую секунду. Все эти показатели дают полное представление о степени тяжести обструкции.
Таким образом, при диагностике острого бронхита не просто устанавливается диагноз заболевания, но и его причины, степень тяжести и пр.
Надеемся, что [острый бронхит] никогда не потревожит ни вас, ни вашу семью. Будьте здоровы!
Источник
Острый бронхит (ОБ) – воспалительное заболевание бронхов, преимущественно инфекционного происхождения, проявляющееся кашлем (сухим или продуктивным) и продолжающееся до 3 нед. [1].
Распространенность ОБ в популяции чрезвычайно высока: ежегодно заболевают 5% взрослого населения [2]. Острый кашель является одной из самых частых причин обращения к терапевту. Это рутинные пациенты, но в то же время практикующему врачу хорошо известно, что за видимой банальностью диагноза скрывается множество подводных камней. Так, именно ОБ едва ли не основная причина необоснованного назначения антибиотиков [3–5], он часто маскирует такие заболевания, как бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ), хроническая обструктивная болезнь легких (ХОБЛ), пневмония.
Этиология
Важно помнить, что ОБ, как правило, имеет вирусную природу (85–95%!) [6], именно это и определяет тактику ведения пациентов. Причиной ОБ могут быть вирусы гриппа А и В, парагриппа, респираторный синцитиальный вирус, коронавирус, аденовирус, риновирусы. В то же время в 5–10% случаев причиной остро возникшего кашля являются такие бактериальные агенты, как Mycoplasma pneumoniae, Chlamydia pneumoniae и Bordetella pertussis (возбудитель коклюша), что требует антибактериального лечения. Выявить таких пациентов – важнейшая и в то же время достаточно непростая задача для клинициста. Некоторые особенности, позволяющие заподозрить бактериальный ОБ, представлены в таблице 1.
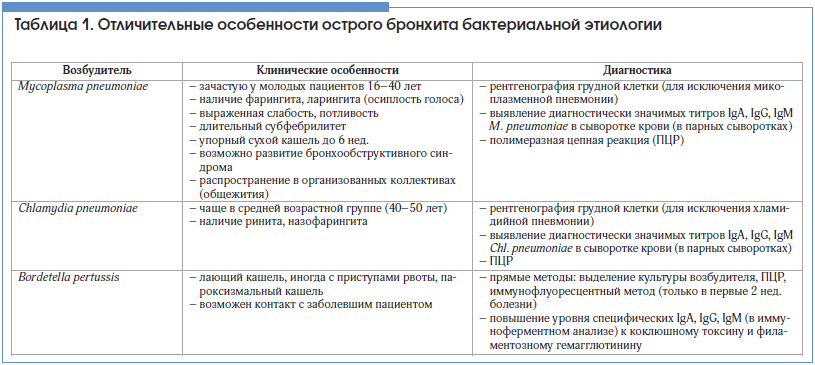
Заподозрить микоплазменную инфекцию можно при необычной для ОБ слабости, выраженной потливости, при продолжительности кашля более 3-х нед. [7]. Хламидийная и микоплазменная инфекции могут сопровождаться внелегочными симптомами (миалгии, артралгии, сыпь).
Коклюш, как правило, манифестирует лающим приступообразным кашлем, однако важно помнить, что у иммунизированных лиц клиническая картина теряет характерные особенности. Кашель может продолжаться более 4–6 нед. Среди пациентов с жалобами на кашель более 2 нед. у 12–30% больных выявляется коклюш [8]. После плановой вакцинации в детском возрасте напряженность поствакцинного иммунитета снижается уже через 3 года, а спустя 10–12 лет он полностью исчезает. Перенесенный коклюш не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные эпизоды заболевания.
При подозрении на бактериальную природу ОБ необходимо провести дополнительное обследование. В клинической практике чаще прибегают к серологическим методам диагностики (выявление специфических IgA, IgG, IgM), т. к. прямые методы довольно трудоемки и дорогостоящи [9–11].
Клиника
Клиническая картина ОБ в большинстве случаев соответствует острой респираторной вирусной инфекции (ОРВИ) с характерными для того или иного вируса особенностями. Основным клиническим признаком служит кашель, вначале сухой, в дальнейшем − с выделением слизистой или даже слизисто-гнойной мокроты. Если кашель сохраняется более 5 дней (до 3-х нед.), это указывает на вероятный ОБ. При этом важно помнить, что ОБ – диагноз исключения! Нет специфических признаков, однозначно свидетельствующих в пользу ОБ, поэтому диагноз ставится тогда, когда исключены другие заболевания легких и внелегочные причины кашля. Заболевание начинается остро, может отмечаться фебрильная лихорадка до 2–3-х дней (если лихорадка продолжается более 5 дней, необходимо искать другие причины, прежде всего – пневмонию). Характерны симптомы поражения верхних дыхательных путей: ринорея, першение и боль в горле, осиплость голоса (чаще − при парагриппе).
Диагностика
Принципиальный вопрос, который необходимо решить при объективном обследовании: есть ли бронхообструкция (сухие свистящие и жужжащие хрипы), и, конечно же, нет ли признаков пневмонии, поскольку это во многом определяет тактику обследования и лечения пациента. Бронхообструктивный синдром обусловлен гиперреактивностью дыхательных путей в ответ на воспаление, выявляется он у 40% взрослых больных с ОБ, без сопутствующих заболеваний легких [12]. Клинически отмечается свистящее дыхание, при аускультации – сухие хрипы. Подтверждается бронхообструкция при проведении исследования функции внешнего дыхания (ФВД) (уменьшение объема форсированного выдоха за 1 с (ОФВ1) <80% от должных величин).
Применяемые дополнительные методы обследования:
1) общий анализ крови (ОАК). Его желательно проводить всем пациентам. При ОБ, как правило, отклонения либо отсутствуют, либо незначительны;
2) анализ мокроты (при ее наличии);
3) рентгенография грудной клетки при показаниях: кашель более 3-х нед., лихорадка более 5 дней, лейкоцитоз, повышение СОЭ и СРБ, тахикардия >100 уд./мин, тахипноэ >24 в минуту;
4) исследование ФВД − всем пациентам с признаками бронхообструкции (сухие хрипы при аускультации) и при подозрении на БА или ХОБЛ. При выявлении снижения ОФВ1<80%, ОФВ1/ЖЕЛ (жизненная умкость легких) <0,7 проводится проба на обратимость с бронходилататорами или метахолином;
5) ЭКГ, ЭхоКГ, КТ придаточных пазух носа (ППН) − по показаниям.
Дифференциальная диагностика
Остро возникший кашель − ведущий симптом, позволяющий заподозрить ОБ. Хорошо известно, что кашель может быть проявлением широкого спектра как заболеваний дыхательной системы, так и внелегочной патологии. Каждый раз, встречаясь с этим симптомом, практикующий врач должен иметь в виду огромное число возможных состояний. Самые распространенные заболевания, с которыми приходится дифференцировать ОБ, − это пневмония, БА, ХОБЛ, ГЭРБ, синдром постназального затека и др. (табл. 2). Более редкие, но не менее важные заболевания, о которых необходимо помнить, – это рак легкого, туберкулез, саркоидоз, плеврит, тромбоэмболия легочной артерии, идиопатический легочный фиброз, заболевания соединительной ткани.

Дифференциальная диагностика между ОБ и пневмонией особенно важна у пациентов группы риска (пожилые, ослабленные пациенты с признаками иммунодефицита, злоупотребляющие алкоголем, курильщики), у которых клиника пневмонии может быть стертой и неочевидной. Малейшее подозрение на пневмонию у данной категории пациентов является основанием для тщательного обследования. Согласно результатам систематического обзора, повышение числа лейкоцитов в периферической крови более 10,4×109/л увеличивает вероятность пневмонии в 3,7 раза. Еще большую ценность имеет содержание сывороточного СРБ, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии [13].
Поверхностное отношение к кашляющим пациентам чревато серьезными диагностическими ошибками, которые отнюдь не редки в нашей практике. До 45% пациентов с острым кашлем длительностью более 2 нед. на самом деле имеют БА или ХОБЛ [14]. По другим данным, до 40% длительно кашляющих людей имеют признаки ГЭРБ [15].
Как мы видим, «простой» бронхит отнюдь не так уж прост. Для наглядности разберем клинический случай.
Пациент К., 27 лет, обратился в поликлинику с жалобами на кашель с трудноотделяемой желто-зеленой мокротой. Заболел остро 10 дней назад, когда повысилась температура до 38,7° С, появились головная боль, боли в мышцах, першение в горле. Лечился самостоятельно парацетамолом. Через 3 сут температура нормализовалась, симптомы интоксикации уменьшились, но появился сухой кашель, вскоре стала отходить густая желто-зеленая мокрота.
Описанная ситуация довольно типична, сам собой напрашивается диагноз «острый бронхит». Однако мы помним, что это диагноз исключения, и прежде чем указать его в амбулаторной карте, мы должны удостовериться в отсутствии других, ассоциированных с подобными жалобами, заболеваний. Здесь очень важно, несмотря на ограниченное время приема, грамотно построить беседу с пациентом (вспоминая формулу: тщательно собранный анамнез – 80% успеха в постановке диагноза).
Выясняем у пациента следующие моменты.
• Курит ли он и сколько? ОРВИ часто приводят к обострению ХОБЛ, что вынуждает пациентов обращаться к врачу. Учитывая, что пациенты с легким и среднетяжелым течением ХОБЛ часто не знают о своем диагнозе, у всех курящих пациентов желательно проводить исследование ФВД. Наш пациент курит с 17 лет по 10–15 сигарет в день (это менее 10 пачко-лет, что в сочетании с молодым возрастом исключает ХОБЛ).
• Впервые ли появился кашель или он носит хронический характер? Если продуктивный кашель наблюдается более 3-х мес. в год на протяжении хотя бы 2-х лет, можно говорить о хроническом бронхите. Наш пациент подобные симптомы отмечает впервые, значит хронический бронхит исключаем.
• Есть ли родственники, страдающие БА, наблюдалась ли аллергия? Если пациент обращается в весенне-летний период цветения растений, это должно насторожить относительно возможной БА. Вирусные инфекции могут явиться триггером обострения БА, которая проявляется не только типичными приступами удушья, но и кашлем (кашлевая форма БА). Часто, открывая «лист уточненных диагнозов» пациентов с БА, мы видим чередование «острых» и «обструктивных бронхитов» на протяжении нескольких лет. Наш пациент обратился в декабре (период эпидемии гриппа), анамнез по БА не отягощен.
• Беспокоит ли изжога? Не усиливается ли кашель после еды и в горизонтальном положении? Имеется ли язвенная болезнь или другие кислотозависимые заболевания в анамнезе? Необходимо помнить, что симптомы рефлюкса могут усилиться на фоне приема жаропонижающих препаратов, некоторых муколитиков, употребления лимонов и витамина С – это те меры, к которым прибегают наши пациенты. В сомнительных случаях оправданна так называемая терапия ex juvantibus (назначение на 5 дней ингибиторов протонной помпы (ИПП): при ГЭРБ кашель исчезает на 2–5-й день). Симптомы ГЭРБ у нашего пациента также не были выявлены.
При физикальном обследовании: кожные покровы нормальной окраски; цианоза, лимфаденопатии не выявлено. Отмечается незначительное покраснение глотки. Перкуторный звук ясный легочный, дыхание везикулярное над всей поверхностью легких, хрипы не выслушиваются (в т. ч. при форсированном выдохе). Частота дыхательных движений − 18 в минуту (менее 24, т.е. одышка отсутствует). Аускультация легких дает ответ на несколько важнейших вопросов: есть ли бронхообструкция (сухие хрипы при обычном или форсированном выдохе) и есть ли признаки пневмонии (притупление перкуторного звука, ослабление дыхания, влажные хрипы, крепитации). У пациентов с сердечно-сосудистой патологией влажные хрипы в базальных отделах легких могут свидетельствовать о наличии застойной хронической сердечной недостаточности (ХСН).
Тоны сердца нормальной звучности, ритм правильный, шумов нет. Частота сердечных сокращений − 76 уд./мин (менее 100, т.е. тахикардия отсутствует). Язык не обложен (белый налет может быть при кислом, желтый – при щелочном рефлюксе).
Пациенту проведено обследование в следующем объеме:
1) общий анализ крови (все показатели в пределах нормы);
2) анализ мокроты (характер – густая слизистая, лейкоциты – 10–15 в поле зрения);
3) ФВД (все объемные и скоростные показатели в пределах нормы).
Частой врачебной ошибкой является назначение антибиотиков на основании гнойного или слизисто-гнойного характера мокроты. Однако в настоящее время доказано, что наличие гнойной мокроты и ее цвет не могут считаться предикторами бактериальной инфекции [15]. Показано, что данный симптом часто возникает и при вирусной инфекции [6]. Около половины пациентов с ОБ отмечают выделение гнойной мокроты, которая обычно указывает на присутствие в ней слущенного трахеобронхиального эпителия и клеток воспаления, а изменение цвета вызвает пероксидаза, выделяемая лейкоцитами [16].
Лечение острого бронхита
У подавляющего большинства больных ОБ заболевание проходит самостоятельно.
Этиотропная терапия. Учитывая, что в подавляющем большинстве случаев ОБ ассоциирован с вирусной инфекцией, логично прибегнуть к противовирусным препаратам. Однако такая терапия целесообразна только в первые 48 ч заболевания. Эффективностью при гриппе обладают два препарата: осельтамивир и занамивир. Что немаловажно, данные препараты используют и для профилактики гриппа (и следовательно, острого вирусного бронхита) в период эпидемий с достаточно высокой эффективностью (70–80%).
Антибактериальная терапия при ОБ в реальности применяется намного шире, нежели это необходимо: у 50–79% пациентов с ОБ [17], а курящим пациентам антибиотики назначаются в более чем 90% случаев, хотя доказательств преимущества антибиотикотерапии у курильщиков без ХОБЛ по сравнению с некурящими не имеется [18].
Оправданно назначение антибиотиков при подозрении на коклюш (эритромицин 0,25–0,5 г 4 р./сут в течение 10–14 дней), при хламидийной, микоплазменной природе ОБ. Прием антибиотиков также может быть рекомендован пациентам с острым кашлем в возрасте старше 65 лет при наличии 2-х и более признаков из следующих: стационарное лечение в течение последнего года, наличие сахарного диабета или застойной сердечной недостаточности, терапия глюкокортикоидами [19].
Патогенетическая и симптоматическая терапия. Противокашлевые препараты (декстрометорфан, кодеин) применяются лишь в случае крайне мучительного сухого кашля, причиняющего значительный дискомфорт пациенту. Желательно избегать их применения, в особенности при продуктивном кашле, т. к. они подавляют естественный кашлевой рефлекс и затрудняют очищение бронхов. Декстрометорфан подавляет кашель за счет угнетения кашлевого центра. Назначается по 15 мг 4 р./сут, входит в состав многих комбинированных препаратов.
Бронходилататоры могут быть эффективны при ОБ с бронхообструктивным синдромом. Как правило, используются ингаляционные β2-агонисты (сальбутамол, фенотерол).
Мукоактивные препараты влияют на свойства бронхиальной слизи.
Повреждая реснитчатый эпителий, вирусы всегда в той или иной степени ухудшают естественный механизм очищения бронхов – мукоцилиарный клиренс. Не бывает бронхита без нарушений свойств и транспорта бронхиальной слизи. Потому назначение мукорегуляторных средств оправданно как при хроническом, так и при остром бронхите.
По механизму действия их можно разделить на 4 основные группы [20]:
1) муколитики – уменьшают вязкость слизи;
2) мукокинетики – улучшают мукоцилиарный транспорт;
3) экспекторанты – повышают гидратацию слизи;
4) мукорегуляторы – регулируют продукцию слизи.
Наиболее эффективными противокашлевыми препаратами с эфферентным периферическим действием являются муколитики. Они хорошо разжижают бронхиальный секрет за счет изменения структуры слизи [21].
Одним из широко применяемых в клинической практике препаратов является ацетилцистеин. Действие препарата связано с присутствием в структуре молекулы свободной сульфгидрильной группы, которая расщепляет дисульфидные связи гликопротеина слизи, в результате чего снижается вязкость мокроты.
Помимо основного, муколитического эффекта ацетилцистеин обладает также рядом других свойств:
• оказывает стимулирующее действие на мукозные клетки, секрет которых способен лизировать фибрин и кровяные сгустки;
• увеличивает синтез глутатиона, участвующего в процессах детоксикации;
• уменьшает количество свободных радикалов и реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления.
Антиоксидантная, детоксицирующая и иммуномодулирующая активность ацетилцистеина доказана в целом ряде рандомизированных клинических исследований (РКИ) [22–27]. Эти свойства обеспечивают высокую эффективность препарата при заболеваниях бронхолегочной системы за счет воздействия на различные звенья патогенеза.
Ацетилцистеин показан при различных бронхолегочных заболеваниях с наличием вязкой, трудноотделяемой мокроты слизистого или слизисто-гнойного характера, в т. ч. при остром бронхите. Безопасность и эффективность препарата подтверждены в различных РКИ и описаны в систематических обзорах и метаанализах [13, 27−29].
У взрослых ацетилцистеин используют по 200 мг 3 р./сут, или по 600 мг 1 раз в день при острых состояниях в течение 5−10 дней, или 2 раза в день длительностью до 6 мес − при хронических заболеваниях.
У больных с бронхообструктивным синдромом ацетилцистеин можно комбинировать с β2-агонистами и теофиллинами. Как и все муколитики, ацетилцистеин не рекомендуется комбинировать с противокашлевыми средствами, подавляющими кашлевой рефлекс. Если лечение наряду с ацетилцистеином включет антибактериальные препараты из группы пенициллинов, цефалоспоринов, тетрациклин, эритромицин, следует соблюдать 2-часовой интервал между их приемами, т. к. ацетилцистеин может уменьшать всасывание пероральных антибиотиков.
В случае присоединения бактериальной инфекции и необходимости назначения антибиотиков важным является еще одно свойство ацетилцистеина, выделяющее его среди других муколитиков, − повышенная способность снижать образование биопленок бактерий и грибов, а также разрушать зрелые биопленки. В исследованиях показано, что ацетилцистеин способен угнетать рост Staphylococcus aureus, Pseudomonas аeruginosa, Klebsiella рneumonia, Enterobacter и других бактерий. При этом ацетилцистеин более активен в отношении биопленок, чем другие муколитические средства. Так, например, активность по уменьшению жизнеспособности S. aureus у ацетилцистеина в 6–7 раз выше, чем у амброксола и бромгексина. Экспериментально доказано, что сочетанное назначение ацетилцистеина и антибиотиков ципрофлоксацина, рифампицина, карбенициллина, гентамицина и некоторых других увеличивает их антибактериальное действие [30].
Немедикаментозное лечение. Важно информировать пациентов о необходимости потреблять достаточное количество жидкости, поддерживать влажность воздуха более 60%, прекратить курение.
Вернемся к нашему пациенту. После обследования у него исключены хронические заболевания легких, ГЭРБ и другие возможные причины кашля. Как диагноз исключения установлен острый бронхит (с учетом клиники, вероятнее всего, обусловленной вирусом гриппа А). То обстоятельство, что отделяемая мокрота имеет слизисто-гнойный характер и что пациент является курильщиком, не может служить основанием для назначения антибактериальных препаратов. Следует помнить, что гнойная мокрота и курение не относятся к достоверным предикторам бактериальной инфекции и при отсутствии прочих показаний не считаются поводом для назначения антибиотиков.
Итак, в нашем случае пациенту назначено следующее лечение:
• отказ от курения;
• употребление жидкости (предпочтительнее витаминизированное питье) в объеме около 3000 мл/сут (30 мл × 75 кг плюс 500–700 мл «на болезнь»);
• использование дома увлажнителя воздуха;
• ацетилцистеин внутрь 200 мг 3 р./сут в течение 5 дней.
Повторный визит был назначен через неделю: кашель прекратился, других жалоб пациент не предъявлял.
В заключение следует отметить, что ОБ – заболевание, требующее внимательного подхода к диагностике и продуманной дифференцированной терапии, и что в отличие от противовирусных, антибактериальных препаратов и бронходилататоров, которые назначаются только по узкому кругу показаний, назначение мукорегуляторов оправданно и эффективно в большинстве случаев.
Источник

