Нестенозирующий атеросклероз магистральных артерий шеи
Основная функция сонных артерий шеи — снабжение кровью головного мозга и обеспечение его питательными веществами и кислородом. От нормальной работы сосудов зависит правильное функционирование мозга, нервной системы, органов чувств. Когда человек ведет неправильный образ жизни, переутомляется, недосыпает, находится под постоянными стрессами — повышается риск появления серьезных заболеваний. И первое из них — атеросклероз артерий шейного отдела.
Что такое атеросклероз
Атеросклерозом называют хроническое поражение кровеносных сосудов мышечно-эластического и эластического вида, которое возникает на фоне нарушенного белкового и липидного обмена. Сопровождается болезнь отложением на стенках сосудов холестерина и фракциями липопротеидов.
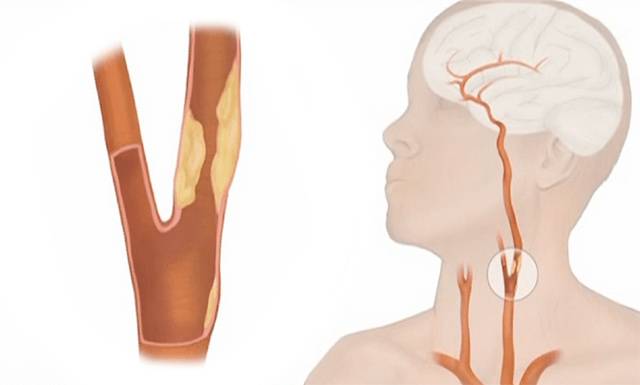
Болезнь начинает развиваться, когда нарушается целостность внутренней стенки сосуда. При нарушенном липидном обмене происходит образование вредного холестерина из липопротеидов низкой и очень низкой плотности, который начинает откладываться в месте повреждения. Это приводит к появлению на сосудной стенке желтых уплотнений.
На начальной стадии атеросклероза сосудов шеи возможно немедикаментозное лечение: для восстановления целостности сосудов достаточно лишь следить за питанием, заниматься спортом и отказаться от вредных привычек.
На второй стадии происходит образование атеросклеротических бляшек из соединительных тканей, которые постепенно заполняют просвет артерии. При разрыве происходит полная закупорка сосуда, которая ведет к инфаркту. Если бляшка продолжает уплотняться, то развивается ишемия сердца. На последней стадии болезни бляшка уплотняется солевыми отложениями минеральных соединений, что повышает ломкость сосуда. Атеросклеротические бляшки способны частично сузить просвет, а также привести к окклюзии или его полной закупорке.
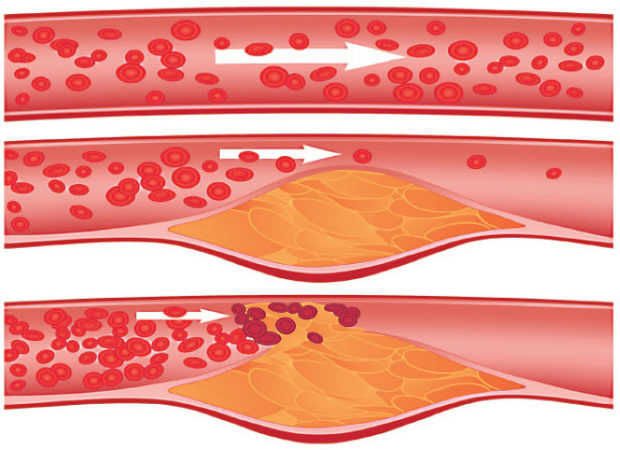
Заболевание подразделяют на 2 вида. При нестенозирующем атеросклерозе сосудов шеи бляшки растут вдоль сосудистой стенки. При стенозирующем нарост происходит внутри.
Причины атеросклероза
Атеросклероз способен вызвать нарушения работы мозга и привести к инвалидности. Развивается болезнь из-за неправильного жирового обмена, а к распространенным причинам атеросклероза сосудов шеи относят:
- Наследственность;
- Стрессы, депрессию;
- Лишний вес;
- Отсутствие физических нагрузок, гиподинамию;
- Гипертонию 2 и 3 степени;
- Сахарный диабет;
- Хронические заболевания печени и ССС;
- Нарушение работы щитовидной железы;
- Нарушение режима отдыха;
- Вредные привычки;
- Возраст.
Еще один важный фактор — пол. У мужчин возникает недуг чаще и раньше, чем у женщин. Объясняется это тем, что женщины обычно ведут более подвижный образ жизни, быстрее реагируют на эмоции, следят за питанием и имеют большую продолжительность жизни.
Симптомы развития патологии
Ранняя стадия атеросклероза сосудов шеи не имеет выраженной или специфической симптоматики, и ее часто путают с усталостью, переутомлением, авитаминозом. На этом этапе болезнь можно выявить только по результатам общего анализа крови, если в титрах появляется повышенное содержание холестерина.

При прогрессировании атеросклероза шеи появляются такие симптомы, как:
- Головокружения;
- Сильные боли в области шеи;
- Головные боли;
- Слабость;
- Рассеянность;
- Бессонница.
Стеноз сосудов по мере развития ухудшает кровообращение головного мозга, что приводит к нарушению памяти и быстрой усталости, снижению остроты зрения и слуха. На поздних стадиях признаки атеросклероза сосудов головы и шеи усиливаются и проявляются в виде:
- Внезапной слепоты одного глаза;
- Онемением и покалыванием в руках и ногах, которое сопровождается потерей контроля двигательных функций;
- Потерей сознания;
- Проблем с речью, формированием предложений и сложностей в выражении мыслей;
- Трудностей с поиском привычных вещей;
- Потерей ориентации в пространстве;
- Снижения работоспособности и невозможности долго концентрироваться на чем-то;
- Нарушения кратковременной и длительной памяти.
Болезнь приводит к ряду осложнений. Атеросклероз магистральных артерий вызывает постепенное сосудное сужение, стеноз легких, инфаркт и инсульт.

Если сосуды головного мозга сужены или закупорены, то развивается ишемический инсульт, а если происходит кровоизлияние в результате разрыва сосуда — то геморрагический.
Диагностика стеноза сонных артерий
Во время общего осмотра врач устанавливает следующие физиологические признаки болезни:
- Повышенная волосатость ушной раковины;
- Патология ногтей на пальцах стопы;
- Большое количество жировиков;
- Отечность;
- Выпадение волос;
- Внезапная и сильная потеря веса без диет и физических нагрузок.
После осмотра прослушиваются систолические шумы и сердечные тоны, проводится пальпация внутренних органов. При сборе анамнеза определяют наличие ожирения, повышенного давления и гипертонии, диабета. Важную роль играет образ жизни пациента, условия работы, питание. Эти факторы способствуют развитию атеросклероза сосудов и осложнений.
Лабораторную диагностику стеноза сонных артерий начинают с общего и биохимического анализа крови и мочи. Большое количество гомоцистеина в крови приводит к повреждению внутренних стенок сосудов и началу отложения холестерина. Нормальное значение этого показателя:
- Для мужчин — 5-15 мкмоль/л;
- Для женщин — до 12 мкмоль/л.

Триглицеридами называют нерастворимые жиры, которые переносятся по крови липопротеидами очень низкой плотности. Превышение нормального показателя (1,7 ммоль/л) говорит о высоком риске атеросклероза. По коэффициенту атерогенности судят о развитии атеросклероза, осложненном ишемией сердца. Рассчитывают его как разницу между показателями общего холестерина и ЛВП, разделенную на уровень липопротеидов высокой плотности. Его норма — 1,98-2,51. Чем выше значение коэффициента, тем выше риск летального исхода от болезни.
При превышении уровня холестерина назначают дополнительный анализ на аполипротеин. Его норма — 1,08-2,25 г/л для женщин и 1,04-2,03 г/л — для мужчин. Пониженные показатели говорят о недостатке хорошего холестерина и риске развития атеросклероза шейных артерий.
Нормальные показатели липопротеидов:
- ЛПНП — 2,1-4,7 ммоль/л;
- ЛПОНП — 0,2-0,5 ммоль/л.
- Для общего холестерина, который включает в себя все липопротеидные фракции, норма установлена в 3,5-5,2 ммоль/л.
При анализе мочи определяют уровень лактатдегидрогеназа, который характеризует процессы обмена глюкозы. Если показатель превышен (норма — 120-246 U/L), то это говорит о развитии дополнительной ишемии и риске инфаркта миокарда.
Инструментальная диагностика
После проведения лабораторных анализов назначается дополнительная инструментальная диагностика. Зависит она от симптомов заболевания и возраста пациента, наличия сторонних хронических болезней.
Ангиография или контрастный рентген проходит при введении в сосуды через катетер контрастного вещества и последующего рентгеновского сканирования. Метод позволяет оценить состояние мелких и крупных кровеносных сосудов, наличие атеросклеротических уплотнений. Запрещена процедура при аллергии на йод, острых психических расстройствах, сердечной, почечной или печеночной недостаточности, беременности и во время лактации. После ангиографии первый прием пищи должен быть через 8-10 часов.
При помощи КТА (компьютерная томографическая ангиография) исследуют сосуды мозга и шеи. Этот способ позволяет не только выяснить их состояние, но и определить скорость течения крови. Из-за меньшего излучения томографы имеют всего несколько противопоказаний. К ним относятся:
- Клаустрофобия;
- Аритмия;
- Вес пациента: некоторые модели рассчитаны на вес до 100 кг.
УЗИ применяют для обследования артерий сердца и сонных артерий. Метод основан на исследовании сосудов при помощи ультразвуковых волн. Когда они проходят через участки разной плотности, то происходит изменение волны и ее отражения. Датчик фиксирует эти изменения, а процессор преобразует их в картинку на мониторе. УЗИ — это простой и доступный метод диагностики, не имеющий противопоказаний или ограничений для проведения.

Еще один диагностический метод — допплерометрия. Это совмещение УЗИ с функцией Допплера, что позволяет оценить проходимость артерий, скорость кровотока по сосудам и измерить степени стенозирования сосудного просвета.
МРТ относится к современным и более совершенным методам диагностики, позволяющим рассмотреть процессы, происходящие в организме. Больного помещают в капсулу, оснащенную магнитами. При помощи специального ПО происходит отражение на экране монитора состояния сосудов и артерий в реальном времени.
Методики лечения атеросклероза
После проведения диагностических процедур больного могут дополнительно направить на консультацию к врачу-кардиологу, если выявлены болезни сердца, или к неврологу, если обнаружены патологии сосудов мозга. Определение точной клинической картины необходимо для назначения комплексного метода лечения атеросклероза сосудов шеи.
Обычно назначается лекарственная терапия. К хирургическому вмешательству прибегают только в случаях, когда жизни пациента угрожает опасность. Комплексный метод предполагает вместе с приемом препаратов перемену образа жизни, соблюдение диеты, регулирование дневного режима и при необходимости — смену работы.
Лекарственная терапия
Традиционная терапия не дает мгновенных результатов, и в зависимости от степени заболевания лекарственные средства принимаются курсами или постоянно на протяжении многих лет. Лекарства имеют ряд побочных эффектов и совместимостей, поэтому принимать их нужно строго по назначению врача. Самолечение может закончиться обострением заболевания, инфарктом, развитием необратимых осложнений.

Для лечения атеросклероза сосудов шейного отдела позвоночника используют несколько групп лекарств. Первая и самая важная — статины. Их роль — блокирование ферментов, отвечающих за выработку клетками печени холестерина. Применение статинов уменьшает холестериновое отложение на стенках сосудов, понижает содержание липидов в бляшках и препятствует развитию тромбоза. Статины прописывают пациентам даже после перенесенного инсульта и инфаркта миокарда.
Следующая группа препаратов — это фибраты. Нужны они для сокращения количества жиров и активации липопротеинлипазов. Лекарства способствуют интенсивному процессу окисления липидов, улучшают питание стенок сосудов и уменьшают выраженность воспалительных внутренних процессов.
Лекарства гиполипидной группы направлены на увеличение количества белка и понижение в крови уровня холестерина, на балансирование пропорций ЛПНП и ЛПВП. Никотиновая кислота относится к группе лекарственных препаратов, но представляет собой витамин В3. Ежедневное употребление приводит к постепенному понижению объема холестерина и ЛПНП, повышению ЛПВП и улучшению способности крови растворять тромбы.
Если у пациента наблюдается непереносимость статинов, то назначают препараты из группы секвестрантов желчных кислот. Они связывают желчные кислоты, которые стимулируют всасывание жиров в ЖКТ. В результате происходит понижение уровня холестерина в крови и нормализация липидного уровня. Для разжижения крови назначают лекарства из группы дезагрегантов.
Одновременно с лекарственными препаратами больным назначаются антиоксидантные и витаминно-минеральные комплексы, гормональные и сосудорасширяющие лекарства, биостимуляторы.
Хирургические методы
Необходимость операции определяется по результатам диагностики и анализов врачом-кардиологом, неврологом, хирургом и нейрохирургом. Хирургические методы лечения атеросклероза назначают пациентам с высокой степенью стенозирования сосудов. Традиционная медикаментозная терапия на этой стадии болезни положительных эффектов уже не даст.
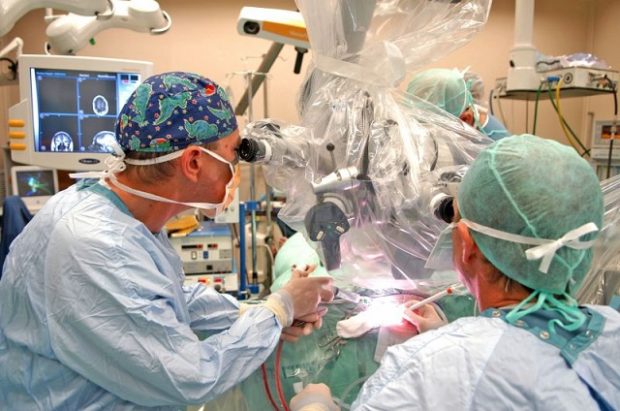
Каротидное стентирование предназначено для расширения диаметра кровеносных сосудов. В пораженную артерию вводят эластичный катетер, который к месту поражения сосудов доставляет основной катетер со специальным баллоном. В баллон подается воздух, в результате чего происходит расширение просвета и уменьшение атеросклеротической бляшки.
Эндартерэктомия представляет собой очищение стенок сосудов через надрезы. Еще один вид хирургического лечения — шунтирование. Это вживление в поврежденный сосуд шунта, по которому кровь идет в обход поврежденного участка. Обычно в роли анастомоза выступает часть вены или искусственный сосуд.
Нетрадицонные методы лечения
Применение средств народной медицины необходимо согласовывать с врачом: не все они сочетаются с лекарственными препаратами и могут спровоцировать появление неприятных побочных эффектов. Обычно народные средства назначают на начальной стадии атеросклероза шейных сосудов и в дополнение к лекарственной терапии.
По назначению врача может быть проведено лечение атеросклероза сосудов шеи пиявками. Гирудотерапия включает от 7 до 12 сеансов, периодичность которых подбирается индивидуально. Размещают пиявок за ушами. Активные биологические вещества, содержащиеся в их слюне, понижают уровень холестерина, восстанавливают капиллярную структуру, улучшают движение биологических жидкостей.
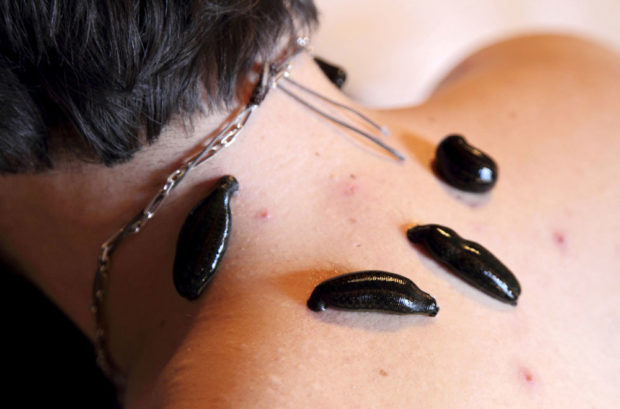
Из простых народных методов рекомендовано нерафинированное кукурузное масло. Ежедневный прием 1 ст.л. улучшит состояние и эластичность сосудов. Перед завтраком можно принимать смесь из кукурузного или оливкового масла с медом и свежим соком лимона. Все компоненты берутся в равных пропорциях, а взрослому человеку нужно всего 1 ст.л.
При атеросклерозе и как его профилактика полезен свежий картофельный сок, смешанный с соком моркови или сельдерея. Еще один эффективный рецепт: 2 головки чеснока и лимон, смешанные в чаше блендера со стаканом горячей воды. Настаивают полученное пюре в течение 3-4 дней, а принимают перед завтраком по 40 мл.
Профилактика стеноза сонных артерий
Основная профилактическая мера — это ведение здорового образа жизни. Организация здорового питания при атеросклерозе сосудов необходима для успешного лечения, предотвращения развития осложнений, медленного понижения веса. Диета направлена на ограничение и исключение из рациона продуктов, повышающих в крови холестерин.
Под запрет попадают жирные сорта мяса и рыбы, сыров, молочных продуктов, копчености и фаст-фуд, консервы. Ограничить стоит выпечку и сладости, продукты из пшеничной муки. Жареную пищу необходимо заменить на еду, приготовленную на пару или в духовке.
Полезны при атеросклерозе артерий шеи крупы, особенно гречка, булгур и дикий рис. От обычного белого риса лучше отказаться. А дневной рацион желательно включить больше овощей, фруктов, свежей зелени. Бульоны можно варить из нежирного мяса индейки или телятины, овощные, рыбные. Наваристые супы разрешено есть не чаще, чем 2 раза в месяц. Также нужно употреблять больше морепродуктов, сухофруктов, орехов, меда и семечек. Полезны при атеросклерозе ржаные отруби и продукты из ржаной, миндальной, рисовой муки.

Профилактика и лечение болезни предусматривает соблюдение водно-солевого обмена. Под ним подразумевается отказ от соленой пищи: максимальная дневная норма соли — 5 г. Воды необходимо выпивать до 2,5 л. В этот объем не входит чай, соки, молочные напитки, настои и отвары. Только чистая вода способствует разжижению крови и выведению из организма токсинов и шлаков.
Отказ от вредных привычек — также важная часть профилактики болезни. Курение стимулирует развитие заболевания сосудов, повышает кровяное давление и частоту сердечного ритма, провоцирует активное отложение холестериновых клеток на стенках сосудов и понижает уровень кислорода в крови. У диабетиков при поражении сосудов через 2 минуты после выкуренной сигареты наблюдается снижение кровотока на 20% и развитие приступов стенокардии.
Для предотвращения развития болезни необходимо увеличить ежедневные физические нагрузки. Полезны длительные прогулки на свежем воздухе, плавание, катание на лыжах, лечебная физкультура, йога, разные виды аэробики и танцевальной аэробики, верховая езда и велопрогулки.

Обычно атеросклероз развивается на фоне таких факторов, как нарушенное питание и частые стрессы, лишний вес, гипертония или сахарный диабет. Симптоматика заболевания на ранних стадиях слабовыраженная, ее можно спутать с переутомлением. Диагностика и лечение атеросклероза зависит от стадии недуга, силы симптомов, возраста, веса и индивидуальных особенностей. Во время постановки диагноза пользуются лабораторными и инструментальными методами исследования. Если болезнь находится не в запущенной стадии, то назначают лекарственную терапию. Сложная ситуация, угрожающая жизни пациента, требует хирургического вмешательства. В дополнение к медикаментам назначают диету и лечебную физкультуру для улучшения кровообращения, снижения веса и повышения сопротивляемости организма.
Источник
Заболевание, при котором образования атеросклеротического происхождения закрывают просвет сосудов не более чем на 50% называется нестенозирующим атеросклерозом. Это не самостоятельная патология, а одна из стадий развития атеросклероза. С данным заболеванием может столкнуться любой человек достигший возраста 50 лет и старше. Болезнь опасна тем, что ранние этапы её развития сложно поддаются диагностике, но со временем она может стать причиной осложнений, затрагивающих различные внутренние органы.
Характеристика заболевания

Атеросклеротические изменения начинают развиваться ещё в юности, а с возрастом происходит усиление этого процесса
При нестенозирующем атеросклерозе патологические процессы захватывают стенки сосудов, а не их просвет. Обычно жировой сгусток перекрывает сосуд на половину – это приводит к появлению признаков данной патологии. При расширении холестериновых сгустков происходит нарушение циркуляции крови и наступает фаза стенозирования.
При нестенозирующем атеросклерозе происходит образование холестериновых сгустков на стенках сосудов с внутренней стороны, при этом они не препятствуют циркуляции крови. Сгустки располагаются вдоль стенок артерий – это главная отличительная черта заболевания от стенозирующей формы атеросклероза, при которой кальцинозы распространяются внутрь сосудистых просветов и препятствуют движению крови.
Атеросклеротические изменения начинают развиваться ещё в юности, а с возрастом происходит усиление этого процесса. Сначала на сосудистых стенках начинают формироваться небольшие липидные пятна, постепенно они увеличиваются в размерах. Так формируются атеросклеротические бляшки.
Виды
Эта патология способна поражать любые крупные сосуды. Клиническая картина болезни полностью зависит от расположения и стадии развития, на которой она находится. Выделяют несколько основных видов заболевания, каждый из них имеет свои особенности.
Нестенозирующий атеросклероз брахиоцефальных артерий

В брахиоцефальной артерии часто образуются холестериновые бляшки
Обеспечение кровью головного мозга происходит тремя путями: по сонной артерии, левой подключичной артерии, брахиоцефальному стволу.
При закупорке брахиоцефального ствола жировыми сгустками возможно развитие разнообразных патологий, а в некоторых случаях и летальный исход.
Брахиоцефальная артерия является самым крупным ответвлением сердечной аорты. Именно она обеспечивает ровную и непрерывную подачу крови к отделам головного мозга. Этот круг кровообращения в медицинской терминологии называется «Веллизиевым кольцом».
В брахиоцефальной артерии часто образуются холестериновые бляшки, они локализуются в стенках сосудов. Бугорки, которые образуются при этом мешают движению крови, замедляют или останавливают его совсем.
Во время ранней стадии развития болезни пациент чаще всего ничего не замечает, а дальнейшее её развитие способно стать причиной появления инсульта или энцефалопатии.
Признаки, которые при этом проявляются:
- частые головокружения;
- шум в ушах;
- общая слабость, онемение нижних конечностей;
- темнеет в глазах.
Нестенозирующий атеросклероз артерий нижних конечностей
Нестенозирующий атеросклероз сопровождается болевыми ощущениями в области бёдер, ягодицах, в некоторых случаях в пояснице. Главный симптом этой патологии – болевые ощущения в икроножных мышцах, усиливающиеся при физических нагрузках.
В начале развития патология протекает совершенно без симптомов. В результате нарушения циркуляции крови появляется ишемия, которая проявляется холодностью кожи ног и изменением её цвета.
С развитием заболевания в нижние конечности кровь поступает в меньшем количестве. Органы и ткани питаются витаминами и полезными веществами хуже. Образуются незаживающие раны, со временем, переходящие в гангрену.
Патология имеет 4 стадии развития:
- первая характеризуется появлением болевых ощущений после выполнения умеренных физических нагрузок;
- вторая – возникновением болей при ходьбе на короткие расстояния;
- третья – пациент не способен без остановки пройти и пятидесяти метров;
- четвёртая – терминальная – происходят трофические изменения тканей кожи, иногда способна развиться гангрена.
Нестенозирующий атеросклероз аорты

У нестенозирующей атеросклероза аорты нет ярких проявлений
Наиболее часто нестенозирующему атеросклерозу подвержены некоторые участки аорты, расположенные в грудном или брюшном отделах. В некоторых случаях жировыми скоплениями покрыт почти каждый сантиметр поверхности аорты.
У данного заболевания нет ярких проявлений. К основным признакам относятся:
- локализация боли в груди и брюшной полости;
- при аускультации отмечается присутствие грубых шумов в аорте;
- головные боли, кашель, сиплость голоса.
Причины развития
Высокое содержание холестерина является главной причиной развития этого недуга. Скопление жирных веществ и кальция на поверхностях стенок сосудов приводит к нарушению кровообращения. Дополнительными причинами, способствующими образованию холестериновых бляшек, являются:
- Чрезмерное потребление алкогольной продукции. Напитки, содержащие спирт, нарушают обменные процессы, оказывают пагубное влияние на работу нервной системы, способствуют увеличению концентрации холестерина в организме.
- Ожирение, лишний вес. У людей с избыточной массой тела нарушены обменные процессы, проблемы с ЖКТ, накоплениями жира в различных частях тела.
- Гипертония. Повышенное кровяное давление принято считать следствием атеросклероза. Но нередко жировые сгустки образуются по причине повышенного артериального давления, которое способствует загущению крови, что ведёт к нарушению кровотока.
- Возраст. При постановке диагноза определяется стадия развития патологии – это относится к каждому пациенту в возрасте от 50 лет.
- Стрессы. Работу нервной системы всегда нарушают стрессовые ситуации, также они изменяют её работоспособность, а это провоцирует сбои в поступлении питательных веществ и кислорода к органам и тканям организма, способствует затруднению выведения холестерина и токсичных веществ.
- Курение. Зависимость от никотина гарантирует развитие атеросклероза. Присутствие никотина в организме приводит к микроспазмам сосудов. Со временем это становится причиной их деформации, что способствует нарушениям нормальной циркуляции крови и провоцирует засорение стенок сосудов холестериновыми сгустками.
- Переедание. При потреблении большого количества продуктов питания, употребляемых ежедневно приводит к перенасыщению организма жирами, имеющими животное происхождение, способствует накоплению холестерина в сосудах.
- Малоподвижный образ жизни. В такой ситуации происходит замедление кровообращения. Ткани и органы получают недостаточное количество кислорода и микроэлементов. Снижается скорость обменных процессов.
Атеросклероз других кровеносных сосудов – первичный этап развития патологии, а поражение основных сосудов возникает в следствии последующего осложнения.
Важно! Поваренная соль, стрессы, курение – враги наших сосудов. Об этом нельзя забывать.
Симптоматика

Болезнь проявляется повышениями возбудимости, шумом в ушах, головными болями
Обычно это заболевание протекает без симптомов, но в запущенных случаях происходит появление специфических клинических признаков.
Люди на начальных стадиях развития болезни даже не подозревают о ней. Болезнь внешне способна проявиться повышениями возбудимости, нервозностью, шумом в ушах, головными болями, раздражительностью. Больные в этот период не часто обращают внимание на подобные проявления и болезнь прогрессирует дальше.
Болезнь проходит три клинические фазы: склеротическая, ишемическая, тромбонекротическая.
Диагностика
Обследованием пациента занимается специалист. Любые диагностические мероприятия должны проводиться только в медицинских учреждениях. Во время проведения исследований доктор даёт оценку клинической картины патологии.
Для установления точного диагноза доктор назначает проведение аппаратных исследований с помощью УЗИ. По итогам полученных данных разрабатывается тактика лечения. Специальной подготовки перед исследованиями не требуется.
Чтобы поставить диагноз нужно провести ряд диагностических процедур:
- измерение пульса;
- ультразвуковое исследование, реоэнцефалография, сфигмография, реовазография сосудов;
- исследование аорты посредством рентгенографии с контрастным веществом;
- изитопная аортография и эхографические способы диагностики.
Оценка полной клинической картины производится по данным УЗИ основных магистральных сосудов.
Проведение допплерографии способно выявить:
- участки локализации липидных отложений, их объёмы, контуры;
- уровень нарушений в сосудистых стенках, их деформацию;
- скорость кровотока;
- количество поражённых участков и липидных ядер;
- присутствие тромбов внутри сосудистых просветов, участки, на которых способны образоваться тромбы;
- степень сужения артерий.
Лечение

Врачи рекомендуют хороший сон; качественный отдых и полезное питание
Когда, учитывая итоги все диагностических мероприятий всё-таки поставлен диагноз нестенозирующий атеросклероз – не нужно впадать в крайности и отчаиваться. Не сегодняшний день медицина находится на таком уровне развития, которые позволяет пациенту жить полноценной жизнью без особых ограничений.
Специалист назначит необходимое лечение, в том числе антикоагулянты и антиагреганты.
Для лечения используются разные средства в зависимости от вида и стадии болезни:
- предотвращающие всасывание сахара кровью;
- выводят липиды;
- снижающие уровень холестерина;
- замедляющие производство холестерина.
Все средства должны применяться только после посещения специалиста и проведения диагностики.
Главную роль в терапии играет сам пациент, потому что успех лечения зависит от его настроя. Он должен беспрекословно выполнять все рекомендации специалиста:
- хороший сон;
- качественный отдых;
- полезное питание;
- регулярные занятия спортом;
- контроль уровня холестерина в крови;
- приём лекарств;
- отказ от курения и алкоголя.
Профилактика

Для профилактики необходимо правильно питаться, отказаться от вредных привычек и ходить каждый день
Нестенозирующий атеросклероз в наши дни лечится, так что по этому поводу не стоит отчаиваться. В профилактических целях необходимо придерживаться правильного питания, полностью отказаться от вредных привычек, обязательно ежедневно выполнять физические упражнения.
Вполне достаточным будет регулярно заниматься плаванием, быстрой ходьбой. Ходить нужно каждый день, полезно будет пройти пешком пару остановок до дома или сходит в магазин и обратно.
Стараться избегать стрессовых ситуаций.
Ночной сон должен быть полноценным.
Отказаться от употребления вредной пищи, что поможет не только снизить содержание холестерина в крови, но избавиться от избыточного веса.
Запрещено есть продукты с избыточным содержанием соли, сахара и жира.
В рационе обязательно должны присутствовать каши и растительная пища – овощи и фрукты, молочные продукты.
Соблюдая перечисленные меры можно сохранить здоровье на долгие годы.
Источник


