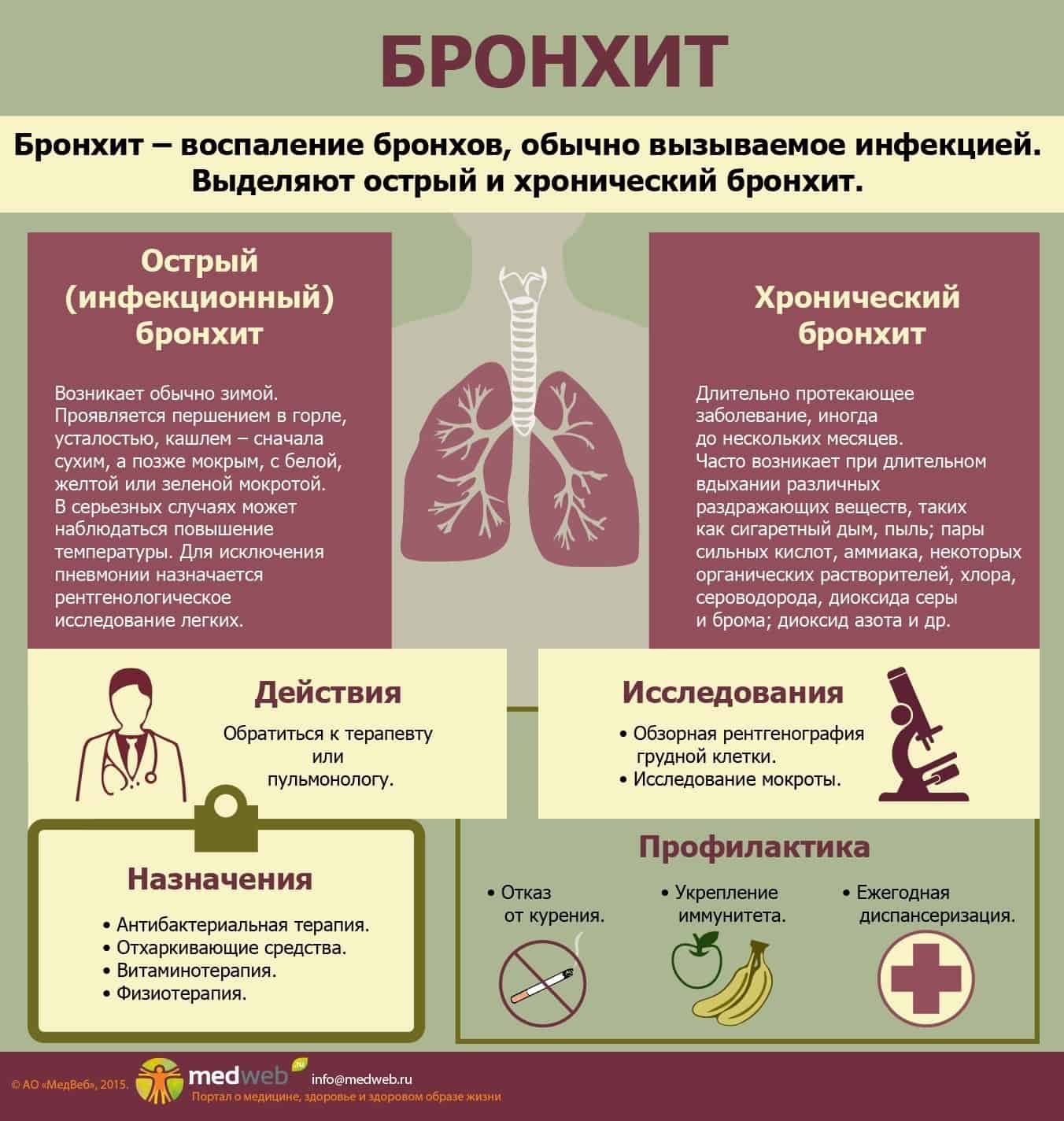
Неотложные состояния при бронхитах
Медицинская помощь при бронхите может потребоваться при наличии бронхоспазма. Это состояние больше характерно для детей, но иногда может встречаться и у взрослых.
Бронхоспазм – это угрожающее жизни сужение бронхов, при котором человек не способен выполнить полноценный вдох. Чаще всего этот вид осложнения встречается при хроническом бронхите, бронхиальной астме. Иногда может наблюдаться при аллергических реакциях, у лиц с наличием склонности к бронхоспазму.
Бронхоспазм при бронхите представляет непосредственную опасность для жизни, но он обратим. Во время приступа важна скорость реагирования самого больного и людей, которые его окружают в этот момент.

Слева — здоровый бронх, справа — при бронхоспазме.
Помощь должна быть максимально комплексной и ее оказание должно выполняться по современному стандарту. Чаще всего она включает медикаментозную профилактику и лечение.
Факторы, способствующие возникновению бронхоспазма
- аллергены различной природы;
- химические раздражители, дым, вещества, имеющие резкий и неприятный запах;
- раздражение слизистой бронха инородным телом (в т.ч. и во время врачебных манипуляций);
- наличие вирусного или бактериального заболевания бронхов;
- прием препаратов, провоцирующих бронхоспазм;
- применение некоторых средств для ингаляционного наркоза;
- обострение хронического заболевания – астмы, хронической обструктивной болезни легких;
- резкая смена температуры.
Механизм развития
Бронхоспазм – это рефлекторная реакция бронхов в виде сужения. Она проявляется в ответ на раздражение бронхиальной стенки. Мышечный слой стенки бронха сокращается и для расслабления необходимо применение медикаментозной терапии.
К спазму при бронхите добавляется отек, что сильнее усугубляет состояние больного, уменьшая просвет бронха. Это является самым опасным моментом, который требует оказания первой медицинской помощи согласно стандарту.
Симптоматика
 У больного затрудняется вдох и выдох, что заставляет его судорожно вдыхать. Но из-за сужения воздух не полностью выходит, накапливается в дыхательных путях, препятствуя таким образом поступлению нового воздуха в легкие. Об этом свидетельствуют следующие симптомы:
У больного затрудняется вдох и выдох, что заставляет его судорожно вдыхать. Но из-за сужения воздух не полностью выходит, накапливается в дыхательных путях, препятствуя таким образом поступлению нового воздуха в легкие. Об этом свидетельствуют следующие симптомы:
- чихание, чувство зуда, слизистые и обильные выделения из носа (при аллергическом бронхоспазме);
- чувство нехватки воздуха;
- ощущение тяжести в груди, которое провоцирует возникновение страха и паники;
- нарастающая одышка с затруднением вдоха, что может перейти в удушье;
- шумное и свистящее дыхание, которое может быть слышно и на расстоянии;
- появляется мучительный кашель, который зачастую непродуктивен;
- изменяется внешность больного: появляется бледность кожи, иногда даже синюшность губ или носогубного треугольника, так называемый акроцианоз;
- тахикардия, что возникает компенсаторно из-за нехватки воздуха;
- в работу включается вспомогательная дыхательная мускулатура: втягиваются межреберные промежутки, крылья носа при вдохе.
- больной принимает специфическую позицию: садится, упирается руками о колени, наклоняется слегка вперед.
При возникновении хотя бы одного из этих симптомов, следует незамедлительно обратиться за медицинской помощью.
Способы лечения
 Чем раньше будет произведено оказание медицинской помощи по стандарту, тем менее серьезные последствия после бронхоспазма ожидают больного.
Чем раньше будет произведено оказание медицинской помощи по стандарту, тем менее серьезные последствия после бронхоспазма ожидают больного.
- В первую очередь убирается провоцирующий фактор (аллерген).
- Больному придается полусидящее положение.
- Убирается тесная одежда, ремень, галстук.
Лечение бронхита с бронхоспазмом проводится под контролем врача. Лучше всего расслабляют бронхи и убирают бронхоспазм – Сальбутамол и Вентолин. Подойдут ультразвуковые ингаляционные методы лечения в комбинации с противовоспалительными гормональными препаратами и бронхолитиками (препараты, которые расслабляют мышечную стенку бронха) – Атровентом, Флутиказоном, Беклометазоном.
Согласно стандарту при тяжелом бронхоспазме должен в первую очередь вводиться Адреналин или Преднизолон. Эти препараты быстрее всего купируют приступ, но их введение должно выполняться строго под наблюдением врача, так как они требуют расчета дозировки.
Ко всему вышеперечисленному лечению добавляются препараты, способствующие разжижению и выведению мокроты (муколитики и отхаркивающие средства) – Лазолван, Амбробене, Амброксол, Флуимуцил. Их введение начинают через 15-20 минут после бронхорасширяющих препаратов.
Важным в терапии бронхоспазма при бронхите является теплое и обильное питье, которое способствует скорейшему снятию спазма, но оно назначается после приема всех необходимых лекарственных препаратов.
Помните, что при возникновении бронхоспазма требуется срочное оказание больному медицинской неотложной помощи, так как это угрожающее жизни состояние, что может потребовать по стандарту даже реанимационного наблюдения и лечения (особенно если пациент нуждается в кислородотерапии).
Важной является профилактика бронхита и его рецидивов для снижения риска повторного возникновения бронхоспазма, в чем Вам поможет квалифицированный врач-пульмонолог.
Советуем почитать: Методы для отхождения мокроты при бронхите
Видео: Бронхит, бронхит у детей, острый бронхит у детей
Источник
При остром необструктивном бронхите, протекающем без осложнений, требуется проведение плановой медицинской работы. К ней относятся первичное обследование специалистом, инструментальные и лабораторные исследования, лечение и контроль его эффективности. За неотложной медицинской помощью обычно обращаются при остром обструктивном бронхите и обострениях хронической форме этого заболевания с выраженными явлениями обструкции. В ряде случаев можно избежать вызова врача и госпитализации, купировав бронхоспазм и нормализовав дыхание с помощью быстродействующих бронхолитиков.
При острой бронхиальной обструкции с прогрессирующей дыхательной недостаточностью необходимо вмешательство врачей. Существуют рекомендации для самих больных и их близких, а также стандарт медицинской помощи при явлениях бронхиальной обструкции. Особенно опасно нарушение проходимости дыхательных путей в детском возрасте. При развитии бронхиальной обструкции у ребенка необходимо скорейшее обращение за медицинской помощью. Принципы ее оказания взрослым такие же, но шире набор препаратов, которые можно применять, и увеличивается дозировка.

Бронхобструктивный синдром у детей
Бронхообструктивный синдром у детей может быть связан с разными причинами:
- острый инфекционный обструктивный бронхит;
- острый бронхиолит;
- попадание инородного тела в дыхательные пути;
- бронхиальная астма.
Стандарт требует вначале установить причину обструкции и оценить степень тяжести дыхательной недостаточности. Принимается во внимание ясность сознания, физическая активность, частота дыхания и пульса, участие в дыхании вспомогательной мускулатуры, внешний вид кожных покровов. Стандарт предполагает такую последовательность оказания медицинской помощи при дыхательной недостаточности 1 степени:
- Ингаляционное введение бронхолитиков (Беродуал, Пульмикорд, Сальбутамол, Беротек, Атровент) посредством спейсера, маски или небулайзера.
- При отсутствии эффекта или невозможности проведения ингаляции — струйное или капельное внутривенное введение Эуфиллина.
- Ингаляции отхаркивающих препаратов (Лазолван, Бромгексин, АЦЦ) для улучшения бронхиального дренажа, постуральный дренаж, вибромассаж грудной клетки.
Если диагностируется более тяжелая дыхательная недостаточность, неотложная помощь должна также включать в себя такие меры:
- оксигенотерапия (дыхание увлажненным кислородом через ингаляционную маску или введенный в носовые ходы катетер);
- пероральное или парентеральное введение преднизолона;
- при выраженной отечности — капельница с гидрокортизоном;
- инфузии глюкозо-солевых растворов для поддержания объема крови и разжижения мокроты.
Препараты для ингаляций дозируются в соответствии с возрастом, для внутривенного введения — по весу. Детей до года, у которых обструкция обычно развивается на фоне острого бронхиолита, сразу госпитализируют. При остром обструктивном бронхите подлежат немедленной госпитализации дети младше 6 лет. Дети старшего возраста должны быть госпитализированы, если после проведения 2 этапов неотложных мероприятий эффект отсутствует, через 40 минут сохраняется выраженность симптомов. При развитии дыхательной недостаточности 3 степени пациента необходимо перевести из отделения общей терапии или острых респираторных инфекций в реанимацию и провести ИВЛ.
Стандарт устанавливает разные сроки оказания медицинской помощи детям разного возраста:
- первого года жизни — на протяжении 10—15 минут;
- 2—3 лет — в течение 30—40 минут.
Купирование бронхоспазма у взрослых
Взрослым пациентам первая помощь при обструктивном бронхите, сопровождающемся бронхоспазмом, может быть оказана в домашних условиях, собственными силами.
Нужно знать признаки бронхоспазма:
- ощущение тяжести в груди и нехватки воздуха;
- прогрессирующая одышка;
- свистящее дыхание, слышное дистанционно;
- бледность, синюшность кожи;
- мучительный кашель;
- учащенное дыхание, тахикардия;
- заметные движения вспомогательной мускулатуры при дыхании;
- вынужденная поза больного (сидя, с наклоном корпуса вперед и упором рук о колени).

Стандарт, по которому должна оказываться первая доврачебная помощь, таков:
- при аллергическом характере заболевания устранить провоцирующий фактор;
- обеспечить приток воздуха, открыть окно в помещении;
- придать больному положение полусидя;
- расстегнуть тесную одежду, убрать аксессуары, препятствующие дыханию.
Затем необходимо применение медикаментозных препаратов:
- ингаляция бронхолитиков (Сальбутомол, Вентолин, Атровент);
- при тяжелом бронхоспазме — внутривенное введение адреналина или преднизолона под контролем врача;
- через 15—20 минут после бронхорасширяющих — ингаляция отхаркивающими препаратами и муколитиками (Амброксол, Флуимуцил).
После купирования приступа больному необходимо обильное теплое питье. При бронхите бронхоспазм обычно длится несколько минут и не переходит в удушье, а при бронхиальной астме может растянуться на несколько часов и даже дней и в тяжелых случаях представляет угрозу для жизни. Стандарт неотложных мероприятий при легком приступе астмы в общих чертах такой же, как при явлениях бронхиальной обструкции на фоне бронхита. В случаях тяжелого течения приступа применяется другой алгоритм, необходима госпитализация.
Источник
Острый
бронхит (ОБ)
– острое воспаление бронхов, преимущественно
инфекционного происхождения, продолжающееся
до 1 месяца и сопровождающееся:
увеличением
бронхиальной секреции,кашлем,
отделением мокроты,а
при поражении мелких бронхов – развитием
одышки.
Этиология
Факторы
риска — инфекционные заболевания –
грипп и другие респираторные вирусные
инфекции,
-очаги
хронической инфекции в носоглотке
(хронический тонзиллит, синусит),
—
аллергические заболевания (бронхиальная
астма, аллергический ринит),
-курение
(в т.ч. пассивное),
-иммунодефицитные
состояния,
-алкоголизм,
пожилой и детский возраст и др.
Заболевание
может развиться также под влиянием:
—
физических факторов (переохлаждение,
вдыхание холодного или горячего воздуха)
—
химических повреждающих агентов
(вдыхание полютантов, хлора, окислов
азота и других токсических веществ).
Наиболее
частые причины:
вирусы
(вирусы гриппа А и В, парагриппа,
риновирусы, коронавирусы и
респираторно-синцитиальные вирусы)бактериальные
возбудители (-> инфекции бронхолегочной
системы -> этиологический фактор ОБ
у лиц с угнетенным иммунитетом и у
детей).
Патогенез
(механизм
возникновения и развития)Этиологические
факторы, инициирующие воспалительный
процесс в бронхах, вызывают повреждение
бронхиального эпителия
– его цитолиз, дегенерацию и слущивание.
Развивающиеся нарушения
микроциркуляции
и повреждение
нервных клеток
способствуют прогрессированию воспаления
и присоединению вторичной бактериальной
инфекции.
Патологическая
анатомияПри
ОБ слизистая оболочка бронхов отечная,
с наличием слизистой, слизисто-гнойной
или гнойной жидкости на поверхности.
При тяжелых формах заболевания нередко
наблюдаются кровоизлияния в слизистую
оболочку.
Клиническая
картина
Поскольку
преобладающей причиной ОБ является
респираторная вирусная инфекция, его
симптоматика наслаивается на клинику
ОРВИ.
К
основным клиническим проявлениям ОБ
относятся:
•
симптомы интоксикации (недомогание,
озноб, субфебрилитет, боли в грудной
клетке и мышцах);
• кашель, сначала
сухой (или с отделением небольшого
количества слизистой мокроты, приобретающий
у некоторых пациентов надсадный,
мучительный характер), затем продуктивный,
со слизисто-гнойной мокротой;
•
одышка;
• везикулярное (везикуляр-пузырьки)
дыхание с удлиненным выдохом, диффузные
сухие свистящие и жужжащие хрипы,
разнокалиберные влажные хрипы,
выслушиваемые при
аускультации;
•
при одновременном поражении глотки и
гортани – симптомы фарингита и ринита.
Лечение
Лечение
ОБ направлено на:
устранение
симптомов поражения дыхательных путей
в максимально короткие сроки (облегчение
тяжести кашля, уменьшение его
продолжительности),снижение
степени выраженности клинических
проявлений интоксикации,предупреждение
развития осложнений,восстановление
нормальной жизнедеятельности и
трудоспособности.
Лечение ОБ
предусматривает соблюдение охранительного
режима (пребывание в тепле, предупреждение
резких смен температуры окружающей
среды) и симптоматическую медикаментозную
терапию.
Эффективность общепринятого
назначения при ОБ немедикаментозных
методов лечения (обильное питье,
отвлекающие процедуры – горчичники
на область грудины и межлопаточное
пространство, парафиновые или грязевые
аппликации, круговые банки) до
настоящего времени с позиций доказательной
медицины не изучена.
При
неосложненном течении ОБ целесообразно
симптоматическое назначение
следующих
групп лекарственных препаратов:
•
противокашлевые средства;
• отхаркивающие
и муколитические препараты;
•
нестероидные противовоспалительные
препараты.
Учитывая преимущественно
вирусную этиологию ОБ, обосновано
применение противовирусных препаратов.
Назначение
данных препаратов в течении 48 часов
после манифестации симптоматики вирусной
инфекции способствует уменьшению
тяжести и продолжительности заболевания.
Антибактериальные препараты при ОБ,
как правило, не показаны, за исключением
случаев, когда имеются убедительные
данные в пользу бактериальной инфекции.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Бронхиты
Острый бронхит (простой)
Острый бронхит (простой) – острое воспаление слизистой оболочки бронхов различной этиологии, протекающее без признаков бронхиальной обструкции. Острый бронхит у детей является обычно одним из проявлений острых респираторно-вирусных инфекций: аденовирусной, парагриппа, РС-инфекции и др. Причиной его возникновения могут быть также различные вирусно-микробные ассоциации, реже – одна бактериальная инфекция (стрептококки, стафилококки, гемофильная палочка и др.).
Бронхитами чаще болеют дети, имеющие склонность к аллергии, а также в семьях, в которых родители курят.
При остром бронхите наблюдаются отек и гиперемия слизистой оболочки бронхов, гиперсекреция с образованием слизистого или слизисто-гнойного секрета. Отек слизистой и вязкий секрет могут вызвать нарушение бронхиальной проходимости и способствовать формированию ателектазов и развитию пневмонии. Воспаление бронхов нередко сочетается с воспалением трахеи и развитием острого трахеита.
Клиника. Основной симптом бронхита – кашель, в начале заболевания грубый, сухой, навязчивый. На 2-й неделе болезни кашель становится влажным, начинает отделяться тягучая слизистая мокрота, которая затем может быть слизисто-гнойной. К концу 2-й недели кашель постепенно проходит. В первые дни болезни может наблюдаться легкое недомогание, субфебрильная температура – в течение 2–3 дней.
При трахеобронхите дети жалуются на першение в горле, жжение, боли за грудиной. Длительный кашель (до 4–6 недель) без других симптомов характерен для трахеита.
При бронхите перкуторные изменения в легких обычно не определяют, при аускультации на фоне жесткого дыхания выслушиваются сухие и влажные крупно– и среднепузырчатые хрипы с обеих сторон, количество и локализация которых меняются после форсированного дыхания и кашля. Симптомы дыхательной недостаточности отсутствуют.
При рентгенографии выявляется усиление легочного рисунка в прикорневых и нижнемедиальных зонах, обусловленное усилением кровотока и лимфотока в легких. Рентгенологические изменения обычно держатся на 7–14 дней дольше клинических проявлений бронхита.
Длительное течение бронхита (более 2 недель) диктует необходимость подумать об инородном теле в бронхе, пороке развития бронхов и др.
Повторное заболевание бронхитом 3–4 раза в течение года свидетельствует о рецидивирующем его течении.
Лечение. Для разжижения и лучшего отхождения мокроты применяют отхаркивающие средства: мукалтин по 1/2–1 таблетке 3–4 раза в день (таблетки по 0,05 г); бромгексин по 1/2–1 таблетке 3 раза в день (таблетки по 0,04 г); амброксол (таблетки по 30 мг) – детям до 2 лет по 7,5 мг 2 раза в день, 2–5 лет – 7,5 мг 3 раза в день, 5–12 лет – 15 мг 2–3 раза в день; пертуссин по 1/2–1 чайной ложке–1 десертной ложке 3 раза в день; грудной эликсир, нашатырно-анисовые капли – столько капель на прием, сколько ребенку лет, 3–4 раза в день; детская микстура от кашля и др. Назначают обильное питье (чай, молоко с содой, боржоми комнатной температуры, фруктовые морсы), тепловые процедуры (ванны, горчичники). Воздух в комнате, где находится больной, должен иметь повышенную влажность.
Подавление кашля не всегда целесообразно, так как это затрудняет отделение мокроты. В то же время сухой, мучительный кашель желательно подавить. С этой целью используют препараты, подавляющие кашлевой рефлекс, – либексин (таблетки по 0,1 г) по 1/4–1/2–1 таблетке 3 раза в день; кодеин в дозе 2 мг/кг/сут или препараты, содержащие в своим составе кодеин: синекод (сироп, содержит 0,8 мг/л кодеина) по 1/2–1–2 чайные ложке, 1 столовой ложке 3 раза в день; терпинкод (таблетки, содержат 0,008 г кодеина); коделак (таблетки, содержат 0,008 г кодеина + трава термопсиса + корень солодки + гидрокарбонат по 0,02 г) – по 1/4–1/2–1 таблетке 1–3 раза в день.
Антибиотики назначают только при тяжелом течении заболевания, угрозе развития осложнений у детей раннего возраста. Чаще используют макролиды – макропен и др.
Для лечения бронхита, особенно у часто болеющих детей, можно применить бронхомунал П, содержащий в 1 капсуле 3,5 мг лиофилизированного лизата наиболее часто встречающихся возбудителей инфекции дыхательных путей. Он является иммуномодулятором, стимулирует естественные механизмы защиты организма от инфекции дыхательных путей, повышает неспецифический и специфический иммунитет. Применяется для лечения бронхита, тонзиллита, ларингита по 1 капсуле утром натощак. Детям старше 12 лет назначают бронхомунал (1 капсула содержит 7 мг препарата) 1 раз в день. Курс лечения – 10–14 дней.
Обструктивный бронхит
Обструктивный бронхит – разновидность острого бронхита, протекающего с выраженным синдромом бронхообструкции. Причиной его возникновения могут быть инфекционные возбудители (бактерии, вирусы – особенно РС-инфекция), аллергические заболевания.
Нарушение бронхиальной проходимости обусловлено воспалением, отеком слизистой оболочки бронхов, гиперсекрецией, скоплением в бронхах мокроты, суживающей их просвет. Возможен и рефлекторный спазм мышц бронхов, еще больше увеличивающий их обструкцию. Задержка воздуха в легких приводит к возникновению эмфиземы.
У 28 % больных обструктивный бронхит трансформируется в бронхиальную астму.
Клиника. Характерно появление шумного дыхания с затрудненным выдохом, приступообразного, часто возникающего ночью кашля, вначале сухого, навязчивого, затем влажного, с отделением густой, прозрачной мокроты. В начале болезни возможны повышение температуры тела, общее недомогание. В легких перкуторный звук коробочный, выслушиваются сухие и разнокалиберные влажные хрипы, локализация которых меняется после кашля. При исследовании функции внешнего дыхания определяется обструктивный тип нарушения вентиляции.
Лечение. Такое же, как при остром бронхите, но с дополнительным использованием бронхолитиков и антигистаминных препаратов.
Назначается кленбутерол (таблетки по 20 мкг; сироп 5 мл–5 мкг) – бронхолитик для купирования и профилактики бронхоспазма. Разовые дозы детям до 4 лет – 5 мкг, 4–6 лет – 10 мкг, 6–14 лет – 10–20 мкг 2 раза в день.
Эреспал оказывает противовоспалительное, спазмолитическое действие. Применяется при кашле с мокротой в дозе детям до 10 кг массы тела – 2–4 чайные ложки, более 10 кг – 2–4 столовые ложки в день.
Для снятия бронхоспазма можно применять сальбутамол (таблетки по 2 и 4 мг) детям 2–6 лет – 1–2 мг 3 раза в день, 6–12 лет – 2 мг 3–4 раза в день; эуфиллин (таблетки по 0,15 г) детям до 6 лет – по 1/5–1/3 таблетки, 6–12 лет – 1/2–1 таблетка 2–4 раза в день (7–10 мг/кг/сут).
Из антигистаминных препаратов предпочтение отдается кларитину (таблетки по 0,01 г; сироп 5 мл–0,005 г), назначают 1 раз в сутки детям 12 лет по 1 таблетке или 2 чайные ложки сиропа, от 2 до 12 лет при массе тела до 30 кг – по 1/2 таблетки или 1 чайной ложке сиропа, более 30 кг – по 1 таблетке или 2 чайные ложки сиропа.
При использовании супрастина, пипольфена или тавегила необходимо помнить, что они обладают атропиноподобным эффектом, сушат слизистую оболочку дыхательных путей, поэтому их можно назначать на короткое время (4–6 дней).
Рецидивирующий бронхит
Рецидивирующий бронхит – заболевание, характеризующееся повторными бронхитами более 3–4 раз в год, без необратимых изменений в бронхах. Чаще возникает у детей, имеющих хроническое воспаление носоглотки, придаточных пазух носа, тонзиллит. Рецидивы бронхита имеют затяжное течение.
В этиологии болезни имеют значение частые респираторные заболевания ребенка (3–4 и более в год), наличие бактериальной аллергии, неблагоприятные экологические условия, недостаточный иммунитет.
Клиника. Рецидивы бронхита обычно возникают в весенне-осеннее время, после ОРЗ. Выделяют два варианта течения заболевания: необструктивный и обструктивный, который чаще развивается у детей с различными проявлениями аллергии.
О рецидиве бронхита свидетельствует упорный, продолжительный кашель. Физикальные данные скудны. Перкуторные изменения могут отсутствовать, выслушиваются жесткое дыхание, рассеянные непостоянные хрипы, сухие и/или влажные, в небольшом количестве.
В анализе крови патологических изменений обычно нет. При рентгенологическом исследовании отмечаются усиление бронхососудистого рисунка, расширение корней легких. При обструктивном варианте – повышение прозрачности легких.
При бронхоскопическом исследовании обнаруживают катаральный или катарально-гнойный эндобронхит.
Лечение. В период обострения такое же, как острого бронхита. Показано применение бронхомунала П или бронхомунала в качестве лечебного средства, а также для профилактики рецидивов – по 1 капсуле в сутки в течение 10 дней каждого месяца на протяжении 3 месяцев. Тщательное лечение хронических заболеваний носоглотки, тонзиллита. Профилактика ОРЗ.
Данный текст является ознакомительным фрагментом.
Следующая глава >
Источник