Назовите факторы риска при развития атеросклероза
Научной концепцией предупреждения сердечно-сосудистых заболеваний, связанных с атеросклерозом, стала концепция факторов риска. Причины возникновения ССЗ пока неясны, однако были выявлены факторы риска, под которыми понимают характеристики, способствующие развитию и прогрессированию заболевания. Среди многочисленных факторов риска ССЗ основными считаются три: курение, дислипидемия и артериальная гипертония.
После появления у человека признаков ССЗ, связанных с атеросклерозом, факторы риска продолжают действовать, способствуя прогрессированию заболевания, и ухудшают прогноз. Поэтому коррекция факторов риска у больных с ИБС должна быть составной частью тактики лечения. В практической деятельности часто приходится иметь дело с пациентами, у которых одновременно имеется несколько факторов риска и более.
В настоящее время разработаны прогностические коэффициенты, позволяющие на основании уровня факторов риска определять риск заболеваемости и смертности от ССЗ на 5-10 лет вперед для больших популяций.
Различают модифицируемые и немодеифицируемые факторы риска (ФР) развития атеросклероза (табл. 1).
Таблица 1. Факторы риска развития атеросклероза

К основным факторам риска атеросклероза относят: артериальную гипертензию, курение, увеличение содержания липидов в сыворотке крови, сахарный диабет (СД), ожирение, депрессию, принадлежность к мужскому полу, наличие в семейном анамнезе случаев раннего атеросклероза.
Предполагаемыми факторами риска являются гиподинамия и старение. У женщин в постменопаузе распространенность клинических проявлений атеросклероза возрастает и приближается к показателям, характерным для мужчин соответствующей возрастной группы. При наличии нескольких факторов их воздействие синергично.
Гиперлипидемия — основной фактор атеросклероза. В многочисленных исследованиях доказано, что между повышенными уровнями в плазме крови общего ХС, холестерина ЛПНП и риском развития атеросклероза и ИБС имеется четкая положительная корреляция, тогда как с уровнем ХС ЛПВП корреляция отрицательная. Для практических целей часто исследуют только уровень общего ХС. Согласно последним международным рекомендациям, показатели его в пределах 5,0 ммоль/л считается нормальными у лиц без признаков ИБС и факторов его риска.
Артериальная гипертензия. Значение повышенного артериального давления (АД), как фактора риска ИБС, инсульта и сердечной недостаточности, убедительно доказано в многочисленных исследованиях. АГ считают ведущим фактором риска прогрессирования атеросклероза. Роль этого фактора риска еще больше возрастает, если учесть, что 40% населения страдает повышенными цифрами АД. Известно, что риск развития повторного инфаркта у лиц с АГ отмечается в 5 раз, а мозгового инсульта в 7 раз чаще по сравнению с пациентами без АГ. Следует поддерживать АД у пациентов на уровне менее 140/90 мм рт. ст. Недостаточно активное лечение гипертонии с неполным гипотензивным эффектом — наиболее частый просчет в действиях практического врача.
Табакокурение. Связь курения с развитием ИБС общеизвестна. Курение влияет как на развитие атеросклероза, так и на процессы тромбообразования. Продукты табакокурения обладают вазоспастическим действием, нивелируя тем самым действие лекарственных препаратов.
Следует убедить больного в необходимости отказа от курения или хотя бы на первом этапе уменьшить число выкуренных сигарет в сутки. Отмечено, что большая часть больных продолжает курить уже через несколько дней после острого инфаркта миокарда.
Поэтому важна разъяснительная работа среди курильщиков, психологическая поддержка окружающих, ограждение от «пассивного курения». В трудные периоды прекращения курения — первые недели, месяцы — следует рекомендовать проведение никаотинозаместительной терапии (жевательные резинки и пластыри с никотином). Эффективна иглорефлексотерапия. Курсы лечения повторяют при появлении желания курить.
Сахарный диабет. Оба типа СД заметно повышают риск развития ИБС, инсульта и заболеваний периферических сосудов. Повышение риска связано как с самим СД, так и с большей распространенностью других факторов риска у этих пациентов. Для снижения риска развития сосудистых осложнений у больных СД необходимы нормализация углеводного обмена и коррекция других факторов риска, в основном АГ и дислипидемии.
Избыточная масса тела повышает риск развития ИБС и других заболеваний, связанных с атеросклерозом. Ожирение увеличивает общую смертность и смертность от ССЗ в 1,5-2 раза. Она повышает риск не только ИБС, но и АГ, сахарного диабета 2-го типа, сердечной недостаточности, инсульта и других заболеваний.
Индекс массы тела менее 25 кг/м2 классифицируется как идеальный вес, 25-29 — повышенный вес, 30-34 — I степень ожирения, 35-39 — II степень, 40 кг/м2 и выше — III степень ожирения. Более опасно абдоминальное ожирение (окружность талии для мужчин более 94 см и для женщин — более 80 см). Отношение окружности талии к окружности бедра у мужчин больше 1,0 и у женщин больше 0,85 является более точным показателем центрального типа ожирения.
Гиподинамия. У лиц с низкой физической активностью ССЗ развиваются в. 1,5-2,5 раза чаще, чем у людей, ведущих физически активный образ жизни. Для профилактики атеросклероза, ССЗ и укрепления здоровья наиболее подходят физические упражнения, предусматривающие регулярные ритмические сокращения больших групп мышц: быстрая ходьба, езда на велосипеде, бег трусцой, плавание, ходьба на лыжах и др. Частота занятий физическими упражнениями должна быть 4-5 раз в неделю, продолжительность занятий — 30-40 мин.
Психосоциальные факторы. Развитию и/или прогрессированию ССЗ способствуют такие факторы, как длительная депрессия, тревога, отсутствие социальной поддержки, невозможность обеспечить выполнение работы при высоких требованиях. Роль психогенного фактора и депрессии в развитии ССЗ и смертности подтверждает повышение ее в период развала СССР и во время дефолта (1998 г.).
Злоупотребление алкоголем. Зависимость между употреблением алкоголя и смертностью от ИБС имеет U-образный характер: у непьющих и особенно много пьющих риск выше, чем у пьющих умеренно (до 30 г в день в пересчете на чистый этанол).
Нестеров Ю.И.
Опубликовал Константин Моканов
Источник
Атеросклероз –
это распространенное прогрессирующее
заболевание, поражающее крупные и
средние артерии в результате накопления
в них холестерина, приводящее к нарушению
кровообращения.
В экономически
развитых странах атеросклероз является
самой частой причиной заболеваемости
и общей смертности.
Функции
холестерина:
холестерин
— строительный материал для стенок
клеток организма;входит
в состав гормонов, витаминов, без которых
невозможно нормальное существование
человека.
нарушения
липидного (жирового) обмена;наследственный
генетический фактор;состояние
сосудистой стенки.
Факторы
риска:
Модифицируемые:
1.Образ
жизни:
— гиподинамия,
— злоупотребление жирной, богатой
холестерином пищей,
—
особенности личности и поведения –
стрессовый тип характера,
— злоупотребление алкоголем,
— курение.
2. Артериальная гипертензия,
артериальное давление 140/90мм.рт.ст. и
выше.
3. Сахарный диабет, уровень глюкозы
в крови натощак более 6ммоль/л.
4.
Гиперхолестеринемия (повышение уровня
холестерина в крови).
5. Абдоминальное
ожирение (объем талии у мужчин более102см
и более 88см у женщин).
Немодифицируемые:
1.
Возраст: мужчины старше 45 чет и женщины
старше 55 лет или с ранней менопаузой.
2.
Мужской пол (мужчины раньше женщин на
10 лет заболевают атеросклерозом).
3.
Наличие в семейном анамнезе случаев
раннего атеросклероза. Семейные
гиперхолестеринемии, имеющие генетическую
основу. Инфаркт миокарда, инсульт,
внезапная смерть у ближайших родственников
в возрасте до 55 лет мужчины и 65 лет
женщины.
Патогенез:
до
70% холестерина в организме синтезируется
в печени, остальная часть поступает с
пищей;в
организме холестерин находится не
в свободном состоянии, а входит в состав
липопротеинов (комплексные соединения
белка и жиров) которые переносят его
по кровотоку из печени в ткани, а при
избытке холестерина – из тканей обратно
в печень, где лишний холестерин
утилизируется. В случае нарушения этого
процесса и развивается атеросклероз.Начальные
изменения в стенке артерий большого и
среднего калибра возникают в молодом
возрасте и эволюционируют до
фиброаденоматозных бляшек, которые
часто развиваются после 40 лет.Атеросклеротическое
поражение сосудов имеет место уже у
лиц до 20 лет в 17% случаев, до 39 лет в 60%
случаев, а в 50 лет и старше в 85% случаев.В
середину артериальной стенки проникают
холестерин, фибрин и другие вещества,
которые в дальнейшем образуют
атеросклеротическую бляшку.Под
действием избытка холестерина бляшка
увеличивается, и возникают препятствия
для нормального тока крови через сосуды
в месте сужения.Уменьшается
приток крови, развивается воспалительный
процесс, образуются и могут оторваться
тромбы, с опасностью закупоривания
жизненно важных сосудов, прекращения
доставки крови в органы.
Симптомы атеросклероза:
Отложение
холестерина в стенке артерий сопровождается
компенсаторным ее выбуханием наружу,
благодаря этому длительное время явные
симптомы атеросклероза отсутствуют.С
течением времени происходит трансформация
атеросклеротической бляшки от стабильной
до нестабильной: возникают трещины и
разрывы бляшки.На
поверхности атеросклеротической
бляшки образуются тромбы – формируется
атеротромбоз, ведущий к прогрессирующему
сужению сосудов. Происходит нарушение
кровообращения в органах и тканях,
появляются клинические симптомы,
заметные для пациента.
В
зависимости от локализации в сосудистой
системе, атеросклероз является основой
таких заболеваний:
1. Ишемическая
болезнь сердца (стенокардия, инфаркт
миокарда, внезапная сердечная смерть,
аритмии, сердечная недостаточность).
2. Цереброваскулярные
заболевания (транзиторная ишемическая
атака, ишемический инсульт).
3. Атеросклероз
артерий нижних конечностей (перемежающая
хромота, гангрена стоп и голеней).
4. Атеросклероз
аорты.
5. Атеросклероз
почечных артерий.
6. Атеросклероз
мезентериальных артерий (инфаркт
кишечника).
Атеросклероз
коронарных артерий
проявляется стенокардией, развитием
инфаркта миокарда, сердечной
недостаточностью. Все формы ишемической
болезни сердца протекают на фоне
атеросклероза. На кардиальные проявления
атеросклероза приходится примерно
половина всех атеросклеротических
поражений.
Атеросклероз
аорты
часто проявляется после 60 лет.
При
атеросклерозе
грудного отдела аорты
появляются интенсивные жгучие
боли за грудиной, отдающие в шею, спину,
верхнюю часть живота. При физической
нагрузке и на фоне стресса боль
усиливается. В отличие от стенокардии
боль продолжается сутками, периодически
усиливаясь и ослабевая. Могут
появиться нарушения глотания, охриплость
голоса, головокружения, обморочные
состояния.
Для
атеросклероза
брюшного отдела аорты
характерны боли в животе, вздутие живота,
запоры.
При
атеросклеротическом
поражении бифуркации аорты
(место разделения аорты на ветви)
развивается синдром Лериша с такими
проявлениями как: перемежающаяся
хромота, похолодание нижних конечностей,
импотенция, язвы пальцев стоп. Грозным
осложнением атеросклероза аорты является
аневризма (расслоение) и разрыв аорты.
Атеросклероз
мезентериальных сосудов
проявляется резкими, жгучими, режущими
болями в животе во время приема пищи,
продолжающаяся 2-3 часа, вздутием живота,
нарушением стула.
Для
атеросклероза
почечных артерий
характерно стойкое повышение артериального
давления, изменениями в анализе мочи.
Атеросклероз
периферических артерий
проявляется слабостью и повышенной
утомляемостью мышц ног, ощущением
зябкости в конечностях, перемежающейся
хромотой (боль в конечностях появляется
во время ходьбы, вынуждает больного
остановиться).
Соседние файлы в предмете Факультетская терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Атеросклероз: факторы риска, профилактика
Атеросклероз— это хроническое заболевание кровеносных сосудов, при котором на внутренней стенке артерий откладываются холестерин и другие жиры в форме налетов и бляшек, а сами стенки уплотняются и теряют эластичность. Сосуды постепенно становятся твёрдыми из-за оседания жиров и извести на стенках, лишаются упругости и, как следствие, сужаются, что, как известно, снижет доступ крови к органам. В конце концов сосуд может полностью закрыться. А когда этому сопутствует нарушение свертываемости крови, то появляется склонность к тромбозам и возникают ишемические повреждения органов.
В развитии и прогрессировании атеросклероза играют роль факторы риска:модифицируемые (которые можно устранить или откорректировать)
и не модифицируемые (изменить их нельзя).
К модифицируемым факторам относят:
1.Образ жизни:гиподинамия,злоупотребление жирной, богатой холестерином пищей,особенности личности и поведения – стрессовый тип характера, злоупотребление алкоголем, курение.
2. Артериальная гипертензия, артериальное давление 140/90мм.рт.ст. и выше.
3. Сахарный диабет, уровень глюкозы в крови натощак более 6ммоль/л.
4. Гиперхолестеринемия (уровнь холестерина в крови более 5 ммоль/л).
5. Абдоминальное ожирение (объем талии у мужчин более102см и более 88см у женщин).
К не модифицируемым факторам относят:
1. Возраст: мужчины старше 45 чет и женщины старше 55 лет или с ранней менопаузой.
2. Мужской пол (мужчины раньше женщин на 10 лет заболевают атеросклерозом).
3. Наличие в семейном анамнезе случаев раннего атеросклероза. Семейныегиперхолестеринемии, имеющие генетическую основу. Инфаркт миокарда, инсульт, внезапная смерть у ближайших родственников в возрасте до 55 лет мужчины и 65 лет женщины.
Симптомы атеросклероза
Сосудистые изменения чаще локализируются в аорте, сердечных, мозговых, почечных артериях и артериях конечностей, чаще нижних. Картина болезни и жалобы больного зависят от поражения тех или иных артерий.Так атеросклероз коронарных артерий (сосудов сердца) очень часто проявляется в форме стенокардии, инфаркта. В основе патологического процесса, т.е. заболевания, лежит нарушение соответствия между потребностью сердца в кровоснабжении и его реальным осуществлением. Нередко тяжелые формы атеросклероза аорты могут протекать бессимптомно. У больного могут возникать давящие или жгучие боли за грудиной, отдающие в обе руки, шею, спину, верхнюю часть живота. Но в отличие от стенокардии эти боли держатся длительно, то усиливаясь, то ослабевая.
При поражении почечных сосудов наступает тяжелая артериальная гипертония. Атеросклероз артерий головного мозга проявляется снижением работоспособности (особенно умственной), снижением памяти, активного внимания, быстрой утомляемостью. Со временем появляется головокружение, бессонница, больные становятся суетливыми, навязчивыми, придирчивыми. У них снижается интеллект. Осложнением атеросклероза мозговых артерий является нарушение мозгового кровообращения кровоизлияния (инсульт), тромбозы. Атеросклероз артерий конечностей, чаще нижних, проявляется в икроножных мышцах при ходьбе («перемежающаяся хромота»). Появляются зябкость и похолодание конечностей. Таким образом, атеросклероз приводит к развитию большинства современных «болезней цивилизации».
При подозрении на атеросклеротические изменения показана консультация специалистов:кардиолога (при ишемической болезни сердца); окулиста (атеросклероз сосудов глазного дна);невролога (церебральный атеросклероз);нефролога (атеросклероз почечных артерий);сосудистого хирурга (атеросклероз сосудов нижних конечностей, аорты).Для уточнения степени атеросклеротического поражения могут быть назначены дополнительные инструментальные методы исследования: электрокардиография, ангиография, коронарография, внутрисосудистое ультразвуковое исследование, дуплексное и триплексное сканирование, магнитно-резонансная томография и другие.
Профилактика атеросклероза
Антиатеросклеротическая диета.Рекомендации по соблюдению диеты даются всем пациентам с учетом уровня холестерина и других факторов риска: ожирения, артериальной гипертензии, сахарного диабета. Пищевой рацион должен быть разнообразным, в соответствии с культурными традициями пациента. Калорийность суточного рациона должна быть достаточной для достижения и поддержания нормального веса.
Потребление общего жира не должно превышать 30% калорийности пищевого рациона.Рекомендуется ограничить потребление животных жиров (масло, сливки, мясо, сало), заменяя их растительными жирами. Ежедневное потребление свежих овощей и фруктов должно составлять не менее 500г в сутки.
Рекомендуется потребление нежирного мяса и птицы без кожи, кисломолочные продукты, нежирный творог, хлеб зерновой, с отрубями, продуктов, обогащенных ненасыщенными жирными кислотами (морская и океаническая рыба – лосось, скумбрия, тунец и др.). Ограничение потребления поваренной соли до 6г в сутки, что соответствует 1 чайной ложке. Соблюдение диеты позволяет снизить уровень холестерина до 10%.
Отказ отупотребление алкоголя.
Безопасное для здоровья потребление алкоголя (не более 20-30 мл чистого этанола в сутки для мужчин и не более 20 мл в сутки – для женщин)допустимо только для практически здоровых лиц.Употребление 5 порций алкоголя (60г в сутки) повышает риск кардиоваскулярных осложнений на 65%.
Нормализация показателей массы тела. Избыточная масса тела и ожирение, особенно абдоминальное (объем талии у мужчин более102см и более 88см у женщин), повышают риск развития кардиоваскулярных заболеваний. Для снижения веса подбирается индивидуальная диета с учетом возраста и сопутствующих заболеваний.
Физические нагрузки при атеросклерозе. Увеличение физической активности дает положительный эффект для больных атеросклерозом.
Пациентам без клинических проявлений атеросклероза показаны физические нагрузки в течение 30 мин, ежедневно. Больным сердечно — сосудистыми заболеваниями необходим постоянный режим динамических физических нагрузок с учетом результатов нагрузочных тестов. Полезны ходьба, плавание, танцы умеренной интенсивности 60-90минут в неделю. Недопустимы изометрические (силовые) нагрузки. Рекомендовано использовать любые возможности для физических нагрузок: ходить пешком, реже пользоваться автомобилем.
Прекращение курения.Курение (активное и пассивное), в результате резкого снижения ЛПВП (антиатерогенного класса липопротеидов), патологического воздействия на сосудистую систему, нарушения реологических свойств крови — увеличивает на 20% риск заболеваемости и смертности от кардиоваскулярных осложнений. У курильщиков риск развития ишемического инсульта в 2 раза выше, чем у некурящих.
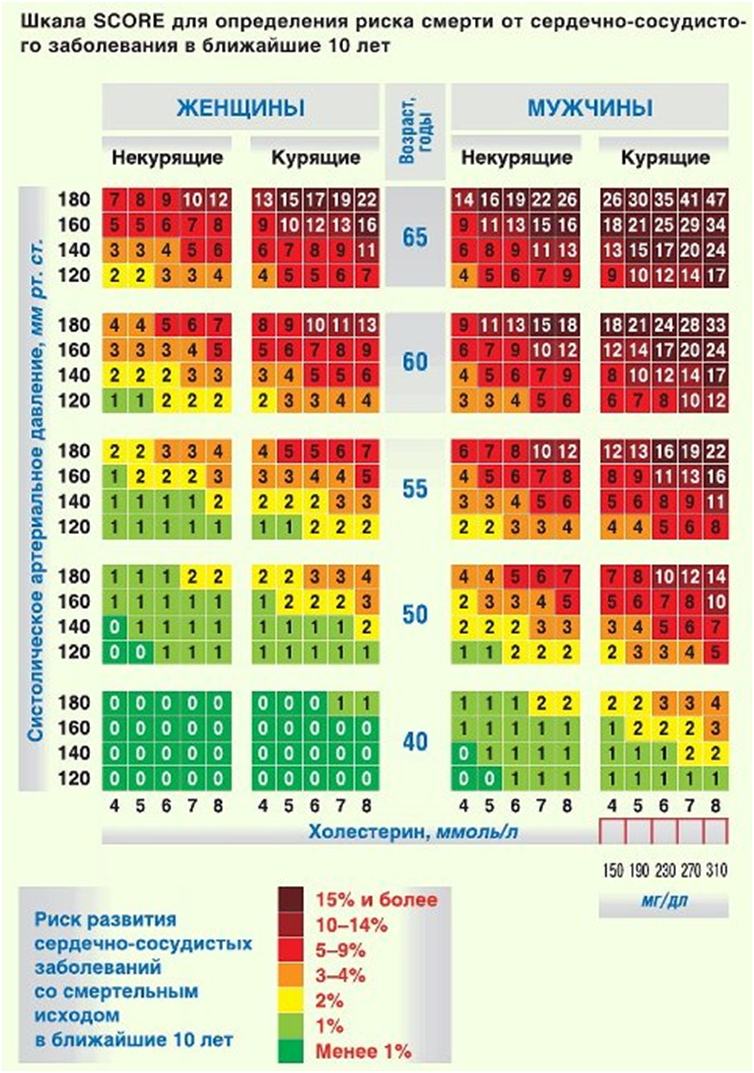
Определить индивидуальную степень риска для пациентов позволяет шкала SCORE (системная оценка коронарного риска), с помощью которой можно оценить вероятность фатальных сердечно — сосудистых событий (инфаркт миокарда, инсульт) в течение 10 лет. Низкий риск — <4%, умеренный риск — 4–5%, высокий риск — 5–8% и очень высокий риск — >8%. (см. приложение)
Источник


