Можно родить с атеросклерозом
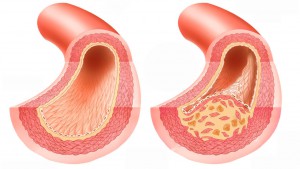 Атеросклероз – это хроническое заболевание артерий, сопровождающееся отложением на их стенке холестериновых бляшек. В основе развития атеросклероза лежит нарушение обмена жиров и белков. Атеросклероз во время беременности может стать причиной формирования артериальной гипертензии и других серьезных осложнений, мешающих нормальному развитию плода.
Атеросклероз – это хроническое заболевание артерий, сопровождающееся отложением на их стенке холестериновых бляшек. В основе развития атеросклероза лежит нарушение обмена жиров и белков. Атеросклероз во время беременности может стать причиной формирования артериальной гипертензии и других серьезных осложнений, мешающих нормальному развитию плода.
Причины атеросклероза
Точные причины заболевания до конца не изучены. Выделяют несколько факторов, способствующих развитию атеросклероза:
- гиподинамия;
- нерациональное питание (преобладание в рационе пищи, богатой холестерином);
- стрессы;
- вредные привычки (курение и алкоголизм);
- избыточная масса тела;
- патология обмена веществ (сахарный диабет).
Существует версия, согласно которой в развитии атеросклероза большую роль играет первичное вирусное повреждение стенки сосуда. Виновниками заболевания могут быть цитомегаловирусы и хламидии. Эту теорию подтверждает тот факт, что у многих больных атеросклерозом выявляются антитела к указанным инфекционным агентам.
Наследственность – не менее значимый фактор риска развития болезни. Точные механизмы передачи заболевания на генетическом уровне пока не изучены. Известно только, что наличие атеросклероза у матери или отца существенно повышает вероятность формирования патологии у беременной женщины.
Не стоит списывать со счетов и гормональную теорию возникновения болезни. С возрастом происходит естественное повышение концентрации гонадотропных гормонов, что в свою очередь провоцирует рост холестерина. Выработка большого количества холестерина приводит к формированию атеросклеротических бляшек и сужению просвета сосудов.
Атеросклероз и холестерин
Известный факт: избыток холестерина в крови провоцирует развитие атеросклероза. Природный холестерин поступает в организм каждого человека с пищей. Это вещество входит в состав клеточной оболочки, и без его присутствия нормальное функционирование организма было бы невозможно.
Холестерин не растворяется в воде и не может самостоятельно попасть в клетки. На помощь ему приходят особые транспортные белки. Эти белки устанавливают связи с холестерином на молекулярном уровне, образуя новые вещества – липопротеины.
Выделяют две группы липопротеинов: низкой и высокой плотности (ЛПНП и ЛПВП). ЛПНП содержат «плохой» холестерин. Именно он провоцирует появление атеросклеротических бляшек на внутренней стенке сосудов и приводит к развитию заболевания. «Хороший» холестерин, входящий в состав ЛПВП, защищает организм от формирования опасной патологии.
Симптомы атеросклероза
Атеросклероз длительное время протекает бессимптомно. Заболевание в основном выявляется у будущих мам старше 30 лет. В последние годы отмечается тенденция к омоложению этой патологии. Вероятность развития болезни повышается у женщин с лишним весом и сопутствующими нарушениями обмена веществ.
Все симптомы атеросклероза – это признаки нарушения работы внутренних органов. Высокий уровень холестерина приводит к отложению на стенках сосудов липидных бляшек. Эти бляшки разрастаются, частично или полностью перекрывая просвет пораженного сосуда. Нарушается кровообращение в конкретном органе, что и приводит к появлению первых симптомов заболевания. Выраженность атеросклероза будет зависеть от локализации атеросклеротических бляшек.
Атеросклероз аорты:
- давящая сжимающая боль за грудиной;
- боль в околопупочной области;
- одышка;
- подъем систолического (верхнего) давления.
Атеросклероз коронарных (сердечных) артерий:
- сбой ритма;
- боли за грудиной;
- учащение сердцебиения;
- одышка;
- отеки;
- онемение конечностей.
Атеросклероз коронарных сосудов – основная причина развития инфаркта миокарда и ишемической болезни сердца.
Атеросклероз сосудов головного мозга:
- головные боли;
- головокружение;
- шум в ушах;
- снижение памяти и внимания;
- нарушение сна.
Атеросклероз сосудов головного мозга – основная причина инсульта (кровоизлияния в головной мозг).
Атеросклероз сосудов нижних конечностей:
- перемежающаяся хромота;
- боль в икроножных мышцах;
- онемение и похолодание конечностей;
- трофические язвы.
Изолированное поражение одной области встречается редко. В большинстве случаев болезнь поражает несколько групп сосудов. Атеросклероз выявляется на любом сроке беременности. Случается, что болезнь впервые обнаруживают только в ожидании ребенка при первом обследовании у врача.
Диагностика
Диагностика атеросклероза во время беременности имеет свои особенности. В ожидании ребенка в организме женщины происходит физиологическое снижение концентрации липазы. Этот фермент отвечает за разделение поступающих с пищей жиров на фракции и поступление их в кровоток. Недостаток липазы сказывается на всех обменных процессах. Повышается уровень холестерина и ЛПНП, что неизбежно отражается в анализах крови.
Норма холестерина вне беременности – 3,05-5,5 ммоль/л. Во время гестации допускается увеличение концентрации холестерина в 1,5 раза. Скорость прироста холестерина зависит от возраста. У молодых беременных женщин холестерин повышается незначительно, практически не выходя за верхнюю границу нормы. У будущих мам старше 35 лет допускается увеличение холестерина до 6,5 ммоль/л.
Для определения уровня холестерина берется биохимический анализ крови. Исследование проводится два раза за всю беременность: при первом визите к врачу и на сроке 30 недель. По показаниям врач может назначить обследование вне установленных сроков.
Биохимический анализ сроки сдается строго натощак. Запрещается принимать пищу за 8 часов до проведения теста. Утром в день исследования можно пить воду без газа. Длительное голодание (более 14 часов) также не рекомендуется перед сдачей анализа.
Кровь на исследование берется из вены. Кроме холестерина, обязательно определяется липидный профиль:
- ЛПВП;
- ЛПНП;
- ЛПОНП (липопротеины очень низкой плотности);
- триглицериды;
- коэффициент атерогенности.
Тест также позволяет узнать уровень билирубина, глюкозы и других важных составляющих крови. Расшифровка результатов проводится врачом.
Дополнительные обследования при атеросклерозе:
- ЭКГ;
- эхоКГ;
- УЗИ сосудов.
При выявлении любых изменений необходима консультация терапевта, кардиолога или других специалистов.
Последствия для плода
Физиологическое повышение холестерина во время беременности не приводит к развитию атеросклероза и не представляет опасности для малыша. После рождения ребенка уровень вредных липидов вернется к норме без каких-либо последствий для женщины. Нормальная концентрация холестерина отмечается уже спустя 4 недели после родов.
Совсем другое дело, если атеросклероз сформировался до наступления беременности. Холестериновая бляшка, перекрывающая просвет сосуда, может негативно сказаться на состоянии будущей мамы. При атеросклерозе аорты и коронарных сосудов крайне высок риск артериальной гипертензии. Высокое артериальное давление считается одним из факторов риска гестоза – тяжелого осложнения беременности.
Чем грозит гестоз будущей маме? При прогрессировании заболевания и постоянном повышении артериального давления возможно прерывание беременности на любом сроке. Чаще всего гестоз возникает на сроке после 28 недель. Ребенок рождается недоношенным и требует особого ухода в специализированном отделении.
Артериальная гипертензия во время беременности может привести к развитию эклампсии. Заболевание возникает на поздних сроках беременности, в родах или раннем послеродовом периоде. При эклампсии развиваются судороги мышц лица и скелетной мускулатуры. Происходит потеря сознания, возможно развитие комы.
Смерть при эклампсии наступает от асфиксии, отека легких или кровоизлияния в головной мозг. Плод погибает от острой гипоксии во время приступа. Единственным способом спасти женщину и малыша является кесарево сечение с одновременной интенсивной терапией.
Длительно сохраняющаяся артериальная гипертензия нарушает нормальное функционирование плаценты. Кровоток в плаценте замедляется, что приводит к задержке физического развития плода. Формируется хроническая гипоксия. Нехватка кислорода в первую очередь сказывается на развитии головного мозга и может стать причиной серьезных неврологических проблем после рождения.
Принципы лечения
Лечением атеросклероза во время беременности занимается терапевт совместно с гинекологом. Выбор препаратов для нормализации уровня холестерина очень ограничен. Если будущая мама принимала какие-либо лекарства до зачатия ребенка, ей следует посоветоваться с врачом о возможности их дальнейшего использования. Многие препараты, понижающие уровень холестерина, запрещены во время беременности как потенциально опасные для развития плода.
Немедикаментозное лечение
- Диета. Во время беременности строгие диеты запрещены. Рекомендуется ограничить употребление жирной и острой пищи, богатой холестерином.
- Нормализация массы тела. Еженедельный контроль прибавки веса.
- Оптимальные физические нагрузки с учетом срока беременности и возможностей женщины (йога, гимнастика, плавание, активная ходьба).
- Отказ от курения и приема алкоголя.
- Исключение любых стрессовых ситуаций.
Медикаментозная терапия
Препаратами выбора для лечения атеросклероза являются статины. Эти средства уменьшают выработку холестерина печенью и усиливают разрушение жиров в организме. Во время беременности применение статинов весьма ограничено. Лечение проводится только при выраженных формах атеросклероза, сопровождающихся повышением артериального давления и другими осложнениями болезни.
Хороший эффект замечен при использовании омега-3 полиненасыщенных жирных кислот (ПНЖК). Эти кислоты не только снижают уровень «плохого» холестерина, но и благоприятно влияют на развитие плода. Согласно рекомендациям ВОЗ всем беременным и кормящим женщинам необходим прием ПНЖК в дозировке 300 мг ежедневно. Употребление омега-3 улучшает умственное развитие плода, препятствует развитию преждевременных родов и снижает риск формирования гестоза на поздних сроках.
Лечение осложнений, возникших на фоне атеросклероза, проводится по стандартной схеме с учетом тяжести состояния женщины и срока беременности. При развитии артериальной гипертензии назначаются препараты, снижающие артериальное давление. В случае плацентарной недостаточности проводится коррекция кровотока в сосудах матки и пуповины. Рождение ребенка через естественные родовые пути возможно при благополучном состоянии женщины и отсутствии признаков острой гипоксии у плода.

Меня зовут Екатерина, и я врач акушер-гинеколог. Я умею не только лечить людей, но и писать об этом. Образование: ЮУГМУ, педиатрический факультет, специализация на кафедре акушерства и гинекологии.
Рождение ребенка для большинства женщин – долгожданное и радостное событие, но, к сожалению, не всегда беременность положительно сказывается на здоровье будущей матери. Атеросклероз и беременность – явление редкое, но все же от него никто не застрахован. Иногда в период вынашивания ребенка у женщин повышается холестерин и начинают формироваться атеросклеротические бляшки, что, в свою очередь, приводит к развитию атеросклероза. Чем опасен атеросклероз во время беременности, какие методы лечения могут использоваться и как предупредить развитие этого опасного заболевания?
Причины появления
Атеросклероз – это недуг, при котором поражаются крупные артерии (коронарная, сонная, аорта). Вначале в крови увеличивается количество жирных клеток – холестерина. Затем он откладывается на стенках сосудов, уплотняется и образует бляшки. Артериальный просвет сужается, начинаются нарушения кровотока, в тяжелых случаях сосуд полностью перекрывается и образуется тромб.
Предпосылками к атеросклерозу у беременных являются:
- гормональный дисбаланс;
- частые стрессы;
- избыточный вес;
- недостаточная физическая активность;
- неправильное питание;
- вредные привычки;
- повышение уровня сахара в крови.
Многие женщины считают беременность чем-то вроде болезни, при которой категорически нельзя работать и заниматься спортом, но можно есть много и все, что захочется.
Некоторые напротив, работают до последнего, даже если плохо себя чувствуют, подвергая организм хроническому стрессу и переутомлению. Есть и такие, которые даже вынашивая ребенка не желают отказаться от сигарет и алкоголя. Если будущая мать еще до зачатия злоупотребляла спиртным, питалась фаст-фудом, или трудилась на тяжелой, нервной работе, она рискует заболеть после зачатия.
Возможные осложнения
Как проявится атеросклероз при беременности, во многом зависит от того, какие именно артерии поражены. Опаснее всего, если бляшки откладываются на стенках коронарных артерий. Сердце испытывает двойную нагрузку у беременных, атеросклероз в этом случае ослабляет очень сильно и его, и весь организм. Инфаркт может привести к летальному исходу матери и малыша.
При поражении артерий головного мозга
При поражениях сосудов этой части тела беременная женщина жалуется на такие симптомы:
- постоянные головные боли;
- приступы головокружений и обмороки;
- усиление проявлений токсикоза.
Может повышаться общее и местное давление, что проявляется как боли в висках, слабость. Высок риск кровоизлияния в мозг и непроизвольного аборта.
Аортальный атеросклероз
Такое состояние тоже может быть очень опасным для жизни матери и плода. В зависимости от того, какой именно участок поражается, недостаточно кислорода и крови получают верхние или нижние конечности, внутренние органы брюшной полости, сердце или головной мозг. Это грозит не только плохим самочувствием беременной – от гипоксии будет страдать и плод. Такая патология приводит к постоянной угрозе выкидыша, преждевременным родам и нарушениям развития малыша еще в утробе матери.
Лечение и профилактика
Если есть признаки атеросклероза, беременная женщина должна обратиться к врачу, а не к интернету или подругам. Самолечение опасно по двум причинам:
- выбранный препарат и его дозировка могут нести угрозу для плода;
- не зная причины атеросклероза, нельзя подобрать эффективное лекарство от него.
Почти все медикаментозные средства, которые обычно назначают при атеросклерозе, не подходят для беременных, так как способны проникать с кровью через плаценту в кровоток малыша и нарушать его развитие. К тому же лечить нужно не симптомы болезни, а ее причину, только тогда препараты будут эффективными. Установить же обстоятельство, при котором начала развиваться болезнь, сможет только врач после обследования.
Иногда препараты вовсе не нужны, достаточно просто составить правильную диету. Если же холестерин очень высокий, только врач сможет подобрать верную комбинацию лекарства для беременной. В любом случае нужно сдать анализы.
Рецепты народной медицины относительно безопасны и могут улучшить состояние пациентки во время беременности, но они не устраняют причины заболевания. А поэтому обязательно должны сочетаться с медикаментозной терапией. Но зато такие методы являются отличной профилактикой атеросклероза, если у женщины есть к нему предрасположенность.
Свекольный сок и вареная свекла
Этот корнеплод издавна применялся как очищающее кровь средство, а потому может использоваться для предупреждения образования бляшек у беременных. Свекла ускоряет метаболизм и помогает вывести холестерин, употреблять сок из нее нужно так:
- Вымыть и освободить от кожуры полкило сырых корнеплодов, отжать сок, пропустив через мясорубку, соковыжималку или мелкую терку.
- Собранную жидкость слить в емкость и отстаивать на протяжении двух часов, чтобы улетучились агрессивные вещества.
- Жмых сложить в отдельную посуду – это отличная щетка для кишечника, его можно есть сырым с растительным маслом, а можно добавлять в супы и рагу.
Сам сок выпивают на протяжении суток за несколько приемов. Если нет желания или времени возиться с отжиманием, свеклу отваривают на пару или запекают. Для профилактики достаточно на завтрак съедать 200–300 г свеклы без специй с растительным маслом. Для выведения холестерина ту же порцию съедают трижды в день перед каждой трапезой. Курс лечения длится не менее двух недель, в этот период нужно исключить жареное, соленое, мучное, кондитерские изделия.
Рецепты полезных смесей
Натуральные фреши содержат все, что нужно женщине во время беременности: витамины, минералы, антиоксиданты, органические кислоты. Они помогают снизить уровень сахара и холестерола в крови, но при этом совершенно не вредны и могут употребляться без ограничений.
- Способ первый. Берут по 200 г свеклы, яблок, моркови, тыквы, уже очищенных и подготовленных. Сначала готовят сок из свеклы, отстаивают его два часа, потом смешивают со всеми остальными нектарами, в конце добавляют сок с мякотью из 200 г абрикосов. Полученное количество делят на три части, одну выпивают утром до еды, другую через час после обеда, последнюю – на ночь.
- Способ второй. Этот фреш-микс потребует по четверти килограмма корня сельдерея, огурцов, укропа, шпината, цитрусовых и клубники. Из всех компонентов делают сок, а принимают смесь так же, как и в первом рецепте.
- Способ третий. Смесь готовят из тыквы, моркови, грейпфрута, клюквы, граната, черной смородины – их берут по 200 г. Полученный сок делят на четыре части и выпивают перед едой, но не натощак, так как в нем много органических кислот, которые могут раздражать слизистую желудка.
Можно чередовать все эти рецепты, чтобы лечение соками было не таким скучным и более эффективным.
Атеросклероз во время беременности вовсе не обязательное заболевание и его можно избежать, если придерживаться таких простых профилактических мер:
- не менее часа в день заниматься спортом – йога, фитнес для беременных, пилатес, плавание и т. д.;
- исключить любой фаст-фуд, копчености, консервацию;
- не жарить продукты, а готовить их в пароварке или духовке;
- вместо сладостей перекусывать фруктами, сухофруктами, пастилой или зефиром;
- не поддаваться стрессам, как это часто случается у беременных;
- полноценно отдыхать.
Делать это совсем несложно, но нужно, ведь речь идет еще и здоровье малыша. Если же холестерин повысился, надлежит обратиться к врачу, пройти обследование и начать лечение.
25 сен 2017 17:08
/
рс

Защита организма человека — это его иммунная система. Она стоит на страже здоровья, защищая человека от различных возбудителей (бактерий, вирусов и т. д.). Но в редких случаях иммунитет может начать действовать наоборот — агрессивно к клеткам и тканям организма. Это зачастую приводит к серьезному аутоимунному заболеванию — рассеянному склерозу (РС). Наиболее часто заболеванию подвержены женщины детородного возраста. Возможно ли рождение здорового ребенка без последствий для мамы, совместимы ли рассеянный склероз и беременность? Давайте разберемся.
Общая информация о РС
Развитие рассеянного склероза в организме человека можно рассмотреть, сравнивая его с системой электропроводки. Нервные окончания имеют «изоляцию», подобную электрическим проводам. Изоляция проводов — это соединение пластика с резиной. Изоляция нервов — миелин, который разделяет нервные волокна между собой и способствует беспрепятственному прохождению импульса до конкретной цели. Нарушенная иммунная система попросту начинает «пожирать» миелин, оставляя нервные окончания без изоляции. Это приводит к тому, что сигнал, передающийся по нервным окончаниям, ослабевает или просто не доходит до цели.
Рассеянный склероз чаще всего возникает: у молодых людей в возрасте от 15 до 25 лет, реже от 25 до 45 лет, очень редко после пятидесяти. Женщин, страдающих от него, в три раза больше, чем мужчин.
Статистика показывает, что в каждой отдельно взятой стране на сто тысяч человек количество больных будет различным: в России — 40, в Голландии — 128, а в Норвегии — 180.
У человека, страдающего рассеянным склерозом, проявляются мешающие нормальной жизни симптомы. Это различные проблемы со зрением, нарушение координации движений, расстройства памяти и речи. Больной чувствует постоянную усталость, слабость во всем организме и, в первую очередь, в конечностях. На ранних этапах заболевания симптомы слабо выражены — это затрудняет диагностику организма и, соответственно, постановку диагноза. Если не обращать внимания на незначительные симптомы, то человек может жить несколько лет с болезнью, даже не подозревая, что он болен.
Порядок лечения РС
Страдающему от РС назначаются различные медикаменты, которые изменяют течение заболевания. Во время обострения заболевания пациент проходит курс гормональной терапии, который воздействует на очаги воспаления в организме, тем самым подавляя их.
После курса гормональной терапии больному рассеянным склерозом назначаются препараты, блокирующие развитие повторного обострения — это так называемые бета-интерфероны.
Несколько лет назад в России были изобретены лекарственные средства, моноклональные антитела которых присоединяются к агрессивно настроенным клеткам иммунитета, тем самым блокируя их разрушающее действие. После этого здоровые клетки иммунитета их нейтрализуют.
Психологические особенности беременных, страдающих от рассеянного склероза

По статистике большинство женщин, страдающих от рассеянного склероза, репродуктивного возраста. Из-за этого вопрос беременности при данной болезни является очень острым.
В середине прошлого века беременных женщин, страдающих от данного недуга, прямиком отправляли делать аборт. В нынешнее время ученые, специализирующиеся на медицинских вопросах, провели ряд исследований и пришли к выводу: рассеянный склероз и беременность не представляет угрозы для женщины и ее будущего малыша.
В некоторых случаях они даже рекомендуют забеременеть больным РС, так как психологическая составляющая вопроса играет немаловажную роль. Но для этого необходимо пройти полное обследование у врачей и получить грамотную консультацию невролога.
Врачи, не обладающие полной информацией о современных исследованиях, будут против зачатия и, возможно, даже станут отговаривать женщину от беременности. Женщине необходимо быть готовой к критике и осуждениям в свой адрес и помнить: противопоказанием к зачатию, вынашиванию и рождению ребенка служит только очень тяжелая форма рассеянного склероза, при которой пациент практически прикован к кровати и не способен самостоятельно передвигаться.
Течение РС проходит хуже при нервных расстройствах и стрессах, чем при беременности. Если женщина имеет желание и способность родить ребенка — следует дать такой шанс, а если ее отговорили от этого или осудили за планирование данного шага, то это повлечет к угнетению нервного состояния и ухудшению течения рассеянного склероза. А если женщина сделала аборт под давлением общественного мнения, то это удар вдвойне — по психическому и физическому состоянию больной. Ведь аборт наносит как психологический вред, так и является причиной гормональных изменений, которые, впрочем, не являются необратимыми.
Больные рассеянным склерозом боятся, что их ребенку заболевание передастся по наследству. Но не стоит опасаться этого: по статистике всего три процента детей подвержены этому заболеванию, в случае если один из родителей страдает от данной болезни. Официальное мнение ученых и врачей: рассеянный склероз не передается по наследству!
Беременность и рассеянный склероз
Репродуктивность женского организма не подвержена влиянию рассеянного склероза — это научно доказано учеными и медицинскими специалистами. Страдающие от недуга женщины могут без проблем забеременеть, не отличаясь от здоровых. Протекание беременности происходит, как и у здоровых женщин, без риска выкидыша, различных патологий и т.д. Отклонения могут возникнуть, но они являются среднестатистическими.
Беременная женщина с рассеянным склерозом должна постоянно проходить обследование не только у гинеколога, но и у врача-невролога. Это необходимо для спокойного течения беременности.
Общая картина течения болезни беременных женщин, страдающих от данного недуга, выглядит так: первый триместр наиболее опасный в плане обострений, которые достигают показателя 65 процентов. В свою очередь, исследования, проведенные компанией «Примс Стади Групп», показали, что данные обострения болезни встречаются у пациенток, которые страдали обострениями РС с большой периодичностью и до зачатия. Больные РС женщины, находящиеся в положении, гораздо легче переносят периоды обострения болезни, и времени на восстановление организма у них уходит меньше.
В период первого триместра женщины отмечают, что чувствуют себя гораздо лучше, чем до беременности. Различные биохимические процессы, протекающие в организме во время беременности, благоприятно влияют на течение рассеянного склероза. Это происходит из-за того, что некоторые соединения, исходящие из плода, являются чужеродными телами в организме матери. В организме женщине генетически заложено снижение ее иммунитета при беременности, что является положительным результатом для матери, страдающей от рассеянного склероза. К тому же беременность провоцирует рост уровня женских гормонов, которые подавляют воспалительные процессы в организме. С ростом гормонов идет и процесс выработки витамина D, наличие которого в организме уменьшается с увеличением активности болезни.
Во время беременности отменяют некоторые препараты, подавляющие течение рассеянного склероза. Но, находясь в положении, женщине не стоит беспокоиться, ведь новое обострение будет в первые два-три месяца после рождения ребенка. По статистике: рассеянный склероз после родов обостряется всего в 30% случаев.
Роды при рассеянном склерозе

Нет никаких предпосылок того, что женщина с РС должна рожать при помощи кесарева сечения, кроме случаев, когда это необходимо по другим показаниям. Так считают и акушеры, и врачи-неврологи.
Если женщина способна родить самостоятельно, то пусть рожает, но с одной оговоркой: ей следует раньше срока обратиться в родильный дом или перинатальный центр для того, чтобы обсудить все нюансы и положение дел с медицинскими работниками.
Врачи должны понимать, что женщине с таким диагнозом необходимо родить как можно быстрее, так как болезнь сильно выматывает организм и усталость наступает быстрее, чем в здоровом.
Современные ученые, врачи и специалисты едины во мнении, что женщина, подверженная заболеванию, не должна отказываться от желания стать счастливой и любящей матерью. Рассеянный склероз и беременность очень даже совместимы. Рассказывайте ваши истории в комментариях!


